Импульсная терапия при глаукоме
Глаукома является большой проблемой для современного общества – не только потому, что миллионы людей во всем мире страдают этим заболеванием, но и потому, что по – настоящему эффективного лечения глаукомной нейропатии до сих пор нет. Поиск новых эффективных препаратов для лечения глаукомы становится приоритетной задачей офтальмологов и фармацевтических компаний. На сателлитном симпозиуме VII Российского общенационального офтальмологического форума, организованном фирмой Bausсh+Lomb, обсуждались современные подходы к терапии глаукомы. О важности многостороннего подхода к лечению таких больных, учитывающего гипотензивный и нейропротекторный компонент терапии, а кроме того, о влиянии препаратов на гемодинамику рассказали А.В. Куроедов (ФКГУ Медицинский научно – клинический центр им. П.В.Мандрыка, Москва), И.А. Лоскутов (НУЗ Дорожная клиническая больница им. Н.А.Семашко) и Т.Н. Киселева (ФГБУ «Московский НИИ глазных болезней им. Гельмгольца»).
Современная терапия глаукомы: время для перезагрузки?
(А.В. Куроедов, И.А. Лоскутов)
По мнению доктора Куроедова применительно к менеджменту глаукомы наступило время для перезагрузки – появляются новые рекомендации по изменению подходов к лечению на основании достигнутых ранее результатов (исходов предыдущего лечения), изучения соответствующих руководств, консилиумов и данных, полученных эмпирическим путем (например, вследствие развития рынка фармацевтики или технологий и др.). Основной целью лечения глаукомы является сохранение зрения и достижение терапевтического эффекта при минимальном числе препаратов с минимальными побочными эффектами, а также сохранение приемлемого качества жизни при доступных затратах. При этом необходимо помнить о возможном эффекте тахифилаксии и необходимости своевременной коррекции проводимой терапии при выявлении малейших признаков субкомпенсации офтальмотонуса. Следует стремиться к использованию пациентом минимального количества патогенетически обоснованно выбранных лекарственных средств, основываясь, в первую очередь, на их клинической эффективности.
Ключевым моментом лечения глаукомы является достижение уровня «давления цели» (рис.1). Чем больший ущерб нанесен состоянию зрительного нерва и чем более выражены изменения полей зрения, тем меньше должен быть уровень «давления цели». При первой стадии глаукомы рекомендуемый уровень ВГД 22 – 24 мм рт.ст., при второй стадии – 19 – 21, а при третьей стадии – 16 – 18 мм рт.ст.
На практике же на начальных стадиях еще удается медикаментозно удержать ВГД на рекомендуемом уровне; на более поздних стадиях, несмотря на проводимое лечение, давление все чаще выходит за пределы желаемых цифр. Хирургическое лечение не может полностью избавить от этой проблемы. Множеством исследований доказано, что через 3 – 4 года после операции её эффект сводится к минимуму: только половина прооперированных пациентов при сроке наблюдения около 3 лет не нуждаются в гипотензивной терапии. Доктор продемонстрировал пример прогрессивного снижения зрения и ухудшения поля зрения у пациента с глаукомой нормального давления, происходившего на фоне комбинированной мощной гипотензивной терапии и нескольких хирургических операций, при этом удавалось удерживать ВГД на уровне 9 – 12 мм рт.ст. в течение всего периода наблюдения. Этот факт дает повод помимо попыток нормализации ВГД, обратить внимание на другие параметры, поддающиеся контролю, например, на глазной кровоток.
Сосуды сетчатки не имеют автономной иннервации, и кровоток регулируется сосудистым эндотелием. Регуляция определяется изменением перфузионного давления: гладкомышечные клетки сосудистой стенки получают информацию от клеток эндотелия, а также от нейрональных и глиальных клеток, то есть глаз сам адаптирует кровоток к своим текущим потребностям. При повышении ВГД или снижении уровня АД перфузия крови в глазу остается постоянной в норме и снижается у пациентов с сосудистой дисрегуляцией. Дисрегуляция – это неадекватное сужение или недостаточное расширение артерии, артериолы или капилляра, иногда с расширением в другом сегменте циркуляторного русла, особенно в венах (рис.2). Глазной кровоток при этом не адаптируется к потребностям глаза, что часто встречается у пациентов с глаукомой. Именно поэтому у больных глаукомой чаще встречаются окклюзирующие заболевания сетчатки, кровоизлияния в области диска зрительного нерва и колебания АД. Дисрегуляция может быть первичной – врожденная склонность к сосудистому спазму, и вторичной – следствие высвобождения молекул, изменяющих диаметр сосуда.
Простым, но очень информативным симптомом нарушения кровотока при глаукоме является отсутствие спонтанной пульсации центральной вены сетчатки (ЦВС). В результате исследования, проведенного доктором И.А. Лоскутовым, было выявлено, что отчетливая пульсация ЦВС (с учетом легчайшей склеральной компрессии) определяется у здоровых людей в 60% случаев, у пациентов с первой стадией глаукомы в 50% случаев, при второй стадии ее можно обнаружить у 40%, а при третьей стадии лишь у 6,7% больных (рис.3). Таким образом, спонтанная венозная пульсация центральной ретинальной вены у пациентов с глаукомой встречается в 2,56 раз реже, чем в нормальных условиях. По мере углубления течения глаукомного процесса отмечается прогрессирование уменьшения частоты феномена спонтанной венозной пульсации. Патофизиологические особенности венозного пульса могут служить объектом для неинвазивного определения риска прогрессирования глаукомной оптиконейропатии. Исчезновение спонтанного венозного пульса или увеличение офтальмодинамической силы компрессии, необходимой для его появления, являются прогностически неблагоприятными признаками развития глаукомы. Снижение выраженности спонтанной венозной пульсации свидетельствует о замедлении венозного кровотока, которое является одним из патогенетических механизмов глаукомы, приводящим к еще более выраженному дефициту кровоснабжения глаза, изменению зрительного нерва и снижению зрительных функций.
Нейропротекция является таким же значимым компонентом лечения глаукомы, как и нормализация ВГД. Ее необходимо включать в комплекс терапии при далеко зашедшей стадии глаукомы, а также при доказанном прогрессировании или высоком прогнозе прогрессирования глаукомной оптиконейропатии даже при начальной стадии заболевания. Гематоофтальмический барьер не становится препятствием для адекватной нейропротекции, так как в области диска зрительного нерва эффективного барьера нет, и активные вещества могут проникать в его ткани. Нейропротекция может быть прямой – когда используемые препараты непосредственно защищают ретинальные ганглии и аксоны, и непрямая – когда нейропротекторное действие оказывается через влияние на различные факторы риска, что замедляет гибель нейроэлементов. К нейропротекторам, разрешенным к применению, относятся бетаксолол, бримонидин, латанопрост, эрисод и пептидные биорегуляторы.
К эффективным препаратам с двойным механизмом действия относится Люксфен (бримонидин, рис.4). Его гипотензивный эффект связан со снижением выработки водянистой влаги и активацией увеосклерального оттока за счет стимуляции выработки эндогенных простагландинов (рис.5). Являясь α2 – адреномиметиком, по сравнению с другими препаратами из этой же группы, бримонидин в 10 раз более селективен, чем клонидин и в 28 раз более селективен, чем апраклонидин. В связи с этим он имеет минимальное количество побочных эффектов.
В то же время помимо гипотензивного действия, препарат оказывает и крайне важное в лечение глаукомной оптиконейропатии нейропротекторное воздействие (рис.6). Бримонидин обладает повышенной тропностью к меланину и аккумулируется в радужке, цилиарном теле и хориоретинальном комплексе в фармакологически значимых концентрациях. Вызывая стимуляцию α2 – адренорецепторов, он блокирует кальциевые и активирует калиевые каналы, в результате чего снижается выброс активного глутамата. При этом происходит стимуляция выработки основного фактора роста фибробластов и антиапоптозных белков, а также активация сигнальных путей, задействованных в регуляции пролиферации, роста и выживания клеток.
В процессе исследования нейропротекторного эффекта бримонидина в эксперименте на крысах было выявлено, что систематические подкожные инъекции препарата замедлили гибель ганглиозных клеток сетчатки с их морфологической сохранностью в назальной полусфере в первую очередь.
Можно выделить следующие показания к монотерапии Люксфеном (бримонидином):
– начальная стадия первичной открытоугольной глаукомы с повышенным уровнем ВГД;
– любая стадия глаукомы нормального давления;
– транзиторное повышение офтальмотонуса, например, на фоне терапии стероидами;
– профилактика быстрого и высокого повышения уровня ВГД после лазерных вмешательств на переднем отрезке;
– повышение интраокулярного тонуса на фоне интраокулярного воспаления;
– в тех случаях, когда назначение других антиглаукомных препаратов невозможно в связи с общим состоянием пациентов или при их непереносимости.
Люксфен (бримонидин) может быть препаратом выбора при тяжелых заболеваниях сердечно – сосудистой и респираторной систем, когда противопоказаны β – блокаторы; при воспалительных заболеваниях глаз, когда противопоказаны простагландины; при почечной недостаточности и гипофункции надпочечников, снижении уровня калия и кальция в крови, сахарном диабете и склонности к ацидозу, когда противопоказаны ингибиторы карбоангидразы, а также при миопии высокой степени и признаках внутриглазного воспаления, когда противопоказаны m – холиномиметики.
В то же время Люксфен хорошо сочетается и с другими препаратами при их комбинировании. Например, при сочетании с латанопростом было получено дополнительное снижение ВГД на 4,2 мм рт.ст. (20,3%). При этом суммарный гипотензивный эффект составил 33,4 – 39% от исходного уровня ВГД.
Таким образом, Люксфен (бримонидин) обладает выраженным гипотензивным и нейропротекторным действием.
Допплеровские методы в оценке нарушения гемодинамики глаза при первичной открытоугольной глаукоме
(Т.Н.Киселева)
Почему необходимо исследовать гемодинамику глаза?
Глаукома является мультифакторным заболеванием. При этом повышение ВГД рассматривается как основной фактор риска глаукомной оптиконейропатии, но изменения зрительного нерва часто прогрессируют, несмотря на контроль ВГД. Пациенты с дефицитом глазного кровотока имеют большую вероятность развития и прогрессирования заболевания. Самый высокий риск прогрессирования глаукомы отмечается при диастолическом глазном перфузионном давлении (определяется как диастолическое АД минус ВГД) менее 30 мм рт.ст. При улучшении глазного кровотока за счет местной и системной терапии заболевание протекает более благоприятно.
Гемодинамическими факторами риска глаукомы являются низкое глазное перфузионное давление, системная гипер – и гипотензия, в том числе ночная артериальная гипотензия, мигрень, вазоспазм, геморрагии ДЗН.
Методы исследования гемодинамики глаза:
1. Цветовое допплеровское картирование и импульсная допплерография – изучение ретробульбарных сосудов;
2. Сканирующая лазерная ангиография – исследование сосудов сетчатки и хориоидеи (с использованием красителей);
3. Лазерная допплеровская флоуметрия – исследование кровотока в зрительном нерве;
4. Лазерная сканирующая конфокальная допплерфлоуметрия – изучение сосудов сетчатки и зрительного нерва;
5. Ретинальная оксиметрия – определение оксигенной сатурации крови в сосудах сетчатки;
6. Анализатор пульсового кровотока, пульсового давления;
7. Анализатор сосудов сетчатки – измерение калибра крупных ретинальных сосудов.
Основными ультразвуковыми методами исследования являются цветовое допплеровское картирование и импульсная допплерография (рис.7). Они позволяют исследовать кровоток в главных сосудах, кровоснабжающих зрительный нерв: центральная артерия сетчатки, задние короткие цилиарные артерии, глазная артерия, центральная вена сетчатки. При этом также есть возможность изучения других сосудов орбиты, например, вортикозных вен (рис.8). Самый высокий пульсирующий кровоток в глазной артерии. Исследование проводится на сонографе общемедицинского назначения, но со специфическими безопасными для глаза параметрами.
Преимущества ультразвукового допплеровского исследования ретробульбарных сосудов:
– неинвазивность, безопасность, возможность многократного применения метода;
– исследование кровотока возможно при непрозрачных оптических средах;
– метод не требует введения контрастных веществ и исключает лучевую нагрузку;
– возможность оценки анатомических особенностей расположения сосуда, наличия его деформаций;
– визуализация патологических включений, нарушающих проходимость сосуда;
– качественная и количественная оценка состояния кровотока в ретробульбарных сосудах малого калибра.
Недостатки ультразвукового допплеровского исследования:
– трудность в расчете объемного кровотока в сосудах глаза;
– показатели глазного кровотока, полученные при помощи различных ультразвуковых сканеров, могут отличаться;
– зависимость результатов исследования от опыта, квалификации врача;
– необходимость достаточного количества времени для проведения повторных измерений кровотока в сосудах;
– зависимость параметров кровотока от ряда анатомических и физиологических показателей (АД, сердечный ритм, стенозы магистральных сосудов и т.д.);
– ограничение в исследовании отдельных задних коротких цилиарных артерий и оценке анатомических особенностей сосудов (извитости, анастомозов, сужений и т.д.).
Антаглаукомные препараты по – разному влияют на глазной кровоток. β – блокаторы (бетаксолол) регулируют состояние кальциевых каналов в гладкомышечных клетках и оказывают вазодилатирующий эффект. Аналоги простагландинов (унопростон, тафлупрост) блокируют эндотелин – 1, вызывая улучшение перфузии зрительного нерва и снижение вазорезистентности в глазной артерии и центральной артерии сетчатки. Вазодилатирующий эффект ингибиторов карбоангидразы (бринзоламид, дорзоламид) связан с эффектами СО2. Агонисты α2 – адренорецепторов (бримонидин) увеличивают пульсовой кровоток и улучшают гемодинамику в ретробульбарных сосудах за счет стимуляции адренорецепторов (рис.9). При этом происходит увеличение максимальной системной скорости кровотока в системной артерии сетчатки, а улучшение гемодинамики отмечается с первых дней терапии. Кроме того, бримонидин (Люксфен) обладает выраженным гипотензивным эффектом (снижает ВГД на 25% от исходного), который развивается очень быстро – максимальное снижение уровня ВГД наблюдается через 2 часа после инстилляции.
Таким образом, ультразвуковые допплеровские методы исследования сосудов глаза позволяет не только диагностировать признаки нарушения кровотока в глазной артерии, центральной артерии сетчатки, задних коротких цилиарных артериях, центральной вене сетчатки, вортикозных венах, верхней глазничной вене и других сосудах у пациентов с глаукомой, но и оценить влияние местных гипотензивных препаратов на кровоснабжение сетчатки и зрительного нерва. Воздействие антиглаукомных препаратов на региональный глазной кровоток – приоритетная задача будущих исследований.
Источник

Термин «глаукома» объединяет в себе целую группу заболеваний, которые характеризуются постоянным или периодическим повышением внутриглазного давления (ВГД), связанным с нарушением оттока водянистой влаги из камер глаза. Заболеваемость глаукомой увеличивается с возрастом: в 40-49 лет ею страдает всего лишь 0.1 % населения, в 60-69 лет этот показатель возрастает до 2.8 %, а к 80 годам и старше он равен уже 14.3 %, то есть каждый седьмой человек такого возраста страдает данной патологией. Причиной слепоты 15 % лиц является глаукома. Встречается и врожденная форма этого заболевания, которую диагностируют у 1 новорожденного на 10-20 тысяч. Да, это небольшой показатель, однако в структуре детской слепоты 10 % приходится на долю именно этой патологии.
Вылечить глаукому полностью невозможно, но крайне важно диагностировать ее на ранней стадии – в таком случае наверняка удастся значительно замедлить прогрессирование патологического процесса и сохранить больному зрение как можно дольше.
О том, почему возникает глаукома, о видах, симптомах, принципах диагностики и лечения этой патологии, включая терапию физическими факторами, вы узнаете из нашей статьи.
Коротко об анатомии и физиологии глаза, механизм развития глаукомы
Чтобы понять, что такое глаукома, необходимо иметь представление о строении глаза.
Орган зрения человека (глаз) – герметичная полость, наполненная жидкостью (водянистой влагой), которая вырабатывается одной из его структур (ресничным телом) и покидает внутриглазное пространство по специальной дренажной системе. Давление этой жидкости в норме составляет от 16 до 27 мм рт. ст.
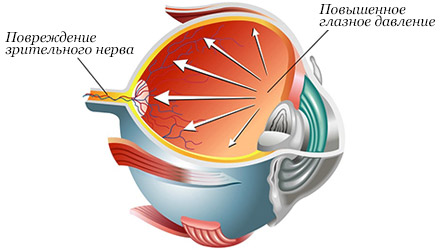
Через зрачок водянистая влага попадает в переднюю камеру глаза, омывает ее структуры, а затем оттекает через угол передней камеры глаза. Если по какой-либо причине функция этой структуры нарушается, отток водянистой влаги становится невозможен, а функция ее синтеза остается прежней. В результате объем жидкости внутри глаза увеличивается, она сдавливает его структуры, в частности, зрительный нерв, волокна которого постепенно отмирают – нерв атрофируется. Все это проявляется повышением внутриглазного давления, необратимыми нарушениями зрения, болью в глазу.
Виды

По происхождению глаукому делят на:
- первичную (возникает как самостоятельная патология, без связи с другими болезнями).
- вторичную (развивается на фоне других офтальмологических и соматических болезней).
В зависимости от возраста больного, в котором у него возникла глаукома, ее делят на:
- врожденную (является следствием внутриутробной патологии развития органа зрения, развивается в первые дни-месяцы-годы после рождения);
- инфантильную (у детей 3-10 лет);
- ювенильную (от 11 до 35-40 лет);
- глаукому взрослых (у лиц старше 40 лет).
3 последние формы заболевания являются приобретенными.
По уровню внутриглазного давления выделяют:
- нормотензивную (ВГД находится в пределах 16-27 мм рт. ст.);
- гипертензивную (ВГД выше нормы) глаукому.
По механизму повышения ВГД различают:
- закрытоугольную;
- открытоугольную;
- с дисгенезом угла передней камеры глаза глаукому.
По характеру течения болезни глаукома делится на:
- стабилизированную (протекает без признаков прогрессирования в течение 6 месяцев);
- нестабилизированную.
Выделяют 4 стадии патологического процесса при глаукоме:
- I – начальная стадия;
- II – развитая глаукома;
- III – далеко зашедшая глаукома;
- IV – терминальная стадия заболевания.
Причины
Глаукома развивается в результате воздействия на орган зрения ряда неблагоприятных факторов, основными среди которых являются:
- травмы глаза;
- опухоли структур глаза;
- возраст более 40 лет;
- генетическая предрасположенность;
- атеросклероз, гипертоническая болезнь;
- сахарный диабет;
- остеохондроз шейного отдела позвоночника;
- заболевания глаз (близорукость или дальнозоркость, склерит, катаракта, окклюзия центральной вены сетчатки, гемофтальм, кератит и прочие), а также хирургические вмешательства на них.
Клинические проявления
 Острый приступ глаукомы характеризуется резкой болью в глазу и снижением зрения.
Острый приступ глаукомы характеризуется резкой болью в глазу и снижением зрения.
Течение патологии зависит прежде всего от ее формы.
Так, открытоугольная глаукома характеризуется отсутствием жалоб у больного, протекает бессимптомно и становится заметной уже тогда, когда зрение безвозвратно потеряно. Она встречается чаще у мужчин возрастом старше 40 лет.
Закрытоугольная глаукома, напротив, характеризуется приступообразным течением – время от времени у больного возникают острые приступы повышения внутриглазного давления, каждый из которых влечет за собой появление новых участков атрофии структур глаза и завершается частичной потерей зрения. Более характерна для женщин пожилого и старческого возраста.
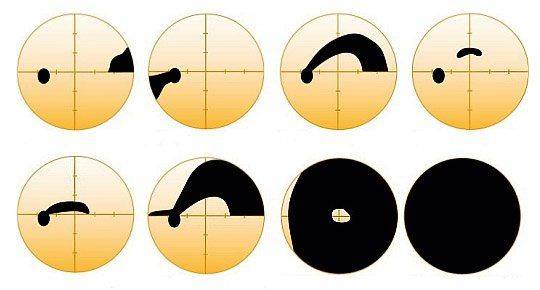
Наиболее важным симптомом глаукомы является появление дефектов полей зрения (пространства, которое человек видит вокруг себя). Сначала возникают скотомы – выпадения маленьких участков поля зрения, как правило, ближе к его центру. Человек не сразу их замечает и часто обнаруживает дефекты при попытке посмотреть одним глазом, закрыв второй.
На следующей стадии болезни поля зрения постепенно сужаются от периферии к центру вплоть до того, что сохраняется лишь трубчатое зрение – маленький участок картинки, будто бы человек смотрит в длинную узкую трубу. Если патологический процесс прогрессирует и далее, больной полностью теряет зрение – развивается слепота.
Как было сказано выше, у лиц, страдающих закрытоугольной глаукомой, патология проявляется в виде острых приступов. Спровоцировать развитие такого приступа может целый ряд факторов:
- прием жирной, острой пищи, алкоголя, большого количества жидкости, крепкого кофе, чая;
- пребывание в темном помещении;
- тесная одежда;
- положение головы – длительный ее наклон;
- применение глазных капель, которые расширяют зрачок.
У больного внезапно возникает интенсивная боль в области пораженного глаза и всей головы, глаза краснеют, появляется будто бы туман перед ними, зрение резко снижается, развивается тошнота и даже рвота. В ряде случаев приступ сопровождается болью в области сердца по типу стенокардической или болью в животе.
Внутриглазное давление при приступе находится в пределах 50-60 мм рт. ст. и выше.
Принципы диагностики
 Всем пациентам с подозрением на глаукому измеряется внутриглазное давление.
Всем пациентам с подозрением на глаукому измеряется внутриглазное давление.
Чем раньше диагностирована глаукома, тем эффективнее будет проводимое лечение, и тем больше вероятность, что зрение больного удастся сохранить.
Обследование при подозрении на это заболевание включает в себя:
- исследование глазного дна с оценкой состояния диска зрительного нерва (офтальмоскопию);
- измерение внутриглазного давления (тонометрию, суточную тонометрию);
- электронную тонографию глаза (позволяет оценить гидродинамику в камерах глаза);
- периметрию (исследование полей зрения – определение их границ и наличия/отсутствия дефектов);
- оценку состояния угла передней камеры глаза (гониоскопию; позволяет установить тип глаукомы (закрыто- или открытоугольная));
- УЗИ глаза.
Наиболее современными методами исследования структур глаза являются:
- лазерная поляриметрия;
- лазерная сканирующая офтальмоскопия;
- лазерная ретинотомография;
- оптическая когерентная томография.
Принципы лечения
В лечении глаукомы могут быть использованы лекарственные препараты, проведено хирургическое вмешательство или же применен метод коррекции этой патологии при помощи лазера. В качестве вспомогательных методов лечения применяют физиотерапию.
Медикаментозное лечение
Его проводят с целью снижения внутриглазного давления, улучшения микроциркуляции в тканях глаза и активизации в них процессов обмена веществ.
Пациенту могут быть рекомендованы такие препараты, снижающие давление внутри глаза:
- миотики (карбахол или пилокарпин);
- простагландины F2-α (траватан);
- симпатомиметики (эпифрин и прочие).
Угнетают продукцию внутриглазной жидкости такие лекарственные средства, как бетаксолол, тимолол, проксодолол и так далее.
 Существуют и комбинированные препараты – нормоглаукон, фотил, пилотим и другие.
Существуют и комбинированные препараты – нормоглаукон, фотил, пилотим и другие.
Поскольку любые из этих капель имеют весьма серьезные побочные эффекты, назначать их себе самостоятельно недопустимо. Подобрать правильный препарат вам поможет исключительно врач-офтальмолог.
Лечение при помощи лазера
Существуют различные методы лазерного лечения глаукомы. Наиболее широко сегодня применяются:
- лазерная гониопунктура;
- лазерная иридопластика;
- лазерная иридотомия;
- лазерная трабекулопластика;
- лазерная циклокоагуляция и прочие.
Эти методы лечения являются альтернативой хирургическому вмешательству, однако не постоянной, а временной. Лазер способствует нормализации оттока внутриглазной жидкости по старым путям, не является инвазивным вмешательством, то есть процедура не требует вскрытия глазного яблока.
Применяют лазеротерапию и при закрытоугольной форме глаукомы. Целью ее в данном случае является предупреждение повторных острых приступов заболевания.
Хирургическое лечение
Если медикаментозное или лазерное лечение не приводит к желаемому результату, зрение больного продолжает снижаться, то чтобы избежать его полной слепоты, проводят оперативное вмешательство. В процессе него хирург стремится улучшить отток внутриглазной жидкости по привычным путям или же создает новые.
После операции на глазах больному следует внести некоторые ограничения в свою повседневную жизнь:
- не водить машину;
- исключить тяжелый физический труд;
- убрать из рациона жареную, острую пищу, алкоголь;
- не допускать запоров;
- не посещать бани/сауны;
- не спать на животе; предпочтительно спать на спине или на «здоровом» боку – противоположном оперированному глазу.
Соблюдать эти ограничения следует в течение 1 месяца или больше – в зависимости от рекомендаций вашего офтальмолога.
Лечение острого приступа глаукомы
Симптомы этого состояния возникают внезапно, доставляют больному настоящие мучения и вызывают необратимые изменения в волокнах зрительного нерва, что при несвоевременном оказании пациенту медицинской помощи может привести даже к полной его слепоте. Поэтому человек, страдающий закрытоугольной глаукомой, обязан знать, как себе помочь в случае развития такого приступа.
Суть всех мероприятий сводится к незамедлительному снижению внутриглазного давления. Для этого больному следует:
- принять мочегонный препарат (фуросемид, торасемид, диакарб);
- закапать в пораженный глаз раствор пилокарпина (существует специальная схема его введения);
- принять горячую ножную ванну, поставить горчичники, можно провести даже сеанс гирудотерапии – поставить пиявок на область виска; все это отвлекающие мероприятия, которые будут очень кстати в данной ситуации;
- немедленно обратиться за помощью к окулисту.
Во время приступа не следует:
- принимать анальгетики;
- сидеть, наклонив голову.
Физиотерапия
Одним из методов физиотерапии, рекомендованных при глаукоме, является лазерное лечение, о котором мы рассказали выше. Это так сказать радикальные методики, которые являются хоть и временной, но альтернативой открытым операциям на глазу. Существуют и другие методы физиолечения, используемые при этой патологии с целью снижения внутриглазного давления, улучшения тока крови в пораженных структурах глаза, расширения зрачка и устранения болевого синдрома.
Чтобы уменьшить интенсивность боли, применяют:
- лекарственный электрофорез новокаина на область пораженного глаза (длится процедура 15 минут, проводят их каждый день курсом в 20 воздействий);
- диадинамотерапию области глаза (проводят ее на фоне медикаментозного лечения – местного и общего; ДД-токи обезболивают, улучшают кровообращение в пораженных тканях, повышая в них активность обменных процессов; используют пластинчатые электроды, один из которых размещают на сомкнутых веках, второй – на участке кожи впереди ушной раковины; продолжительность воздействия – 5 минут, повторяют их каждый день курсом в 8 воздействий; чтобы усилить эффект, прокладку электрода, накладываемого на веки, смачивают раствором анестетика, например, новокаина);
- СВЧ-терапию этой же области (применяют дистанционную (с расстоянием до глаз 10 см) или же контактную (излучатель располагают на сомкнутых веках) методику; длится процедура 10-15 минут, проводят их курсом в 20 сеансов; при поражении одного глаза повторяют воздействия ежедневно, а в случае лечения обоих глаз каждый из них подлежит терапии через день).
В качестве сосудорасширяющей методики больному назначают электрофорез вазодилататоров.
С целью снижения внутриглазного давления используют:
- лекарственный электрофорез препаратов-миотиков (применяют холиномиметики (пилокарпин, ациклидин); вводят их с анода; пилокарпин лучше других аналогичных средств переносится больными; минус этих препаратов заключается в кратковременности их эффекта (действуют в течение лишь 4-6 часов); также используют адреномиметики – адреналин, адренопилокарпин; воздействуют в течение 10-15 минут, проводят сеансы каждый день курсом до 15 процедур);
- ножные ванны (раздражение рецепторов кожи теплой водой рефлекторно приводит к улучшению кровоснабжения головного мозга; применяют воду температурой 36-38 °С, процедура длится до 20 минут, проводят их не курсом, а однократно, как правило, при приступе повышения ВГД).
В ряде клинических ситуаций проведение физиотерапии больным с глаукомой противопоказано. Нередко встречается повышенная чувствительность пациентов ко многим физическим факторам. Поэтому все физиопроцедуры назначаются пациентам по принципу индивидуального подхода и обязательно под контролем внутриглазного давления (чтобы оценить реакцию организма человека на тот или иной метод физиотерапии). Если врач замечает тенденцию к повышению давления, этот метод терапии отменяют.
Не используют при глаукоме облучение ультрафиолетом и соллюкс. Электротерапию проводят очень осторожно.
Санаторно-курортное лечение
Первичная глаукома с нормальным уровнем внутриглазного давления является показанием к санаторно-курортному лечению. Больных направляют в климатолечебницы южного берега Крыма, Геленджика, Сочи, Бердянска, Гагры, Пицунды и так далее.
Противопоказан этот вид терапии в следующих ситуациях:
- в случае выраженных колебаний давления, как артериального, так и внутриглазного, сопровождающихся явлениями спазма сосудов;
- при близорукости с изменениями глазного дна;
- при остром приступе глаукомы;
- в случае интенсивного болевого синдрома;
- при потере зрения;
- при вторичной некомпенсированной глаукоме.
Заключение
Лечение включает в себя прием лекарственных препаратов (как правило, инстилляции (закапывание в глаз) специальных растворов), лазерную терапию, оперативное вмешательство, а также методы физиолечения, которые усиливают действие лекарств, способствуют снижению ВГД, улучшают микроциркуляцию и обмен веществ в области пораженных тканей.
Больным необходимо понимать, что полностью устранить глаукому невозможно. Важна ранняя диагностика, ведь если обнаружить эту патологию своевременно, когда еще не развились выраженные дефекты зрения, то путем лечебных мероприятий можно держать болезнь под контролем, не допуская прогрессирования в течение многих лет. В случае бесконтрольного течения глаукомы человек рано или поздно безвозвратно теряет зрение.
Чтобы диагностировать эту болезнь как можно раньше, лица возрастом старше 40 лет, имеющие факторы риска развития глаукомы (соответствующую соматическую патологию, наследственную предрасположенность и так далее), должны проходить ежегодное обследование у офтальмолога. Лица, уже страдающие этой болезнью, должны состоять на диспансерном учете у врача, проходить осмотры хотя бы 1 раз в 3 месяца и получать назначенное специалистом лечение изо дня в день пожизненно.
GuberniaTV, программа «Школа здоровья», выпуск на тему «Глаукома»:
МЦ «Тонус», познавательный видеоролик на тему «Глаукома»:
Источник