Хирургическое лечение заболеваний роговицы
 В хирургии роговицы можно выделить несколько разделов в зависимости от цели операции, глубины иссечения ткани, а также от вида пластического материала, используемого для замены измененной роговицы.
В хирургии роговицы можно выделить несколько разделов в зависимости от цели операции, глубины иссечения ткани, а также от вида пластического материала, используемого для замены измененной роговицы.
Кератэктомия — удаление небольших поверхностно расположенных помутнений в центральном отделе роговицы хирургическим путем или с помощью эксимерного лазера (рис. 11.27). Дефект самостоятельно закрывается эпителием в течение нескольких часов. Кератэктомию выполняют нечасто из-за того, что редко встречаются поверхностные помутнения, расположенные точно по центру. Чаще всего офтальмологам приходится иметь дело с более грубыми и обширными помутнениями роговицы.
Кератопластика (пересадка роговицы) — основной раздел в хирургии роговицы. Операции имеют разную целевую установку. Главная цель операции — оптическая, т. е. восстановление утраченного зрения. Однако бывают ситуации, когда оптическая цель сразу не может быть достигнута, например при тяжелых ожогах, глубоких язвах, длительно не заживающих кератитах. Прогноз прозрачного приживления трансплантата у таких больных сомнительный. В этих случаях кератопластика может быть произведена с лечебной целью, т. е. для иссечения некротической ткани и спасения глаза как органа. На втором этапе выполняют оптическую кератопластику на спокойной роговице, когда нет инфекции, обильной васкуляризации и трансплантат не будет окружен распадающейся тканью роговицы. Эти два вида кератопластики, разные по целевой установке, мало чем отличаются друг от друга в плане собственно хирургической техники. Поэтому в клинической практике нередки случаи, когда после лечебной кератопластики трансплантат приживает прозрачно и у больного одновременно отмечаются и лечебный, и оптический результат.
 Мелиоративной называют пересадку роговицы, выполненную с целью улучшения почвы, как подготовительный этап последующей оптической кератопластики. С тектонической целью производят операцию при фистулах и других дефектах роговицы. Можно считать, что мелиоративная и тектоническая операции — это разновидности лечебной пересадки роговицы.
Мелиоративной называют пересадку роговицы, выполненную с целью улучшения почвы, как подготовительный этап последующей оптической кератопластики. С тектонической целью производят операцию при фистулах и других дефектах роговицы. Можно считать, что мелиоративная и тектоническая операции — это разновидности лечебной пересадки роговицы.
Косметическую кератопластику производят на слепых глазах, когда вернуть зрение невозможно, но больного смущает яркое белое пятно на роговице. В этом случае бельмо иссекают трепаном соответствующего диаметра и замещают образовавшийся дефект прозрачной роговицей. Если на периферии остаются белые участки, не захваченные в зону трепанации, то их маскируют тушью или сажей с помощью метода татуировки.
Рефракционную кератопластику выполняют на здоровых глазах с целью изменения оптики глаза, если пациент не хочет носить очки и контактные линзы. Операции направлены на изменение формы всей прозрачной роговицы или только профиля ее поверхности (см. главу 5).
На основании принципиальных различий в технике операции выделяют послойную и сквозную пересадку роговицы.
Послойную кератопластику выполняют в тех случаях, когда помутнения не затрагивают глубокие слои роговицы. Операцию производят под местной анестезией. Поверхностную часть мутной роговицы срезают с учетом глубины расположения помутнений и их поверхностных границ (рис. 11.28). Образовавшийся дефект замещают прозрачной роговицей такой же толщины и формы. Трансплантат укрепляют узловыми швами или одним непрерывным швом. При оптической послойной кератопластике используют центрально расположенные круглые трансплантаты. Лечебные послойные пересадки разного вида могут быть произведены как в центре, так и на периферии роговицы в пределах зоны ее поражения. Трансплантат может иметь круглую и иную форму.
В качестве донорского материала используют главным образом роговицу трупного глаза человека. Для лечебной послойной пересадки роговицы пригоден материал, консервированный различными способами (замораживание, высушивание, хранение в формалине, мёде, различных бальзамах, сыворотке крови, гамма-глобулине и т. д.). При мутном приживлении трансплантата может быть выполнена повторная операция.
 Сквозную кератопластику чаще всего производят с оптической целью, хотя она может быть и лечебной, и косметической. Суть операции заключается в сквозном иссечении центральной части мутной роговицы больного и замещении дефекта прозрачным трансплантатом из донорского глаза (рис. 11.29). Выкраивание роговицы реципиента и донора производят круглым трубчатым ножом-трепаном. В хирургическом наборе имеются трепаны с режущей коронкой разного диаметра от 2 до 11 мм.
Сквозную кератопластику чаще всего производят с оптической целью, хотя она может быть и лечебной, и косметической. Суть операции заключается в сквозном иссечении центральной части мутной роговицы больного и замещении дефекта прозрачным трансплантатом из донорского глаза (рис. 11.29). Выкраивание роговицы реципиента и донора производят круглым трубчатым ножом-трепаном. В хирургическом наборе имеются трепаны с режущей коронкой разного диаметра от 2 до 11 мм.
В историческом аспекте хорошие результаты сквозной кератопластики были впервые получены при использовании трансплантатов небольшого Диаметра (2—4 мм) (рис. 11.30, а). Такая операция получила название частичной сквозной кератопластики и была связана с именами Цирма (1905), Эльшнига (1908) и В. П. Филатова (1912).
Пересадка роговицы большого диаметра (более 5 мм) называется субтотальной сквозной кератопластикой (рис. 11.30, б). Прозрачное приживление большого трансплантата впервые удалось получить Н. А. Пуч-ковской (1950—1954) — ученице В. П. Филатова. Массовая успешная замена больших дисков роговицы стала возможна только после появления микрохирургической техники операции и тончайшего атравматичного шовного материала [Копаева В. Г., 1973; Каспаров А. А., 1976]. Возникло новое направление в глазной хирургии — реконструкция переднего и заднего отрезков глаза на основе свободного операционного доступа, открывающегося при широкой трепанации роговицы. В этих случаях кератопластику производят в сочетании с другими вмешательствами (рис. 11.31), такими как рассечение спаек и восстановление передней камеры глаза, пластика радужки и репозиция зрачка, удаление катаракты, введение искусственного хрусталика, витрэктомия, удаление люксиро-ванного хрусталика и инородных тел и др.
При осуществлении сквозной субтотальной кератопластики требуются хорошая анестезиологическая подготовка пациента и крайне осторожное выполнение манипуляций хирургом. Незначительное напряжение мышц и даже неровное дыхание пациента могут привести к выпадению хрусталика в рану и другим осложнениям, поэтому у детей и неспокойных взрослых операцию производят под общей анестезией.
Сквозная кератопластика, при которой диаметр пересаженной роговицы равен диаметру роговицы реципиента, называется тотальной. С оптической целью эту операцию практически не используют.
Биологический результат кератопластики оценивают по состоянию пересаженного трансплантата: прозрачный, полупрозрачный и мутный. Функциональный исход операции зависит не только от степени прозрачности трансплантата, но и от сохранности зрительно-нервного аппарата глаза. Нередко при наличии прозрачного трансплантата острота зрения бывает низкой из-за возникновения послеоперационного астигматизма. В связи с этим важное значение приобретает соблюдение мер ин-траоперационной профилактики астигматизма.
Источник
Õèðóðãè÷åñêîå ëå÷åíèå ïàòîëîãèè ðîãîâèöû
 õèðóðãèè ðîãîâèöû ìîæíî âûäåëèòü íåñêîëüêî ðàçäåëîâ â çàâèñèìîñòè îò öåëè îïåðàöèè, ãëóáèíû èññå÷åíèÿ òêàíè, à òàêæå îò âèäà ïëàñòè÷åñêîãî ìàòåðèàëà, èñïîëüçóåìîãî äëÿ çàìåíû èçìåíåííîé ðîãîâèöû.
Êåðàòýêòîìèÿ óäàëåíèå íåáîëüøèõ ïîâåðõíîñòíî ðàñïîëîæåííûõ ïîìóòíåíèé â öåíòðàëüíîì îòäåëå ðîãîâèöû õèðóðãè÷åñêèì ïóòåì èëè ñ ïîìîùüþ ýêñèìåðíîãî ëàçåðà (ðèñ. 11.27). Äåôåêò ñàìîñòîÿòåëüíî çàêðûâàåòñÿ ýïèòåëèåì â òå÷åíèå íåñêîëüêèõ ÷àñîâ. Êåðàòýêòîìèþ âûïîëíÿþò íå÷àñòî èççà òîãî, ÷òî ðåäêî âñòðå÷àþòñÿ ïîâåðõíîñòíûå ïîìóòíåíèÿ, ðàñïîëîæåííûå òî÷íî ïî öåíòðó. ×àùå âñåãî îôòàëüìîëîãàì ïðèõîäèòñÿ èìåòü äåëî ñ áîëåå ãðóáûìè è îáøèðíûìè ïîìóòíåíèÿìè ðîãîâèöû.
Êåðàòîïëàñòèêà (ïåðåñàäêà ðîãîâèöû) îñíîâíîé ðàçäåë â õèðóðãèè ðîãîâèöû. Îïåðàöèè èìåþò ðàçíóþ öåëåâóþ óñòàíîâêó. Ãëàâíàÿ öåëü îïåðàöèè îïòè÷åñêàÿ, ò. å. âîññòàíîâëåíèå óòðà÷åííîãî çðåíèÿ. Îäíàêî áûâàþò ñèòóàöèè, êîãäà îïòè÷åñêàÿ öåëü ñðàçó íå ìîæåò áûòü äîñòèãíóòà, íàïðèìåð ïðè òÿæåëûõ îæîãàõ, ãëóáîêèõ ÿçâàõ, äëèòåëüíî íå çàæèâàþùèõ êåðàòèòàõ. Ïðîãíîç ïðîçðà÷íîãî ïðèæèâëåíèÿ òðàíñïëàíòàòà ó òàêèõ áîëüíûõ ñîìíèòåëüíûé.  ýòèõ ñëó÷àÿõ êåðàòîïëàñòèêà ìîæåò áûòü ïðîèçâåäåíà ñ ëå÷åáíîé öåëüþ, ò. å. äëÿ èññå÷åíèÿ íåêðîòè÷åñêîé òêàíè è ñïàñåíèÿ ãëàçà êàê îðãàíà. Íà âòîðîì ýòàïå âûïîëíÿþò îïòè÷åñêóþ êåðàòîïëàñòèêó íà ñïîêîéíîé ðîãîâèöå, êîãäà íåò èíôåêöèè, îáèëüíîé âàñêóëÿðèçàöèè è òðàíñïëàíòàò íå áóäåò îêðóæåí ðàñïàäàþùåéñÿ òêàíüþ ðîãîâèöû. Ýòè äâà âèäà êåðàòîïëàñòèêè, ðàçíûå ïî öåëåâîé óñòàíîâêå, ìàëî ÷åì îòëè÷àþòñÿ äðóã îò äðóãà â ïëàíå ñîáñòâåííî õèðóðãè÷åñêîé òåõíèêè. Ïîýòîìó â êëèíè÷åñêîé ïðàêòèêå íåðåäêè ñëó÷àè, êîãäà ïîñëå ëå÷åáíîé êåðàòîïëàñòèêè òðàíñïëàíòàò ïðèæèâàåò ïðîçðà÷íî è ó áîëüíîãî îäíîâðåìåííî îòìå÷àþòñÿ è ëå÷åáíûé, è îïòè÷åñêèé ðåçóëüòàò.
Ìåëèîðàòèâíîé íàçûâàþò ïåðåñàäêó ðîãîâèöû, âûïîëíåííóþ ñ öåëüþ óëó÷øåíèÿ ïî÷âû, êàê ïîäãîòîâèòåëüíûé ýòàï ïîñëåäóþùåé îïòè÷åñêîé êåðàòîïëàñòèêè. Ñ òåêòîíè÷åñêîé öåëüþ ïðîèçâîäÿò îïåðàöèþ ïðè ôèñòóëàõ è äðóãèõ äåôåêòàõ ðîãîâèöû. Ìîæíî ñ÷èòàòü, ÷òî ìåëèîðàòèâíàÿ è òåêòîíè÷åñêàÿ îïåðàöèè ýòî ðàçíîâèäíîñòè ëå÷åáíîé ïåðåñàäêè ðîãîâèöû.
Êîñìåòè÷åñêóþ êåðàòîïë àñòè êó ïðîèçâîäÿò íà ñëåïûõ ãëàçàõ, êîãäà âåðíóòü çðåíèå íåâîçìîæíî, íî áîëüíîãî ñìóùàåò ÿðêîå áåëîå ïÿòíî íà ðîãîâèöå.  ýòîì ñëó÷àå áåëüìî èññåêàþò òðåïàíîì ñîîòâåòñòâóþùåãî äèàìåòðà è çàìåùàþò îáðàçîâàâøèéñÿ äåôåêò ïðîçðà÷íîé ðîãîâèöåé. Åñëè íà ïåðèôåðèè îñòàþòñÿ áåëûå ó÷àñòêè, íå çàõâà÷åííûå â çîíó òðåïàíàöèè, òî èõ ìàñêèðóþò òóøüþ èëè ñàæåé ñ ïîìîùüþ ìåòîäà òàòóèðîâêè.
Ðåôðàêöèîííóþ êåðàòîïëàñòèêó âûïîëíÿþò íà çäîðîâûõ ãëàçàõ ñ öåëüþ èçìåíåíèÿ îïòèêè ãëàçà, åñëè ïàöèåíò íå õî÷åò íîñèòü î÷êè è êîíòàêòíûå ëèíçû. Îïåðàöèè íàïðàâëåíû íà èçìåíåíèå ôîðìû âñåé ïðîçðà÷íîé ðîãîâèöû èëè òîëüêî ïðîôèëÿ åå ïîâåðõíîñòè (ñì. ãëàâó 5).
Íà îñíîâàíèè ïðèíöèïèàëüíûõ ðàçëè÷èé â òåõíèêå îïåðàöèè âûäåëÿþò ïîñëîéíóþ è ñêâîçíóþ ïåðåñàäêó ðîãîâèöû.
Ïîñëîéíóþ êåðàòîïëàñòèêó âûïîëíÿþò â òåõ ñëó÷àÿõ, êîãäà ïîìóòíåíèÿ íå çàòðàãèâàþò ãëóáîêèå ñëîè ðîãîâèöû. Îïåðàöèþ ïðîèçâîäÿò ïîä ìåñòíîé àíåñòåçèåé. Ïîâåðõíîñòíóþ ÷àñòü ìóòíîé ðîãîâèöû ñðåçàþò ñ ó÷åòîì ãëóáèíû ðàñïîëîæåíèÿ ïîìóòíåíèé è èõ ïîâåðõíîñòíûõ ãðàíèö (ðèñ. 11.28). Îáðàçîâàâøèéñÿ äåôåêò çàìåùàþò ïðîçðà÷íîé ðîãîâèöåé òàêîé æå òîëùèíû è ôîðìû. Òðàíñïëàíòàò óêðåïëÿþò óçëîâûìè øâàìè èëè îäíèì íåïðåðûâíûì øâîì. Ïðè îïòè÷åñêîé ïîñëîéíîé êåðàòîïëàñòèêå èñïîëüçóþò öåíòðàëüíî ðàñïîëîæåííûå êðóãëûå òðàíñïëàíòàòû. Ëå÷åáíûå ïîñëîéíûå ïåðåñàäêè ðàçíîãî âèäà ìîãóò áûòü ïðîèçâåäåíû êàê â öåíòðå, òàê è íà ïåðèôåðèè ðîãîâèöû â ïðåäåëàõ çîíû åå ïîðàæåíèÿ. Òðàíñïëàíòàò ìîæåò èìåòü êðóãëóþ è èíóþ ôîðìó.
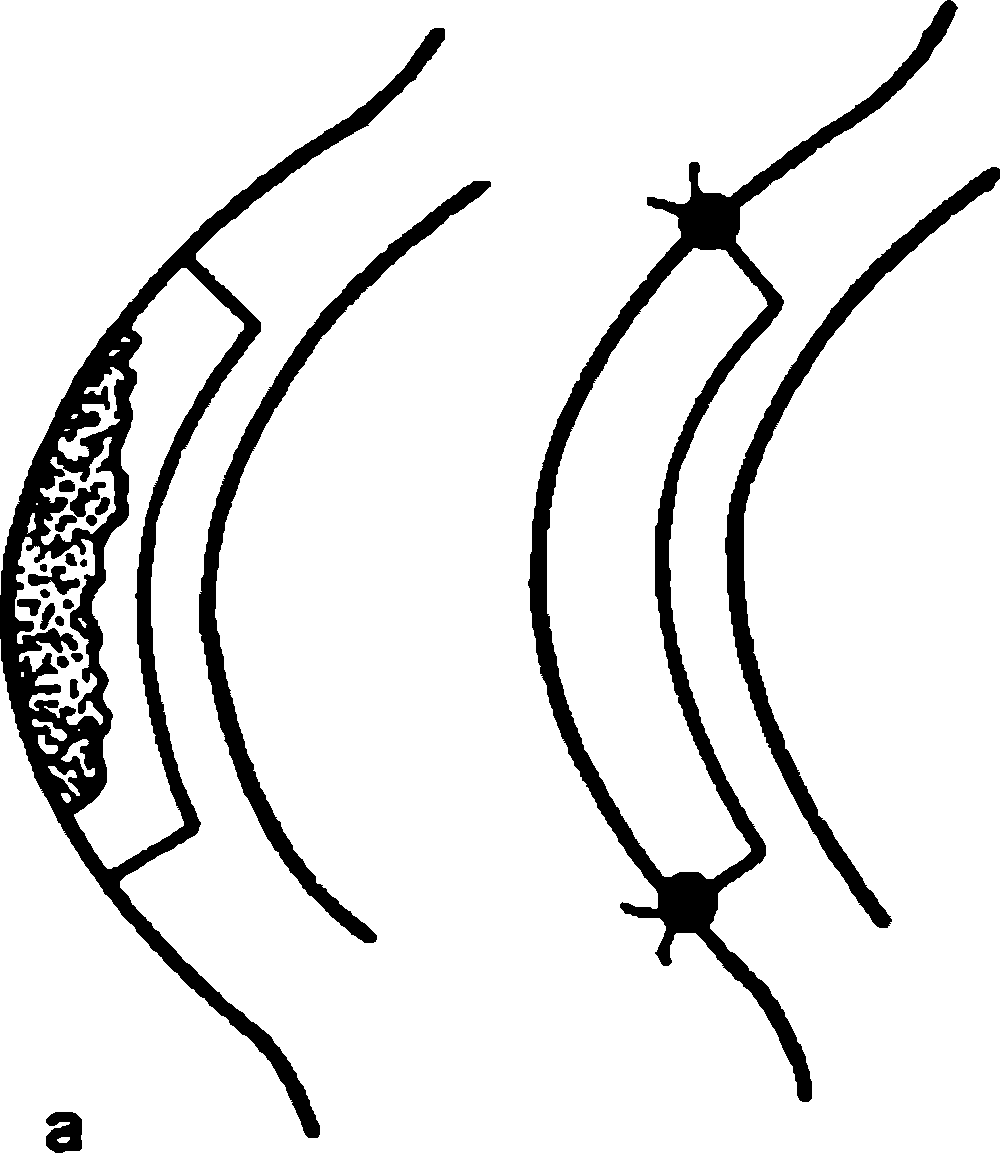
Ðèñ. 11.28. Ïîñëîéíàÿ êåðàòîïëàñòèêà, à ñõåìà îïåðàöèè; á âèä ãëàçà ïîñëå êåðàòîïëàñòèêè.
 êà÷åñòâå äîíîðñêîãî ìàòåðèàëà èñïîëüçóþò ãëàâíûì îáðàçîì ðîãîâèöó òðóïíîãî ãëàçà ÷åëîâåêà. Äëÿ ëå÷åáíîé ïîñëîéíîé ïåðåñàäêè ðîãîâèöû ïðèãîäåí ìàòåðèàë, êîíñåðâèðîâàííûé ðàçëè÷íûìè ñïîñîáàìè (çàìîðàæèâàíèå, âûñóøèâàíèå, õðàíåíèå â ôîðìàëèíå, ì¸äå, ðàçëè÷íûõ áàëüçàìàõ, ñûâîðîòêå êðîâè, ?ãëîáóëèíå è ò. ä.). Ïðè ìóòíîì ïðèæèâëåíèè òðàíñïëàíòàòà ìîæåò áûòü âûïîëíåíà ïîâòîðíàÿ îïåðàöèÿ.
Ñêâîçíóþ êåðàòîïëàñòèêó ÷àùå âñåãî ïðîèçâîäÿò ñ îïòè÷åñêîé öåëüþ, õîòÿ îíà ìîæåò áûòü è ëå÷åáíîé, è êîñìåòè÷åñêîé. Ñóòü îïåðàöèè çàêëþ÷àåòñÿ â ñêâîçíîì èññå÷åíèè öåíòðàëüíîé ÷àñòè ìóòíîé ðîãîâèöû áîëüíîãî è çàìåùåíèè äåôåêòà ïðîçðà÷íûì òðàíñïëàíòàòîì èç äîíîðñêîãî ãëàçà (ðèñ. 11.29). Âûêðàèâàíèå ðîãîâèöû ðåöèïèåíòà è äîíîðà ïðîèçâîäÿò êðóãëûì òðóá÷àòûì íîæîìòðåïàíîì.  õèðóðãè÷åñêîì íàáîðå èìåþòñÿ òðåïàíû ñ ðåæóùåé êîðîíêîé ðàçíîãî äèàìåòðà îò 2 äî 11 ìì.
 èñòîðè÷åñêîì àñïåêòå õîðîøèå ðåçóëüòàòû ñêâîçíîé êåðàòîïëàñòèêè áûëè âïåðâûå ïîëó÷åíû ïðè èñïîëüçîâàíèè òðàíñïëàíòàòîâ íåáîëüøîãî äèàìåòðà (24 ìì) (ðèñ. 11.30, à). Òàêàÿ îïåðàöèÿ ïîëó÷èëà íàçâàíèå ÷àñòè÷íîé ñêâîçíîé êåðàòîïëàñòèêè è áûëà ñâÿçàíà ñ èìåíàìè Öèðìà (1905), Ýëüøíèãà (1908) è Â. Ï. Ôèëàòîâà (1912).
Ïåðåñàäêà ðîãîâèöû áîëüøîãî äèàìåòðà (áîëåå 5 ìì) íàçûâàåòñÿ ñóáãïîøàëüíîé ñêâîçíîé êåðàòîïëàñòèêîé (ðèñ. 11.30, á). Ïðîçðà÷íîå ïðèæèâëåíèå áîëüøîãî òðàíñïëàíòàòà âïåðâûå óäàëîñü ïîëó÷èòü Í. À. Ïó÷êîâñêîé (19501954) ó÷åíèöå Â. Ï. Ôèëàòîâà. Ìàññîâàÿ óñïåøíàÿ çàìåíà áîëüøèõ äèñêîâ ðîãîâèöû ñòàëà âîçìîæíà òîëüêî ïîñëå ïîÿâëåíèÿ ìèêðîõèðóðãè÷åñêîé òåõíèêè îïåðàöèè è òîí÷àéøåãî àòðàâìàòè÷íîãî øîâíîãî ìàòåðèàëà [Êîïàåâà Â. Ã., 1973; Êàñïàðîâ À. À., 1976]. Âîçíèêëî íîâîå íàïðàâëåíèå â ãëàçíîé õèðóðãèè ðåêîíñòðóêöèÿ ïåðåäíåãî è çàäíåãî îòðåçêîâ ãëàçà íà îñíîâå ñâîáîäíîãî îïåðàöèîííîãî äîñòóïà, îòêðûâàþùåãîñÿ ïðè øèðîêîé òðåïàíàöèè ðîãîâèöû.  ýòèõ ñëó÷àÿõ êåðàòîïëàñòèêó ïðîèçâîäÿò â ñî÷åòàíèè ñ äðóãèìè âìåøàòåëüñòâàìè (ðèñ. 11.31), òàêèìè êàê ðàññå÷åíèå ñïàåê è âîññòàíîâëåíèå ïåðåäíåé êàìåðû ãëàçà, ïëàñòèêà ðàäóæêè è ðåïîçèöèÿ çðà÷êà, óäàëåíèå êàòàðàêòû, ââåäåíèå èñêóññòâåííîãî õðóñòàëèêà, âèòðýêòîìèÿ, óäàëåíèå ëþêñèðîâàííîãî õðóñòàëèêà è èíîðîäíûõ òåë è äð.
Ïðè îñóùåñòâëåíèè ñêâîçíîé ñóáòîòàëüíîé êåðàòîïëàñòèêè òðåáóþòñÿ õîðîøàÿ àíåñòåçèîëîãè÷åñêàÿ ïîäãîòîâêà ïàöèåíòà è êðàéíå îñòîðîæíîå âûïîëíåíèå ìàíèïóëÿöèé õèðóðãîì. Íåçíà÷èòåëüíîå íàïðÿæåíèå ìûøö è äàæå íåðîâíîå äûõàíèå ïàöèåíòà ìîãóò ïðèâåñòè ê âûïàäåíèþ õðóñòàëèêà â ðàíó è äðóãèì îñëîæíåíèÿì, ïîýòîìó ó äåòåé è íåñïîêîéíûõ âçðîñëûõ îïåðàöèþ ïðîèçâîäÿò ïîä îáùåé àíåñòåçèåé.
Ñêâîçíàÿ êåðàòîïëàñòèêà, ïðè êîòîðîé äèàìåòð ïåðåñàæåííîé ðîãîâèöû ðàâåí äèàìåòðó ðîãîâèöû ðåöèïèåíòà, íàçûâàåòñÿ òîòàëüíîé. Ñ îïòè÷åñêîé öåëüþ ýòó îïåðàöèþ ïðàêòè÷åñêè íå èñïîëüçóþò.
Áèîëîãè÷åñêèé ðåçóëüòàò êåðàòîïëàñòèêè îöåíèâàþò ïî ñîñòîÿíèþ ïåðåñàæåííîãî òðàíñïëàíòàòà: ïðîçðà÷íûé, ïîëóïðîçðà÷íûé è ìóòíûé. Ôóíêöèîíàëüíûé èñõîä îïåðàöèè çàâèñèò íå òîëüêî îò ñòåïåíè ïðîçðà÷íîñòè òðàíñïëàíòàòà, íî è îò ñîõðàííîñòè çðèòåëüíîíåðâíîãî àïïàðàòà ãëàçà. Íåðåäêî ïðè íàëè÷èè ïðîçðà÷íîãî òðàíñïëàíòàòà îñòðîòà çðåíèÿ áûâàåò íèçêîé èççà âîçíèêíîâåíèÿ ïîñëåîïåðàöèîííîãî àñòèãìàòèçìà.  ñâÿçè ñ ýòèì âàæíîå çíà÷åíèå ïðèîáðåòàåò ñîáëþäåíèå ìåð èíòðàîïåðàöèîííîé ïðîôèëàêòèêè àñòèãìàòèçìà.
Íàèëó÷øèå ðåçóëüòàòû ìîæíî ïîëó÷èòü ïðè âûïîëíåíèè îïåðàöèé íà ñïîêîéíûõ ãëàçàõ, íå èìåþùèõ áîëüøîãî êîëè÷åñòâà ñîñóäîâ. Íàèáîëåå íèçêèå ôóíêöèîíàëüíûå ïîêàçàòåëè ïîñëå îïåðàöèè îòìå÷àþòñÿ ïðè âñåõ âèäàõ îæîãîâ, äëèòåëüíî íå çàæèâàþùèõ ÿçâàõ è îáèëüíî âàñêóëÿðèçèðîâàííûõ áåëüìàõ.
Êåðàòîïëàñòèêà ÷àñòü áîëüøîé îáùåáèîëîãè÷åñêîé ïðîáëåìû ïåðåñàäêè îðãàíîâ è òêàíåé. Ñëåäóåò îòìåòèòü, ÷òî ðîãîâèöà ÿâëÿåòñÿ èñêëþ÷åíèåì ñðåäè äðóãèõ òêàíåé, ïîäëåæàùèõ òðàíñïëàíòàöèè. Îíà íå èìååò ñîñóäîâ è îòäåëåíà îò ñîñóäèñòîãî òðàêòà ãëàçà âíóòðèãëàçíîé æèäêîñòüþ, ÷åì è îáúÿñíÿåòñÿ îòíîñèòåëüíàÿ èììóííàÿ îáîñîáëåííîñòü ðîãîâèöû, ïîçâîëÿþùàÿ óñïåøíî âûïîëíÿòü êåðàòîïëàñòèêó áåç ñòðîãîãî ïîäáîðà äîíîðà è ðåöèïèåíòà.
Òðåáîâàíèÿ ê äîíîðñêîìó ìàòåðèàëó ïðè ñêâîçíîé êåðàòîïëàñòèêå ñóùåñòâåííî âûøå, ÷åì ïðè ïîñëîéíîé. Ýòî îáúÿñíÿåòñÿ òåì, ÷òî ñêâîçíîé òðàíñïëàíòàò ñîäåðæèò âñå ñëîè ðîãîâèöû. Ñðåäè íèõ åñòü ñëîé î÷åíü ÷óâñòâèòåëüíûé ê èçìåíÿþùèìñÿ óñëîâèÿì æèçíè. Ýòî âíóòðåííèé îäíîðÿäíûé ñëîé êëåòîê çàäíåãî ýïèòåëèÿ ðîãîâèöû, èìåþùèé îñîáîå, ãëèàëüíîå, ïðîèñõîæäåíèå. Ýòè êëåòêè âñåãäà ïîãèáàþò ïåðâûìè, îíè íå ñïîñîáíû ê ïîëíîöåííîé ðåãåíåðàöèè. Ïîñëå îïåðàöèè âñå ñòðóêòóðû äîíîðñêîé ðîãîâèöû ïîñòåïåííî çàìåùàþòñÿ òêàíÿìè ðîãîâèöû ðåöèïèåíòà, êðîìå êëåòîê çàäíåãî ýïèòåëèÿ, êîòîðûå ïðîäîëæàþò æèòü, îáåñïå÷èâàÿ æèçíü âñåãî òðàíñïëàíòàòà, ïîýòîìó ñêâîçíóþ êåðàòîïëàñòèêó èíîãäà íàçûâàþò èñêóññòâîì ïåðåñàäêè îäíîðÿäíîãî ñëîÿ êëåòîê çàäíåãî ýïèòåëèÿ. Èìåííî ýòèì îáúÿñíÿþòñÿ âûñîêèå òðåáîâàíèÿ ê êà÷åñòâó äîíîðñêîãî ìàòåðèàëà äëÿ ñêâîçíîé êåðàòîïëàñòèêè è ìàêñèìàëüíàÿ îñòîðîæíîñòü ïî îòíîøåíèþ ê çàäíåé ïîâåðõíîñòè ðîãîâèöû ïðè âñåõ ìàíèïóëÿöèÿõ âî âðåìÿ îïåðàöèè. Äëÿ ñêâîçíîé êåðàòîïëàñòèêè èñïîëüçóþò òðóïíóþ ðîãîâèöó, ñîõðàíÿåìóþ â òå÷åíèå íå áîëåå 1 ñóò ïîñëå ñìåðòè äîíîðà áåç êîíñåðâàöèè. Ïåðåñàæèâàþò òàêæå ðîãîâèöó, êîíñåðâèðîâàííóþ â ñïåöèàëüíûõ ñðåäàõ, â òîì ÷èñëå ñ ïðèìåíåíèåì íèçêèõ è ñâåðõíèçêèõ òåìïåðàòóð.
 êðóïíûõ ãîðîäàõ îðãàíèçîâàíû ñïåöèàëüíûå ñëóæáû ãëàçíûõ áàíêîâ, êîòîðûå îñóùåñòâëÿþò çàáîð, êîíñåðâàöèþ è êîíòðîëü çà õðàíåíèåì äîíîðñêîãî ìàòåðèàëà â ñîîòâåòñòâèè ñ òðåáîâàíèÿìè ñóùåñòâóþùåãî çàêîíîäàòåëüñòâà. Ìåòîäû êîíñåðâàöèè ðîãîâèö ïîñòîÿííî ñîâåðøåíñòâóþòñÿ. Äîíîðñêèé ìàòåðèàë îáÿçàòåëüíî èññëåäóþò íà íàëè÷èå ÑÏÈÄà, ãåïàòèòà è äðóãèõ èíôåêöèé; ïðîâîäÿò áèîìèêðîñêîïèþ äîíîðñêîãî ãëàçà, ÷òîáû èñêëþ÷èòü ïàòîëîãè÷åñêèå èçìåíåíèÿ â ðîãîâèöå, âûÿâèòü ïîñëåäñòâèÿ îïåðàòèâíûõ âìåøàòåëüñòâ â ïåðåäíåì îòäåëå ãëàçà.
Êåðàòîïðîòåçèðîâàíèå.  òåõ ñëó÷àÿõ, êîãäà ïåðåñàäêà ðîãîâèöû íå ìîæåò äàòü ïðîçðà÷íîãî ïðèæèâëåíèÿ, ïðîèçâîäÿò êåðàòîïðîòåçèðîâàíèå çàìåíó ìóòíîé ðîãîâèöû áèîëîãè÷åñêè èíåðòíûì ïëàñòè÷åñêèì ìàòåðèàëîì. Ñóùåñòâóåò 2 òèïà êåðàòîïðîòåçîâ íåñêâîçíûå, ïðèìåíÿåìûå ïðè áóëëåçíîé îòå÷íîé ðîãîâèöå, è ñêâîçíûå, èñïîëüçóåìûå ïðè îæîãîâûõ áåëüìàõ. Ýòè êåðàòîïðîòåçû èìåþò ðàçíóþ êîíñòðóêöèþ.
Ñêâîçíûå êåðàòîïðîòåçû (ðèñ. 11.32) ïðåäíàçíà÷åíû äëÿ ëå÷åíèÿ ãðóáûõ âàñêóëÿðèçèðîâàííûõ îæîãîâûõ áåëüì ïðè ïîðàæåíèè îáîèõ ãëàç, êîãäà ñîõðàííà ôóíêöèÿ ñåò÷àòêè, íî íåò íàäåæäû íà ïðîçðà÷íîå ïðèæèâëåíèå ðîãîâè÷íîãî òðàíñïëàíòàòà. Îïåðàöèþ âûïîëíÿþò â äâà ýòàïà. Ñíà÷àëà áåëüìî ðàññëàèâàþò íà äâå ïëàñòèíêè (ðèñ. 11.33, I, à) è â îáðàçîâàííûé êàðìàí ïîìåùàþò îïîðíóþ ìåòàëëè÷åñêóþ ÷àñòü ïðîòåçà, èçîãíóòóþ ñîîòâåòñòâåííî êðèâèçíå ðîãîâèöû (ðèñ. 11.33, I, á). Îïîðíàÿ ïëàñòèíêà èìååò 2 áîëüøèõ îòâåðñòèÿ ïî êðàÿì.  ïðåäåëàõ ýòèõ îòâåðñòèé ðàññëîåííàÿ ðîãîâèöà ñðàñòàåòñÿ è ôèêñèðóåò êåðàòîïðîòåç (ðèñ. 11.33, I, â).  öåíòðå îïîðíîé ïëàñòèêè íàõîäèòñÿ êðóãëîå îòâåðñòèå äëÿ ðàçìåùåíèÿ îïòè÷åñêîé ÷àñòè ïðîòåçà. Íà ïåðâîì ýòàïå îïåðàöèè îíî çàêðûòî âðåìåííûì âêëàäûøåì (çàãëóøêîé).
Âòîðîé ýòàï îïåðàöèè âûïîëíÿþò ÷åðåç 23 ìåñ. Ê ýòîìó âðåìåíè îïîðíàÿ ïëàñòèíêà ïðîòåçà óæå ïðî÷íî çàêðåïèëàñü â ñëîÿõ áåëüìà (ðèñ. 11.33, I, ã). Íàä öåíòðàëüíûì îòâåðñòèåì êåðàòîïðîòåçà ïðîèçâîäÿò òðåïàíàöèþ ìóòíûõ ñëîåâ ðîãîâèöû äèàìåòðîì 2,5 ìì (ðèñ. 11.33, È, à). Âðåìåííóþ çàãëóøêó âûâèí÷èâàþò ñïåöèàëüíûì êëþ÷îì. Èññåêàþò âíóòðåííèå ñëîè ðîãîâèöû è íà ìåñòî âðåìåííîãî âêëàäûøà ââèí÷èâàþò îïòè÷åñêèé öèëèíäð (ðèñ. 11.33, II, á). Îïòè÷åñêóþ ñèëó êåðàòîïðîòåçà ðàññ÷èòûâàþò èíäèâèäóàëüíî äëÿ êàæäîãî ãëàçà.  ñðåäíåì îíà ðàâíà 40,0 äïòð. Åñëè â îïåðèðîâàííîì ãëàçó îòñóòñòâóåò õðóñòàëèê, òî êåðàòîïðîòåç âîçìåøàåò âñþ îïòè÷åñêóþ ñèëó ãëàçà, ò. å. 60,0 äïòð. Âíóòðåííÿÿ è íàðóæíàÿ ÷àñòè îïòè÷åñêîãî öèëèíäðà âûñòóïàþò íàä ïîâåðõíîñòÿìè ðîãîâèöû, ÷òî ïîçâîëÿåò èçáåæàòü åãî çàðàñòàíèÿ (ðèñ. 11.33, È, â, ã).
Ïîñëå îïåðàöèè áîëüíûå äîëæíû íàõîäèòüñÿ ïîä íàáëþäåíèåì âðà÷à, òàê êàê ó íèõ ìîãóò âîçíèêíóòü îñëîæíåíèÿ. Çàðàùåíèå îïòè÷åñêîãî öèëèíäðà ïî ïåðåäíåé èëè çàäíåé ïîâåðõíîñòè óñòðàíÿþò õèðóðãè÷åñêèì ïóòåì. Îïòè÷åñêèé öèëèíäð ìîæåò áûòü çàìåíåí â ñëó÷àå íåñîîòâåòñòâèÿ îïòèêè ëèáî íåäîñòàòî÷íîãî åãî âûñòîÿíèÿ íàä ïåðåäíåé èëè çàäíåé ïîâåðõíîñòüþ. Ïðè èñïîëüçîâàíèè äâóõýòàïíîé òåõíèêè îïåðàöèè ôèëüòðàöèÿ âëàãè ïåðåäíåé êàìåðû íàáëþäàåòñÿ ðåäêî. Íàèáîëåå ÷àñòûì è òðåâîæíûì îñëîæíåíèåì ÿâëÿåòñÿ îáíàæåíèå îïîðíûõ ÷àñòåé êåðàòîïðîòåçà âñëåäñòâèå àñåïòè÷åñêîãî íåêðîçà ïîâåðõíîñòíûõ ñëîåâ ðîãîâèöû. Äëÿ óêðåïëåíèÿ ïðîòåçà èñïîëüçóþò äîíîðñêóþ ðîãîâèöó è ñêëåðó, àóòîõðÿù óøíîé ðàêîâèíû, ñëèçèñòóþ îáîëî÷êó ãóáû è äðóãèå òêàíè. Äëÿ òîãî ÷òîáû èçáåæàòü ýòèõ îñëîæíåíèé, ïðîäîëæàþò ñîâåðøåíñòâîâàòü ìîäåëè êåðàòîïðîòåçîâ è òåõíèêó îïåðàöèè.
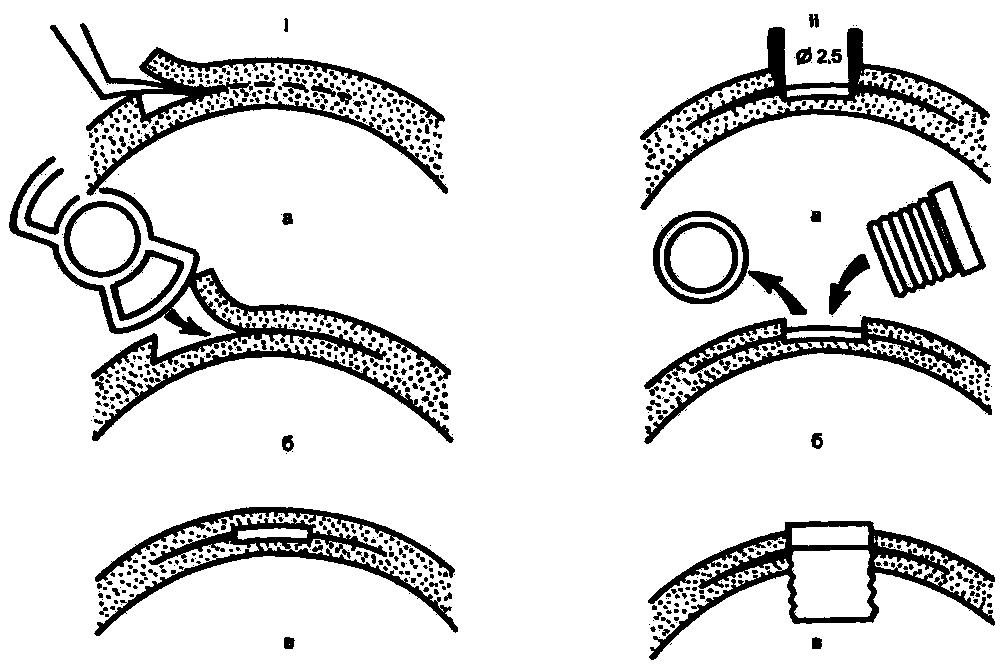
Ðèñ. 11.33. Ââåäåíèå ñêâîçíîãî êåðàòîïðîòåçà ìîäåëè ÔåäîðîâàÇóåâà.
1 ïåðâûé ýòàï îïåðàöèè: à, á, â ââåäåíèå îïîðíîé ÷àñòè êåðàòîïðîòåçà; ã ãëàç ÷åðåç 2 ìåñ ïîñëå ïåðâîãî ýòàïà îïåðàöèè; II âòîðîé ýòàï îïåðàöèè: à, á, â ââåäåíèå îïòè÷åñêîé ÷àñòè êåðàòîïðîòåçà; ã ãëàç ÷åðåç 14 ìåñ ïîñëå âòîðîãî ýòàïà îïåðàöèè; îñòðîòà çðåíèÿ 0%8. Îáúÿñíåíèå â òåêñòå.
Íåñêâîçíîå êåðàòîïðîòåçèðîâàíèå ïðîèçâîäÿò ïðè áóëëåçíîé äèñòðîôèè ðîãîâèöû. Îïåðàöèÿ çàêëþ÷àåòñÿ â òîì, ÷òî â ñëîè ðîãîâèöû ââîäÿò ïðîçðà÷íóþ ïëàñòèíêó ñ îòâåðñòèÿìè ïî ïåðèôåðèè. Îíà çàêðûâàåò ïåðåäíèå ñëîè ðîãîâèöû îò èçáûòî÷íîãî ïðîïèòûâàíèÿ âëàãîé ïåðåäíåé êàìåðû.  ðåçóëüòàòå îïåðàöèè óìåíüøàþòñÿ îáùàÿ îòå÷íîñòü ðîãîâèöû è áóëëåçíîñòü ýïèòåëèÿ, ÷òî â ñâîþ î÷åðåäü èçáàâëÿåò ïàöèåíòà îò áîëåâîãî ñèíäðîìà. Îäíàêî ñëåäóåò îòìåòèòü, ÷òî îïåðàöèÿ ëèøü íåçíà÷èòåëüíî óëó÷øàåò îñòðîòó çðåíèÿ è òîëüêî íà êîðîòêèé ñðîê äî 1 2 ëåò. Çàäíèå ñëîè ðîãîâèöû îñòàþòñÿ îòå÷íûìè, à ïåðåäíèå ïîñòåïåííî óïëîòíÿþòñÿ è ìóòíåþò.  ñâÿçè ñ ýòèì â íàñòîÿùåå âðåìÿ áëàãîäàðÿ ñîâåðøåíñòâîâàíèþ òåõíèêè ñêâîçíîé ñóáòîòàëüíîé êåðàòîïëàñòèêè ïðè îòå÷íîé äèñòðîôèè ðîãîâèöû ïðåäïî÷òèòåëüíåå ïåðåñàäêà ðîãîâèöû.
Источник


