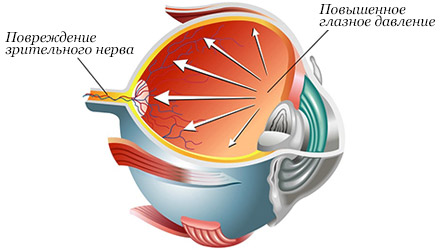
Глаукома и сосуд на радужке

Неоваскуляризация, называемая по-другому рубеозом радужки – это состояние, характеризующееся появлением на ткани радужки новообразованных сосудов.
Хотя в радужке глаза присутствует большое количество сосудов крови, в норме они не видны. Кровеносные сосуды располагаются довольно глубоко в тканях и прикрыты снаружи передним пограничным листком, а также пигментными клетками. Вновь образованные сосуды, напротив, растут по радужке, начиная с задней ее поверхности, далее переходя через зрачковый край и локализуются к периферии радужной оболочки с распространением до угла передней камеры глаза.
Причины возникновения патологии
Факторами, вызывающими рубеоз радужки принято считать заболевания, которые влекут за собой ишемию или недостаточное кровоснабжение тканей глаза. Особенно часто причинами возникновения неоваскуляризации становятся: сахарный диабет, осложненный диабетической ретинопатией, тромбоз вен сетчатки, а также обширная, длительно существующая отслойка сетчатки. Нередко, к развитию рубеоза приводят и системные заболевания, к примеру, нарушения кровотока в глазничной артерии, которая питает глазное яблоко, такие, как атеросклероз.
Указанные заболевания ведут к тому, что основная часть сетчатки глаза, отчасти покрывающая заднюю поверхность радужки, остается в состоянии продолжительной ишемии. Состояние ишемии становится причиной выделения клетками сетчатой оболочки активных веществ, одним из которых является, так называемый VEGF — эндотелиальный фактор роста сосудов. Подобный механизм универсален для нашего организма, для спасения тканей от гипоксии. Однако, в данной ситуации он представляет собой серьезную угрозу.
И дело вот в чем, стенки новообразованных сосудов радужки весьма тонкие и хрупкие, при любом случае, они легко разрываются, с возникновением кровотечения. Кровотечение приводит к скоплению крови в передней камере глаза — так называемой, гифеме. Кроме того, новообразованные сосуды имеют способность прорастать в область угла передней камеры, туда, где быть их не должно. В результате, развивается еще одно грозное осложнение – вторичная глаукома, которую вызывает блокада пути оттока внутриглазной жидкости. Данная форма глаукомы имеет очень тяжелое течение, как правило, быстро прогрессирует и зачастую не дает желаемых результатов в ответ на стандартную терапию.
Диагностика рубеоза радужки
Основной симптом начинающегося рубеоза радужки – появление в области зрачка новообразованных сосудов, которые выглядят как красные «веточки». При тщательном обследовании, у пациента выявляется одно из заболеваний, предрасполагающих к данному состоянию.
Лечение
Неоваскуляризацию радужки невозможно лечить в отдельности от заболевания приведшего к возникновению данного состояния.
Так если к рубеозу радужки или возникновению обширных участков ишемии сетчатки привела диабетическая ретинопатия, то пациенту без промедлений должен быть назначен курс панретинальной лазеркоагуляции сетчатки. Подобная процедура, заключается в нанесении на сетчатку мельчайших по размеру ожогов лучом лазера (примерно 1200-1500 шт.), чтобы ишемизированные нефункциональные зоны сетчатой оболочки были выключены из обменных процессов, что прекратит стимуляцию выработки VEGF, а значит и рост сосудов.
При возникшем тромбозе вен сетчатой оболочки, необходим динамический контроль состояния сетчатки глаза и своевременное назначение лазеркоагуляции.
Кроме того, сегодня существует новое направление офтальмологии — анти-VEGF терапия. Для лечения пациентов с рубеозом радужки, в этом случае, используют препараты, полученные методами генной инженерии. Подобные препараты имеют свойство специфически связываться с фактором роста вновь образованных сосудов (VEGF) и блокировать его. Лекарство инъекционно вводится в полость глаза и оказывает выраженное действие, однако эффект таких препаратов не длителен, поэтому, как правило, необходимы повторные введения.
При развитии вторичной глаукомы, внутриглазное давление сначала корригируют консервативно, посредством глазных капель. Правда, чаще всего, подобная терапия не имеет стойкого эффекта и рано или поздно пациенту назначают хирургическое лечение.

В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 (800) 777-38-81 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Источник
Метод биомикроскопии глаза прочно вошел в повседневную офтальмологическую практику и широко используется для ранней диагностики, проведения дифференциального диагноза, наблюдения за динамикой патологического процесса и суждения о природе заболевания. Биомикроскопия глазного яблока является обязательным методом при комплексном обследовании больного с подозрением на глаукому, а также в процессе динамического наблюдения за пациентами с установленным диагнозом.
Конъюнктива
При биомикроскопии конъюнктивы может понадобиться проведение дифференциальной диагностики застойной инъекции, характерной для глаукомы, с цилиарной, встречающейся при воспалениях роговой и сосудистой оболочки.
Следует оценивать локализацию и характеристики гиперемии. Отличительной особенностью цилиарной и смешанной инъекции является преобладание перикорнеальной локализации и синеватый оттенок гиперемии. В сомнительных случаях при выраженной гиперемии однократная инстилляция адреналина может помочь уточнению характера инъекции.
При осмотре бульбарной конъюнктивы обращают внимание на состояние конъюнктивальных и эписклеральных сосудов. Стойкое повышение офтальмотонуса может сопровождаться воронкообразным расширением и извитостъю передних цилиарных артерий непосредственно перед местом прободения склеры (симптом Ремизова-Армеева или симптом «кобры»).
- Выраженная инъекция передних цилиарных артерий с развитием последующей компенсаторной гиперемии всего сосудистого бассейна бульбарной конъюнктивы характерна для резкого повышения офтальмотонуса (острый/подострый приступ глаукомы).
- Застойная инъекция также возникает при нарушении кровообращения глаза в результате сдавливания вортикозных вен и может сопровождаться хемозом.
- Отечная конъюнктива с выраженной гиперемией встречается при вторичной глаукоме с высоким уровнем офтальмотонуса
- Расширение эписклеральных сосудов может быть при повышении эписклерального венозного давления при синдроме Стерджа-Вебера, при наличии артериовенозных анастомозов и тиреоидной офтальмопатии.
- Локальная цепь расширенных эписклеральных сосудов (сентинеловы сосуды) может быть признаком новообразования в глазном яблоке.
При глаукоме также характерно новообразование мелких сосудистых веточек, окружающих лимб и прорастающих в бессосудистую зону.
У больных глаукомой приходится наблюдать своеобразные изменения, получившие название симптом эмиссария. Эмиссарии — склеральные отверстия, через которые передние цилиарные артерии входят в глаз, а вены выходят. Принято различать полный и неполный симптом эмиссария, причем первый встречается чаще.
- Неполный симптом эмиссария выражается в увеличении размеров склерального отверстия в 2-3 раза. При биомикроскопии оно имеет вид сероватого округлого пятна, в центре которого (иногда эксцентрично) находится передний цилиарный сосуд. Иногда рядом с расширенным эмиссарием находятся небольшие скопления пигмента, перенесенного сюда оттекающей камерной влагой.
- При полном симптоме эмиссария над расширенным склеральным отверстием возникают приподнятость, вздутие, подушечка конъюнктивы. Их возникновение объясняется отслоением конъюнктивы от склеры вытекающей через эмиссарии внутриглазной жидкостью.
При обследовании на щелевой лампе также следует обратить внимание на сосуды («ашеровские» или «водяные» вены). Они представляют собой отрезки пути от Шлеммова канала до конъюнктивальных, подконъюнктивальных и передних цилиарных вен. Длина «водяной» вены колеблется от 0,1 до 1 см и больше; ширина — между 0,01 и 0,1 мм. «Водяная» вена сливается с обычной конъюнктивальной веной, причем она может быть видима еще на большом протяжении как прозрачная лента. При глаукоме они претерпевают ряд изменений: заполняются кровью и становятся более инъецированными.
Описаны положительный и отрицательный феномены стеклянной палочки.
- В первом случае сдавление отводящего (получающего) сосуда за местом впадения в него «водяной» вены стеклянной палочкой приводит к полному его обесцвечиванию вследствие выталкивания эритроцитов. Положительный феномен «стеклянной палочки» указывает что в шлеммовом канале давление выше, чем в области отводящих кровеносных сосудов.
- При отрицательном феномене такое же сдавление отводящего сосуда вызывает заполнение блокированного сосуда кровью. При отрицательном феномене — давление в шлеммовом канале выше давления в отводящих кровеносных сосудах, но на небольшую величину.
При глаукоме, как правило, наблюдается отрицательный феномен, тогда как в глазах, не пораженных глаукомой, встречаются оба вида феномена (положительный и отрицательный).
Биомикроскопия глаза помогает врачу в выборе метода терапевтического лечения или способа оперативного вмешательства. Так, например, при местном применении некоторых антиглаукомных препаратов, например аналогов простагландинов или простамидов, также характерно развитие гиперемии конъюнктивальных сосудов различной степени, вплоть до появления петехиальных кровоизлияний. При отмене препарата гиперемия проходит.
Длительное применение местных гипотензивных препаратов может сопровождаться снижением продукции слезной жидкости, развитием реакций гиперчувствительности и аллергии, проявляющихся явлениями папиллярного и фолликулярного конъюнктивитов.
При наличии фильтрационных подушек необходимо обращать внимание на их ширину, высоту, толщину стенки, степень васкуляризации и кистозных изменений.
Роговица
Эпителиальный отек в виде микроцист свидетельствует о значительном, чаще остром, повышении офтальмотонуса.
Единичные или множественные горизонтальные разрывы десцеметовои мембраны (полосы Хааба) сопровождают увеличение диаметра роговицы при врожденной глаукоме. Такие же, но вертикальные дефекты свидетельствуют о перенесенной родовой травме.
Патологические изменения эндотелия роговицы, перечисленные ниже, могут служить признаками различных, в том числе вторичных, форм глаукомы:
- веретена Крукенберга
- отложения псевдоэксфолиаций (белковых комплексов) при псевдоэксфолиативном синдроме обнаруживаются на эндотелии роговицы, а также на капсуле и в связочном аппарате хрусталика, в зоне зрачкового края радужки и угла передней камеры глаза;
- эндотелиальные преципитаты характерны для увеальной глаукомы;
- мелкоочаговые помутнения глубоких слоев центральной зоны роговицы (guttatae) говорят об эндотелиальной дистрофии Фукса. Характерно для начальных стадий, далее развивается отек роговицы, вплоть до буллезной кератопатии;
- хаотичные мелкие дефекты эндотелия, окруженные неотчетливыми ореолами, или несколько вакуолеобразных изменений с плотными помутнениями вокруг в десцеметовой оболочке полосы из измененных эндотелиальных клеток при задней полиморфной дистрофии роговицы. Эти клетки, принимающие черты эпителиальных, могут покрывать трабекулярную сеть, что в 10-15% случаев приводит к развитию глаукомы;
- серый цвет заднего коллагенового слоя при иридокорнеальном эндотелиальном синдроме. Синдром включает эссенпиальную атрофию радужки (прогрессирующая атрофия, дефекты в радужке, изменение формы зрачка и периферические передние синехии), синдром Чендлера (изменения заднего коллагенового слоя роговицы при диффузном отеке), синдром Когана-Рииза (атрофия радужки, эндотелиопатия и отек роговицы, невус радужки).
Передняя камера
При глаукоме оценивают глубину передней камеры. В норме в области зрачка она составляет 2,75-3,5 мм. В зависимости от глубины различают глубокую камеру (при артифакии, миопии высокой степени), средней глубины и мелкую или щелевидную при закрытоугольной глаукоме; передняя камера также может отсутствовать.
Следует обращать внимание на равномерность ее глубины. Глубокая камера в центре и мелкая по периферии может быть признаком зрачкового блока вследствие задних синехий. Необходимо также проводить сравнительную оценку глубины камеры на обоих глазах.
 Косвенную оценку ширины угла передней камеры проводят по методу Ван Херика: за щелевой лампой узкой световой щелью освещают периферию роговицы под углом 60° максимально близко к лимбу. Как правило, исследование начинают с освещения непрозрачной области лимба, плавно переводя световую щель к роговице до момента появления полоски света на периферии радужки. Визуализируют световую полосу оптического среза роговицы, полосу света на поверхности радужки и расстояние от внутренней поверхности роговицы до радужки.
Косвенную оценку ширины угла передней камеры проводят по методу Ван Херика: за щелевой лампой узкой световой щелью освещают периферию роговицы под углом 60° максимально близко к лимбу. Как правило, исследование начинают с освещения непрозрачной области лимба, плавно переводя световую щель к роговице до момента появления полоски света на периферии радужки. Визуализируют световую полосу оптического среза роговицы, полосу света на поверхности радужки и расстояние от внутренней поверхности роговицы до радужки.
О ширине угла передней камеры судят по отношению толщины оптическою среза роговицы (ОСР) к расстоянию «роговица-радужка» (РРР). Данный тест позволяет проводить косвенную оценку УПК и не может служить альтернативой гониоскопии.
Градация | Соотношение ОСР к РРР | Клиника |
4 | 1:1 или более | Низкая вероятность узкого угла. УПК ≈ 35-45°. |
3 | 1:1/2 | Низкая вероятность узкого угла. УПК ≈ 20-45°. |
2 | 1:1/4 | Возможность узкого угла. УПК ≈ 20°. |
1 | 1:<1/4 | Возможность закрытого угла. УПК ≈ 10°. |
1:0 | УПК закрыт. ≈0°. |
Для дифференциальной диагностики первичной и вторичной глаукомы необходимо оценить прозрачность влаги передней камеры глаза, наличие воспалительных клеток, эритроцитов, фибрина, стекловидного тела. Все признаки воспалительной реакции необходимо фиксировать перед назначением местной гипотензивной терапии.
Радужная оболочка
Осмотр радужной оболочки следует проводить до расширения зрачка. Отмечают гетерохромию, атрофию стромы и зрачковой каймы радужки, трансиллюминационные дефекты, пигментные новообразования и отложения псевдоэксфолиаций.
При вторичной неоваскулярной глаукоме или в терминальных стадиях возможно обнаружение сети мелких новообразованных сосудов на поверхности радужки или по краю зрачка. Следует обращать внимание на признаки перенесенной травмы, такие как дефекты сфинктера, иридодонез, на наличие базальной колобомы, следов лазерной иридэктомии.
Степень пигментации радужки отмечают до назначения местной гипотензивной терапии (в частности, аналогов простагландина F2α). Характерные скопления рассыпанного по поверхности радужной оболочки пигмента при глаукоме лежат в глубине крипт радужной оболочки, особенно ближе к ее корню. У лиц со светлым или комбинированным цветом радужек такие изменения визуализируются лучше.
При осмотре зрачка следует учесть, что его размер может изменяться под влиянием местной терапии. Так, медикаментозный миоз указывает на применение миотиков.
Степень деструкции пигментной каймы зрачкового края радужной оболочки и распыление пигмента по поверхности радужки может служить косвенной оценкой продолжительности и степени повышения офтальмотонуса. Признаки атрофии стромы радужной оболочки обычно определяются лишь в более продвинутых стадиях болезни. Во время острого приступа или после него можно наблюдать развитие очаговой {сегментарной) дистрофии стромы радужки. В одном из секторов радужки появляются обесцвечивание и истончение переднего пограничного слоя. Трабекулы здесь раздвинуты, крипты очень широки. Участок дистрофии имеет четкие границы, его поверхность запорошена мелкими глыбками пигмента, которые как бы прикрывают зону «облысения». Указанные изменения лучше выявляются на темноокрашенных радужках, они не исчезают и не прогрессируют. Констатация очаговой дистрофии помогает в проведении дифференциальной диагностики между первичной и вторичной глаукомой — при остром приступе вторичной глаукомы дистрофия не развивается.
Отложения псевдоэксфолиаций свидетельствуют о наличии псевдоэксфолиативного синдрома. Изменение формы и расположения зрачка могут наблюдаться при различных формах вторичной глаукомы, при закрытоугольной глаукоме как следствие секторальной атрофии радужки.
Хрусталик
Биомикроскопия хрусталика наиболее информативна в состоянии мидриаза. Наряду с прозрачностью, размерами и формой отмечают отложения псевдоэксфолиаций, скопления пигмента, факодонез, сублюксацию и дислокацию хрусталика. В большинстве случаев отложения псевдоэксолиативного материала на капсуле хрусталика могут быть обнаружены при выполнении мидриаза.
Различают сублюксацию и дислокацию (вывих) хрусталика. При сублюксации происходит ослабление или частичный разрыв цинновых связок. Хрусталик дрожит при движении глаза, но сохраняет правильное положение в задней камере.
Для дислокации характерны нарушение целости цинновых связок (полное или на значительном протяжении) и смещение хрусталика. При этом он может оказаться в передней камере, стекловидном теле или, оставаясь в задней камере, сместиться в ту сторону, где сохранились цинновы связки. При наличии интраокулярной линзы отмечают ее тип и положение, а также состояние задней капсулы.
Вывих хрусталика в переднюю камеру, в стекловидное тело и подвывих хрусталика могут осложняться факотопической глаукомой. При факоморфической глаукоме чаше выявляют одностороннюю набухающую катаракту. При биомикроскопии хрусталика в таком случае наблюдаются неравномерное помутнение, водяные щели и напряженная капсула хрусталика, а также мелкая передняя камера, бомбаж периферии радужки, узкий или закрытый угол.
Белые отложения в виде небольших пятен на передней капсуле хрусталика часто обнаруживают при факолитической глаукоме, обусловленной появлением мелких дефектов в капсуле хрусталика, через которые в камеры глаза выходят крупные белковые молекулы и макрофаги с хрусталиковым веществом, забивающие трабекулярные щели и поры.
Источник
Неоваскулярная форма является достаточно распространенной разновидностью глаукомы, отличительная особенность которой – в образовании и развитии новых кровеносных сосудов радужной оболочки (синонимическое название этого патологического явления – рубеоз).
Принято считать, что новообразованная сосудистая сеть служит реакцией на дефицит кровоснабжения сетчатки и призвана компенсировать ишемию. Согласно этой точке зрения, в зонах сетчатки, испытывающих постоянную нехватку кислорода, вырабатываются особые вещества, которые инициируют разрастание (пролиферацию) сосудистых структур. В пролиферативный процесс постепенно вовлекаются передние отделы глазного яблока: возникает рубеоз радужной оболочки, формируется волокнисто-сосудистая мембрана, которая даже при открытом угле передней камеры глаза резко осложняет дренирование (отвод жидкости), что, в свою очередь, приводит к повышению внутриглазного давления. Развивается вторичная закрытоугольная глаукома, – как правило, терапевтически резистентная, независимо от характера и интенсивности лечения.

Причины
Одним из основных установленных факторов, вызывающих неоваскуляризацию, является окклюзия (перекрытие, непроходимость) центральной сетчаточной вены. Примерно у половины пациентов с такой клинической картиной рано или поздно выявляется неоваскулярная глаукома. На повышенный риск подобного развития событий указывает, в частности, свечение контрастного вещества при особом рентгеновском исследовании сосудистой системы – флюоресцентной ангиографии сетчатки; с другой стороны, отсутствие этого признака не исключает вероятность ишемии. Обычно глаукома может быть клинически диагностирована через три с небольшим месяца после перекрытия центральной вены сетчатки (отсюда меткое неофициальное название «100-дневная глаукома»), однако иногда этот период достигает 2 лет.
Другим распространенным этиопатогенетическим фактором является сахарный диабет: примерно у трети пациентов одновременно отмечается неоваскулярная глаукома. Риск существенно повышается при длительном (свыше 10 лет) течении диабета и наличии пролиферативных тенденций в сетчатке. Некоторые процедуры, – например, панретинальная лазерная коагуляция, – способны снизить вероятность развития неоваскулярной глаукомы, другие, напротив, эту вероятность повышают (например, удаление стекловидного тела или катаракты с повреждением задней капсулы). Поэтому крайне важно после офтальмохирургического вмешательства регулярно обследоваться у наблюдающего врача, особенно в течение первого месяца, когда риск рубеоза максимален.
Кроме того, к развитию неоваскулярной глаукомы могут приводить внутриглазные онкологические заболевания и воспалительные процессы, отслоения сетчатки, затруднения артериального кровотока.
Классификация
Общепринятая классификация неоваскулярной глаукомы базируется на степени выраженности и включает три стадии:
- рубеоз радужной оболочки;
- вторичная открытоугольная глаукома (дренирование жидкости затруднено, но угол передней камеры глаза перекрыт не полностью);
- вторичная синехиальная (спаечная) закрытоугольная глаукома.
Рубеоз радужки
При тщательном осмотре с большим увеличением по краю зрачка визуализируются красные пучки или узелки мелких капилляров. По поверхности радужной оболочки новообразованные сосуды ориентированы радиально в направлении угла. На этом этапе еще нет стойкого существенного повышения внутриглазного давления; более того, возможно спонтанное или обусловленное терапией обратное развитие неоваскулярной сетки. При появлении новых сосудов в области угла передней камеры визуальное его исследование (гониоскопия) с помощью линз может спровоцировать развитие осложнений и ускорение патологического процесса, поэтому должно выполняться со всей возможной осторожностью.

Лечение рубеоза
На ранних этапах эффективно применяется панретинальная лазерная фотокоагуляция («сплавление», «запаивание»), которая обращает вспять процесс образования сосудистой сетки и, таким образом, предотвращает развитие глаукомы.
При сахарном диабете, на фоне перенесенной витрэктомии (удаление стекловидного тела) и отслоения сетчатки, развившийся или терапевтически резистентный рубеоз требует офтальмохирургического вмешательства, которое, однако, также не всегда приводит к его регрессу. В качестве дополнительного средства применяется фотокоагуляция.
Своевременное обращение к специалистам нашего офтальмологического центра позволит быстро и эффективно решить проблемы вторичной глаукомы с помощью современных лазерных и хирургических мировых методик. Доверяйте глаза профессионалам!
Вторичная открытоугольная глаукома
Обычно новая сосудистая сеть направлена по радиусам к центру радужки; иногда сосуды охватывают смежные структуры, достигая угла передней камеры глаза и образуя фиброваскулярную (волокнисто-сосудистую) диафрагму, которая затрудняет циркуляцию жидкости и становится причиной повышенного внутриглазного давления.
Лечение
Терапевтическая схема, как правило, аналогична таковой при первичных открытоугольных глаукомах, однако нежелательно применение препаратов, суживающих зрачок (миотиков). Напротив, назначают медикаменты обратного действия, – мидриатики (напр., 1% атропин) и противовоспалительные стероидные средства. Показана и во многих случаях эффективна панретинальная лазерная коагуляция, осуществляемая при медикаментозной стабилизации внутриглазного давления. Однако фиброваскулярная мембрана, как правило, продолжает формироваться.

Вторичная закрытоугольная глаукома
Третья, конечная стадия патологического процесса начинается блокированием угла передней камеры фиброваскулярной мембраной, что вызывает перенапряжение и смещение внутриглазных структур. На этом этапе у большинства пациентов отмечается:
- резкое снижение остроты зрения;
- болевой синдром;
- отечность роговицы вследствие повышенного внутриглазного давления;
- появление кровянистой взвеси в жидких средах, выпот белков из неоваскулярной сетки;
- интенсивный рубеоз радужной оболочки, деформация зрачка;
- наблюдаемые при гониоскопии (осмотр угла) синехии-спайки, закрывающие обзор передней камеры;
Лечение
Терапия на этой стадии носит паллиативный характер и ограничена купированием болевого синдрома. Общий прогноз неблагоприятен, шансы сохранить зрение невысоки или отсутствуют. Применяют гипотензивные (снижающие давление) средства, атропин, стероидные противовоспалительные препараты. Миотики противопоказаны.
Когда исчерпываются возможности консервативной терапии, прибегают к хирургическому вмешательству – трабекулэктомии (удаление стяжек) или оперативному дренированию. Успешная операция в какой-то мере нормализует внутриглазное давление, однако вероятность дальнейшей атрофии и утраты светочувствительности остается высокой, поэтому устранение болевого синдрома само по себе считается достаточным результатом.
Если все перечисленные меры оказываются неэффективными, приходится осуществлять энуклеацию (удаление глазного яблока).
Источник