Донорская роговица откуда берется
 Некоторые офтальмологические заболевания и травмы лечатся только с помощью хирургического вмешательства. Так, в некоторых случаях спасением глаза может стать имплантация роговицы или кератопластика – операция по замене поврежденного участка донорским имплантатом.
Некоторые офтальмологические заболевания и травмы лечатся только с помощью хирургического вмешательства. Так, в некоторых случаях спасением глаза может стать имплантация роговицы или кератопластика – операция по замене поврежденного участка донорским имплантатом.
Классификация операций по пересадке роговой оболочки
Трансплантация роговицы имеет следующую классификацию:
- Аутокератопластика – пересадка роговой оболочки со здорового глаза на больной.
- Ксентрасплантация (гетеропластика) – имплантация тканей между разными биологическими видами.
- Аллопластика (гомопластика) – пересадка материала другого генетического происхождения.
- Эксплантация (аллотрансплантация) – имплантация небиологического субстрата.
Также кератопластика может быть тотальной (удаляется вся роговица и подшивается новая соответствующих размеров); субтотальной (удаляется и подшивается только часть); частичной (удаляется и замещается участок диаметром 4-6 мм) и пр.
Традиционные и новые методы трансплантации
 Обычная пересадка проводится с помощью скальпеля. После такого вмешательства на месте крепления имплантата остаются заметные швы, что приводит к искажению формы роговицы и снижению качества зрения. Также после операции требуются длительная реабилитация и постоянное наблюдение у врача. Еще один недостаток традиционной имплантации – остаточный трудно корректирующийся астигматизм.
Обычная пересадка проводится с помощью скальпеля. После такого вмешательства на месте крепления имплантата остаются заметные швы, что приводит к искажению формы роговицы и снижению качества зрения. Также после операции требуются длительная реабилитация и постоянное наблюдение у врача. Еще один недостаток традиционной имплантации – остаточный трудно корректирующийся астигматизм.
Альтернативой скальпелю является лазер. Сверхточное и чувствительное оборудование позволяет проводить малотравматичные микрохирургические вмешательства. Их преимущества – сравнительно быстрая реабилитация, минимум швов и неприятных ощущений. Недостаток – высокая цена. Что в Москве, что в Израиле, она зависит от тяжести поражения, сопутствующих заболеваний, видов обследования и сложности работы хирурга. В среднем такая операция может обойтись в 20 тыс.$.
Стоимость операции зависит и от целей. Они могут быть такими:
- Улучшение зрения, удаление бельма (оптическая имплантация).
- Исправление нарушений рефракции (рефракционная).
- Устранение стафиломы или скрытие дефекта (тектоническая).
- Предотвращение перфорации при дистрофии роговой оболочки (профилактическая).
- Лечение глазных заболеваний (терапевтическая).
- Обогащение бельма элементами роговицы (мелиоративная).
- Устранение дефектов (косметическая).
Показаниями же могут служить глазные травмы, инфекции, тяжелые заболевания и деформация роговицы (кератоконус и т.п.).
Этапы имплантации
 Конечно, все начинается с обследования, постановки диагноза и уточнения необходимости оперативного вмешательства. Затем выбирается имплантат. Он может быть донорским или искусственным. Далее:
Конечно, все начинается с обследования, постановки диагноза и уточнения необходимости оперативного вмешательства. Затем выбирается имплантат. Он может быть донорским или искусственным. Далее:
- Общий наркоз.
- Иссечение поврежденной роговицы лазерным лучом.
- Пересадка имплантата.
- Сшивание разрезов сверхтонкой синтетической саморассасывающейся нитью.
- Введение под конъюнктиву противовоспалительных препаратов.
Пересадка роговицы глаза длится примерно 1,5 часа. После завершения операции проверяется равномерность пришивания. Поверхность новой роговицы должна быть ровной, напоминающей правильную сферу. Проверка проводится с помощью кератоскопа. В зависимости от результатов может понадобиться подтяжка или ослабление швов.
Цель имплантации – возвращение зрения и полноценной жизни человеку. В качестве профилактики осложнений назначается длительный курс антибиотиков. Очки подбираются примерно через год после оперирования и снятия швов.
Донорская или искусственная роговица?
 Раньше пересаживали только донорскую роговицу. Она берется от умерших людей, плодов и новорожденных. Для ее трансплантации не требуется соответствие по группе крови, главное – качество и отсутствие инфекций.
Раньше пересаживали только донорскую роговицу. Она берется от умерших людей, плодов и новорожденных. Для ее трансплантации не требуется соответствие по группе крови, главное – качество и отсутствие инфекций.
Была разработана и искусственная роговица, не уступающая по структуре и свойствам натуральной. Изготавливается имплантат из акрила или гидрогеля, материалов отлично совмещающихся с тканями человека. Преимущества искусственных субстратов: отсутствие необходимости ждать донора, минимальные риски отторжения и меньший срок привыкания.
Подбор имплантата осуществляется в соответствии с индивидуальными параметрами глаза больного. Это могут быть:
- Донорская роговица.
- Сочетание донорских и искусственных материалов – имплантат, покрытый тканями больного. Это способствует быстрому заживлению и привыканию.
- Гидрогелевый протез.
- Искусственно выращенный человеческий коллаген. Он стимулирует собственные клетки больного к восстановлению. Применяется при поверхностных повреждениях.
- Акриловая роговица.
Что лучше — мы не можем сказать. Это дело профессиональных врачей.
Послеоперационный период и возможные осложнения
 После кератопластики важно не допускать внешнего воздействия на оперированный глаз. Поэтому он закрывается марлевой повязкой, которую нужно носить в течение 1-5 недель. Для ускорения заживления и предотвращения отторжения назначаются различные глазные капли, гели и мази. Препараты, схема и срок их применения определяется врачом. Обычно такая реабилитация занимает не меньше 2 месяцев.
После кератопластики важно не допускать внешнего воздействия на оперированный глаз. Поэтому он закрывается марлевой повязкой, которую нужно носить в течение 1-5 недель. Для ускорения заживления и предотвращения отторжения назначаются различные глазные капли, гели и мази. Препараты, схема и срок их применения определяется врачом. Обычно такая реабилитация занимает не меньше 2 месяцев.
В роговице нет кровеносных сосудов, но процесс рубцевания длится очень долго. Это увеличивает риск расхождения швов, поэтому следует избегать тяжелой физической работы и бережно относиться к больному глазу. Швы снимаются в среднем через 8-12 месяцев.
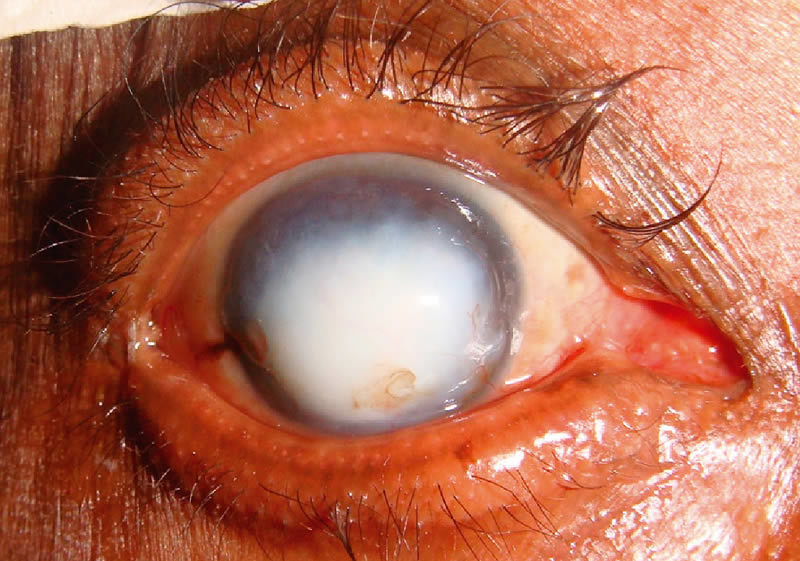
В принципе, осложнения после имплантации роговицы случаются редко, но все же бывают. Это могут быть: кровотечение, разрыв или расхождение шва, инфицирование раны, последствия наркоза. Также есть опасность вытекания внутриглазной жидкости наружу, понижения или повышения внутриглазного давления, развития катаракты или отслоения сетчатки. Основным же осложнением является отторжение пересаженной роговицы (20% из всех случаев). Процесс сопровождается сильным покраснением глаза и помутнением имплантата.
В целом замена роговой оболочки проходит успешно. У большинства прооперированных людей улучшается зрение и качество жизни, поэтому если возникла необходимость имплантации, не стоит бояться – ведь ценнее зрения у нас практически ничего нет.
Видео не для слабонервных (может пригодиться студентам) — «Имплантация интрастромального роговичного кольца Миоринг при кератоконусе»:
А что вы думаете по этому поводу? Поделитесь своими мыслями в комментариях – это интересно другим читателям!
Источник
Копірайт зображення
Getty
Image caption
Роговица является одним из наиболее простых для пересадки органов, поскольку не требует совместимости между донором и пациентом
Чтобы восстановить зрение, врачам зачастую приходиться пересаживать от умерших доноров роговицу — прозрачную «крышечку» зрачка и радужной оболочки.
Дефицит этого донорского органа наблюдается во всем мире, но одна страна — Шри-Ланка — делает все возможное, чтобы удовлетворить этот спрос, не ожидая вознаграждения — по крайней мере, в этой жизни.
Правый глаз Парамона Малингама прикрыт повязкой. На левом проступают слезы. Это слезы облегчения, ведь этому пациенту чрезвычайно повезло.
«Я думал, что оставшуюся часть жизни проживу с одним глазом», — говорит он.
Тринадцать лет назад Малингам, владелец небольшого магазина из центральной части Шри-Ланки, повредил глаз стальной проволокой, а в прошлом году — травмировал тот же глаз опилком. После двух несчастных случаев новая роговица от донора сохранила ему зрение.
Роговица — прозрачная часть глазного яблока, которая должна пропускать свет далее, к сетчатке глаза и помогает фокусировать на сетчатке изображение.
Image caption
Парамону Малингаму повезло: ему заменили роговицу
Если в результате травмы или болезни она повреждается, зрение человека ухудшается, порой до полной слепоты.
Единственным решением проблемы часто является трансплантация, однако во многих странах донорских роговиц не хватает. Ситуация осложняется еще и тем, что роговица имеет ограниченный срок хранения: одни сутки.
Роговицу необходимо взять в течение двух часов после смерти донора и пересадить пациенту приблизительно в месячный срок.
Малингам ждал новую роговицу четыре дня, а сейчас идет на поправку в главной офтальмологической клинике города Коломбо, столице Шри-Ланки.
«После операции я как будто заново родился на свет», — говорит он.
За соседней дверью студентка Вишвани Пасади готовится к иной форме повторного рождения — заполняет формуляр Национального глазного банка, соглашаясь стать донором глаз после своей смерти.
Как и большая часть сингальцев — которые составляют 75% населения Шри-Ланки — Пасади исповедует буддизм. Она верит в круговорот рождения и смерти, реинкарнацию и считает это пожертвование надежной инвестиций в свое будущее.
«Если я пожертвую глаза в этой жизни, — говорит она, — то в следующей я буду лучше видеть».
Также поступил и бухгалтер Прити Кахлеватте.
Image caption
В руках у Вишвани Пасади сертификат Национального глазного банка
«Все хорошее, что мы делаем в этой жизни, возвращается к нам в следующей, — объясняет она. — Когда другим что-то нужно, лучше поделиться. Человек может работать без ног или даже без рук. Но что можно сделать без глаз?»
По данным Общества глазного тканевого донорства — некоммерческой организации, основанной в 1961 году молодым врачом Хадсоном Сильва, каждый пятый ланкиец заявил о желании стать донором роговицы. В их число не входят те, кто, как Пасади, заполнил форму Национального глазного банка, отдельного учреждения, открывшегося пять лет назад.
«У меня такое ощущение, что я подписал сертификат каждому гражданину Шри-Ланки», — говорит доктор Шири Кассим, главврач Общества глазного тканевого донорства. В его обязанности входит подписывать памятный документ, который вручают донорам или их семьям.
Готовность ланкийцев делиться роговицей с другими свидетельствует о том, что их страна уже длительное время собирает урожай, который превышает свои внутренние потребности, и может поставлять излишки в другие страны.
Ныне покойный Хадсон Сильва впервые сделал это в 1964 году, упаковав несколько глаз в заполненный льдом термос, обычно используемый для чая, и взяв его с собой в ручной клади на рейс до Сингапура.
В 2014 году его общество экспортировало 2551 роговицу, из них 1000 в Китай, 850 в Пакистан, 250 в Таиланд и 50 в Японию.
Image caption
Доктор Кассим подписывает каждый выдаваемый донорам и их семьям сертификат
Столь выдающимся развитием глазного донорства Шри-Ланка в значительной степени обязана энтузиазму Сильва. Он начал призывать к этому еще в студенческие годы, когда в соавторстве с женой и матерью опубликовал статью в газете, агитируя ланкийцев «вернуть к жизни мертвые глаза».
Это было в 1958 году, а уже в следующем году прибыли первые поступления, которые он хранил дома в холодильнике «рядом с яйцами и маслом».
В 1960 году умерла его мать, и, как рассказывают, Сильва покорил свою нации, пересадив ее роговицы бедному фермеру и вернув ему зрение.
Буддистские монахи также сыграли определенную роль в популяризации донорства, называя его актом отдачи или «даной», что поможет им иметь лучшую жизнь после смерти.
Преподобный Кирибатгода Гнанананда Тхеро, основавший в Шри-Ланке буддистский монастырь Магамевнава, рассказал мне одну из «джатак» (рассказы о былых существованиях Будды. — Ред.)
«В прошлой жизни Будда стал царем. Однажды к царскому дворцу пришел слепой нищий. «Царь, отдай мне свои глаза!»- умолял он. И Будда решил отдать ему глаза».
Хирург Будды удалил его глаза и пересадил их нищему, вернув ему зрение.
Image caption
Роговица почти не подвержена старению: имел место случай, когда десятилетнему мальчику пожертвовал свою роговицу 86-летний буддийский монах
«Подобные истории передаются из поколения в поколение. Поэтому нам легко жертвовать свои органы другим людям», — говорит Тхеро.
Сам он уже отдал свою почку женщине с почечной болезнью.
В сертификатах, выдаваемых Обществом глазного тканевого донорства, есть прямая ссылка на буддистское учение: «Пусть у донора будет хорошее перерождение».
Впрочем, представители других религий также дарят и принимают в дар роговицы.
В мусульманских странах запрещено нарушать целостность человеческого тела до или после смерти, поэтому среди крупнейших импортеров ланкийских роговиц — Пакистан и Египет. Малайзия, Нигерия и Судан также фигурируют в списке из более чем 50 стран-получателей.
Роговица — один из наиболее легких для трансплантации органов, поскольку не требует совместимости между донором и пациентом. Это ткань, которая не требует крови и берет кислород непосредственно из воздуха.
Она также почти не подвержена процессам старения — роговицу пожилого человека можно пересадить более молодому. Если донору свыше 80 лет, это увеличивает шансы того, что его роговица окажется непригодной для трансплантации, впрочем существует прецедент, когда девятилетний мальчик из Иордании получил роговицу 86-летнего буддистского монаха.
Несмотря на это по крайней мере в Великобритании, доноры зачастую исключают роговицу из перечня органов, которые они готовы пожертвовать: это делают 11% доноров, тогда как, например, почки отказываются отдать менее 1%.
«Я буквально представляю, как кто-то вынимает у меня глаза, и меня берут сомнения», — говорит лондонец Дженай Саид, помощник видеооператора на киностудии.
«Глаза — один из важнейших каналов общения между людьми. Это что-то очень личное», — добавляет он.
Вероятно, это одна из причин, почему в Британии не хватает роговиц, по данным Национального центра исследования глаза в Бристоле.
Впрочем, в стране нет общенационального списка ожидания трансплантации роговицы, в отличие от других органов, и поэтому трудно сказать, насколько большой этот дефицит.
Копірайт зображення
Getty
Image caption
Роговица Джулиуса Джаявардене (президента Шри-Ланки в 1978-1989 гг.) была разделена на две части и пересажена двум пациентам в Японии; как минимум два бывших премьер-министра также стали глазными донорами
Великобритания обычно импортирует роговицы из других европейских стран или из США (еще один крупный экспортер), поскольку схожие стандарты качества и безопасности упрощает процесс закупки.
«Это не значит, что глазной банк Шри-Ланки не соблюдает стандарты качества, — отмечает Джон Армитедж из британского глазного банка. — Это скорее вопрос аудита: британский глазной банк должен досконально изучить организационные процессы банка-экспортера и убедиться, что они соответствуют британским нормам».
Возможно, кто-то удивится, но изъятие глаза у умершего не мешает проведению похорон с открытым гробом.
В похоронное бюро Джаяратне в городе Коломбо ежемесячно поступает около шести тел без глаз.
«Бальзамировщики берут два ватных шарика, которые соответствуют размеру глаз, — объясняет директор бюро Гасанга Джаяратне, — пропитывают их бальзамический жидкостью, вставляют в глазницы и закрывают глаза, фиксируя веки специальным клеем».
Это дает семье возможность еще раз увидеть дорогого человека перед тем, как проводить его в следующую жизнь.
Роговица и слепота — факты и цифры
По данным ВОЗ, 4% 39 миллионов слепых в мире страдают от помутнения роговицы, еще 3% — от трахомы, бактериальной инфекции, которая приводит к повреждению роговицы.
Катаракту и глаукому называют главной причиной потери зрения, а трахому — основной причиной предотвратимой слепоты.
Наиболее распространенные причины пересадки роговицы (кератопластики) в Шри-Ланке — это воспаление роговицы в результате инфекционных заболеваний (иногда осложняются язвами — инфекционный кератит) и кератоконус — заболевание, при котором роговица сильно утончается и искривляется.
До 1956 года Шри-Ланка брала роговицы у казненных заключенных. Затем смертную казнь временно отменили, а в 1959 году возобновили, но с 1976 года не было ни одного случая казни.
В Великобритании наиболее распространенная причина трансплантации роговицы — состояние, свойственное преимущественно пожилым людям и известное как «дистрофия Фукса», когда роговица отекает и мутнеет. Впрочем, кератоконус — также распространенная проблема, однако среди молодых пациентов.
Репортаж подготовлен благодаря гранту Пулитцеровского центра кризисной журналистики
Фотографии Росса Велтона, если не указано иное
Источник
Нейлон 10/0 (чтобы шить роговицу)
Для операции «последнего шанса» или пересадки роговицы нужны донорские ткани. Конкретно нас интересует ткань толщиной 500–600 микрон для сквозной кератопластики. Дальше с этой плёнкой нужно работать руками, шить тонкой нейлоновой нитью. Потом, когда роговица срастётся, снимать шов. Никаких биоразлагаемых материалов — их продукты распада начнут лизироваться и могут вызывать воспаление, что исключит положительный результат операции. Более того, трансплантат рекомендуется прошить по периметру дважды — это повышает шансы его правильной и равномерной фиксации. Второй слой нейлона чаще всего вообще не снимается, потому что пока он не мешает — не трогаем.
Но давайте начнём с самого начала. Конкретно — с ситуаций, когда человеку может потребоваться эта непростая для России, но совершенно привычная в Германии операция. Она бывает трёх видов:
- Сквозная, то есть удаление всей роговицы пациента, например, диаметром от 7 до 8,5 мм и пришивание новой.
- DALK, то есть пересадка роговичной ткани за исключением десцеметовой мембраны и эндотелия.
- DMEK, то есть «установка» только слоя десцеметовой мембраны и эндотелиальных клеток вместо такого же слоя у пациента.
Кератопластика в Германии — операция очень распространенная. В нашей клинике в Марбурге я и мой заведующий отделением за прошлый год сделали 210 пересадок, за год до этого — 236 пересадок. С марта этого года в московской клинике SMILE EYES мы начали пересаживать роговичную ткань — и послойные, и сквозные пересадки.
Показания
DALK (Deep Anterior Lamellar Keratoplasty) делается в случае, если повреждены верхние слои роговицы — это чаще всего кератоконус и рубцы, язвы, связанные с ДТП и другими травмами, не затронувшие эндотелий. Если роговица лопнула целиком — надо делать сквозную, если же задняя часть (слой эндотелия) сохранилась, его в современной хирургии стараются не трогать. Важно, что при этом у вас остаётся ваш собственный эндотелий, который вам нужен, ибо эндотелиальные клетки не восстанавливаются. Это самая сложная операция технически, и потому довольно трудоёмкая. Ну, и поэтому дорогая.
DMEK (Descemet Membrane Endothelial Keratoplasty) делается при проблемах с эндотелием, но при сохранении переднего слоя.
Сквозная кератопластика может делаться в обоих случаях, но сегодня это просто страховка на тот случай, если во время операции что-то пошло не так или, как свыше сказано, если повреждены все слои роговицы. Чаще всего применяется при язвах с перфорацией.
Основные показания для DMEK в Германии: генетические проблемы с эндотелием (например, дистрофия Фукса), куда реже — последствия сложных операций по катаракте, когда она долго зрела — или после очень травмирующей операции. Потом — послеоперационные травмы, например, после двух-трёх операций (катаракта, глаукома, витреоретинальные вмешательства с использованием силиконового масла и т.п.). В России, наоборот, генетические факторы существенно меньше представлены (возможно, из-за разницы в продолжительности жизни — в Германии пациенты успевают дожить или дообследоваться), зато катаракту доводят до предела, во время удаления хрусталика за счёт избыточного количества передаваемой ультразвуковой энергии могут начать разрушаться клетки эндотелия глаза, и всё. Приехали. Эндотелий роговицы у человека не размножается. У кролика — пожалуйста. А у человека — нет.
Раньше роговицу пересаживали достаточно простым образом: срезали слой у пациента, пришили слой от донора, ждали, пока зарастёт. Проблема в том, что чем больший слой трансплантировался, тем глубже заходили в роговицу. А чем глубже — тем больше объём ткани, и тем выше шансы на отторжение тканей. Сквозная кератопластика сегодня используется только по редким показаниям. В нашей клинике это где-то 15%. Почти по всем остальным показаниям с ней сегодня уверенно конкурируют малоинвазивные (сравнительно) DMEK и DALK — в зависимости от того, какой слой пострадал. Делать в разы сложнее, но зато пациент имеет куда больше положительных шансов.
DMEK-методику разработал голландский врач Геррит Меллес (кстати как и DSAEK, методику, из которой эволюционировал DMEK). В нашем холдинге SMILE EYES ей начали заниматься впервые в 2010 году. Итак, берётся целая роговица, и от неё отделяется нужный слой в 20-30 микрон. При должной осторожности можно заранее (например, за час до операции) отсепарировать так, что получится сразу два трансплантата — для DMEK и для DALK. Либо можно заказать трансплантант, который уже подготовлен, но это существенно дороже и не всегда лучше, и любой хирург чаще всего делает это самостоятельно. Я рекомендую делать самостоятельно до операции, потому что хирург лично контролирует качество и получает свежий материал. Те, кто делает мало операций, иногда пользуется готовыми (потому что сепарация иногда сложнее самой операции), но у кого не обе руки левые — готовят сами.
Самое важное, что придумал Меллес — это не то, что все исторически пытались делать — пришить трансплантат. 150 лет подряд люди шили. Уважаемый профессор Бузин из Италии (один из моих бывших наставников) — он пробовал то же самое на кроликах задолго до Меллеса, но он пришивал. Не получалось. А Меллес сказал — я впрысну воздушный пузырь, и всё само присосётся. Считали, что он чокнутый, а на деле он оказался гением. Это была революция в пересадке роговицы, и произошла она за считанные годы.
Отсепарированная плёнка заботливо устанавливается в глаз и придавливается воздушным пузырём, чтобы не отходила. Вот видео DMEK, примерно даёт представление:
Что важно именно для этой операции: пациенту очень рекомендуется находиться под наркозом (спать и быть обездвиженным), чтобы не дёрнуться. Под местной анестезией без транквилизаторов при напряженности человека в глазу поднимается давление, и это оставляет меньше места в передней камере глаза для бестравматичных манипуляций трансплантата. И вероятность кровоизлияния под местной анестезией выше. Особенно важен хороший наркоз при сквозных пересадках. А то, если пациент кашлянет во время сквозной пересадки, — потеряем глаз.
На видео пациентка не спит, потому что следующий наркоз вполне может оказаться последним в её жизни по медицинским показаниям (не переносит). Я оперирую её под местной анестезией, что несколько увеличивает сложность операции.
Операция DMEK (на видео) выполняется без прямого касания эндотелиальных клеток — слой двигается воздушным пузырём.
Операции по внешним слоям (DALK) делаются тонким ручным инструментом с прямым касанием.
Осложнения
Каждая операция — это лотерея по приживляемости ткани. Частично можно предсказать шансы на успех по качеству донорского продукта. Роговичные банки считают клетки и знают их свежесть, но витальное качество невозможно предсказать. То есть клетки могут быть «включены», но функциональность их почти исчерпана — может, у них ресурс через 2 месяца кончится. В результате у одного пациента трансплантация позволяет хорошо видеть 10 лет, а у другого — всего пару лет.
На втором месте — работа хирурга. Здесь невероятно легко ошибиться, поэтому никто и никогда не обещает «чистый» DALK. Один слой клеток может порваться от чего угодно — от неверного движения хирурга, от дыхания пациента, от того, что что-то изменилось в глазу и так далее. Да, есть методы, которые уменьшают вероятность, но всё равно риск ошибок есть, и по ходу пьесы можно перейти на сквозную кератопластику, если что-то пойдёт не так.
Оборудование начиная с какого-то момента почти не влияет — операция полностью зависит от навыка. Роговица может оперироваться и лазером на первом этапе (снимается им), но фемтосекундный лазер пока не показал существенных результатов в сравнении с традиционными методами. Минимальные отличия есть, но они настолько малы, что не имеет смысла удлинять операцию (лазер увеличивает операцию с 40 минут до 70 минут, если лазер, например, стоит в другой операционной). Доступ делается часто вручную, имея хорошие вакуумные системы трепанирования.
DMEK получается почти всегда у обученного хирурга, у меня и коллег ни разу не было случая перехода на сквозную с DMEK.
На риски сильно влияет состояние организма пациента, в частности, его возраст. И самое неприятное — это васкуляризация роговицы, те самые кровеносные сосуды, которые прорастают в роговицу в результате отсутствия правильного доступа кислорода (чаще всего от ношения контактных линз, а также после ожогов и инфекций). Резко увеличивается вероятность отторжения. Если роговица без сосудов, то иммунная система не имеет прямого доступа к верхнему слою, все иммунные процессы протекают медленно и нежно. Как только появляется кровь (сосуды) — иммунная система начинает очень резко реагировать на трансплантат. Поэтому стараются сначала убрать сосуды при таких случаях, а убираются они лазерными или непосредственными прижиганиями, или специальными инъекциями ингибиторов роста.
Дальше, есть риск инфекции. Он предсказуем, и его можно сильно купировать, особенно, если вести спокойный образ жизни.
Восстановление
Глаз держится под защитной повязкой 1 день.
В случае DMEK в начале сохраняется газовый пузырь в передней камере глаза. Пациент от 5 дней до двух недель не видит прооперированным глазом почти ничего, только изменения уровня освещения. С примерно третей недели картинка становится ясной, а через месяц доступно уже хорошее зрение. Самое долгое, в случае запущенных состояний дистрофии Фукса — можно не видеть и месяц.
По нашим исследованиям в 8% случаев нужно впрыскивать второй пузырь — если пересаженный слой вдруг начинает отходить. Необходимость это делать определяется на осмотрах после операции.
По мере хода заживления DALK и сквозной кератопластики (но не после DMEK) осложнением может стать расхождение послеоперационной раны. К примеру, пациент может с кем-то подраться и получить кулаком в глаз. У пожилых людей хватает совсем небольшой травмы, чтобы соединение лопнуло.
Нейлон или мерсилен (нити 10/0) снимаются так: через полгода первый слой, а второй — бывает до 3–5 лет в зависимости от степени приживления. У пожилых людей второй слой вообще часто не снимается, если не создаёт проблем, пока нить хорошо натянута, она не мешает. Бывает, что вторую нить вытягиваешь — и зрение падает, потому что эта нить была каркасом трансплантата, и это индуцирует астигматизм.
После сквозной операции или DALK часто появляется астигматизм: потому что даже если очень хорошо шьешь, рубцы будут зависеть от заживления. Роговица не приживляется на 360 градусов равномерно. Можно через два года сделать ФРК, LASIK или ReLEx SMILE прямо внутри трансплантата (последнее я сам не делал, но это уже выполняли коллеги из Александрийского университета). Другой элегантный подход к проблеме астигматизма — менять хрусталик на новый, если лечение катаракты ещё не производилось. Если катаракта была прооперирована, то ставится торический рюкзачный хрусталик (Аdd-on) к искусственному хрусталику — линза впереди первичной линзы в капсульном мешке. Если собственный хрусталик ещё прозрачный, пациент молод, и операция по удалению хрусталика не нужна, то можно поставить торическую ICL.
Что ещё надо знать про операции кератопластики в России
Донорский материал в России — это боль. Достаётся в большинстве случаев с трудом, долго и дорого. Тем не менее, варианты есть, просто цена далеко не такая, как в Европе. Большая удача, что появился консервированный материал в глазном банке в России, и у людей появился шанс на выздоровление. Очень мало врачей, умеющих делать послойные пересадки. Сквозную же могут делать десятки хирургов, благо мануальных хирургов с хорошими навыками много, причём как в европейской части страны, так и в восточной. В российской клинике нашего холдинга я делаю сложные операции трансплантации, а между ними мне как раз профессор Шилова ставит лазерную коррекцию ReLEx SMILE в график, — поэтому получается, что где-то раз в три месяца я приезжаю в Россию, например, следующий раз буду уже 28-го июня. Русский язык я знаю с детства, поэтому с пациентами общаться довольно просто. Ещё одна причина приезда — набираются пациенты, которые хотят оперироваться именно у меня, и хоть я и работаю по немецким ценам, но перспектива сделать всё без выезда из страны для многих решающая. В операционной клинике Шиловой лежат привычные для меня инструменты, в частности, скальпели под мою руку. Само оборудование медцентра полностью соответствует аналогичному в Марбурге.
Источник