Для удаления инородных тел роговицы магнит
Извлечение внутриглазных магнитных инородных тел. Применение магнитов
Применение электромагнитов для извлечения из глазного яблока осколков железа или стали известно с 1877 г. В настоящее время применяются для этой цели три типа приборов: а) электромагниты мощные, б) электромагниты ручные и в) постоянные магниты.
Мощные электромагниты конструируются либо как стержневые, т. е. имеющие металлический стержень (сердечник), заключенный в обмотку, либо как внутриполюсные. Опыт советских офталмологов показал, что и в мирное, и особенно в военное время наиболее удобным из мощных электромагнитов является внутрвполюсный, который в отличие от стержневых электромагнитов не закрывает собой операционного поля и не затрудняет поэтому действий офталмохирурга.
Большое овальное кольцо, в которое вставляется голова раненого, представляет собой соленоид, состоящий из многочисленных витков изолированной проволоки. При пропускании постоянного тока через витки соленоида образуется мощное магнитное поле внутри кольца. Введение в это поле любого железного или стального предмета сразу же его намагничивает (индукция). Это относится и к внутриглазному осколку, и к «якорям», входящим в комплект внутриполюсного магнита. Якоря представляют собой цилиндрические бруски различной толщины, сделанные из мягкого железа и заостряющиеся к концу в виде конуса (или шпаделя). Чем толще якорь, тем большую магнитную мощность он приобретает в кольце соленоида.
Как и другие электромагниты, соленоид питается постоянным током (до 6—7 А). При наличии в сети переменного тока его пропускают через выпрямитель той или иной конструкции. Для мощных электромагнитов особенно удобен селеновый выпрямитель.
Внутриполюсный электромагнит снабжен также реостатом. Используя реостат и якоря различной толщины, можно дозировать мощность магнита, осторожно повышая ее от сравнительно небольшой до максимальной. В случае надобности можно во время операции использовать вместо якоря тот или иной из обычных (намагничивающихся) глазных инструментов (ирис-пинцет и др.).
В магнитном поле соленоида этот инструмент сразу же приобретает свойство магнита, по силе сходного с ручным магнитом.
Внутриполюсный электромагнит легко переводится из вертикального положения в горизонтальное. Благодаря этому он может быть использован и при сидячем, и при лежачем положении раненого. При боевых травмах лежачее положение раненого во время операции оказывается необходимым во всех или почти во всех случаях.
Советские внутриполюсные электромагниты, выпущенные в годы Великой Отечественной войны, по мощности несколько превосходят импортные образцы и более удобны в эксплуатации, так как кольцо соленоида имеет больший диаметр и лучше вмещает голову оперируемого.
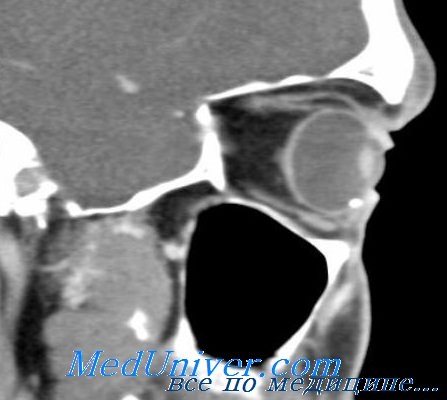
Сравнительно большой вес и габариты внутриполюсного магнита делают его непортативным и потому неудобным для использования в армейском районе. Он наиболее пригоден для глазных отделений госпиталей фронтового и внутреннего районов.
Перевозка мощного электромагнита и выпрямителя должна производиться бережно, без грубых толчков. В случае переохлаждения выпрямителя во время перевозки зимой не следует включать его сразу после переноса в теплое помещение. Нужно выждать около получаса, пока не исчезнет запотевание. Нельзя допускать перегревания выпрямителя вблизи от печи.
Ручные электромагниты имеют вес до 2,0—2,5 кг и габариты, позволяющие держать их в руке во время операции. Магниты имеют сменные наконечники, заостренная или шпаделевидная форма которых позволяет вводить их в случае надобности в разрез роговицы или склеры.
Ручные электромагниты могут быть рассчитаны на различный вольтаж постоянного тока. Это необходимо строго учитывать при работе с ними. Имеются ручные электромагниты на 220 и 110 V, получающие переменный ток от сети через соответствующие выпрямители (ламповые или иные). Вместе с тем во время Великой Отечественной войны были сконструированы на фронте и использованы там же ручные электромагниты, рассчитанные на питание от аккумуляторов, от 6 до 18 V (магниты А. Н. Головина, Б. Л. Поляка, К. И. Неустроева и др.).
Все эти ручные электромагниты обладают средней мощностью и в этом отношении значительно уступают мощным электромагнитам. Тем не менее во время Великой Отечественной войны был накоплен большой опыт применения ручных магнитов средней мощности при извлечении боевых осколков из глаза (И. Э. Барбель, А. Н. Головин и др.). Удалось убедиться в том, что такие магниты могут быть применены с полным успехом в армейском районе, но лишь при строго определенных условиях (Б. Л. Поляк и М. Б. Чутко):
1) если извлечение осколка производится в первые 2—3 дня после ранения, т. е. до осумкования и фиксации его в тканях;
2) если осколок точно локализован с помощью рентгенографии и магнит подводится к нему почти вплотную (при наличии осколка в заднем отделе он должен извлекаться только диасклерально);
3) если офталмолог, пользующийся ручным магнитом, имеет достаточный практический опыт в рентгенолокализации и диасклеральном извлечении магнитных инородных тел.
Попытка применения ручного магнита возможна и целесообразна и в более поздние сроки (позже 2—3 дней), но лишь в том случае, если имеется здесь же мощный электромагнит, с помощью которого можно закончить операцию (в случае надобности).
Постоянные глазные магниты выгодно отличаются от электромагнитов в том отношении, что их использование не требует наличия генератора тока. Они изготовлены из особых сплавов металлов, которые после намагничивания длительно сохраняют магнитные свойства. Впервые идея применения постоянных магнитов в глазной хирургии была высказана С. Ф. Кальфа и Б. С. Бродским. Первые их модели оказались недостаточно мощными. Однако уже в 1947 г. был изготовлен в нашей стране постоянный магнит из сплава «Магнико», столь же портативный, как ручные электромагниты, и не только не уступающий, но даже несколько превосходящий их по мощности.
Этот постоянный магнит Бродского — Кальфа был проверен в ряде клиник и больниц и получил весьма положительную оценку (Б. С. Бродский, А. И. Уманский, Е. П. Бутырин, В. Б. Гефт, А. Н. Медведев, Г. А. Дугельный). Для использования в полевых условиях особенно важно, что постоянный глазной магнит не нуждается в питании электрическим током.
Таким образом, если для работы в госпиталях фронтового и внутреннего районов наилучшим следует считать внутриполюсныи мощный магнит, то для госпиталей армейского района наиболее пригодны постоянный глазной магнит («Магнико») или ручные электромагниты средней мощности.
Желательна такая конструкция постоянного магнита или электромагнита, которая могла бы обеспечить наилучшее сочетание портативности и большой мощности. Этим требованиям частично соответствует электромагнит «Солюс». Значительно более удобен в эксплуатации новый советский полевой мощный электромагнит, имеющий три степени мощности и достаточно портативный.
— Также рекомендуем «Показания и сроки удаления магнитных инородных тел глаза»
Оглавление темы «Методы удаления инородных тел глаза»:
- Регистрация результатов рентгенлокации инородных тел глаза. Рекомендации
- Бесскелетные рентгеновские снимки глазного яблока. Технива выполнения
- План рентгенодиагностики инородных тел глаза. Рекомендации
- Извлечение внутриглазных магнитных инородных тел. Применение магнитов
- Показания и сроки удаления магнитных инородных тел глаза
- Передний путь магнитных операций при инородных телах глаза. Техника
- Диасклеральный метод удаления инородных тел глаза магнитом. Техника
- Модификации диасклерального метода удаления инородных тел глаза. Особенности
- Осложнения диасклерального метода удаления инородных тел глаза. Профилактика
- Техника удаления магнитных инородных тел из цилиарного тела. Рекомендации
Источник
Диасклеральный метод удаления инородных тел глаза магнитом. Техника
В 1943 г. диасклеральный метод извлечения магнитных боевых осколков из заднего отдела глаза был одобрен как обязательный на I совещании военных офталмологов в Москве. После этого он был официально принят в Советской Армии и стал фактически доминирующим в практике госпиталей на фронте и во внутреннем районе (С. Н. Смирнов, И. С. Шимхович, М. Б. Чутко, Н. А. Пучковская, Г. С. Максимович и др.).
Сущность диасклерального метода заключается в том, что осколки, расположенные в заднем отделе глаза и в цилиарном теле, извлекаются через разрез в склере, сделанный в соответствии с данными рентгенолокализации (наиболее близко к месту залегания осколка, на месте его проекции на склеру).
Так как после диасклеральной операции больной должен находиться на строгом постельном режиме, предоперационная подготовка должна быть такой же, как перед операцией по поводу катаракты или отслойки сетчатки (общая ванна, очищение кишечника, сладкий чай вместо ужина накануне операции и вместо завтрака в день операции).
Операция производится под капельной и ретробульбарной анестезией. Кроме того, вводится небольшое количество 2% раствора новокаина с адреналином под конъюнктиву в секторе будущего разреза склеры, а также к сухожилиям двух ближайших прямых мышц. Рекомендуется акинезия век. При локализации инородного тела далеко за экватором или при глубоком положении глазного яблока в глазнице целесообразно сделать временную наружную кантотомию, чтобы облегчить доступ к операционному полю.
В качестве примера такой диасклералыюй операции ниже описывается техника вмешательства при локализации осколка в в заднем отделе глаза, т. е. позади зоны цилиарного тела.
На лимбе наносят точечную метку острием анилинового карандаша или ножкой циркуля, смоченной в растворе бриллиантовой зелени, или тушью. Эта метка должна указывать возможно точнее меридиан, на котором расположено в глазу инородное тело (по данным рентгеновских снимков или периметрии) .
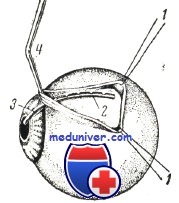
Склерометр Поляка. 1 — швы, оттягивающие края разреза конъюнктивы, 2 и 3 — склеральная и роговичная части дуги склерометра; 4— рукоятка
Веки разводят возможно шире немагнитным векорасширителем. В том секторе, где лежит осколок, производят разрез конъюнктивы глазного яблока концентрично лимбу, отступя от него на 8—12 мм, в зависимости от глубины залегания осколка. Длина разреза от 10 до 20 мм (чем дальше кзади лежит осколок, тем шире нужен доступ к нему).
Конъюнктива отсепаровывается; через задний край ее проводят две шелковые нити, которыми с помощью кровоостанавливающих пинцетов («москитов») слегка оттягивают этот край кзади и обнажают нужный участок склеры («швы-ассистенты») . Сухожилия двух ближайших прямых мышц захватывают уздечными швами, помогающими поворачивать и удерживать глазное яблоко в нужном положении.
Циркулем откладывают расстояние от метки на лимбе по меридиану, соответствующее рентгеновским (или периметрическим) данным о глубине залегания инородного тела. На склере отмечают второй меткой положение осколка. Если осколок лежит далеко за лимбом (дальше 12 мм), мы делим расстояние от лимба на две части. Например, при глубине 18 мм мы вначале циркулем откладываем по меридиану первую часть (10 мм) и здесь делаем метку на склере, а затем от этой метки откладываем циркулем дальше кзади остальное количество миллиметров и здесь делаем третью метку. Все три метки должны лежать строго по меридиану, т. е. по линии, проходящей через центр роговицы.
Такое «дробное» откладывание нужного расстояния по склере производится офталмохирургом значительно легче и точнее с помощью нескольких коротких хорд, чем однократное откладывание того же расстояния в ране широко открытым циркулем (15— 20 мм и больше). Следует отметить, что суммарная длина двух-трех коротких хорд приближается к длине дуги по склере.
Шкала поправок к боковой схеме-измерителю рентгенограмм

В последние годы мы производим все измерения по склере не циркулем, а сконструированным нами простым и удобным инструментом—склерометром. Он позволяет откладывать линейные величины не по хорде, а по дуге. Склерометр состоит: а) из проволоки (2 и 3), имеющей толщину 1,0 мм и длину 18 мм, изогнутой по кривизне склеры, и б) из рукоятки (4). Рукоятка прикреплена к проволоке так, что делит ее на две части: 12 и 6 мм. Более длинная часть, имеющая двухмиллиметровые деления, служит для наложения на склеру по нужному меридиану; при этом короткая часть ложится на роговицу (от лимба к центру). Рукоятка изогнута под углом, что делает склерометр особенно удобным в работе. Для наибольшей точности измерения рекомендуется укладывать дугу склерометра непосредственно на склеру (а не на отсепарованную складку конъюнктивы). Для этого проводят дугу склерометра через прокол в конъюнктиве у лимба, сделанный на месте отметки нужного меридиана.
Можно ли откладывать по склере без всяких поправок ту величину глубины залегания осколка, которая была определена на боковой рентгенограмме? Это было бы неверно, так как на боковой рентгенограмме измеряется отстояние осколка от плоскости лимба по сагиттали (т. е. по перпендикуляру к плоскости лимба), а оно всегда меньше той же дистанции, измеренной по дуге склеры или по короткой хорде. Имея это в виду, мы дополнили боковую схему-измеритель рентгенограмм шкалой поправок, которые должен делать офталмохирург перед диасклеральной операцией для перерасчета глубины залегания осколка, откладываемой по склере.
Чтобы облегчить обнажение задних участков склеры и сделать их доступными для последующих манипуляций, нужно расширить глазную щель с помощью временной кантотомии и сильно повернуть глаз в противоположную сторону. Этот поворот облегчается следующим приемом (Г. Д. Поляк). По. обе стороны от промежуточной метки на склере проводят через эписклеру по одной тонкой шелковой нити (отступя от метки на 4—5 мм). Концы их не завязывают, так как эти нити служат в качестве дополнительных уздечных швов, натягивая которые можно осуществить сильный поворот глазного яблока в нужную сторону.
В части случаев этот поворот облегчается путем временной тенотомии одной или двух прямых мышц. Сухожилие предварительно прошивается кетгутовои нитью на 2 иглах, отступя на 4 мм от прикрепления его к склере, после чего делается тенотомия. Остаток сухожилия на склере должен быть не меньше 2 мм. Через его основание проводится уздечный шов (в конце операции концы перерезанного сухожилия должны быть вновь соединены кетгутовым швом).
Наметив на склере место будущего разреза, производят вокруг этой метки 6—8 несквозных прижиганий склеры с помощью электрода для диатермокоагуляции (60—80 mА). При этом образуется кольцо прижиганий радиусом 5—6 мм, которое служит для профилактики возможной после операции отслойки сетчатки (по М. Е. Розенблюму).
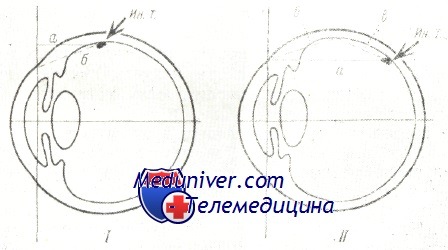
Расстояние от инородного тела (ин. т.) до плоскости лимба по перпендикуляру (а), хорде (б) и по сумме двух хорд (б+ в). I. б>а; II. (б+в)>а.
Чтобы предупредить зияние разреза в склере, следует заготовить до разреза тонкий кетгутовый или шелковый матрацный шов, который проводится через поверхностные слои склеры по обе стороны от линии будущего разреза, но не затягивается до конца операции.
При локализации разрыва далеко за экватором глаза иногда приходится отказываться от наложения шва (из-за технических трудностей).
Разрез в склере производят острым концом (или брюшком) малого скальпеля послойно, пока не покажется темная ткань сосудистой оболочки. Направление разреза — меридианальное. Длина его зависит от размеров удаляемого осколка и обычно колеблется в пределах 2—5 мм.
К разрезу проводится наконечник ручного магнита или самый тонкий якорь внутриполюсного магнита. При работе с мощным магнитом ток включается через реостат, начиная с самого слабого, чтобы быстрым выведением осколка не повредить ткани сетчатки и сосудистой оболочки. В случае надобности ток постепенно усиливают и тонкий якорь магнита сменяют на более толстые, увеличивая притягивающую силу магнита до момента, пока осколок не покажется в ране.
При подведении магнита следует придавать ему такое положение, чтобы направление оси магнита совпадало с прямой линией, идущей от разреза в склере к инородному телу. Если магнит подводится неправильно, инородное тело может переместиться не к концу его, а в сторону корпуса магнита (Б. С. Бродский, А. Н. Медведев), т. е. не выйдет в разрез склеры, а передвинется внутри глаза и может при этом повредить его внутренние оболочки. Поэтому не следует продвигать магнит вдоль склеры к разрезу, расположенному за экватором глаза, а, наоборот, нужно до подведения магнита повернуть глазное яблоко таким образом, чтобы разрез в склере был доступен для правильного подведения к нему магнита.
Для выведения осколка обычно нет надобности разрезать сосудистую и сетчатую оболочки; они настолько тонки, что в преобладающем большинстве случаев осколок сам легко прорезает их при выходе в рану. Лишь в отдельных случаях, когда крючковатый осколок запутывается в этих оболочках и тянет их с собой в разрез склеры, нужно с помощью шпаделя и острия линейного скальпеля осторожно помочь выведению такого осколка (не убирая магнита), Удалив осколок, затягивают нити провизорного матрацного шва и тем самым закрывают разрез в склере и прекращают истечение стекловидного тела, если оно появилось в ране. Затем снимают уздечные швы, затягивают шов на сухожилии мышцы (если была сделана тенотомия) и накладывают швы на конъюнктиву. Вводят под конъюнктиву раствор пенициллина. В глаз впускают капли раствора альбуцида, синтомицина или пенициллина, а также раствор атропина и накладывают бинокулярную повязку. Первая перевязка нужна обычно через сутки.
Послеоперационный период в большинстве случаев протекает без выраженных обострений. Особенно спокойным он бывает, когда операция производится на невоспаленных глазах и при сохранившемся зрении.
После диасклеральной операции необходим строгий постельный режим в течение не менее 7—10 дней с тем, чтобы предупредить развитие отслойки сетчатки. Швы с конъюнктивы снимаются через 5—6 дней. Бинокулярную повязку заменяют через 10 суток дырчатыми очками, которыми больной должен пользоваться не менее месяца (как после операции по поводу отслойки сетчатки). Эвакуация больного возможна не ранее чем через 7—10 дней после операции. Во время эвакуации необходимо обеспечить щадящий режим (лежачее положение без какой-либо физической нагрузки). Госпитальное лечение должно продолжаться не менее 1,5—2 месяцев. Возвращение в строй или к физической работе нельзя допускать раньше чем через 3 месяца после операции. Соблюдение всех этих условий чрезвычайно важно для предупреждения послеоперационной отслойки сетчатки.
Описанная выше техника операции не представляет особых трудностей и легко осваивается офталмохирургами. Технические трудности операции несколько увеличиваются, если осколок расположен далеко за экватором (больше 20 мм от лимба).
— Также рекомендуем «Модификации диасклерального метода удаления инородных тел глаза. Особенности»
Оглавление темы «Методы удаления инородных тел глаза»:
- Регистрация результатов рентгенлокации инородных тел глаза. Рекомендации
- Бесскелетные рентгеновские снимки глазного яблока. Технива выполнения
- План рентгенодиагностики инородных тел глаза. Рекомендации
- Извлечение внутриглазных магнитных инородных тел. Применение магнитов
- Показания и сроки удаления магнитных инородных тел глаза
- Передний путь магнитных операций при инородных телах глаза. Техника
- Диасклеральный метод удаления инородных тел глаза магнитом. Техника
- Модификации диасклерального метода удаления инородных тел глаза. Особенности
- Осложнения диасклерального метода удаления инородных тел глаза. Профилактика
- Техника удаления магнитных инородных тел из цилиарного тела. Рекомендации
Источник


