Что такое трансплантация роговицы глаза
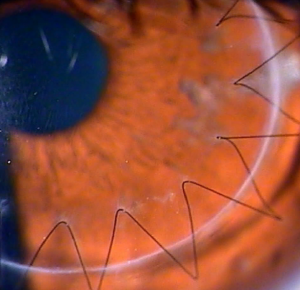
Пересадка роговицы глаза: визуализация швов
Пересадка роговицы (кератопластика) – это микрохирургическая операция, выполняется при помощи операционного микроскопа. Хирург удаляет центральную часть роговицы больного и заменяет ее роговицей здорового донора. Вмешательство длится от тридцати минут до полутора часов и может быть сделано под общим обезболиванием или под местной анестезией.
Всего несколько лет назад пересадка роговицы была синонимом “сквозной кератопластики”, при выполнении которой заменяется вся толщина роговицы. Сегодня существует способ заменить определенные части роговицы, в зависимости от различных патологий, которые поражают глаз.
Ни один из органов чувств не является для человека столь же важным, как глаза. Ведь именно через них люди получают основную информацию об окружающем мире. Потому потеря зрения или даже его сильное ухудшение всегда воспринимается человеком как несчастье.
К сожалению, существует немало факторов, приводящих к слепоте – травмы, воздействие некоторых химических веществ (например, метанола или ряда лекарственных средств), врожденные или приобретенные патологические изменения в глазу, инфекционные поражения глаз, осложнения различных заболеваний (в частности, сахарного диабета). Патологии роговицы занимают не последнее место среди причин полной или частичной потери зрения.
К счастью, в двадцатом веке начала интенсивно развиваться новая область медицины – трансплантология, предметом которой является пересадка органов и тканей от одного человека к другому. Благодаря достижениям в этой сфере стала возможной замена патологически измененных и утративших свои функции органов здоровыми. Это улучшает качество жизни человека и освобождает его от имеющихся проблем.
Сегодня врачи способны успешно сделать пересадку многих органов и тканей, в том числе и роговицы. Что же собой представляет такая операция, когда она нужна и каковы ее результаты?
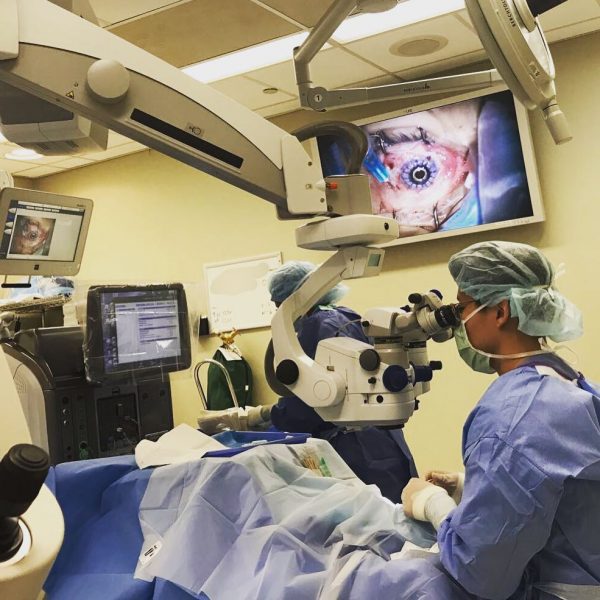
Замена роговицы глаза под микроскопом.
Когда требуется замена роговицы глаза
Роговица представляет собой естественную сферическую линзу, играющую важнейшую роль в восприятии глазом зрительной информации. Она имеет сложную структуру и состоит из поверхностного слоя эпителиальной ткани, мембраны Боумена – бесклеточного образования, расположенного непосредственно под внешним эпителием и стромы – основной части роговицы, состоящей из коллагеновых волокон. За стромой расположена десцеметова мембрана, покрытая внутренним слоем эпителия.
Кровеносные сосуды в роговице отсутствуют, зато в большом количестве имеются нервные окончания, подходящие практически к каждой из клеток эпителиальной ткани.
Отсутствие локальной кровеносной системы в роговице является благоприятным для трансплантации фактором, так как нет необходимости в сложной процедуре соединения сосудов при пересадке. Вообще, замена роговицы является одной из самых простых операций в трансплантологии, так как риск отторжения ткани после ее проведения значительно ниже, чем в случая пересадки других органов.

Пациент перед операцией по замене роговицы глаза
Роговица напрямую соприкасается с окружающей средой и потому уязвима перед такими повреждающими факторами, как механические и химические воздействия, излучения, патогенные микроорганизмы и т.д. Кроме того, она связана с конъюнктивой, а также с белочной и сосудистой оболочкой. Потому воспаления и другие патологические процессы в этих частях глаза могут переходить на нее.
Повреждения и патологии роговой оболочки приводят к образованию помутнений и рубцов, результатом чего становится ухудшение зрения. Потому травмы и заболевания роговицы являются распространенными причинами нарушений зрения различной степени, вплоть до его полной потери. В 50% случаев слепота наступает именно из-за проблем роговой оболочки. Консервативные способы лечения повреждений роговицы не всегда приводят к желаемому результату, и в некоторых случаях требуется ее замена.
Существуют следующие виды патологий роговой оболочки, способных привести к потере ее прозрачности и, как следствие, к слепоте:
- Рубцы и помутнения, возникающие в результате механических травм, термического воздействия и действия агрессивных химических веществ.
- Врожденные нарушения развития роговой оболочки, такие как кератоконус или кератоглобус.
- Врожденная либо приобретенная дистрофия.
- Деформация роговицы.
- Послеоперационные осложнения.
- Воспаления различной природы, называемые кератитами.
- Новообразования в виде кист, фистул и т.д.
Широко известным патологическим изменением роговицы является бельмо – помутнение роговой оболочки, возникшее в результате рубцевания ткани на почве ее язвенного поражения. Выглядит бельмо как белесое пятно, часто полностью охватывающее роговицу.
В ряде жарких стран распространенной причиной повреждения роговицы, приводящего к слепоте, является трахома – инфекционная болезнь глаза, вызываемая мельчайшей бактерией, относящейся к хламидиям. Зараженность населения трахомой в некоторых странах столь велика, что борьба с этим заболеванием возведена в ранг важнейших государственных задач.
Все болезни и повреждения роговицы, приводящие к уменьшению ее прозрачности и серьезному нарушению ее функций, могут быть показаниями ее замене, если лечение иными способами не вызывает заметного улучшения зрения.
Как проводится операция по пересадке роговицы глаза
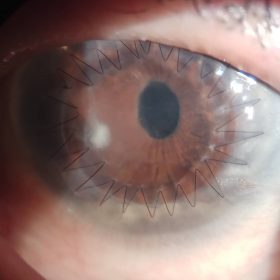
Пациент после трансплантации роговицы глаза
История трансплантации роговой оболочки насчитывает уже более ста лет. Первая удачная операция по замене роговицы глаза была проведена еще в 1905 году. Но прошли долгие десятилетия, прежде чем такая процедура прочно вошла в офтальмологическую практику. Из-за несовершенства техники проведения, а также отсутствия важных знаний и практических наработок, операция давала длительный положительный результат лишь при пересадке малых, размером не более двух миллиметров, участков оболочки. В прочих случаях вскоре после трансплантации наступало помутнение пересаженной ткани. Лишь тогда, когда были усовершенствованы методы консервации глазных тканей, способы наложения швов и хирургические материалы, замена роговицы стала широко практикуемой офтальмологической процедурой, каждый год восстанавливающей зрение тысячам пациентов.
Огромный вклад в развитие глазной трансплантологии – кератопластики – внесли советский ученый академик Владимир Филатов и выдающийся американский врач-офтальмолог испанского происхождения Рамон Касторвьехо.
В зависимости от площади пересаживаемой ткани, трансплантация роговицы глаза может быть полной или частичной.
В настоящее время в офтальмологии применяются следующие виды замены роговой оболочки:
- Сквозная пересадка роговицы.
- Послойная трансплантация роговицы глаза.
Чаще всего применяется первый способ проведения операции. Суть его состоит в замене поврежденной ткани донорским материалом по всей глубине роговой оболочки. Показаниями для проведения такой процедуры являются полное помутнение роговицы, а также ее врожденные патологии (например, кератоконус), травматические повреждения, омертвение ткани, атрофия.
Послойная трансплантация применяется при поверхностном характере повреждения роговой оболочки. Такая операция состоит в замене пораженных областей роговицы прозрачной тканью, взятой от донора. Здоровые участки оболочки при этом не затрагиваются.
Вне зависимости от применяемого способа кератопластики, замена роговой оболочки включает в себя два этапа – подготовку к операции и непосредственно саму пересадку.
Подготовка к трансплантации роговицы глаза
При подготовке к операции пациент должен пройти тщательный медосмотр для исключения противопоказаний к пересадке роговой оболочки. Противопоказаниями могут являться как проблемы общего состояния организма, так и заболевания самих глаз. В число первых входят:
- дефицит витаминов в организме;
- патологии обмена веществ;
- болезни, вызванные бактериальными и вирусными инфекциями;
- беременность;
- почечные патологии;
- зубные болезни;
- заболевания носоглотки;
- гайморит;
- нарушения психики;
- и т.д.
Замена роговицы допустима при закрытой форме туберкулеза легких.
К глазным болезням, являющимся противопоказаниями к трансплантации, относятся:
- болезни кожи век;
- патологические процессы в прилегающих к глазнице тканях, например, воспаления;
- заболевания мейбомиевых желез;
- конъюнктивиты;
- болезни слезных желез;
- заворот век;
- неправильный рост ресниц;
- аномальное строение век и их сращение друг с другом либо поверхностью глазного яблока.
- запущенная глаукома.
Пересадка искусственной роговицы на данный момент используется только у кошек и собак. Ученые активно ищут способы внедрения применения этого метода на человеке.
При наличии у пациента тех заболеваний, при которых операция противопоказана, вначале производится их лечение (если таковое возможно). Так, в случае врожденного сифилиса больному назначается как минимум два-три курса специального лечения с применением тканевых лекарственных средств и пенициллина.
Трахома не является противопоказанием для трансплантации, но наиболее благоприятным периодом для пересадки является четвертая стадия болезни – когда воспалительный процесс завершен и произошло рубцевание тканей.
Когда проблемы, являющиеся противопоказаниями к трансплантации, устранены, проводится обследование роговой оболочки для установления характера, площади и глубины патологических изменений. Для этого используется щелевая лампа. Кроме того, измеряют толщину роговицы, делают с нее соскоб для исследования на предмет инфекционного заражения, делают биопсию ткани.
Как выполняется сквозная пересадка роговицы
При пересадке роговой оболочки, как правило, применяется общий наркоз. В некоторых случаях операция выполняется и под местным обезболиванием.
После анестезии производится фиксация век с помощью специального приспособления. Затем определяют величину удаляемой области роговицы, и в соответствии с результатом устанавливают требуемые размеры трансплантата. Диаметр пересаживаемого лоскута должен на 0.25 миллиметра превышать размер удаляемого участка. После этого лоскут трансплантата нужной величины вырезают из заготовки.
При проведении операции обеспечивают защиту хрусталика. Для этого сужают зрачок с помощью пилокарпина, закапываемого в глаз.
Для удаления патологически измененной части роговицы применяют трепан, которым предварительно надрезается роговая оболочка. Окончательное отделение удаляемой ткани производится с помощью алмазного ножа или ножниц.
В некоторых случаях после удаления пораженной зоны роговой оболочки требуется проведение дополнительных хирургических процедур в передней глазной камере.
После замены роговицы производится заполнение передней глазной камеры физиологическим раствором и наложение швов. Для фиксации трансплантата используется очень тонкая нить из шелка или нейлона. Когда трансплантация полностью завершена, пациенту делают инъекцию антибактериального и гормонального препарата под конъюнктиву.
Как проводится послойная трансплантация роговицы глаза
Этот вид хирургического вмешательства состоит в неполной замене роговой оболочки при локальном поражении некоторых ее слоев. При проведении операции производится рассечение роговой оболочки на половину или три четверти ее толщины. Лоскут для трансплантации получают путем выделения нужного слоя из донорской роговицы. Для фиксации пересаженной ткани используется непрерывный шов.
Не так давно в практику вошли и такие виды послойной трансплантации, как
- Глубокая передняя трансплантация, при которой производится удаление пораженной зоны роговой оболочки практически на всю глубину – вплоть до десцеметовой мембраны и эндотелиального слоя. Из-за того, что у пациента сохраняются глубокие слои роговицы, риск отторжения трансплантата снижается.
- Задняя послойная трансплантация – когда заменяются только задние слои оболочки. Применяется такая операция при патологических изменениях роговицы со стороны, обращенной внутрь глаза.
Послойный способ замены роговицы является более сложной операцией, чем сквозная трансплантация. Выполняется такое хирургическое вмешательство с помощью лазера, обеспечивающего точность при расслоении роговицы. Но опасность отторжения трансплантата при этом способе проведении операции меньше, чем в случае традиционной кератопластике. Потому послойная трансплантация все больше и больше входит в офтальмологическую практику.
Глаз после пересадки роговицы
В течение нескольких дней после трансплантации за состоянием пациента наблюдают врачи. Для предотвращения инфекционных и других осложнений ему назначают гормональные, антибактериальные и заживляющие средства. На эти дни пациенту на глаза накладывается повязка.
После того, как пациент выписался из клиники, ему нужно закапывать в глаза растворы стероидных препаратов, обеспечивающих снижение опасности отторжения трансплантата, противобактериальных средств, заменителей слез и геля декспантенола.
Продолжительность реабилитационного периода составляет порядка одного года. У пациента может возникать искаженное зрительное восприятие объектов и негативная реакция глаз на свет. Однако такие эффекты считаются допустимыми. Зрение стабилизируется спустя два-три месяца после операции. Иногда для этого требуется больший срок.
В течение реабилитационного периода пациент должен носить корригирующие очки, подобранные ему врачом.
В первые месяцы после замены роговицы пациент должен соблюдать предписанный режим, а именно:
- Исключить сильные физические нагрузки.
- Защищать глаза от яркого света ношением затемненных очков.
- Избегать контактов с людьми, страдающими заболеваниями, передающимися воздушно-капельным путем.
- Отказаться от посещения парной бани.
- Не совершать механических воздействий на глаза.
- Не ложиться спать на живот и на ту сторону тела, на которой находится подвергшийся хирургическому вмешательству глаз.
- Воздерживаться от входа в запыленные помещения и от выхода на улицу в сухую ветреную погоду.
- Строго выполнять назначенное медикаментозное лечение.
Снятие швов производится спустя девять-двенадцать месяцев после замены роговицы.
Отторжение роговицы после пересадки
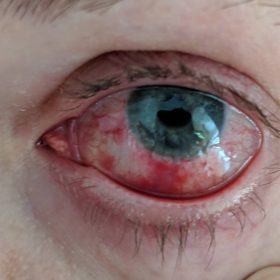
Отторжение роговицы после пересадки
При наличии врачебных ошибок, плохом соблюдении больным предписанного режима, попадании в глаз инфекции, тканевой несовместимости и т.д. после пересадки роговицы могут возникнуть различные осложнения, в том числе и отторжение трансплантата. Отторжение может начаться в течение первых дней после хирургического вмешательства. В этой ситуации характерным симптомом процесса является резкое помутнение трансплантата.
Половина случаев отторжения имеет место в первые полгода послеоперационного периода, но у некоторых пациентов пересажена ткань начинает отторгаться спустя несколько лет.
Отторжение может начинаться как с эпителиального, так и с эндотелиального слоя. Первый случай представляет собой меньшую проблему, чем второй – процесс легко купируется с помощью местной терапии.
О начале отторжения свидетельствуют следующие симптомы:
- болезненные ощущения в глазу;
- быстрое заметное ухудшение зрения;
- покраснение глазного яблока;
- светобоязнь.
Если у пациента появились признаки отторжения, то ему назначают иммунодепрессанты. Если такая терапия не дала желаемых результатов, то производится повторная трансплантация донорского материала, либо пересадка искусственной роговицы.
Сколько стоит пересадка роговицы глаза
Трансплантация роговой оболочки является дорогостоящей хирургической процедурой, так как требует высокого уровня квалификации хирурга и применения высокотехнологичных инструментов. Средняя стоимость самой операции составляет 100000 рублей. Цена трансплантата приблизительно такая же.
Вместе с тем, существует возможность бесплатного проведения операции. Для этого пациент должен встать на очередь в местном департаменте Минздрава.
Источник
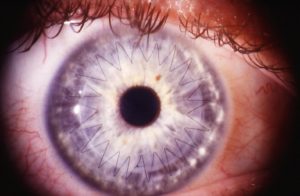 Операция по трансплантации донорского зрительного органа называется кератопластикой.
Операция по трансплантации донорского зрительного органа называется кератопластикой.
Чаще всего к имплантации роговицы прибегают, если медикаментозное лечение не способствует снятию симптоматики заболевания оболочки.
Под роговицей подразумевается внешняя часть глаз, которая является перепонкой с тонкой прозрачной сферической формой. Она располагается до размещения зрачка и радужной оболочки.
Строение роговицы является одним из наиболее сложных, поскольку включает 5 разных слоев:
- Наружная неороговевающая ткань — отличается быстрой регенерацией. Этим обусловлено отсутствие рубцов при травмировании этого эпителия.
- Передняя пограничная перепонка — называется мембраной боумена. Прослойка отличается структурой без клеток, при ее травме остаются спайки на тканях.
- Строма — составляет наибольшую часть роговицы (90%). Слой имеет параллельно расположенные коллагеные волокна и молекулы хондроитинсульфата между ними.
- Мембрана десцеметова.
- Внутренний слой ткани — эндотелий. Этот слой не восстанавливается.
Следует отметить, что эта часть глаза не имеет собственных сосудов, но при этом каждая клетка тканей соединена с нервным волокном. Отсутствие собственной сосудистой системы негативно отображается на восстановительных процессах роговицы. Одновременно это считается положительным для операции по пересадке роговицы. К тому же ткань роговицы считается самой безобидной, поскольку риск ее отторжения после пересадки — минимальный.
Показания к трансплантации роговицы
Замена роговицы глаза необходима, если консервативные и другие методики лечения не оказывают нужного действия. Определить, когда следует проводить операцию, может только специалист, опираясь на множество фактов, поскольку процесс восстановления глаза — процедура достаточно длительная. В большей части ситуаций такая процедура – единственный способ борьбы с дефектами. Чаще всего трансплантация ткани нужна:
- при врожденных и приобретенных истончениях роговицы;
- при буллезной кератопатии;
- при образовании рубцов после операции и ожогов;
- при спайках, появившихся после инфекции или вирусного заболевания;
- после ожога химическими средствами с осложнениями;
- при наличии глаз неправильной формы.
Противопоказания
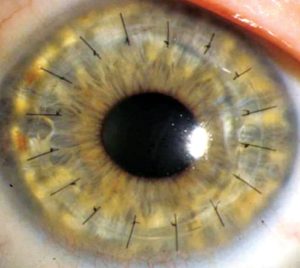 Как и большинство других операций, кератопластика имеет противопоказания, запрещающие ее проведение. Проблемы с сердечно сосудистой системой и нарушения в легких считаются относительными запретами, при которых врач взвешивает возможные риски и ожидаемый эффект. Поводом для отсрочки даты пересадки может быть наличие локальных очагов воспаления.
Как и большинство других операций, кератопластика имеет противопоказания, запрещающие ее проведение. Проблемы с сердечно сосудистой системой и нарушения в легких считаются относительными запретами, при которых врач взвешивает возможные риски и ожидаемый эффект. Поводом для отсрочки даты пересадки может быть наличие локальных очагов воспаления.
В таком случае проводится лечение заболевания и только после можно думать о кератопластике.
Категорическим запретом для проведения пересадки роговицы является:
- воспалительные процессы на глазах;
- закупорка слезных каналов;
- сильное повышение давления внутри глаз;
- гемофилия, развитие которой началось на фоне сахарного диабета;
- наличие кровеносного бельма.
Крайне редко трансплантация роговицы проводится в период вынашивания ребенка и при кормлении грудью. Как правило, при необходимости такой операции ее откладывают. Поскольку определенный период после хирургического вмешательства следует принимать медикаменты, влияние на детей которых не изучено.
Подготовка к кератопластике
Когда принято решение пересаживать роговицу, пациент проходит полное обследование. В случае выявлений каких-либо проблем со здоровьем его направляют на консультирование к специалистам узкой направленности, которые назначают лечение. Таким образом, исключается развитие проблем с функционированием жизненно важных органов.
В случае наличия глазных заболеваний, которые могут негативно отобразиться на трансплантации, их также нужно вылечить. К таким болезням относят:
- патологии век;
- воспалительный процесс конъюнктивы и склеры;
- воспаление сосудов глаза;
- наличие некомпенсированной глаукомы.
Пройти полный курс лечения глазных заболеваний необходимо, поскольку имеющееся воспаление может перейти на пересаженную роговицу. Непосредственно перед оперированием делается посев из конъюнктивальной оболочки для выявления возбудителя и чувственности к антибактериальным средствам. Изначально применяется антибиотик широкого спектра действия, и в дальнейшем терапия корректируется, исходя из результатов посева.
Как проходит пересадка
Трансплантировать роговицу можно только в стационаре. На операцию выделяют 1 день без последующей госпитализации. Специалист проводит предоперационную диагностику, после которой точно известны размеры оболочки, какую нужно удалить. Также дополнительно готовится донорский материал, который полностью соответствует размеру удаляемой оболочки. Операция осуществляется под микроскопом.
Веко глаза необходимо зафиксировать с использованием векорасширителя. Используя лазер, специалист удаляет часть роговичной ткани, на место которой накладывается донорская роговица. Пересаженный материал фиксируется с помощью швов по всему контуру.
При удалении передней части роговицы операция считается более легкой. При полной замене роговицы увеличивается риск отторжения ткани. Швы снимаются специалистом не ранее чем через 4 месяца. Процесс заживления может длиться и больше года в зависимости от глубины операции.
Глаз после операции
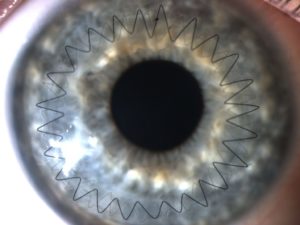 На протяжении нескольких дней после кератопластики пациент находится под строгим наблюдением врачей. На протяжении этого времени важно принимать гормонотерапию, антибиотики и средства для ускоренного заживления ран. Все это время прооперированный глаз находится под стерильными повязками.
На протяжении нескольких дней после кератопластики пациент находится под строгим наблюдением врачей. На протяжении этого времени важно принимать гормонотерапию, антибиотики и средства для ускоренного заживления ран. Все это время прооперированный глаз находится под стерильными повязками.
После выписки пациент продолжает восстановление самостоятельно, соблюдая рекомендации специалистов по поводу закапываний полости конъюнктивы. Для этого используют:

В инновационном центре «Сколково» презентовали новый препарат для лечения зрения. Лекарство не является коммерческим и не будет рекламироваться…
Читать полностью
- гормональный раствор, чтобы снизить вероятность отторжения пересаженного материала;
- антибиотики;
- препараты, заменяющие натуральную слезу;
- Декспантенол гель.
На восстановление нормального функционирования роговицы, как правило, уходит не меньше года. Но даже в случае отсутствия осложнений восстановить зрение удается не сразу. Неопределенный период времени пациенты могут видеть искаженные картинки, страдать от светобоязни. В среднем на восстановление зрения уходит несколько месяцев, в отдельных случаях этот период может затягиваться.
Все это время специалист помогает подобрать оптику на время, которая помогает нормально воспринимать окружающий мир. Также существуют некоторые рекомендации, соблюдение которых обязательно на протяжении всего периода:
- следует исключать сильные физические нагрузки;
- ограничить влияние яркого света, защищая глаза солнечными очками;
- стараться не болеть простудными заболеваниями;
- отказаться от посещения мест с высокими температурами;
- не касаться глаз, чтобы потереть, исключить надавливания;
- спать на противоположном боку от пересаженной роговицы;
- не допускать попадание пыли и других загрязнений в глаза;
- использовать все назначенные препараты.
Возможные осложнения
О том, что после операции могут возникать различные осложнения, пациентов предупреждают до начала пересадки. Также негативные проявления могут возникать и в процессе кератопластики.
Наиболее небезопасным осложнением считается отторжение организмом донорской роговицы. В таком случае возникает необходимость дополнительной операции. То есть первая пересадка считается бесполезной, а любое промедление с повторной операцией может быть причиной сильного ухудшения качества зрения.
Следует понимать, что отвергнуть пересаженный материал организм может независимо от периода восстановления. Симптомами осложнения, которые должны настораживать, являются:
- болевые проявления;
- зуд;
- возникновение внезапной светобоязни;
- дискомфортные ощущения;
- открытие кровотечения;
- резкая смена показателей внутриглазного давления;
- отечность;
- астигматизм;
- появление воспаления.
Какой врач проводит операцию
Кератопластику проводит хирург. Для операции используется общая или местная анестезия. Лучше всего использовать общее обезболивание, которое поможет обездвижить пациента и предотвратить риски возможных травм роговицы.
 Непосредственно перед операцией исследуют роговицу, используя биомикроскопический метод. Просматривая роговицу через щелевую лампу, определяется характер, размер и глубина недуга. Также изучаются слои роговицы. Дополнительно используются специальные методы исследования:
Непосредственно перед операцией исследуют роговицу, используя биомикроскопический метод. Просматривая роговицу через щелевую лампу, определяется характер, размер и глубина недуга. Также изучаются слои роговицы. Дополнительно используются специальные методы исследования:
- измеряется толщина роговицы – методом пахиметрии;
- проводится видеокератоскопия;
- берется соскоб роговицы для микробиологического исследования;
- берется материал на биопсию роговицы.
Цена кератопластики
Цена операции по пересадке роговицы может варьироваться в зависимости от вида кератопластики, уровня центра, где осуществляется операция, оборудования и сложности выполнения. Поскольку операция относится к высокотехнологичной медицинской помощи, есть вариант получения квоты для бесплатной имплантации. Такая карта выдается региональным Министерством здравоохранения.
Существует также вариант платной пересадки донорской роговицы. В этом случае придется оплатить операцию, средняя стоимость которой не менее 100 тысяч рублей. Дополнительно следует оплатить донорский орган примерно с такой же стоимостью.
Видео пересадки роговицы глаза
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря…
Читать полностью
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник


