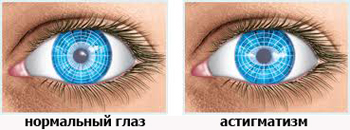
Что такое правильный и неправильный астигматизм
Форма роговицы здорового глаза имеет сферичную форму, ее поверхность гладкая. О присутствии астигматизма можно говорить, если поверхность покрыта небольшими «выпуклостями» или «ямками».
Такие неровности вызывают неправильное преломление света в глазу. Это, в свою очередь, является причиной размытого зрения.
Для точного понимания астигматизма и его видов необходимо познакомиться с определением – главные меридианы глаза. Это условные линии на поверхности глазного яблока. Они расположены перпендикулярно друг другу. Одна – по вертикали, другая – по горизонтали.
При астигматизме один из меридианов более плоский, а другой более крутой. Соответственно они обладают различной преломляющей силой. Более крутой меридиан имеет большую преломляющую силу.
При выявлении астигматизма окулист определяет форму меридианов, разницу их преломляющей силы, наличие близорукости или дальнозоркости. По этим показателям он может установить, какой конкретно вид этой патологии присутствует в глазу.
Выделяют следующие виды астигматизма в зависимости от преломляющей силы главных меридианов глаза:
1. Неправильный астигматизм – зачастую имеет приобретенный характер. Возникает в результате глазных инфекций, операций или травмы глаза. Может быть обусловлен таким заболеванием как кератоконус. Помутнения или рубцы роговой оболочки, появляющиеся после операций или инфекций, и вызывают эту патологию.
В этом случае не только разные меридианы глаз обладают разной силой преломления, но и каждый из меридианов имеет разную преломляющую силу на разных своих отрезках. Сложность состоит в том, что он практически не корригируется.
2. Правильный астигматизм – при таком нарушении роговице глаза присуща форма эллипса, а не половинки шара.
Световые лучи, попадая на поверхность такой формы, преломляются по-разному в различных меридианах. Больше преломляются лучи, проходящие в меридиане, соответствующем короткой оси эллипса. Меньше преломляются в меридиане, идущем по длинной оси эллипса.
При правильном (прямом) астигматизме вертикальный меридиан обладает самой большой кривизной. Горизонтальный более плоский. Таким образом, разные меридианы обладают различной преломляющей силой. Но, в отличие от неправильного типа астигматизма, на протяжении всего меридиана его преломляющая сила одинакова.
Пациенты с таким астигматизмом четче видят вертикальные линии. Это обстоятельство помогает диагностировать этот тип патологии, поскольку является характерным конкретно для этого заболевания.
Правильный астигматизм встречается наиболее часто. Чаще всего он представляет собой врожденное нарушение формы роговицы. С течением времени изменяется мало. В процессе взросления ребенка глаз развивается анатомически, а также развиваются его зрительные функции.
С возрастом астигматизм у детей уменьшается примерно в 30% случаев. Примерно в 26 % случаев наблюдается его увеличение. И почти в половине случаев он остается стабильным и не изменяется со временем.
Распространенное состояние — правильная форма астигматизма слабой степени (до 0,5 диоптрии). Он назван физиологическим. Такая незначительная степень патологии очень мало влияет на нормальную остроту зрения. Часто наблюдается и в здоровом глазу. Но астигматизм глаз больших степеней почти всегда понижает зрение значительно.
Типы астигматизма
• Прямой астигматизм — наибольшей преломляющей силой обладает вертикальный меридиан. В этом случае четче воспринимаются вертикальные линии. Такой тип заболевания встречается чаще всего.
• Обратный астигматизм — наибольшую преломляющую силу имеет горизонтальный меридиан. Больные с такой патологией четче различают горизонтальные линии. Этот тип встречается достаточно редко. Однако снижает зрение он сильнее, так как мы живем в вертикально ориентированном мире.
Наиболее распространен прямой тип астигматизма. Однако после шестидесяти лет наблюдается его изменение на обратный.
Главные меридианы глаза расположены по вертикали и горизонтали и перпендикулярны друг другу. Если они развернуты под углом 30-60 градусов (оставаясь при этом перпендикулярными), можно говорить об астигматизме с косыми осями.
Величина астигматизма выражается в специальных единицах — диоптриях. Ее определяют как разницу в преломляющей силе наиболее сильного и наиболее слабого меридиана.
Направление главных меридианов глаза характеризует ось астигматизма, которая выражается в градусах.
Сочетание астигматизма с близорукостью и дальнозоркостью
В зависимости от вида нарушения рефракции, присутствующей в глазу, различают астигматизм таких видов:
1. Миопический астигматизм простой — характеризуется сочетанием эмметропии (нормального зрения) в одном из главных меридианов с близорукостью (миопией) в другом;
2. Миопический астигматизм сложный – в обоих главных меридианах глаза присутствует близорукость (миопия), но в одним меридиане ее степень больше, а в другом меньше;
3. Гиперметропический астигматизм простой – в одном из главных меридианов имеется дальнозоркость (гиперметропия), сочетающаяся с эмметропией в другом меридиане;
4. Гиперметропический астигматизм сложный — в обоих главных меридианах глаза наблюдают дальнозоркость (гиперметропию), но в одном из меридианов ее степень больше, а в другом меньше;
5. Смешанный астигматизм — определяется наличием близорукости в одном меридиане и дальнозоркости в другом.
При проведении офтальмологического обследования специалист диагностирует конкретный вид и тип астигматизма и подбирает необходимый в каждом отдельном случае способ лечения.
На данный момент основной метод коррекции – очковая коррекция. Однако пациенту может потребоваться длительный период адаптации к очкам. Особенно при значительной степени астигматизма или же если очки прописываются впервые в зрелом возрасте.
Также возможно корригировать астигматизм с помощью специальных торических контактных линз. Ранее для этих целей использовались только жесткие линзы. Но в последнее время мягкие торические контактные линзы становятся все более популярными.
При желании для лечения этого нарушения можно прибегнуть к операции. Сегодня существует широкий спектр различных вариантов хирургического лечения данной патологии. Это позволяет успешно оперировать астигматизм различных видов и сложности.
Источник
Астигматизм – нарушение рефракции, обусловленное неправильной, несферической формой роговицы или хрусталика, что приводит к рассеиванию световых лучей и формированию искаженного изображения на сетчатке. Астигматизм свыше 1 дптр проявляется нарушением зрения, нечетким расплывчатым видением предметов, головной болью, быстрой утомляемостью при зрительных нагрузках, дискомфортом в надбровной области. Диагностика астигматизма включает консультацию офтальмолога, проверку остроты зрения, исследование рефракции (скиаскопию, рефрактометрию), биомикроскопию, офтальмометрию, офтальмоскопию, УЗИ глаза, компьютерную кератотопографию. Лечение астигматизма проводится с помощью очковой и контактной коррекции, лазерной коррекции по методике LASIK, астигмотомии, имплантации факичных линз.
Общие сведения
Астигматизм, наряду с близорукостью и дальнозоркостью, относится в офтальмологии к, так называемым, аметропиям – состояниям, характеризующимся изменением преломляющей способности оптических сред и искажением заднего фокуса глаза. Среди всех видов аметропий астигматизм встречается в 10% случаев. Ранняя коррекция астигматизма является залогом успешной профилактики амблиопии и косоглазия.
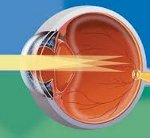
При астигматизме в результате нарушения равномерной кривизны (сферичности) роговицы или хрусталика их поверхность обладает неодинаковой преломляющей силой в различных меридианах, поэтому пучок лучей не сходится в одной точке сетчатки, как это происходит в норме. В одних случаях изображение фокусируется на сетчатке, но в виде отрезка, размытого эллипса или «восьмерки»; в других — за или перед сетчаткой. Видимое человеком с астигматизмом изображение становится искаженным, расплывчатым, нечетким.
Астигматизм
Причины астигматизма
Причиной астигматизма является нарушение конфигурации оптической системы глаза – неравномерная кривизна роговицы или неправильная форма хрусталика. В большинстве случаев астигматизм является наследуемой патологией зрения, часто связанной врожденным неравномерным давлением век, глазодвигательных мышц и костей глазницы на оболочки глаза. Поэтому, если в семье кто-то из родителей страдает астигматизмом, ребенок должен быть обследован у офтальмолога как можно раньше.
Приобретенный астигматизм может развиваться у взрослых вследствие рубцовых изменений роговицы, возникших в результате травм глаза, офтальмологических операций, дистрофических процессов (кератоконуса), помутнения роговицы, воспалений (кератитов).
Виды астигматизма
В зависимости от рефракции главных меридиан (перпендикулярных плоскостей глаза) различают прямой астигматизм (с наибольшей преломляющей силой вертикального меридиана), обратный астигматизм (с наибольшей преломляющей силой горизонтального меридиана) и астигматизм с косыми осями.
По виду выделяют правильный и неправильный астигматизм. При правильном астигматизме два главных меридиана взаимно перпендикулярны; при неправильном — расположены косо. Правильный астигматизм подразделяется на простой, при котором в одном из меридианов имеется нормальная рефракция – эмметропия; сложный, характеризующийся одной и той же рефракцией (миопией или гиперметропией) в обоих меридианах; смешанный – с различными видами рефракции в меридианах. При сочетании с близорукостью говорят о миопическом астигматизме, с дальнозоркостью – о гиперметропическом астигматизме.
По времени возникновения различают врожденный (правильный) и приобретенный (неправильный) астигматизм. Врожденный астигматизм в пределах 0,5-0,75 дптр считается физиологическим – в этом случае он не отражается на остроте зрения и не нуждается в коррекции. Приобретенный астигматизм всегда является патологическим.
Направление меридианов характеризует ось астигматизма и выражается в градусах. Разница преломления самого слабого и самого сильного меридианов отражает величину астигматизма, измеряющуюся в диоптриях. По последнему признаку выделяют слабую степень (до 3 дптр), среднюю степень (3-6 дптр) и высокую степень (выше 6 дптр) астигматизма.
При неправильной преломляющей способности роговицы говорят о роговичном астигматизме, при дефекте преломления хрусталика – о хрусталиковом.
Симптомы астигматизма
Как правило, астигматизм, проявляется в дошкольном или раннем школьном возрасте. Ребенок с астигматизмом может путать похожие буквы или менять их местами в словах, жаловаться на плохое зрение, искажение и нечеткость видения предметов, частые головные боли, неприятные ощущения в надбровной области. Для астигматизма характерна астенопия, проявляющаяся в быстрой зрительной утомляемости, чувстве «песка» в глазах; непереносимость ношения очков, что требует их частой замены.
Симптомы астигматизма малоспецифичны; на ранних стадиях заболевание часто проявляется небольшой расфокусированностью зрения, поэтому часто принимается за усталость глаз. Настораживающими признаками, которые могут указывать на астигматизм, служат потеря четкости зрения, когда предметы видятся неровными, деформированными, расплывчатыми; боли, покраснение, жжение в глазах; двоение в глазах при повышенной зрительной нагрузке (при чтении, работе за компьютером), затруднение в зрительном определении расстояния до объектов и др.
Диагностика астигматизма
Консультация офтальмолога при подозрении на астигматизм включает комплексную оценку состояния зрительной функции, осмотр структур глаза, исследование рефракции, непрямые визуализирующие методы исследования.
Проверка остроты зрения (визометрия) при астигматизме производится без коррекции и с коррекцией. В последнем случае пациенту надевают пробную оправу, в которой один глаз закрыт непрозрачным экраном, а перед другим помещают цилиндрические линзы разной преломляющей силы, добиваясь максимальной остроты зрения.
Степень рефракции определяют с помощью скиаскопии (теневой пробы) со сферическими линзами и цилиндрическими (астигматическими) линзами (цилиндроскиаскопия). Более полные сведения о нарушении рефракции дает рефрактометрия, выполняемая в состоянии мидриаза (расширения зрачка).
С целью выяснения вероятных причин астигматизма (воспалительных или дегенеративных заболеваний роговицы) проводится биомикроскопия глаза; для исключения патологии глазного дна и стекловидного тела выполняется офтальмоскопия. Передне-задний отрезок глаза исследуют с помощью офтальмометрии и УЗИ глаза.
Наличие и степень роговичного астигматизма, а также выявление кератоконуса осуществляется посредством компьютерной кератотопографии.
Лечение астигматизма
С целью лечения астигматизма используют очковую, контактную, лазерную и микрохирургическую коррекцию. Офтальмологическая коррекция показана при астигматизме более 1 дптр, прогрессирующем снижении остроты зрения, симптомах астенопии, увеличении степени дальнозоркости или близорукости.
Очковая коррекция обеспечивается индивидуальным подбором очков (чаще всего сложных), в которых комбинируются сферические и цилиндрические линзы. Сферические линзы подбирают согласно правилам коррекции гиперметропии или миопии, преломляющая сила цилиндрической линзы должна совпадать со степенью астигматизма. При высокой степени астигматизма ношение сложных очков может сопровождаться головокружением, резью в глазах, зрительным дискомфортом.
Альтернативой очковой коррекции астигматизма может служить использование торических (астигматических) контактных линз. Достоинством контактной коррекции служит тот факт, что линза, в отличие от очков, образует с глазом единую оптическую систему и не вызывает пространственных искажений. При незначительной степени астигматизма могут использоваться ортокератологические (ночные) линзы. С целью корректировки очков и контактных линз необходимы периодические повторные консультации офтальмолога. Однако и очки, и линзы, способны лишь на время скорректировать дефекты зрения, но не могут полностью избавить от астигматизма.
При миопическом или смешанном астигматизме, непереносимости очковой коррекции, невозможности проведения лазерной коррекции и различной рефракции в меридианах показано проведение астигмотомии (кератотомии) – процедуры нанесения микронасечек на роговицу, позволяющей ослабить сильный меридиан по периферии. При гиперметропическом астигматизме может быть выполнена лазерная или термокератокоагуляция – прижигание периферии роговицы, увеличивающее ее выпуклость и силу преломления.
В последние годы в лечении астигматизма ведущую роль занимает эксимер-лазерная коррекция по методике LASIK. Она показана при астигматизме до ±3-4 дптр. Процедура лазерной коррекции астигматизма проводится амбулаторно с использованием местной капельной анестезии. В процессе коррекции с помощью специального прибора микрокератома отделяют поверхностный слой роговой оболочки толщиной 130–150 микрон, затем лазером в четко определенных участках испаряют часть роговицы на определенную глубину, после чего отслоенный лоскут возвращают на место. Наложение швов при данном способе коррекции астигматизма не производится, поскольку эпителий по краю лоскута восстанавливается самостоятельно. Улучшение зрения после эксимер-лазерной коррекции отмечается уже спустя 1-2 часа после окончания процедуры, а окончательное восстановление происходит в течение недели.
В послеоперационном периоде рекомендуется ограничение физических и зрительных нагрузок, защита глаз от травмирования, исключение тепловых процедур (посещения сауны, принятия горячих ванн). Назначается закапывание в глаза капель (с дексаметазоном, антибактериальным и увлажняющим компонентом), повторный осмотр офтальмолога. В дальнейшем может быть рекомендовано прохождение аппаратного лечения (лазерстимуляции, видеокомпьютерных тренировок), прием специальных витаминных препаратов для глаз, прохождение курсов глазной гимнастики, массажа шейно-воротниковой зоны, гидропроцедур и т. д.
При невозможности проведения эксимер-лазерной коррекции астигматизма или его высокой степени выполняется имплантация факичных линз.
Прогноз и профилактика астигматизма
При несвоевременном или неадекватном лечении астигматизма может развиться резкое снижение остроты зрения, амблиопия, косоглазие. Критериями качественно проведенной коррекции астигматизма служит повышение качества бинокулярного зрения.
Профилактика астигматизма состоит в рациональном распределении зрительных нагрузок, их чередовании со специальными упражнениями для глаз и физической активностью, предотвращение травм и воспалений роговицы. Для выявления врожденного астигматизма необходимо проведение диспансеризации детей в соответствии с возрастным план-графиком. Предупреждение вторичных осложнений требует своевременной оптической коррекции астигматизма.
Источник
В оптической системе глаза астигматизм наблюдается, если одна из преломляющих поверхностей имеет торическую форму, то есть образована вращением окружности вокруг прямой, не проходящей через ее центр [3, 35, 179]. Такая линза имеет два главных сечения – меридианы с максимальной и минимальной рефракцией. Параллельный пучок лучей, проходящих через торическую линзу, фокусируется не в одной точке, а образует более сложную геометрическую фигуру – коноид Штрума. Астигматизм является правильным если главные меридианы расположены под углом 90°. Мерой астигматизма является разность преломляющего действия поверхности в двух главных сечениях, выраженная в диоптриях[35, 179]. В случае, когда главные меридианы расположены не под прямым углом астигматизм является неправильным. При неправильном астигматизме рефракция изменяет свою силу в одном меридиане глаза [59, 179]. В данной работе более подробно рассматривается неправильный роговичный астигматизм высокой степени и способы его коррекции. При иррегулярной поверхности роговицы аметропия не может быть скорригирована сфероциллиндрической линзой [35]. Такие состояния сопровождаются появлением у пациента нежелательных зрительных эффектов, резко снижающих как остроту, так и качество зрения. Применение очковой коррекции и коррекции мягкими контактными линзами часто неэффективно, что ограничивает способность выполнения пациентом различных видов зрительных задач и снижает качество жизни [3, 6, 52, 158, 179]. Неправильный астигматизм может встречаться после перенесенных воспалительных или дистрофических заболеваний роговицы (кератиты, кератэктазии, птеригиум), травм и осложнений кераторефракционной хирургии (нарушение формирования клапана, децентрация зоны абляции или неравномерная абляция стромы, нарушение процесса заживления после операции) или в результате несовершенства ее техники (узкая оптическая зона, ремоделирование роговицы после радиальной кератотомии) [4, 5, 7, 6, 8, 19, 48, 158, 167, 179].
Иррегулярность поверхности роговицы также может быть последствием хирургии катаракты с широким разрезом, сквозной или различных видов послойной кератопластики , последствием ношения контактных линз. В менее выраженной степени иррегулярный астигматизм присутствует при синдроме сухого глаза [2, 11, 48]. Появление неправильного астигматизма после эксимерлазерных операций может быть связано с нарушением технологии формирования клапана, иррегулярной абляцией стромы или с нарушением процесса заживления после операций с поверхностной абляцией[5, 7, 17, 48, 52]. На сегодняшний день процент осложнений, связанных с формированием роговичного клапана при проведении операции ЛАЗИК является достаточно низким и по данным ряда авторов (Першин К.Б., Пашинова Н.Ф. 2002; Дога, 2004; Yoo S.H. 2009; Lee J.K. 2009;) составляет 0,7 — 2% случаев. К интраоперационным осложнениям, связанным с формированием клапана относят неполный или иррегулярный клапан, свободный клапан и “buttonhole”. Причинами неправильного формирования клапана могут являеться дефекты лезвия микрокератома, потеря вакуума во время реза. Свободный клапан чаще встречается на роговицах с нестандартной кератометрией (очень плоских или очень крутых) [5, 32, 52]. В послеоперационном периоде астигматизм может быть вызван смещением клапана или врастанием эпителия под клапан [3, 4, 48, 179]. Появление неправильного роговичного астигматизма так же может быть связано с иррегулярной абляцией стромы во время эксимерлазерной операции [3, 6, 52, 167]. Одним из видов иррегулярной абляции стромы является децентрация зоны абляции [3, 48, 52]. Совершенствование систем слежения за глазом («Eyetracking») – сочетание активной и пассивной систем слежения, комбинирование фиксации глаза по краю зрачка, по лимбу, по рисунку радужки, контроль циклоторсии, слежение не только по оси Х У но и по оси Z, значительно снизили частоту и степень выраженности децентрации зоны абляции в последние годы [3, 5, 43, 167, 179].
Редким на сегодняшний день видом иррегулярной абляции является паттерн центрального островка, который присутствовал в широкоапертурных лазерах. Появление таких островков связано с экранированием центральной зоны продуктами абляции. Лазерные установки, работающие по принципу летающего пятна, а так же снабженные системой аспирации испаряющихся продуктов абляции лишены данного недостатка [5, 6, 52, 179]. Появление неправильного астигматизма может быть связано с процессами репарации роговицы и течение послеоперационного периода. Формирование субэпителиальной фиброплазии является одним из осложнений эксимерлазерных операций с поверхностной абляцией (ФРК, ЭпиЛАЗИК, ЛАСЕК) [5, 17, 48, 179]. Выделяют следующие степени выраженности субэпителиальной фиброплазии [48, 52]: — Степень 0 отсутствие помутнений роговицы — Степень 1 единичные «следы» или очень бледные помутнения, видимые только при непрямой биомикроскопии под боковым освещением — Степень 2 помутнение минимальной плотности, видимое с трудом при прямом широком освещении — Степень 3 помутнение умеренной степени легко видимое при фокальном щелевом освещении — Степень 4 выраженное помутнение, которое полностью скрывает детали глубже лежащих структур глаза Субэпителиальная фиброплазия степени 2.0 и выше может приводить к появлению иррегулярности поверхности роговицы [5, 17, 52]. Выраженность формирования субэпителиальной фиброплазии зависит от многих факторов: профиль переходной и оптической зоны и алгоритм сканирования эксимерлазерного излучения, величина оптической зоны и степень корригируемой аметропии, а так же наличия аутоимунных заболеваний, повышенного фона ультрафиолетового облучения (в частности UV-B)[17, 48, 52]. Durrie выделил 3 основных типа репаративного ответа после операции ФРК [69]: 1) Первый тип – нормальный репаративный ответ встречается в 84.5% и проявляется слабой гиперметропической рефракцией в срок 1 месяц после операции, и затем постепенной регрессией до эмметропии к сроку 6 месяцев после операции. 2) Второй тип – не нормальный (сниженный) репаративный ответ (11.2%) проявляется достаточно ранней и выраженной перекоррекцией (рефрация составляет +1.5 диоптрии в срок 1 месяц) и минимальной регрессией к 6 месяцам. 3) Третий тип – агрессивный репаративный ответ (4.3%) приводит к недокоррекции миопии и формированию выраженной субэпителиальной фиброплазии степени 2 и более в сроки 6 месяцев после операции, что в свою очередь приводит к снижению корригированной остроты зрения.
На сегодняшний день, одной из редко встречаемых и тем не менее клинически значимых причин неправильного роговичного астигматизма является ремоделирование роговицы после радиальной кератотомии и лазерной термокератопластики. Появление иррегулярности поверхности роговицы может быть объяснено как неравномерностью сформированных надрезов (по глубине и по длине рубца) так и особенностями типа рубцевания [12, 19, 52]. Так по данным Проспективного исследования радиальной кератотомии (Prospective Evaluation of Radial Keratotomy PERK 1981) через 1 год после операции 60% пациентов имели рефракцию в пределах 1 дптр от эмметропии, 30% были недокорригированы и 10% гиперкорригированы на более чем на 1 дптр. В период 5 лет после операции 3% пациентов имели выраженный неправильный астигматизм, что проявлялось потерей 2-х строк максимально корригированной остроты зрения. За период наблюдения с 1- го до 5-и лет после операции у 22% пациентов развился сдвиг рефракции в сторону гиперметропии на одну и более дптр (гиперметропический сдвиг). При этом, гиперметропический сдвиг был больше на глазах с миопией высокой степени, что связано с меньшим диаметром оптической зоны (изменения рефракции в срок наблюдения от 6мес до 10лет были на +0.5 дптр больше при диаметре оптической зоны 3 мм , при сравнении с группой где оптическая зона была 4 мм) и с большей глубиной насечек [52, 180]. Лазерная термокератопластика (ЛТК) и кондуктивная кератопластика имеют сходный механизм действия (периферическая «сшивка» волокон коллагена вызывает увеличение преломляющей силы роговицы в центре) и может быть использована при коррекции гиперметропии или пресбиопии. Не смотря на то, что в целом методика является достаточно безопасной, поскольку воздействие не затрагивает центральную оптическую зону роговицы, в ряде случаев она может привести к появлению неправильного астигматизма [31, 52]. Появление астигматизма часто сопровождает птеригиум, с этим связана неполная реабилитация зрительных функций пациентов даже после успешного хирургического удаления птеригиума.
Степень клинической выраженности астигматизма зависит от размера птеригиума и его положения по отношению к краю зрачка [52, 179]. Одними из самых часто встречаемых дистрофических заболеваний роговицы, приводящих к неправильному астигматизму являются кератэктазии [10, 11, 15]. На сегодняшний день принято выделять первичные кератэктозии, самая распространенная из которых — кератоконус, являющийся самостоятельным заболеванием и индуцированные кератэктазии, являющиеся осложнением кераторефракционных операций [10, 11, 48, 179]. Кератоконус – прогрессирующее невоспалительное дистрофическое заболевание роговицы, проявляющееся ее истончением в парацентральной зоне и конусовидным выпячиванием. Данное заболевание вызывает выраженное расстройство зрительных функций при изменении формы роговицы, что приводит к увеличению аберраций низких и высоких порядков и призматическому эффекту, возникающему за счет асимметрии между верхней более плоской частью роговицы и нижней – крутой [3, 11, 14, 21, 57]. Заболевание сопровождается такими субъективными симптомами как снижение корригированной остроты зрения, монокулярное двоение, появление «теней» предметов и искривление контуров предметов. Объективно определяется характерные биомикроскопические признаки в виде разреженности стромы роговицы (симптом фейерверка), истончение роговицы, появлении субэпителиального кольца Флейшера, большого количества видимых нервных окончаний, линий кератоконуса (стрии Фогта), помутнений Боуменовой мембраны [10, 11, 15, 20]. Частота встречаемости клинической стадии кератоконуса в популяции составляет от 50 до 230 на 100000 [10, 20, 101, 127, 129]. Заболевание, как правило проявляется в наиболее социально активном возрасте от 17 до 35 лет – что значительно ограничивает активность пациентов, связанную с выполнением зрительных заданий и снижает качество их жизни[10, 102, 104]. Индуцированная кератэктазия, как правило является осложнением эксимерлазерной операции ЛАЗИК. Впервые это осложнение было описано T.Seiler в 1998г [179].
По мнению M Wang (2007) оно является наиболее выраженной формой иррегулярного астигматизма после кераторефракционных вмешательств на роговице [179]. Истинная частота встречаемости этого осложнения остается неопределенной и по данным различных авторов составляет от 0.04% до 0.6% при выполнении операции ЛАЗИК по поводу миопии [3, 4, 5, 68, 111, 113, 122]. Основным моментом в патогенезе эктазии после операции ЛАЗИК является тот факт, что формирование клапана вызывает снижение прочностных свойств роговицы (сформированный клапан не вносит вклад в биомеханические свойства всей роговицы) [52, 57, 137]. Таким образом от биомеханичесих свойств остаточного стромального ложа зависит разовьётся кератэктазия или нет [48, 52, 111, 113, 179]. Факторами риска развития кератэктазии являются: наличие начальной или скрытой формы кератоконуса (keratoconus Suspect и Form Fruste keratoconus), молодой возраст, низкое значение центральной пахиметрии роговицы, глубокая эксимерлазерная абляция, большая толщина роговичного клапана и недостаточная остаточная толщина стромального ложа [5, 10, 68, 122, 179]. Согласно определению Renato Ambrosio Form Fruste keratoconus – это форма кератоконуса, при которой топография передней поверхности роговицы нормальная, но имеется увеличение элевации задней поверхности роговицы или индекса прогрессии пахиметрии (увеличение процента прироста толщины роговицы от центра к периферии) [57]. Термин keratoconus Suspect предполагает асимметрию значений кератометрии верхнего и нижнего сегмента роговицы, которое скрининговые программы кератотопографов оценивают как подозрение на кератоконус [3, 48, 52, 57, 101]. На раннем этапе развития кераторефракционной хирургии профессором Barraqer было предложено значение толщины остаточного стромального ложа 250мкм и более. Однако, отмечались случаи как отсутствия развития эктазии при толщине резидуальной стромы 200мкм, так и развитие эктазии при толщине остаточной стромы 300мкм[5, 48]. Различные скрининговые системы и диагностические устройства позволяют более эффективно выявлять начальные формы кератэктазии и следовательно уменьшить выполнение эксимерлазерных операций у пациентов из группы риска [52, 57, 179].
Таким образом, неправильный астигматизм может являться следствием как различных глазных заболеваний так и хирургических вмешательств. Сложность зрительной реабилитации пациентов с неправильным астигматизмом делает проблему его коррекции актуальной задачей офтальмологии.
Источник