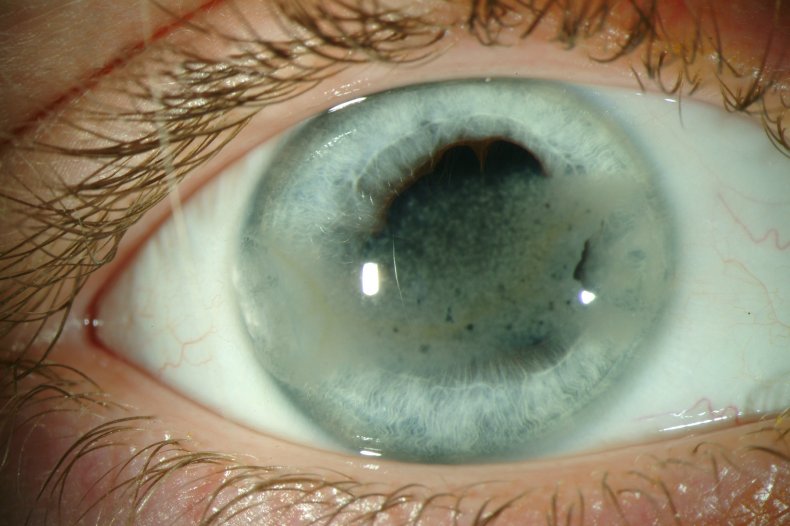
Что такое десцеметит роговицы
Кератопатия – это хроническое заболевание, характеризующееся нарушением строения и функций роговицы глаза. В отличие от кератитов эта патология не связана с воспалением. При кератопатиях нарушается строение поверхностных и глубоких слоев роговицы, уменьшается ее прозрачность.
Строение роговой оболочки глаза
Роговица – это прозрачная часть наружной оболочки глаза полусферической формы. В норме роговая оболочка полностью прозрачна. Она состоит из 5 слоев:
- Эпителий – наружный гладкий слой. Через него обеспечивается поступление питательных веществ в глубокие слои из слезной жидкости. Слой хорошо регенерирует.
- Боуменова мембрана. Самый прочный слой, но высоко проницаем для бактерий.
- Строма – основное вещество.
- Десцеметова мембрана. Оболочка легко травмируется механическими предметами, но при воздействии термических, химических или бактериальных агентов длительное время сохраняет целостность. При сморщивании этой оболочки возникает десцеметит.
- Эндотелий – внутренний слой, через который происходит питание роговой оболочки из внутриглазной жидкости.
Слои роговицы.
Роговая оболочка выполняет светопроводящую и светопреломляющую функции. При нарушении ее прозрачности или сферичности происходит выраженное снижение зрения.
Первичные признаки кератопатии
К первичным кератопатиям относятся патологии, возникающие на фоне полного здоровья, в отсутствии других поражений глаза и роговой оболочки. Основную группу первичных кератопатий составляют наследственные кератопатии. Возникновение повреждений роговой оболочки обусловлено мутациями в отдельных генах. Заболевание может быть как семейный, так и спорадическим (то есть возникать из-за генных мутаций у конкретного человека).
Симптомы
Эта патология начинается в подростковом возрасте, затрагивает оба глаза в равной степени. Течение заболевания очень медленное, пациент не замечает развития патологии на начальных стадиях. Первым симптомом кератопатии становится снижение чувствительности роговой оболочки. При этом отсутствуют признаки воспаления глаза, то есть боли и покраснения не наблюдается. При исследовании зрительного анализатора подростка офтальмолог может заметить небольшие линейные помутнения в центральной части роговицы, десцеметит. Эпителий роговой оболочки не повреждается, зрение не ухудшается.
В зависимости от формы помутнений выделяют следующие виды первичных кератопатий:
- пятнистые;
- узелковые;
- решетчатые;
- комбинированные.
К 40 годам помутнения разрастаются на периферическую часть. Пациент может заметить ухудшение зрения, помутнение перед глазами. При офтальмологическом исследовании выявляется повреждение эпителия и более выраженный десцеметит. Это проявляется светобоязнью, рефлекторным зажмуриванием век (блефароспазмом).
Лечение
Для лечения первичных дистрофий применяются регенерирующие капли и мази, препараты улучшающие трофику тканей. Определенный эффект оказывает прием поливитаминных комплексов. При выраженном снижении остроты зрения проводится пластика (пересадка) роговой оболочки. Важной особенностью первичных кератопатий является возникновение повторных помутнений и десцеметитов на донорской роговице. В связи с этим в среднем через 15 лет таким пациентам требуется повторная трансплантация роговой оболочки.
Первичная форма отечной кератопатии
Отечная дегенерация роговицы глаза является особой формой первичных кератопатий. При этой патологии происходит недоразвитие эпителия и эндотелия роговой оболочки. На начальных этапах заболевания офтальмолог определяет изменение внутреннего слоя. При микроскопии определяется феномен “капельной” роговицы. Появление таких измененных клеток в виде “капель” говорит о разрушении внутреннего слоя. В результате внутриглазная жидкость начинает пропитывать роговую оболочку, вызывая ее отек.
Отек стромы приводит к значительному снижению зрения. На поздних стадиях внутриглазная жидкость пропитывает передний эпителий, вызывая нарушение целостности роговой оболочки, обнажение нервных окончаний. У пациента развивается выраженный роговичный синдром: появляются светобоязнь, блефароспазм, боль, слезотечение.
Лечение отечной формы дегенерации на начальных стадиях состоит в применении противоотечных препаратов, лекарственных средств улучшающих трофику. Когда патология затрагивает передний эпителий обязательно применение защитных лечебных контактных линз, мазей на основе витамина А, регенерирующих мазей. Лечебные контактные линзы и препараты на мазевой основе позволяют защитить высокочувствительные нервные окончания роговой оболочки от травмирующего действия окружающей среды.
Радикальным методом лечения является трансплантация роговицы. Из физиотерапевтических методов применяется лазерная стимуляция.
Вторичные дистрофии
Ко вторичным дистрофиям относятся дегенерации роговицы глаза, возникшие в результате какого-либо заболевания зрительного анализатора. К ним относятся буллезная и лентовидная кератопатия.
Буллезная дистрофия
Буллезная или эпителиально-эндотелиальная дистрофия (ЭЭД) возникает после травматизации роговой оболочки, ожога или оперативного лечения. При этом дегенерация может возникнуть как в результате самого оперативного лечения, так и в результате периодического контакта задних слоев роговой оболочки с опорными элементами интраокулярной линзы (после экстракции катаракты).
При ЭЭД в результате травматизации возникает локальное повреждение эндотелия. Через образовавшийся дефект в поверхностные слои проникает водянистая влага, вызывающая отек и утолщение роговой оболочки. Если повреждение находится на периферии, снижения зрения не происходит. Роговичный синдром (блефароспазм, боль, слезотечение, светобоязнь) возникает в запущенных стадиях, когда отек достигает поверхностного слоя и становится виден невооруженным глазом. На эпителии образуются пузыри (буллы), когда они лопаются, оголяются нервные окончания роговой оболочки.
Отличительной особенностью ЭЭД является возможность полного выздоровления. Лечение буллезной кератопатии аналогично лечению отечной формы первичной дегенерации. Если кератопатия роговицы возникла после операции катаракты, требуется повторное оперативное вмешательство по фиксации интраокулярной линзы. Трансплантация донорской роговицы в качестве метода лечения буллезной кератопатии используется редко.
Лентовидная кератопатия
Этот вид атрофии роговицы глаза возникает в слепых глазах. При длительной потере зрения (чаще всего в результате травмы или глаукомы) развивается нарушение трофики глазного яблока, гипотония глазодвигательных мышц, меняется состав внутриглазной жидкости. Спустя годы после потери зрения начинается атрофия роговицы глаза (ее поверхностных слоев). На роговой оболочке обнаруживается горизонтальное видимое помутнение, сама роговица становится шероховатой. Разрастание помутнения проходит с периферии к центральной части.
Слепые глаза с атрофией роговицы подлежат удалению и последующему протезированию.
Краевая дистрофия
Краевая форма кератопатии роговицы может развиться после операции по удалению катаракты. На периферии роговой оболочки появляется серповидное помутнение. Постепенно происходит истончение тканей, которое может закончиться разрывом. Радикальное лечение состоит в пластике роговой оболочки.
Хирургическое лечение патологии
Единственным радикальным методом лечения дегенераций роговицы глаза является операция. В зависимости от вида дистрофии может проводиться кератопластика и кератопротезирование.
Кератопластика
Кератопластика – это пересадка роговицы. Она может быть послойной и сквозной. Послойная кератопластика применяется, когда атрофия роговицы глаза затрагивает только поверхностные слои. Операция проводится под местной анестезией. Хирург удаляет помутневшие поверхностные слои роговой оболочки, а на место образовавшегося дефекта устанавливает донорский трансплантат. В качестве донорского материала используют роговицу с трупных глаз. Трансплантат закрепляют узловыми швами.
Сквозная кератопластика может выполняться как под местной, так и под общей анестезией. Удаляются полностью все слои участка роговицы глаза. На их место пересаживается донорская ткань. Опасность представляет выпадение в рану хрусталика и других структур глазного яблока.
Успех операции зависит от приживления трансплантата. Так как в роговице отсутствуют сосуды, донор и реципиент могут не совпадать по группе крови и резус-фактору. При послойной кератопластике приживление обычно проходит хорошо, реакции отторжения трансплантата встречаются редко.
Прогноз сквозной кератопластики зависит от сохранности заднего эндотелия роговицы донора.
Кератопротезирование
В случае невозможности проведения кератопластики выполняется кератопротезирование. Вместо донорской роговицы на место дефекта устанавливается пластиковый кератопротез. Операция проводится в два этапа. На первом этапе крепления протеза размещаются между слоями бельма роговицы. После их срастания с собственными тканями (обычно в течение месяца) выполняется второй этап – удаление бельма. Полного восстановления зрения в результате кератопротезирования не происходит, предпочтительнее проведение кератопластики.
Профилактика
Специальных профилактических мер киратопатии не существует. Нужно соблюдать общие правила гигиены глаз и проводить регулярные осмотры у офтальмолога.
Автор статьи: Татьяна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Кератопатия — это врождённое или приобретённое заболевание глаз, которое характеризуется нарушением целостности поверхности роговицы. Такое заболевание проявляется в большом количестве неприятных симптомов, как боли в области глаза и многое другое. Специалисты утверждают, что чаще с этим заболеванием сталкиваются мужчины, нежели женщины.
Кератопатия проявляется в виде помутнения в области роговицы глаза и как следствие ухудшении зрения. При данном заболевании не происходит никаких воспалительных процессов, но боли в области глаза могут быть даже нестерпимыми. В результате столь сильных болей пациенту приходится обращаться к офтальмологу, который диагностирует кератопатию. При кератопатии начинается поражение верхних слоёв роговицы глаза, которая представляет собой самую выпуклую часть глазного яблока.
В международной классификации болезней МКБ–10 Кератопатия имеет код H59.0. Буллезная кератопатия имеет код — H18.1.
Классификация кератопатии
Классификация кератопатии заключается в том, что она бывает врождённой (патологической) и приобретённой. Врождённая форма передаётся по наследству от одного из родителей. Болезнь может поразить эпителий, на котором появляются впоследствии пузыри. При этом роговой слой мутнеет, происходит нарушение зрительной функции. В самых тяжёлых случаях боли бывают нестерпимыми и непрерывными, а также может произойти полная потеря зрения.
Приобретённая форма кератопатии подразделяется на буллезную и лентовидную кератопатию. При буллёзной кератопатии происходит поражение задней части роговицы глаза, это может произойти после офтальмологической операции или воспалении сосудов глазного яблока.
Лентовидная кератопатия проявляется в виде помутнений на роговице глаза. Эти помутнения по форме напоминают ленты, поэтому эту разновидность болезни так и назвали. Ленточная кератопатия формируется при содействии кальциевых отложений, которые проходят через всю оболочку в виде лент. Чаще всего данный вид заболевания провоцируют хронические состояния глаза, как увеит, то есть воспаление сосудов глаза, также глаукома может спровоцировать ленточную кератопатию.
Причины кератопатии
Причин у кератопатии довольно немало. Специалисты определяют связь между клинической формой и этиологией заболевания. Наиболее популярной причиной развития кератопатии является хроническое состояние сухости глаза. Чаще всего такое состояние способствует развитию болезни в сочетании с аутоиммунным заболеванием. Кроме того, причиной может стать конъюнктивит и рецидивирующая эрозия. Послеоперационный период является самым рискованным временем для развития кератопатии, так как на глаз после офтальмологической операции накладывают бинокулярную или монокулярную повязку. В результате этого может развиваться кератопатия. Различные патологии глаз так же могут спровоцировать появление кератопатии.
Кератопатия может возникнуть при параличах лицевых нервов или при перенесении блефаропластики. Слишком высокие температуры или ультрафиолетовое излучение, воздействующие на роговицу глаз могут привести к ультрафиолетовой или термической кератопатии. Простой герпес тоже может стать предпосылкой к развитию кератопатии. Если недавно проводились оперативные вмешательства на тройничном нерве, то пациент сталкивается с риском развития кератопатии роговицы глаза. Раковые опухоли, а также доброкачественные образования могут привести к нарушению трофики роговицы и появлению кератопатии.
Симптомы кератопатии
Для всех видов кератопатии есть общие симптомы, например, ощущение сухости в глазах, а также инородного тела, гиперемия глаз, боль, которая постоянно меняет свою интенсивность. Также симптомом является боязнь света. Сам пациент, по утверждениям врачей, может заметить помутнение роговицы и принять решение об обращении к специалисту. Если произошло травмирование роговицы, то может развиться отёк роговой оболочки. Также может резко ухудшиться острота зрения, но степень ухудшения зрения зависит от размера бельма или же отёка при повреждении.
Повреждения глаза могут возникнуть при избыточном воздействии высоких температур или ультрафиолетового излучения на роговицу глаза. После этого и появляется отёк, который приводит к снижению остроты зрения. Зачастую после травмирования у пострадавшего начинается сильно слезотечение, а также появляется пелена перед глазами, которая снижает зрительную функцию до минимума. Первым признаком при появлении кератопатии в результате травмирования роговицы является жжение и чувство рези в глазах. После воздействия поражающего фактора симптоматика заболевания будет только возрастать в течении половины суток. Лучше всего при первых же признаках кератопатии обращаться к врачу-офтальмологу.
Диагностика кератопатии
Чтобы диагностировать кератопатию, пациенту нужно пройти наружный осмотр глаз у офтальмолога, а также биомикроскопию, которую проводят при использовании щелевой лампы. Кроме того, врач может назначить пациенту офтальмоскопию, тонометрию или визометрию, чтобы подробнее изучить состояние роговицы, определить форму заболевания и разработать план лечения. Во время наружного осмотра специалист может выявить только короткие новообразования из слизи. Такие новообразования будут напоминать ленты или нити. Для того, чтобы лучше визуализировать проявление заболевания производят окрашивание флуоцеином, так как нитевидные образования приспособлены к накоплению данного вещества на своей поверхности. Когда применяется биомикроскопия, специалист может обнаружить точечный кератит или конъюнктивы. Диагностика кератопатии проходит довольно недолго.
Лечение кератопатии
Лечение кератопатии считается довольно длительным процессом, но запускать заболевание не стоит, так как это может обернуться сильнейшими болями и полной потерей зрения. Лечение кератопатии глаз направлено не на устранение очага заболевания, а на избавление от причины его появления и развития. На начальном этапе лечения проводят этиотропную терапию. Если ситуация не запущена, и болезнь не успела сильно распространиться по роговицы, а также не повредила её верхние слои, то лечение можно свести к увлажнению роговицы при помощи препаратов, которые называют искусственной слезой, также используют специальные увлажняющие мази. Если речь идёт о нитевидной кератопатии, то заболевание лечится при помощи удаления новообразований из слизи с использованием региональной анестезии. При лентовидной форме заболевания сначала удаляют бляшки, а в дальнейшем пациенту назначают употребление антибиотиков. Если роговая оболочка повреждена из-за высыхания, то следует накладывать специальную повязку для удержания века в закрытом положении, чтобы в дальнейшем устранить очаг заболевания.
Если кератопатия развилась вследствие точечных повреждений, то пациенту назначают использование препаратов искусственной слезы. Крошечные дефекты лечатся с использованием давящей повязки, а также эритромициновой мази. В дальнейшем мазь нужно использовать не менее трёх раз в день на протяжении четырёх суток. Если специалисты обнаружили инфицированную язву на поверхности роговицы, то назначается применение мидриатиков совместно с сильными антибиотиками.
В том случае, когда кератопатия появилась из-за повреждения роговицы глаза ультрафиолетовыми лучами или высокой температурой, то для лечения используют антибактериальные мази и симпатомиметики. Если пациент жалуется на сильные боли, то ему назначают приём анальгетиков.
Иногда специалисты могут обнаружить повышенное внутриглазное давление, тогда для лечения кератопатии используют противоглаукомные капли. Для того, чтобы защитить роговицу во время лечения, используют специальные контактные линзы, обладающие высокой степенью пропускаемости кислорода. Когда болезнь прогрессирует с большой скоростью, а острота зрения стремительно снижается, специалисты могут сделать пересадку роговицы глаза пациенту. При сильных болях могут использовать фармакологические средства с обезболивающим эффектом.
Профилактика кератопатии
Специалисты пока не разработали меры профилактики кератопатии роговицы глаз, так как это заболевание нередко развивается на фоне других болезней глаз. Также кератопатия нередко появляется при несоблюдении гигиены, поэтому нужно следить за гигиеной глаз и не допускать попадания в них пыли и грязи. Если это произошло, то глаза нужно срочно промыть. Также стоит избегать повреждений роговицы глаз, то есть лучше всего не выходить из помещения в слишком жаркую погоду с высокими температурами, так как не привыкшие к этому глаза могут пострадать. При ярком солнце нужно всегда ходить в солнцезащитных очках, чтобы снизить воздействие ультрафиолетовых лучей на роговицу глаз. При появлении первых симптомов кератопатии роговицы глаза нужно незамедлительно обратиться к специалисту, иначе заболевание может начать прогрессировать, причём быстрыми темпам, что может привести к потере зрения.
Источник