Чем вылечить дегенерацию сетчатки
Дегенерация сетчатки – это достаточно медленно прогрессирующие заболевание, которое затрагивает сетчатку и её пигментный эпителий. Болезнь вызывается различными генетическими мутациями. Проявляется ухудшением зрительной функции. В настоящее время полностью вылечить это заболевание невозможно, но можно несколько приостановить прогрессирование патологического процесса.
Что такое дегенерация сетчатки глаза
Сетчатка – это один из важнейших элементов органа зрения. Именно она отвечает за нормальное восприятие световых импульсов. Основными функциями являются обеспечение взаимодействия зрительных органов с разными отделами головного мозга.
Под понятие дистрофии сетчатки попадает целая серия глазных заболеваний, которые протекают на фоне отмирания тканей глазного яблока. Дегенерация тканей приводит к ухудшению передачи зрительной информации. У больных ослабляется дальнее зрение и неверно происходит восприятие цветов. Если больной долго не обращается к офтальмологу и не проходит необходимое лечение, то зрение стремительно падает.
Болезнь в основном проявляется в преклонном возрасте. Особенно часто от дистрофии сетчатки страдают люди с миопатией. В группе риска находятся и люди с генетической склонностью к офтальмологическим заболеваниям. также часто болеют жители районов неблагополучных в плане экологии, а также лица, которые страдают никотиновой и алкогольной зависимостью.
Болезнь влечёт необратимые разрушения всей сосудистой системы зрительных органов. Разрушаются особые рецепторы, которые помогают видеть объекты вдали. Если лечение не проводится, то очень быстро наступает полная слепота.
Классификация дегенерации сетчатки
Врачи различают несколько разновидностей дистрофии сетчатки. Классифицируется болезнь в зависимости от локализации патологического процесса и от причин, которые привели к разрушению тканей:
- Центральная. Характерной особенностью этой формы является поражение макулярной части глаза в результате естественного старения всего организма.
- Периферическая. В основном встречается у людей, страдающих близорукостью. Понижение кровообращения в глазах приводит к нарушению доставки питательных веществ и кислорода к сетчатой оболочке зрительных органов. Это в итоге приводит к отмиранию тканей, расположенных в области периферии.
- Старческая дистрофия. В основном наблюдается после 60 лет. Такое заболевание нередко сочетается со старческой катарактой, которая тоже происходит из-за старения организма.
- Пигментная дистрофия. В данном случае нарушается работа фоторецепторов, которые отвечают за качественное зрение в сумерках. такой вид дегенерации встречается крайне редко и является наследственным.
- Точечно-белая дистрофия. Такая болезнь обычно начинается в раннем детстве и только прогрессирует с возрастом. такой вид болезни тоже обусловлен генетикой.
Поставить правильный диагноз возможно только после полного обследования больного и сбора анамнеза.
Причины возникновения
Привести к необратимым изменениям в сетчатке глаз могут различные факторы. Чаще всего причиной изменений в тканях становятся:
- Заболевания глаз воспалительного плана;
- Физиологическое старение организма;
- нарушенное кровообращение зрительных органов;
- Перенесённые вирусные заболевания;
- Атеросклероз или артериальная гипертензия;
- Тяжёлые травмы глаза или стеночек глазницы;
- Некорректно проведённые операции на зрительных органах, после которых образовались рубцы;
- Заболевания иммунного характера;
- Неполноценное питание;
- Вредные привычки;
- Хронические болезни сердца и сосудов.
Не стоит забывать и о том, что дистрофия может иметь генетическое происхождение. В этом случае она передаётся из поколения в поколение.
Самой частой наследственной болезнью является пигментный ретинит. Генетика дистрофий достаточно сложная. Одна и та же болезнь может быть спровоцирована повреждением разных генов. Сейчас уже описано около 250 генов, которые ассоциируются с дегенерацией сетчатой оболочки, но ещё много генов до сих пор не изучены.
Симптомы
На ранней стадии болезни изменения в сетчатке никак не проявляются. Но после значительного нарушения кровообращения и отмирания тканей люди начинают замечать:
- Затуманивание взора, яркие вспышки и молнии;
- Затруднённость ориентации;
- Нарушение или же полную потерю восприятия цветов;
- Искажение и нечёткую видимость объектов, которые находятся сбоку;
- Ухудшение остроты зрения;
- Невозможность читать без яркого освещения.
К быстрому прогрессированию патологического процесса может привести ныряние под воду и интенсивные физические нагрузки.
При первых признаках нарушения зрения следует обращаться к врачу. В противном случае есть большой риск истончения, разрыва и отслойки сетчатки. Это в свою очередь приводит к полнейшей слепоте.
Диагностика дегенерации сетчатки
По результатам дифференциальной диагностики офтальмолог может определить, как давно начались необратимые изменения в сетчатке. Диагностика включает в себя такие мероприятия:
- Сбор анамнеза. Для этого доктор беседует с больным, интересуется, болел ли кто-то из родных дистрофией сетчатки;
- Проводится первичный осмотр зрительных органов;
- Выполняется офтальмоскопия, которая помогает выявить темнее и светлые пятна на оболочке сетчатки;
- Проводится визометрия, помогающая установить состояние центрального и периферического зрения больного;
- Проводится периметрия, для оценки степени сужения полей зрения;
- Делают УЗИ глаз, чтобы точно понять характер болезни;
- Назначается рефрактометрия, чтобы детально изучить картину расстройства;
- Проводится электрофизиологическое обследование состояния нервных клеток.
По предписанию врача могут проводиться и другие исследования. В некоторых случаях необходимо привлекать и других узких специалистов.
Лечение
Патологические изменения, которые происходят при пигментной дегенерации сетчатки, относятся к необратимым состояниям. Но в отдельных случаях прогрессирование болезни можно замедлить, принимая каждый день витамин А в дозе 15000 МЕ/сут. При этом у таких пациентов важно постоянно контролировать работу печени.
Некоторые пищевые добавки, в составе которых есть жирные кислоты или лютеин тоже могут несколько замедлить процесс потери зрения. Если у больного наблюдается кистозный отёк макулы, то приём Ацетазоламида может привести к улучшению зрительной функции.
Если заболевание диагностировано на ранней стадии, то хорошо подходит консервативное лечение. Оно помогает несколько замедлить прогрессирование болезни.
В качестве терапевтического лечения могут быть назначены различные лекарственные препараты для улучшения кровообращения тканей. Больному прописывают лекарственные средства из группы ангиопротекторов и антигипоксантов. Данные лекарства способствуют укреплению и расширению стеночек сосудов. а также препятствуют развитию тромбов. Для ряда больных подбираются лекарственные средства, которые препятствуют разрастанию сосудов. Нередко прописываются и медикаменты, которые понижают концентрацию холестерина.
В большинстве случаев больному прописываются особые глазные капли, которые помогают ускорить регенерацию тканей глазного яблока и нормализовать обменные процессы. Дополнительно выписывают витаминные комплексы, в составе которых много витаминов В и С, хорошим подспорьем становятся и биологически-активные добавки.
Офтальмолог разрабатывает индивидуальную схему лечения. Обычно один курс занимает несколько месяцев. Далее делается небольшой перерыв и курсы возобновляют. Такой подход позволяет снизить вероятность рецидивов.
Хорошо зарекомендовали себя и физиотерапевтические процедуры, направленные на улучшение обменных процессов в тканях. В таких случаях может применяться:
- Электростимуляция;
- Фотостимуляция;
- Облучение лазером;
- Магнитотерапия;
- Электрофорез.
Если консервативное лечение не даёт ожидаемого результата и зрение продолжает ухудшаться, то прибегают к хирургическому вмешательству. Чаще всего в этом случае применяется лазерная коагуляция истончённых сосудов.
На протяжении нескольких месяцев после операции больному требуется принимать метаболические препараты, прописанные доктором. Контрольные осмотры пациента проводятся раз в полугодие.
После операции врач прописывает пациенту поддерживающее лечение. Оно включает лекарственные препараты и витамины, может быть рекомендована специальная гимнастика для глаз.
Больному нужно чётко соблюдать все рекомендации врача, только в этом случае можно достичь ожидаемого эффекта.
Профилактика
Чаще всего риск развития дистрофии сетчатки определяется генетической предрасположенностью. Такую наследственность предотвратить нельзя, гены будут планомерно передаваться из поколения в поколение. Но проблему можно решить, если своевременно диагностировать заболевание и начинать его лечение. Терапия должна быть комплексной, кроме этого важно рационально питаться и принимать курсом витамины.
Нередко дегенерация сетчатой оболочки остаётся незамеченной вплоть до поздних стадий болезни. В этом случае симптомы становятся очевидны, а зрение стремительно ухудшается.
Важно проводить генетическую диагностику каждого больного. Это позволяет определить клинический диагноз, определить пути наследования этого неизлечимого заболевания, а также дать развёрнутую консультацию семье и указать на риск передачи данной патологии.
Кроме того, консультация генетика необходима для подбора оптимального метода лечения. На данный момент проводится разработка новых методов лечения, и постоянно тестируются новые лекарственные препараты, направленные на лечение этого заболевания.
Источник
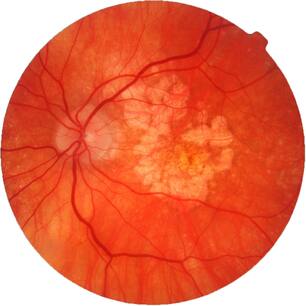
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Ш. Светлана, Москва
Спасибо за оперативно проделанную и качественную работу . Сегодня сделали комплексный осмотр, так же укрепили сетчатку обоих глаз. Огромная благодарность доктору, человек своего дела (фамилию к сожалению забыла спросить ) принимала меня в 307а кабинете. Остались приятные впечатления;) Через некоторое время буду делать коррекцию зрения. Всем спасибо!
Актуальные вопросы
Ë
È
Помогает ли препарат Луцентис при разрыве сетчатки?
Препарат «Луцентис» не применяется при разрыве сетчатки, он эффективен при возрастной макулярной дегенерации.
Ë
È
Врач рекомендовал пройти исследование на ОСТ – зачем?
Обследование сетчатки при помощи когерентного томографа, который разработан с максимальным учетом клинических потребностей и позволяет получать двух- и трехмерное изображение строения сетчатки и структур диска зрительного нерва, осуществляет контроль за состоянием макулы — области сетчатки, отвечающей за центральное зрение. Когерентный томограф делает возможным проведение ранней диагностики, когда еще нет никаких симптомов заболевания. Такой подход позволяет начать лечение на самом раннем сроке, что, в свою очередь, дает наилучший результат.
Ë
È
У меня возрастная макулярная дегенерация. Можно ли как-то сохранить зрение?
Возрастная макулярная дегенерация, приводящая к значительному снижению центрального зрения, до сегодняшнего дня относилась к неизлечимым заболеваниям. Существовавшие ранее методы позволяли лишь замедлить процесс. Настоящим спасением стал препарат «Луцентис». В состав препарата Луцентис входят особые по своим свойствам молекулы действующего вещества — ранибизумаба, которые снижают избыточную стимуляцию ангиогенеза при возрастной макулярной дегенерации, уменьшают макулярный отек и предотвращают прогрессирование заболевания.
Ведущий офтальмохирург и медицинский директор клиник «Эксимер»,
врач высшей категории,
доктор медицинских наук, профессор,
академик РАЕН
Главный врач московской офтальмологической клиники «Эксимер»,
врач-офтальмохирург высшей категории,
доктор медицинских наук, доцент,
академик РАЕН
Зав. отделением лазерной терапии
врач-офтальмохирург высшей категории,
кандидат медицинских наук
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
Источник


