Центральная хориоретинальная дегенерация сетчатки глаза
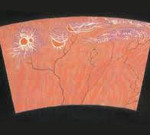
Хориоретинальная дистрофия – это инволюционные дистрофические изменения, затрагивающие преимущественно хориокапиллярный слой сосудистой оболочки глаза, пигментный слой сетчатки и расположенную между ними стекловидную пластинку (мембрану Бруха). К симптомам хориоретинальной дистрофии относятся искажение прямых линий, появление в поле зрения слепых пятен, вспышек света, утрата четкости зрения, способности к письму и чтению. Диагноз хориоретинальной дистрофии подтверждают данные офтальмоскопии, проверки остроты зрения, теста Амслера, кампиметрии, лазерной сканирующей томографии, периметрии, электроретинографии, флуоресцентной ангиографии сосудов сетчатки. При хориоретинальной дистрофии проводят медикаментозную, лазерную, фотодинамическую терапию, электро- и магнитостимуляцию, а также витрэктомию, реваскуляризацию и вазореконструкцию области сетчатки.
Общие сведения
В клинической офтальмологии хориоретинальная дистрофия (возрастная макулярная дегенерация) относится к сосудистой патологии глаза и характеризуется постепенными необратимыми изменениями макулярной области сетчатки со значительной потерей центрального зрения обоих глаз у пациентов старше 50 лет. Даже в тяжелых случаях хориоретинальная дистрофия не вызывает полную слепоту, так как периферическое зрение остается в пределах нормы, но полностью утрачивается способность к выполнению четкой зрительной работы (чтению, письму, управлению транспортом).
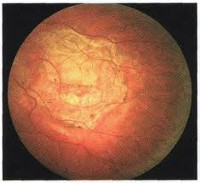
Хориоретинальная дистрофия
Причины
Хориоретинальная дистрофия является многофакторной патологией, механизмы возникновения и развития которой до конца не ясны. Хориоретинальная дистрофия может развиваться как врожденное заболевание с аутосомно-доминантным типом наследования или быть следствием инфекционно-воспалительных, токсических и травматических поражений глаза.
В основе развития хориоретинальной дистрофии могут лежать первичные инволюционные изменения макулярной области сетчатки и мембраны Бруха, атеросклероз и нарушение микроциркуляции в хориокапиллярном слое сосудистой оболочки, повреждающее действие ультрафиолетового излучения и свободных радикалов на пигментный эпителий, нарушение обменных процессов.
В зону риска по хориоретинальной дистрофии попадают лица:
- старше 50 лет, преимущественно женского пола, со светлой пигментацией радужной оболочки глаза;
- с иммунной и эндокринной патологией, артериальной гипертензией;
- злоупотребляющие курением;
- перенесшие хирургическое лечение катаракты.
Классификация
По патогенезу различают следующие формы возрастной хориоретинальной дистрофии: сухую атрофическую (неэкссудативную) и влажную (экссудативную).
- Сухая хориоретинальная дистрофия. Ранняя форма заболевания, встречается в 85-90% случаев, сопровождается атрофией пигментного эпителия и постепенным снижением зрения, причем поражение второго глаза развивается не позднее 5-ти лет после заболевания первого.
- Влажная хориоретинальная дистрофия. В 10% случаев сухая хориоретинальная дистрофия переходит в более тяжелую и быстротекущую экссудативную форму, осложняющуюся отслойкой пигментного и нейроэпителия сетчатки, геморрагиями и рубцовой деформацией.
Симптомы хориоретинальной дистрофии
Сухая форма
Клиническое течение хориоретинальной дистрофии хроническое, медленно прогрессирующее. В начальном периоде неэкссудативной формы хориоретинальной дистрофии жалобы отсутствуют, острота зрения долго остается в пределах нормы. В некоторых случаях может возникнуть искажение прямых линий, формы и размера предметов (метаморфопсия).
Сухая хориоретинальная дистрофия характеризуется скоплениями коллоидного вещества (ретинальными друзами) между мембраной Буха и пигментным эпителием сетчатки, перераспределением пигмента, развитием дефектов и атрофии пигментного эпителия и хориокапиллярного слоя. Вследствие этих изменений в поле зрения появляется ограниченный участок, где зрение сильно ослаблено или полностью отсутствует (центральная скотома). Пациенты с сухой формой хориоретинальной дистрофии могут предъявлять жалобы на двоение предметов, снижение четкости зрения вблизи, наличие слепых пятен в поле зрения.
Влажная форма
В развитии экссудативной формы хориоретинальной дистрофии выделяют несколько стадий.
- На стадии экссудативной отслойки пигментного эпителия могут наблюдаться достаточно высокая острота центрального зрения (0,8-1,0), появление временных невыраженных нарушений рефракции: дальнозоркости или астигматизма, признаков метаморфопсии, относительно положительной скотомы (полупрозрачного пятна в поле зрения глаза), фотопсии. Выявляется небольшая приподнятость сетчатки в виде купола в макулярной области (зона отслойки), имеющая четкие границы, друзы становятся менее различимыми. На этой стадии процесс может стабилизироваться, возможно самостоятельное прилегание отслойки.
- На стадии экссудативной отслойки нейроэпителия жалобы, в основном, остаются прежними, острота зрения снижается в большей степени, отмечается нечеткость границ отслойки и отечность приподнятой зоны сетчатки.
- Для стадии неоваскуляризации характерно резкое снижение остроты зрения (до 0,1 и ниже) с утратой способности к письму и чтению. Экссудативно-геморрагическая отслойка пигментного и нейроэпителия проявляется образованием большого бело-розового или серо-коричневого четко отграниченного очага со скоплениями пигмента, новообразованными сосудами, кистовидно измененной сетчаткой, выступающей в стекловидное тело. При разрыве новообразованных сосудов отмечаются субпигментные или субретинальные кровоизлияния, в редких случаях – развитие гемофтальма. Зрение держится на низком уровне.
- Рубцовая стадия хориоретинальной дистрофии протекает с образованием фиброзной ткани и формированием рубца.
Диагностика
В диагностике хориоретинальной дистрофии имеет значение наличие характерных проявлений заболевания (различных видов метаморфопсий, положительной скотомы, фотопсии). Проводится комплексное офтальмологическое обследование:
- Первичная диагностика: проверка остроты зрения, офтальмоскопия, тест Амслера на искажение зрения, кампиметрия (исследования центрального поля зрения).
- Основная диагностика. Наиболее информативными диагностическими методами при хориоретинальной дистрофии являются оптическая когерентная и лазерная сканирующая томография сетчатки, компьютерная периметрия, электроретинография, флуоресцентная ангиография сосудов сетчатки, позволяющие выявить самые ранние признаки поражения.
- Дополнительная диагностика. Могут применяться тесты для проверки цветоощущения, контрастности зрения, размеров центрального и периферического зрительных полей.
Необходимо проведение дифференциального диагноза хориоретинальной дистрофии с меланосаркомой хориоидеи.
Лечение хориоретинальной дистрофии
В лечении хориоретинальной дистрофии используют медикаментозные, лазерные, хирургические методы, электроокулостимуляцию и магнитостимуляцию, что позволяет стабилизировать и частично компенсировать состояние, т. к. полное восстановление нормального зрения невозможно.
Лечение сухой формы
Медикаментозная терапия при неэкссудативной форме хориоретинальной дистрофии включает в себя внутривенное, парабульбарное введение дезагрегантов и антикоагулянтов прямого и непрямого действия, ангиопротекторов, сосудорасширяющих препаратов, антиоксидантов, гормонов, ферментов, витаминов. Выполняется лазерстимуляция сетчатки низкоинтенсивным излучением полупроводникового лазера расфокусированным красным пятном.
Лечение влажной формы
При экссудативной форме хориоретинальной дистрофии показана местная и общая дегидратационная терапия и секторальная лазерная коагуляция сетчатки с целью разрушения субретинальной неоваскулярной мембраны, ликвидации отека макулярной области, что позволяет предупредить дальнейшее распространение дистрофического процесса. Перспективными методиками лечения экссудативной хориоретинальной дистрофии также являются фотодинамическая терапия, транспупиллярная термотерапия сетчатки.
Хирургическое лечение
Хирургическим лечением хориоретинальной дистрофии является витрэктомия (при неэкссудативной форме с целью удаления субретинальных неоваскулярных мембран), реваскуляризация хориоидеи и вазореконструктивные операции (при неэкссудативной форме для улучшения кровоснабжения сетчатки). Показатель остроты зрения, благоприятный для лечения составляет от 0,2 и выше.
Прогноз и профилактика
Прогноз в отношении зрения при хориоретинальной дистрофии в целом неблагоприятный. Профилактика заключается в минимизации факторов риска, своевременном лечении офтальмологических заболеваний.
Источник
Содержание:
- Что такое хориоретинальная дистрофия?
- Причины хориоретинальной дистрофии
- Симптомы хориоретинальной дистрофии
- Диагностика хориоретинальной дистрофии
- Лечение хориоретинальной дистрофии
Что такое хориоретинальная дистрофия?
Хориоретинальная дистрофия (ЦХРД) – это дистрофия центральной части сетчатки глаза. Синонимы: центральная дисциформная дистрофия, сенильная макулодистрофия. Это возрастная патология, которая встречается в возрасте 50-60 лет и чаще наблюдается у женщин.
При возрастной дегенерации сетчатки происходят постепенные необратимые изменения в макулярной (центральной) зоне сетчатки, последствием которых является значительная потеря центрального зрения. Ткань сетчатки замещается фиброзной тканью с формированием рубцов. Обычно этот процесс развивается параллельно на обоих глазах, но в некоторых случаях может происходить с опережением на одном глазу.
Даже в тяжелых случаях ЦХРД не приводит к полной слепоте, поскольку периферическое зрение сохраняется в пределах нормы. Однако при этом полностью теряется способность к выполнению работ, требующих четкого зрения (чтение, письмо, управление транспортными средствами и т. д.).
Частота заболевания увеличивается с возрастом: в возрасте 51–64 лет она составляет 1,6% от общей численности населения, в возрасте 65–74 лет – 11%, старше 75 лет – 28%.
Заболевание имеет хроническое, медленно прогрессирующее течение. Следует дифференцировать его от отслойки сетчатки – это разные патологии.
Причины хориоретинальной дистрофии
Причины и этиология ЦХРД полностью не выяснены.
Перечень факторов, повышающих вероятность её развития, включает:
Наследственную предрасположенность;
Ослабление иммунной системы;
Нарушения кровообращения в сосудистой системе глаз;
Эндокринные патологии (сахарный диабет);
Миопию (близорукость) средней и высокой степени;
Проблемы с сердечно-сосудистой системой (гипертоническая болезнь, атеросклероз);
Избыточное воздействие на глаза ультрафиолетового излучения;
Инфекционные, токсические или травматические поражения глаз;
Нерациональное питание;
Наличие вредных привычек.
Хориоретинальная дистрофия развивается под влиянием совокупности факторов. Она может быть, как врожденным заболеванием с аутосомно-доминантным типом передачи, так и последствием инфекционно-воспалительного процесса.
К дополнительным факторам риска относят:
Женский пол;
Светлую пигментацию кожи и радужной оболочки глаз;
Злоупотребление курением;
Оперативное лечение катаракты в анамнезе.
Симптомы хориоретинальной дистрофии
Различают две формы ЦХРД: неэкссудативную (сухую, атрофическую) и экссудативную (влажную).
Сухая неэкссудативная дистрофия представляет собой раннюю форму заболевания и встречается в 85-90% случаев. Характеризуется нарушениями обмена веществ между сосудами и сетчаткой глаза. Между базальным слоем, образованным сосудистой и сетчатой оболочками, и пигментным эпителием сетчатки накапливаются коллоидные вещества (продукты распада), происходит перераспределение пигмента и атрофия пигментного эпителия.
Болезнь начинается бессимптомно и прогрессирует медленно. Острота зрения долгое время остается нормальной, но может отмечаться искривление прямых линий, раздвоенность, искажение форм и размеров предметов. Постепенно появляется расплывчатость изображения при взгляде прямо (как через слой воды), острота зрения начинает снижаться. Этот процесс может стабилизироваться на каком-то этапе, но может и привести к полной потере центрального зрения.
На втором глазу заболевание начинает развиваться не позже, чем через пять лет после поражения первого. В 10% случаев сухая дистрофия переходит в более тяжелую влажную форму. При этом происходит проникновение жидкости (крови) через стенки новообразованных сосудов и её скопление под сетчаткой.
Экссудативная дистрофия имеет четыре стадии развития:
Отслойка пигментного эпителия. Острота зрения сохраняется, возможны слабые проявления дальнозоркости или астигматизма, появление тумана или мутных пятен перед глазами. Процесс может иметь обратное развитие (прилегание мест отслойки).
Отслойка нейроэпителия. К вышеуказанным симптомам добавляется значительное снижение зрения, вплоть до утраты возможности читать и писать. Отмечаются нечеткость границ и отек зоны отслойки, патологическое разрастание сосудов.
Геморрагическая отслойка пигментного и нейроэпителия. Зрение остается низким. Образуется большой розово-коричневый очаг скопления пигмента с четкими границами. Кистовидно измененная сетчатка выступает в стекловидное тело. При разрывах новообразованных сосудов происходят кровоизлияния.
Рубцовая стадия. На месте поражения образуется фиброзная ткань и формируется рубец.
Диагностика хориоретинальной дистрофии
Диагноз устанавливается на основе опроса пациента, проверки остроты зрения, офтальмоскопии, проведении кампиметрии и теста Амслера (исследований центрального зрительного поля).
Из инструментальных методов диагностики применяются:
Компьютерная периметрия;
Лазерная сканирующая томография сетчатки;
Электроретинография;
Флуоресцентная ангиография глазного дна.
Лечение хориоретинальной дистрофии
Выбор тактики лечения зависит от формы и стадии процесса. Основная цель – его стабилизация и компенсация. Методы лечения: медикаментозный, лазерный, хирургический.
При неэкссудативной форме назначаются внутривенные инъекции дезагрегантов, антикоагулянтов и ангиопротекторов, сосудорасширяющие препараты («Кавинтон»), антиоксиданты («Эмоксипин»), витаминотерапия. Лечение должно быть непрерывным и проходить курсами 2 раза в год (осенью и весной).
При экссудативной форме проводится общее и местное лечение, возможна лазерная коагуляция (прижигание) сетчатки с целью ликвидации отека и разрушения неоваскулярной (образованной из патологических сосудов) мембраны. Это позволяет приостановить дальнейшее развитие дистрофического процесса.
Оперативное лечение применяется для улучшения кровоснабжения задней части глаза. Это может быть витрэктомия (удаление части стекловидного тела), вазореконструкция, реваскуляризация (восстановление нормальной сети микрососудов).
Прогноз в целом неблагоприятный, так как восстановить зрение невозможно. Но даже при полной потере центрального зрения остается периферическое, достаточное для самообслуживания в быту и ориентирования в пространстве.
Автор статьи: Дегтярева Марина Витальевна, врач-офтальмолог, окулист
Источник
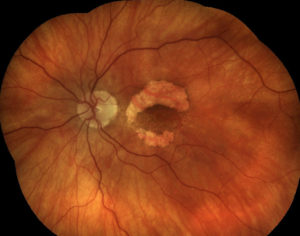 Периферическая хориоретинальная дистрофия сетчатки не является самостоятельным заболеванием.
Периферическая хориоретинальная дистрофия сетчатки не является самостоятельным заболеванием.
В основном возникает на фоне офтальмологических патологий. Такое поражение приводит к разрушению функции фоторецепторов.
Главным осложнением является полная потеря зрения. Сетчатка отвечает за восприятие и обработку световых лучей, поэтому относится к незаменимым элементам зрительного аппарата.
Причины
ПВХРД сетчатки имеет генетическую предрасположенность. В большинстве случаев это является основной причиной развития данного заболевания. Если человек страдает от близорукости, у него повышаются шансы столкнуться с такими нарушениями. Дальнозоркость редко влияет на развитие ПВХРД. К основным причинам развития нарушения функции сетчатки относятся:
- генетическая предрасположенность;
- воспалительные процессы в зрительных органах;
- перенесенные травмы, хирургические вмешательства;
- нарушение функции эндокринной системы;
- интоксикация;
- осложнение вирусных заболеваний;
- болезни сердца, сосудистой системы;
- длительное влияние солнца на глаза, без необходимой защиты;
- авитаминоз.
Пациенты среднего возраста часто сталкиваются с данными нарушениями.
Группа риска
Повышенный риск столкнуться с данными нарушениями имеют люди, которые страдают от тяжелой стадии миопии. При наличии близорукости глазное яблоко растягивается в длину. Свою форму также меняет сетчатка. Часто диагностируют ее истончение. На таком фоне повышается риск развития разных офтальмологических заболеваний. Часто с такими патологиями сталкиваются люди с сахарным диабетом.
Часто врачи диагностируют данные нарушения у пациентов пожилого возраста. Риск повышается при наличии гипертонической болезни и атеросклероза. Патологии приводят к нарушению питания сосудов кислородом. Диагноз ПВХРД могут установить в любом возрасте. Но чаще всего это пациенты пожилого возраста. Пол в этом случае не имеет значения.
Классификация
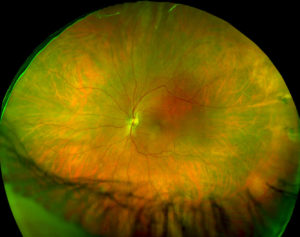 Дистрофия сетчатки глаз имеет большое количество видов. Каждый из них имеет определенную этиологию, характер проявления и симптоматику. Диагностировать и определить может исключительно офтальмолог при осмотре глазного дна. Метод офтальмоскопии позволяет определить состояние сетчатки.
Дистрофия сетчатки глаз имеет большое количество видов. Каждый из них имеет определенную этиологию, характер проявления и симптоматику. Диагностировать и определить может исключительно офтальмолог при осмотре глазного дна. Метод офтальмоскопии позволяет определить состояние сетчатки.
Основная классификация таких нарушений:
- Решетчатая дистрофия. В основном данный вид патологических изменений тяжело поддается лечению. При развитии данного заболевания возникает отслоение сетчатки. Кроме этого, нарушается зрительное восприятие. При нем свойственно медленное развитие и прогрессирование. Может сопровождать человека на протяжении жизни. На глазном дне возникают белые полоски, которые визуально похожи на решетку.
- Похожа на иней. Болезнь развивается на генетическом фоне. Такой вид дистрофии сопровождается белыми отложениями на сетчатке. От этого патология получила характерное название.
- Ретиношизис. Эта дистрофия также возникает на фоне генетики. При этом возникает отслоение сетчатки. В некоторых случаях начинается образование кист. Достаточно опасная форма заболевания, поскольку не сопровождается характерной симптоматикой.
- Мелкокистозная. Это поражение вызывает развитие кист в большом количестве. Они не имеют больших размеров и в основном поражают только глазное дно. Поддается лечению при своевременном обращении к специалисту.
Центральная хориоретинальная дистрофия сетчатки глаза встречается чаще всего. Сопровождается тем, что пациент начинает плохо видит по центру. Могут появляться пятна или нити перед глазами. Это существенно влияет на качество жизни.
Симптомы
Первая стадия заболевания практически не вызывает проявление выраженных признаков. Если возникает нарушение периферического зрения, то человек долго может не подозревать о наличии патологических изменений. Когда болезнь начинает прогрессировать, то первым симптомом будет необходимость более яркого света. Со временем также начинают возникать другие проявления:
- нечеткое изображение;
- нарушение зрения в ночное время и с недостаточным освещением;
- возникновение пятен перед глазами;
- нарушения полей зрения;
- быстрая усталость глаз.
При разрыве сетчатки или ее отслоении перед глазами появляются яркие вспышки. Это опасные признаки, которые предоставляют серьезную угрозу зрительной функции. При этом понадобится немедленный осмотр офтальмолога.
Диагностика
Диагностику проводят из различных исследований, которые помогут выявить этиологию развития дистрофии. В основном специалист проводит такие мероприятия:
- исключение близорукости, дальнозоркости;
- периметрия;
- офтальмоскопия;
- измерение внутриглазного давления;
- исследование состояния тканей;
- обследование глазного дна.
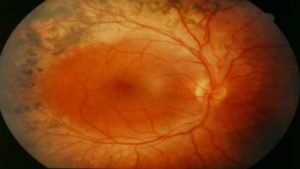 Полученные результаты позволяют выявить и определить тип дистрофии. Сухая форма легче поддается лечению, чем влажная. Если пациент наблюдает развитие подозрительных симптомов, не стоит отлаживать посещение специалиста. Это поможет избежать негативных последствий.
Полученные результаты позволяют выявить и определить тип дистрофии. Сухая форма легче поддается лечению, чем влажная. Если пациент наблюдает развитие подозрительных симптомов, не стоит отлаживать посещение специалиста. Это поможет избежать негативных последствий.
Лечение
Данная патология имеет несколько разновидностей. Терапию назначают при учете определенной формы болезни и стадии ее развития. Врачи применяют различные методики в индивидуальном порядке. Важно понимать, что не стоит заниматься самолечением. Неправильное лечение может стать причиной развития опасных осложнений.
Эффективной является лазерная коагуляция. Ее назначают для профилактики отслоения сетчатки. В основном назначают пациентам, которые имеют потенциальный риск развития осложнений. Такое лечение выписывают, когда существует большой риск отслоения сетчатки.
Данный метод лечения в большинстве случаев помогает пациентам. Преимуществом является небольшой риск развития осложнений. При других показаниях данную методику не используют. Важно учитывать, что лечение проводится в пределах стационара. Постоперационный период длится примерно неделю. В это время пациент должен ограничивать зрительные нагрузки. В качестве лекарственной терапии в основном назначают антиоксиданты, витамины, средства для укрепления сосудов.
Любой вид дистрофии нуждается в особенном внимании. Пациент должен внимательно следить за проявлением симптомов. От своевременного обращения к врачу полностью зависит результат лечения. Чтобы уменьшить риск отслоения сетчатки, следует ограничить физические и зрительные нагрузки. В тяжелых случаях может понадобиться смена профессии.
Осложнения
Данные патологии имеют 2 степени осложнений – разрыв и отслоение сетчатки. Если вовремя не обнаружить развитие дистрофии, то в последствие может ухудшиться зрение. Большой риск, что этот процесс станет необратимым. Если своевременно посещать врача, то риск развития подобных патологий существенно снизится.
Развитие осложнений зависит от типа поражений. В некоторых случаях даже при своевременном диагностировании, их не получится избежать. В основном это возникает по вине самого пациента. При возникновении подозрительных симптомов обязательно следует пройти диагностику. От этого зависит здоровье глаз в будущем, особенно в пожилом возрасте.
Прогноз
 Хориоретинальные сосудистые нарушения могут иметь тяжелые последствия. Результат лечения зависит от вида дистрофического поражения. В основном прогноз является утешительным и удовлетворительным. Отличием является решетчатая форма.
Хориоретинальные сосудистые нарушения могут иметь тяжелые последствия. Результат лечения зависит от вида дистрофического поражения. В основном прогноз является утешительным и удовлетворительным. Отличием является решетчатая форма.
В этом случае заболевание не имеет успешного результата. Каждому человеку рекомендуют проходить вовремя плановый осмотр.
В основном дистрофия имеет характерные симптомы, которые должны настораживать человека. Не следует их игнорировать, нужно обратиться к офтальмологу для полноценного осмотра. Врач проводит диагностику, которая поможет выявить определенное заболевание и назначит адекватное лечение.
Профилактика
В качестве профилактики очень важно носить очки. Это правило должен соблюдать каждый человек. Они защищают глаза от ультрафиолета, который производит негативное воздействие на зрение. Также следует отдать должное внимание питанию и профилактике хронических заболеваний. Полезными будут занятия спортом, закаливание и полноценный сон. В это время глаза имеют полноценный отдых. Особое внимание уделяют витаминам. Ежедневно рекомендуется принимать в пищу продукты, полезные для зрения.
В процессе исследования врач должен учитывать наличие генетической предрасположенности у пациентов. Часто патология передается по наследству. Многие офтальмологические заболевания также связаны с системными патологиями. Например, сахарным диабетом. Пациентам необходимо постоянно контролировать состояние собственного здоровья. На таком фоне часто могут развиваться другие систематичные и хронические заболевания.
Полезное видео
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник

