Буллезная кератопатия при глаукоме
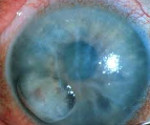
Буллезная кератопатия – это патология роговицы, характеризующаяся отеком оболочки, поражением эпителиального слоя с формированием специфических «булл». Клиническая симптоматика представлена снижением остроты зрения, болевым синдромом, ощущением инородного тела в глазу, фотофобией, повышенной слезоточивостью. Для диагностики проводится биомикроскопия, кератопахиметрия, офтальмоскопия, УЗД, визометрия, тонометрия, гониоскопия. На I-II ст. показана консервативная терапия. Возможно применение контактных линз, фототерапевтической кератэктомии, кросслинкинга. Пациентам на III-V стадии выполняют послойную или сквозную кератопластику.
Общие сведения
Буллезная кератопатия (вторичная эндотелиально-эпителиальная дистрофия) в 80% случаев обусловлена проведением оперативных вмешательств на переднем отделе глазного яблока. После лечения на IV-V ст. восстановить остроту зрения удается не более чем на 30%. Согласно статистическим данным, реакции отторжения трансплантата наблюдаются у 6% больных. Купировать болевой синдром удается в 91% случаев. Для 8% пациентов характерно рецидивирующее течение патологии, что проявляется образованием единичных булл и эрозивных дефектов на поверхности роговицы. Заболевание распространено повсеместно. Мужчины и женщины болеют с одинаковой частотой.
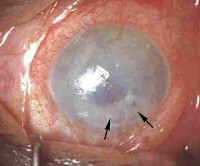
Буллезная кератопатия
Причины буллезной кератопатии
Патология имеет приобретенный характер, однако часто удается установить наследственную предрасположенность к данной болезни. Генетические мутации и тип наследования кератопатии не изучен. Основные причины развития:
- Эндотелиальная дистрофия Фукса . Наблюдается генетически детерминированный апоптоз клеток заднего эпителия, что ведет к повышению его проницаемости и возникновению патологии.
- Инфекции глаз. Болезнь развивается при поражении роговой оболочки герпетической или сифилитической природы. Выявление специфических помутнений у новорожденных детей позволяет предположить внутриутробное инфицирование.
- Травмирование роговицы. Повреждение вследствие механической травмы или ожога провоцирует повышенную экссудацию, что становится причиной образования типичных «булл».
- Ятрогенное воздействие. Патология может возникать в раннем послеоперационном периоде после факоэмульсификации катаракты или имплантации интраокулярных линз.
Патогенез
В основе механизма развития заболевания лежит нарушение функции эндотелиального и эпителиального слоев роговой оболочки. Повышение проницаемости эндотелия приводит к пропитыванию тканей внутриглазной жидкостью из передней камеры. Из-за скопления транссудата на поверхностном слое формируются специфические пузырьки или «буллы». Хронический отек существенно нарушает трофические процессы. При присоединении воспалительного компонента организация экссудата ведет к образованию стойкого помутнения. Утолщение роговицы влечет за собой вторичное поражение нервных волокон, возникает болевой синдром. Снижение остроты зрения обусловлено, с одной стороны, нарушением проницаемости оптических сред глаза, с другой – сужением и деформацией зрачка.
Классификация
Различают врожденную и приобретенную формы. В группу риска развития патологии входят лица, у которых определяется прозрачная роговая оболочка нормальной толщины с плотностью эндотелиоцитов 320-510 кл/мм2. В клинической офтальмологии используется классификация, согласно которой выделяют следующие стадии болезни:
- I – визуализируются небольшие участки со сниженной прозрачностью роговицы и неравномерным расположением эндотелиальных клеток. Толщина оболочки не превышает 0,7 мм.
- II – прозрачность снижена умеренно при толщине 0,7-0,79 мм. Роговица равномерно покрыта эндотелиальным слоем благодаря выраженной гипертрофии клеток. Количество эндотелиоцитов уменьшено.
- III – значительное нарушение прозрачности. Средняя толщина превышает 0,8 миллиметров. Эндотелиальные клетки соединяются между собой только благодаря отросткам.
- IV – в среднем толщина составляет 0,97 мм. Выявляются отдельные группы эндотелиоцитов. Прозрачность резко снижена.
- V – визуализируется выраженное помутнение роговицы, толщина которой превышает 1,15 мм. Определяются единичные клетки.
Симптомы буллезной кератопатии
На первой стадии пациенты изредка отмечают у себя чувство дискомфорта в глазнице, сопровождающееся слезоточивостью. Зрительная дисфункция не возникает. Внешние изменения радужки отсутствуют. Вторая стадия характеризуется чувством инородного тела, периодическим покраснением орбитальной конъюнктивы. Отмечается незначительное снижение зрительных функций. При 3 ст. больные предъявляют жалобы на повышенное слезотечение, фотофобию. Наблюдается дискомфорт, напоминающий ощущение рези, инородного тела или «песка» в глазах и под веками. Растяжение нервных волокон приводит к выраженному болевому синдрому колющего характера. Острота зрения резко снижена.
На 4 стадии присоединяется сильная головная боль, которая иррадиирует в надбровные дуги, височные и лобные доли. Прогрессирование зрительной дисфункции приводит к появлению «тумана» или «пелены» перед глазами. Терминальная стадия сопровождается резко выраженным болевым синдромом, снижением зрительных функций вплоть до светоощущения. Пациенты отмечают, что применение контактных методов коррекции нарушения зрения не дает возможности достичь желаемых результатов. Помимо общей симптоматики за счет выраженного отека, гиперемии конъюнктивы и деформации зрачка формируется косметический дефект.
Осложнения
При 1 стадии развитие осложнений не характерно. На 2 стадии часто диагностируется рецидивирующий ирит. 3 стадия осложняется иридоциклитом, 4 – помутнением хрусталика, ретрокорнеальной пленкой. Распространенное явление при буллезной кератопатии – поверхностный кератит. При поражении заднего сегмента глаза образуются множественные синехии, возникает отслойка сетчатой оболочки. На терминальной стадии развивается вторичная глаукома. Наиболее неблагоприятный исход заболевания – полная слепота, которая при условии выраженного болевого синдрома требует проведения энуклеации.
Диагностика
Обследование пациента с буллезной формой кератопатии предполагает проведение наружного осмотра и использование специальных методов диагностики. Визуально офтальмолог определяет стойкое помутнение переднего отдела глаз, часто в сочетании с гиперемией орбитальной конъюнктивы. Комплекс офтальмологических исследований включает:
- Биомикроскопию глаза. На начальной стадии выявляется локальный отек эндотелиального слоя, единичные складки на десцементовой мембране. 2 ст. характеризуется стойкой ограниченной отечностью, диффузным распылением пигмента, множественными складками. На следующей стадии в дополнение к вышеописанным проявлениям возникает инъекция сосудов конъюнктивы, признаки поверхностного кератита, эрозивные дефекты, усиленная неоваскуляризация. На 4 ст. отек распространяется на все слои. Для заключительной стадии характерны сосудистые помутнения разной плотности. Роговая оболочка замещается плотной рубцовой тканью с очаговыми изъязвлениями.
- Кератопахиметрию. Определяются признаки локального или диффузного отека. Толщина роговой оболочки в центральной части варьируется от 600 до 1500 мкн.
- Гониоскопию. На пятой стадии выявляется облитерация угла передней камеры, что вызвано организацией экссудата и отложением гранул пигмента. Визуализируются иридокорнеальные сращения. Водянистая влага прозрачная, содержит фибриллы стекловидного тела.
- Визометрию. Острота зрения зачастую находится в пределах от 0,1-0,3 дптр. При тяжелом поражении сохраняется лишь светоощущение.
- Офтальмоскопию. Офтальмоскопический осмотр возможен только на 1-3 стадиях заболевания. Рефлекс, полученный с глазного дна, розового, реже серого цвета. Характерны признаки отслойки сетчатки.
- УЗИ глаза. Визуализируются задние синехии и зрачковая экссудативная пленка на 3 стадии. Применяется у всех пациентов на 5 ст. из-за заращения зрачкового отверстия. Может выявляться помутнение или деструкция стекловидного тела.
- Бесконтактную тонометрию. При тотальном поражении отмечается повышение ВГД, что обусловлено нарушением оттока внутриглазной жидкости.
Дифференциальная диагностика проводится с первичной кератопатией Фукса и кератитом. При болезни Фукса процесс двухсторонний, оперативные вмешательства в анамнезе отсутствуют, отмечается генетическая предрасположенность. При проведении УЗИ признаки поражения глазных яблок не обнаруживаются. В отличие от буллезной кератопатии при кератите отек локальный, выявляется воспалительный инфильтрат. Эпителий отсутствует только в области инфильтрата. По данным кератопахиметрии толщина роговицы не превышает 800-1000 мкн, реже определяются признаки ее истончения. Пациенты часто отмечают взаимосвязь между развитием кератита и перенесенными воспалительными заболеваниями, микроповреждениями, несоблюдением правил гигиены.
Лечение буллезной кератопатии
Терапевтическая тактика определяется стадией патологии и выраженностью вторичных изменений глазного яблока. Всем пациентам с буллезной кератопатией показана кератопротекторная терапия, которая базируется на назначении препаратов искусственной слезы, натрия гиалуроната, декспантенола. Важная роль отводится профилактике инфицирования. В комплекс лечения включены:
- Медикаментозная терапия. Применяются антибактериальные и гипотензивные препараты. Инстилляции антибиотиков проводятся на протяжении всего периода заболевания для предупреждения кератита. Местная гипотензивная терапия показана при повышении ВГД, развитии клинической картины глазной гипертензии и вторичной глаукомы. Инстилляции глюкокортикостероидов позволяют купировать симптомы воспаления. Консервативная терапия используется на 1-2 стадиях.
- Контактные методы коррекции. Мягкие контактные линзы способствуют регенерации эпителиального слоя. Пациентам следует отдавать предпочтение линзам с гидрофильной или силикон-гидрогелевой структурой. Благодаря их смене 1 раз в 2 недели можно незначительно купировать болевой синдром. Этот тип линз используют при формировании эрозивных дефектов на роговой оболочке и резистентности к медикаментозному лечению.
- Фототерапевтическая кератэктомия. Применяется при отсутствии эффекта от консервативной терапии у пациентов со стойким болевым синдромом. При толщине оболочки менее 450 мкн, инфекционных осложнениях, декомпенсированной глаукоме кератэктомия противопоказана. Альтернативой этому вмешательству является роговичный коллагеновый кросслинкинг с рибофлавином.
- Кератопластика. Показания к проведению сквозной или послойной пластики роговицы: отсутствие зрения, выраженный болевой синдром на 3-5 ст. Операция противопоказана при высоком риске отторжения трансплантата или отслойки сетчатки, субатрофии глазного яблока.
- Физиотерапия. Рекомендовано назначение гелий-неонового лазера. Методика обладает противоотечным и противовоспалительным действием.
Наряду с основным лечением при сужении зрачкового отверстия применяют М-холинолитики пролонгированного действия. При развитии воспалительных осложнений показано использование противомикробных препаратов из групп фторхинолонов. Если заболевание сопровождается выраженной болезненностью, назначают местные анестетики и опиоидные наркотические анальгетики. Подготовка к оперативному вмешательству включает назначение антибактериальных средств, глюкокортикостероидов и проведение премедикации.
Прогноз и профилактика
Прогноз при буллезной ретинопатии определяется тяжестью течения. При I-II стадии заболевания своевременное лечение обеспечивает полное восстановление функций роговой оболочки. III стадия характеризуется относительно благоприятным прогнозом. При IV-V ст. устранить дисфункцию можно только путём кератопластики или кератопротезирования. Специфические превентивные меры отсутствуют. Неспецифическая профилактика сводится к лечению инфекционных и воспалительных патологий переднего сегмента глаза, соблюдению правил асептики и антисептики при проведении оперативного вмешательства на роговице.
Источник
Медицинский термин «кератопатия роговицы» используют для обозначения группы врождённых или приобретённых патологических состояний, которые характеризуются нарушением целостности поверхностных роговых слоёв. Они проявляются целым рядом неприятных для пациентов симптомов, включая болевые ощущения и повышенную чувствительность к свету. В соответствии со статистическими данными, заболевание чаще диагностируют у пациентов мужского возраста.
Чаще всего поражение имеет дистрофическую этиологию и приводит к помутнению рогового слоя, существенному ухудшению зрительной функции. Несмотря на отсутствие воспалительных процессов, болевая симптоматика может быть настолько сильной, что пациент вынужден обратиться к офтальмологу.
Роговая оболочка представляет собой наиболее выпуклую переднюю часть глазного яблока, которая состоит из соединительнотканной стромы и кератоцитов. Она располагает несколькими слоями, среди которых, помимо наружного эпителия и Боуменовой оболочки, имеется роговая строма, Десцеметова оболочка, эндотелий и недавно обнаруженный слой Дюа.
Решите свою проблему
1
Консультация
у профессора и д.м.н.
2
Диагностика из
13+ исследований
3
Лучшее оборудование
и тех. оснащение
Задайте вопрос
Причины кератопатии глаза
В зависимости от этиологии заболевание может быть врождённым или приобретённым.
| Форма кератопатии | Причины развития |
|---|---|
| Врождённая | Передаётся по наследству и развивается вследствие генетических факторов. Поражает эпителиальный слой, в котором начинают формироваться пузыри. Характеризуется помутнением рогового слоя, болевой симптоматикой различной степени выраженности, включая и интенсивные боли, нарушениями зрительной функции вплоть до полной утраты зрения. |
| Приобретённая форма заболевания имеет два вида: | Буллёзная кератопатия — развивается вследствие нарушений целостности задней части роговицы. Это может произойти по разным причинам:
Вышеперечисленные факторы провоцируют развитие состояния, при котором большая часть клеток эпителия, защищающих заднюю часть рогового слоя, отмирают. В результате он не может полноценно выполнять свои функции, что приводит к развитию хронического отёка роговицы. Лентовидная кератопатия характеризуется помутнениями, по форме напоминающими ленты, что и обусловило её название. Их формируют отложения кальция, которые проходят через всё оболочку по горизонтальной плоскости и особенно хорошо заметны по краям. Заболевание развивается на фоне следующих патологических состояний:
Помимо офтальмологических патологий данную форму кератопатию могут вызвать и общие заболевания: красная волчанка, артрит, синдром Бернета. |
Клинические проявления кератопатии глаза
Симптоматика заболевания заключается в следующем:
- Переполнение кровью глазных сосудов;
- Появление перед глазами пелены, которая препятствует нормальному зрению;
- Снижение остроты зрения, степень которой зависит от отёка и выраженности помутнения;
- Ощущение чужеродного тела в глазу;
- Интенсивное слёзотечение;
- Ощущение рези в глазах;
- Болевая симптоматика различной степени интенсивности, вплоть до нестерпимой;
- Повышенная чувствительность к свету.
Специфическим симптомом, по которому офтальмолог имеет возможность определить, с чем именно он имеет дело, является помутнение рогового слоя вплоть до появления бельма.
Некоторые виды заболевания характеризуются повышенной интенсивностью вышеперечисленной симптоматики в утренние часы и её снижением к вечеру.
Диагностика кератопатии
Диагностика данного заболевания предусматривает проведение физикального осмотра и сбора анамнеза наряду с применением следующих диагностических методик:
- Биомикроскопия — направлена на изучение структуры ПГК и определение их патологических изменений;
- Визометрия — позволяет определить нарушения остроты зрения и её степень;
- Офтальмоскопия — направлена на оценку прозрачности оптических сред, состояния ДЗН и сосудистой оболочки.
Кератопатия глаза: лечение
Лечение буллёзной кератопатии, наряду с лентовидной формой, в первую очередь направлено на устранение причины его развития. Что касается мероприятий, направленных на облегчение состояния пациента, то они заключаются в следующем:
- Использование глазных капель и мазей с эффектом увлажнения при условии отсутствия дефектов рогового слоя;
- Устранение бляшек при лентовидной кератопатии с последующим приёмом антибиотиков;
- Применение специальной повязки в случае повреждения роговой оболочки с целью ограничения подвижности глаза и удерживания века в закрытом состоянии;
- Приём антибактериальных средств — при обнаружении на роговой оболочке изъязвлений;
- Лечение фармакологическими средствами с эффектом обезболивания — при сильных болевых ощущениях;
- Использование капель хлорида натрия для устранения отёчности роговицы;
- Закапывание противоглаукомных капель при повышенном внутриглазном давлении;
- Применение специальных контактных линз высокой степени пропускаемости кислорода в качестве защиты для роговицы;
- Пересадку роговицы назначают в случае, если у пациента выявляют прогрессирующее снижение остроты зрения.
Для того, чтобы исключить риск развития серьёзных осложнений при этом заболевании, нужно своевременно обратиться за профессиональной медицинской помощью. К выбору офтальмологической клиники стоит подойти очень ответственно, поскольку от того, насколько правильно будет проведено лечение, будет зависеть качество жизни пациента. Многие жители столицы выбирают клинику «Сфера». У нас работают ведущие отечественные офтальмологи, записаться на приём к которым можно позвонив по телефону: +7 (495) 139-09-81.
Источник
Буллезная кератопатия представляет собой патологическое состояние роговицы, сопровождающееся ее отеком и изменением эпителиального слоя формирующимися специфическими пузырьками — «буллами». Среди симптомов патологии: болевой синдром, снижение остроты зрения, ощущение присутствия в глазу инородного тела, светобоязнь, слезотечение. В качестве диагностики проводится биомикроскопия, офтальмоскопия, УЗИ глаза, кератопахиметрия, визометрия, гониоскопия, тонометрия. Ранние стадии заболевания лечатся консервативными методами. Нередко показано ношение контактных линз, выполнение фототерапевтической кератэктомии, кросслинкинга. Для лечения III-V стадии заболевания проводят кератопластику (послойную или сквозную).
Буллезная кератопатия, являющаяся вторичной эндотелиально-эпителиальной дистрофией, в подавляющем большинстве случаев возникает после проведения хирургических операций на переднем отделе глаза. По итогам оперативного лечения IV-V стадий заболевания, острота зрения восстанавливается только на 30%. Реакции отторжения трансплантата, согласно статистическим данным, возможны у 6% прооперированных пациентов. В 91% случаев болевой синдром удается купировать полностью. У 8% пациентов патология принимает рецидивирующее течение с образованием на поверхности роговицы единичных булл и областей эрозии. Заболевание имеет повсеместное распространение. Частота заболеваемости у мужчин и женщин одинакова.
Причины возникновения
Буллезная кератопатия — патология приобретенная, и все же довольно часто имеются наследственные предпосылки к возникновению данного заболевания, хотя сами генетические мутации и тип наследования болезни не изучены. К основным причинам развития патологии, специалисты относят:
- Эндотелиальную дистрофию Фукса, когда из-за генетически детерминированного апоптоза клеток заднего эпителия, повышается его проницаемость, что ведет к возникновению заболевания.
- Инфекции глаз. Патология возникает при поражении роговицы инфекционными агентами герпетической либо сифилитической природы. Специфические помутнения роговицы выявляются и у новорожденных, что позволяет говорить об инфицировании при прохождении родовыми путями.
- Травмы роговицы. Механическая травма или ожог роговицы сопровождаются повышенной экссудацией, что провоцирует образование специфических «булл».
- Ятрогенное воздействие. Заболевание может развиться после операции по поводу катаракты и имплантации интраокулярных линз в раннем послеоперационном периоде.
Патогенез
Заболевание развивается при нарушении функции эндотелиального и эпителиального слоев роговицы. Это происходит в случае повышенной проницаемости эндотелия, что становится причиной пропитывания внутриглазных тканей жидкостью передней камеры глаза. Скопление транссудата приводит к формированию на поверхностном слое небольших пузырьков — «булл». При хроническом отеке происходит существенное нарушение трофических процессов. Организация экссудата при присоединении воспалительного момента становится причиной образования стойкого помутнения. В случае утолщения роговицы возникает вторичное воздействие на нервные волокна с возникновением болевого синдрома. Снижение остроты зрения происходит, с одной стороны, из-за нарушения проницаемости оптических сред, а с другой стороны, из-за деформации и сужения зрачка.
Виды и типы патологии
Буллезная кератопатия бывает врожденной и приобретенной. Риск возникновения заболевания выше у лиц с прозрачной, нормальной толщины роговицей, плотность эндотелиоцитов которой составляет 320-510 кл/мм2.
Используемая в клинической офтальмологии классификация, стадии болезни подразделяет так:
- I – определяются участки с неравномерным расположением клеток эндотелия и небольшим снижением прозрачности роговицы, толщина которой составляет до 0,7мм.
- II – визуализируется умеренное снижение прозрачности роговицы при ее толщине 0,7-0,79мм. Клетки эндотелиального слоя имеют выраженную гипертрофию и полностью покрывают роговицу. Наблюдается снижение количества эндотелиоцитов.
- III – выявляется значительное нарушение прозрачности роговицы, средняя толщина которой превышает 0,8мм. Клетки эндотелия благодаря отросткам соединяются между собой.
- IV – прозрачность роговицы резко снижена, толщина ее составляет в среднем 0,97мм. Визуализируются отдельные группы эндотелиоцитов.
- V – определяется выраженное помутнение роговицы, чья толщина превышает 1,15мм. Среди эндотелиоцитов определяются единичные клетки.
Симптомы буллезной кератопатии
Начальная стадия заболевания редко сопровождаются выраженными симптомами. Пациенты могут отмечать ощущение дискомфорта в глазах, сопровождающееся слезотечением. Внешних изменений радужки нет, зрение остается в пределах нормы.
На второй стадии в глазу может возникать ощущение инородного тела, его орбитальная конъюнктива периодически краснеет. Снижение зрительных функций очень незначительное.
На следующей стадии заболевания, пациенты имеют жалобы на слезотечение и фотофобию. В глазах возникает дискомфорт и легкие рези, практически постоянно сохраняется ощущение «песка» или инородного тела. При растяжении нервных волокон возникает выраженный колющий болевой синдром. Острота зрения падает.
Четвертая стадия болезни характеризуется присоединением иррадиирующей в надбровные дуги, а также в височные и лобные доли, сильной головной боли. Зрительная дисфункция продолжает прогрессировать, перед глазами появляется «туман» или «пелена».
В терминальной стадии пациенты отмечают практически нестерпимые боли и резкое снижение функции зрения, вплоть до светоощущения. При этом, применяемые методы контактной коррекции не дают желаемых результатов. Из-за выраженного отека, покраснения конъюнктивы и деформации зрачка помимо общей симптоматики, также формируется косметический дефект глаза.
Осложнения
Первая стадия заболевания, как правило, осложнениями не сопровождается. При переходе буллезной кератопатии во вторую стадию часто отмечается рецидивирующий ирит. На третьей стадии возможно развитие иридоциклита, на четвертой, возникает помутнение хрусталика и ретрокорнеальная мембрана. При буллезной кератопатии достаточно распространен поверхностный кератит. При вовлечении в процесс заднего отрезка глаза возникают множественные синехии, происходит отслойка сетчатки. Терминальная стадия сопровождается возникновением вторичной глаукомы. Самым неблагоприятным исходом заболевания становится полная слепота, требующая энуклеации глаза при некупируемом выраженном болевом синдроме.
Диагностика кератопатии
Пациентам с буллезной кератопатией, для диагностики заболевания предстоит проведение наружного осмотра и применение специальных методов исследования глаз. На осмотре офтальмолог визуально определяет стойкое помутнение в переднем отделе глаза, которое зачастую сочетается с покраснением орбитальной конъюнктивы.
Назначаемый после комплекс офтальмологических исследований состоит из:
- Биомикроскопии глаза. Она выявит на начальной стадии отек эндотелиального слоя, а на десцементовой мембране единичные складки. При второй стадии отечность останется стойкой и ограниченной, определяется диффузное распыление пигмента, множественные складки. В дополнение к уже описанным на следующей стадии возникает инъекция конъюнктивальных сосудов, появляются проявления поверхностного кератита, эрозии, неоваскуляризация. Четвертая стадия проявляется распространившимся на все слои отеком. В терминальной стадии характерны разной плотности сосудистые помутнения. Роговица представляет собой плотную рубцовую ткань, покрытую очагами изъязвлений.
- Кератопахиметрии. Ее проведение обязательно для определения локализации отека и толщины роговицы, которая в центральной части может достигать 600- 1500мкн.
- Визометрии. Определяемое зрения обычно составляет от 0,1-0,3D. Случаи тяжелого поражения сопровождаются только светоощущением.
- Офтальмоскопии. Подобное исследование возможно только до 4 стадии заболевания. При этом полученный с глазного дна рефлекс имеет розовый, реже серый цвет. Визуализируются признаки отслойки сетчатки.
- Гониоскопии. Исследование может выявить на пятой стадии облитерацию угла передней камеры из-за организации экссудата и отложения пигментных гранул. Внутриглазная влага прозрачная, с фибриллами стекловидного тела. Определяются иридокорнеальные сращения.
- УЗИ глаза. Процедура определяет на третьей стадии зрачковую экссудативную пленку и задние сенехии. На 5 стадии показана всем пациентам из-за заращения зрачкового отверстия. Также выявляет в стекловидном теле помутнение или деструкцию.
- Бесконтактной тонометрии. Нарушение оттока внутриглазной жидкости при тотальном поражении сопровождается повышением ВГД.
Необходима дифференциальная диагностика с кератитом и первичной кератопатией Фукса. Болезнь Фукса сопровождается двухсторонним процессом поражения, в анамнезе отсутствует запись об оперативных вмешательствах, но отмечена генетическая предрасположенность. Ультразвуковое исследование не обнаруживает признаков поражения глазных яблок. При кератите, в отличие от буллезной кератопатии выявляется локальный отек и воспалительный инфильтрат. Отсутствие эпителия обнаруживается только в зоне инфильтрата. Толщина роговицы по данным кератопахиметрии составляет до 800-1000 мкн, признаки ее истончения определяются реже. Пациенты часто указывают на взаимосвязь между возникновением кератита и воспалительными заболеваниями, которые были ими перенесены, полученными микроповреждениями, несоблюдением санитарных норм.
Лечение кератопатии
Целесообразная схема лечения буллезной кератопатии определяется стадией патологии с учетом выраженности вторичных изменений глаза. Всем пациентам с данным заболеванием показана терапия кератопротекторами – препаратами искусственной слезы, натрия гиалуронатом, декспантенолом. Обязательно соблюдение мер профилактики инфицирования. Вместе с тем комплекс лечения включает:
- Медикаментозную терапию. Она эффективна на начальных стадиях болезни и включает применение антибиотиков и гипотензивных препаратов, инстилляции которых назначаются на весь период течения заболевания с целью предупреждения кератита. Гипотензивная терапия проводится при повышении ВГД, выявлении клинической картины офтальмотонуса и вторичной глаукомы. Глюкокортикостероиды рекомендованы для купирования симптомов воспаления.
- Контактные методы коррекции.Применение мягких контактных линз улучшает процесс регенерации эпителиального слоя. Как правило, назначаются линзы с гидрофильной структурой либо силикон-гидрогелевой. Благодаря им незначительно купируется болевой синдром. Такой тип линз применяется и в случае формирования на роговице эрозивных поражений, при резистентности к лечению медикаментозными средствами.
- Фототерапевтическую кератэктомию. Ее назначают при отсутствии ожидаемого эффекта медикаментозной терапии у пациентов имеющих стойкий болевой синдром. Процедура противопоказана при толщине роговицы до 450 мкн, не компенсированной глаукоме, инфекционных осложнениях. Альтернативой ей может служить роговичный кросслинкинг (коллагеновый с рибофлавином).
- Кератопластику.Операцию сквозной либо послойной пластики назначают пациентам с буллезной кератопатией при отсутствии зрения и выраженном болевом синдроме на последних стадиях заболевания. Противопоказанием к ее проведению служит высокий риск отторжения трансплантата, отслойки сетчатки, субатрофии глаза.
- Физиотерапию. Процедуры с гелий-неоновым лазером обладают противовоспалительным и противоотечным действием.
При сужении отверстия зрачка, вместе с основным лечением рекомендовано применять М-холинолитики длительного действия. В случае воспалительных осложнений целесообразно использование антибиотики группы фторхинолонов. Выраженная болезненность, сопровождающая течение заболевания должна сниматься местными анестетиками и наркотическими анальгетиками.
При подготовке к операции, назначаются антибактериальные средства и глюкокортикостероиды, проводится премедикация.
Прогноз и профилактика
Исход буллезной ретинопатии напрямую связан с тяжестью течения заболевания. Своевременное лечение начальных стадий заболевания гарантирует полное восстановление ткани роговицы и зрительных функций. Лечение третьей стадии характеризуется также относительно благоприятным прогнозом. На последних стадиях для устранения дисфункции обязательно проведение кератопластики либо кератопротезирования.
Специфические меры профилактики заболевания отсутствуют. Неспецифические превентивные меры включают лечение воспалительных и инфекционных патологий глаз, при проведении оперативных мероприятий на роговице соблюдение правил асептики и антисептики.
Источник


