Белый налет в роговицах глаз что это
Впервые грибковые кератиты были описаны в 1979 году Лебером (Leber). Возбудитель заболевания не является типичной причиной воспаления на роговице и представляет особенную опасность в тропических странах. Нельзя забывать о возможности грибковой этиологии у заболеваний глаз, так как в случае, когда диагностика несвоевременна, а эффективного лечения нет, быстро появляются непоправимые нарушения в роговице.
Грибковый кератит – это объединяющий термин для воспалительных процессов в роговице, которые вызваны определенными микроорганизмами. Эти грибки могут инфицировать, а следовательно, вызывать воспалительные процессы внешних слоев глаза. Основным возбудителем является род фузариум, по латыни Fusarium, он вызывает фузариумный кератит.
Наиболее распространенными возбудителями считаются аспергиллы, они вызывают грибковый кератит во всем мире. Эпидемиология заболевания связывается с климатическими особенностями. Например, в южных широтах есть фузариозные поражения, это особенно касается штата Флориды. Напротив, северные широты более подвержены кандидозным и аспергиллезным кератитам.
Наиболее распространенными факторами риска для грибкового кератита считаются травмы, применение тропических кортикостероидов, операции, хронические кератиты вирусной природы, а также опоясывающий лишай и весенний кератоконъюнктивит. Травмы, к примеру, возникают при ношении контактных линз или попадании посторонних предметов. В соответствии с исследованиями заболеваемости на юге Флориды (штат США), в 44 процентах случаев причина заболеваний – это травма абсолютно природного характера: банальное попадание листьев или веток в глаз. Спровоцировать грибковый кератит может хирургическое вмешательство на роговице глаза, к примеру, сквозная кератопластика или бесшовная операция роговицы при катаракте, а также лазерный метод лечения кератомиллеза под названием LASIK.
У молодых здоровых мужчин без каких-либо существенных видимых глазных заболеваний могут проявляться грибковые кератиты вследствие недавней травмы, связанной с сельскохозяйственными работами.
К факторам риска для развития кандидозного кератита относят следующие: пожилой возраст, перенесенные заболевания глаз, прочие заболевания роговицы, хронические заболевания, хронические кератиты, продолжительное применение стероидов, угнетение иммунной системы под действием различных заболеваний.
Содержание:
- Симптомы грибкового кератита
- Лечение грибкового кератита
Симптомы грибкового кератита
Какие происходят изменения во время грибкового кератита?
Клинически поставить диагноз грибкового кератита можно, основываясь на результатах анализа факторов риска, а также на оценке общего состояния роговицы глаза.
Самыми частыми признаками при грибковом кератите во время обследования при помощью щелевой лампы являются:
конъюнктивальные инъекции;
дефекты эпителия;
нагноения;
инфекция стромы;
реакции передней камеры;
гипопион.
Специфическими факторами грибкового кератита является инфильтрат с уже поднятыми перистыми краями, а также с крайне неровной текстурой, с присутствием серо-коричневой пигментации, со смежными повреждениями, наличием грубого грануляционного инфильтрата эпителия или передней стромы. Встречаются также белый, округлой формы налет на роговице глаза и смежные повреждения у края первого очага инфекции с присутствием эндотелиальных бляшек.
Лечение грибкового кератита
Полиены весьма эффективны в борьбе с нитчатыми и дрожжевыми грибками, они оказывают разрушающее действие в отношении грибков, так как внедряют в их стенку клетки эргостерол.
Амфотерицин Б – препарат первого выбора при лечении пациентов с заболеванием грибкового кератита, которое вызвано дрожжами.
Так как полиены достаточно плохо проникают через ткань глаза, то глубокопроникающий амфотерицин Б лучше прочих подходит при лечении грибкового кератита кандидозного происхождения. Кроме этого, данный лекарственный препарат весьма эффективен при уничтожении большинства мицелиарных грибов. Применять амфотерицин Б необходимо по строгой схеме: в первые сутки – через каждые 30 мин., на вторые сутки – через каждый час, далее медленно понижать кратность введения, уже исходя из результатов лечения.
Натамицин также применяют при широком спектре возбудителей, учитывая его активность в отношении нитчатых грибков. Это единственно коммерчески доступный лекарственный препарат местного действия от грибковых поражений глаз. Средство эффективно в отношении нитчатых грибков, особенно это касается рода Фузириум. Так как препарат слабо проникает во внутреннюю структуру глаза, его применяют больше при борьбе с поверхностной инфекцией.
Азолы – это имидазолы и триазолы – имеют в качестве активного вещества миконазол, кетоконазол, флуконазол, клотримазол, интраконазол, эконазол. Все препараты этой группы угнетающе действуют на синтез эргостерола в небольших концентрациях, а в значительных концентрациях проявляют сильное разрушающее действие именно на стенки клеток.
Оральные препараты, которые применяют внутрь – флуконазол или кетоконазол, – всасываются постепенно и обнаруживаются в больших концентрациях на передней камере и в роговице, поэтому рекомендовано применять их при более глубинных грибковых кератитах.
Имидазолы или триазолы – синтетические химические противогрибковые средства, повышают уровень кетоконазола и, соответственно, флуконазола в роговице. Эти данные были обнаружены во время исследования эффективности лекарственных средств на животных. Из-за отличной проницаемости в ткань глаза препараты можно применять системно в лечении кератитов, которые вызваны нитчатыми или дрожжевыми грибками.
Субконъюнктивальные инъекции требуются пациентам при тяжелом течении кератита и кератосклерите, также их применяют в случае слабого ответа на лечение.
Чтобы противогрибковое лечение было успешным, при кератите требуется частый приём препаратов в течение длительного периода времени (минимум 12 недель).
К первичным признакам передозировки или токсичности препаратов относят: длительно не заживающие язвы эпителия, выраженные эрозии на эпителии роговицы глаза, диффузные поражения стромы.
Пациентам, которые не отвечают на системное и даже местное лечение при применении противогрибковых препаратов, требуется хирургическое лечение, оно подразумевает трансплантацию роговицы. Около 15–27% пациентов не обходятся без хирургического вмешательства. Известны отдельные случаи, когда даже хирургический метод не помог восстановить зрение: пациенты остались слепыми или сохранились другие проблемы зрения. Именно поэтому более ранняя диагностика, а также адекватная терапия очень важны при лечении грибкового кератита.
Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Наши авторы
Источник

Кератит — это заболевание, представляющее собой воспаление роговицы глаза.
Состояние отмечается умеренной или сильной болью и включает такие симптомы, как нарушение зрения, светочувствительность, покраснение и ощущение инородного тела в глазу.
Основные причины появления и развития недуга – инфекции и механические травмы. Каждый отдельно взятый вид патологии требует определённого способа диагностики и лечения.
Причины воспаления роговицы глаза

Самыми распространёнными причинами воспаления роговицы являются:
- бактериальные инфекции;
- вирусные инфекции;
- грибковые инфекции;
- паразитарные инфекции;
- неправильный уход за линзами;
- длительное ношение контактных линз;
- травмы;
- дефицит витамина A.
Виды кератитов и их симптомы
Существует два вида кератита:
- эндогенный (вызванный патологиями организма и осложнениями основных заболеваний);
- экзогенный (вызванный внешними факторами).
Экзогенный и его фото
- Травматический. Физическая или химическая травма — одна из распространённых причин недуга. Такие факторы, как ультрафиолетовый свет и химические вещества, способствуют появлению неинфекционного кератита. Основные симптомы такого заболевания травмы — это точечное повреждение роговицы.

Фото 1. Обширный ушиб века и кровотечение конъюнктивы вследствии травмы глаза могут привести к развитию кератита.
- Краевой. Травмы и ожоги — первопричина образования краевого кератита, обусловленного поражением отдельных участков роговицы на одном или обоих глазах.
- Акантамебный. Недостаточный уход за линзами способен вызвать акантамебный кератит, возбудителем которого является инфекция. Характеризуется белым налётом на роговице, часто требует хирургического вмешательства.

Фото 2. Глаз, зараженный акантамебным кератитом. На увеличенном изображении виден характерный белый налет.
- Вирусный. Появлению воспаления способствуют такие вирусы, как герпес. Симптоматика обусловлена дефектом поверхности роговицы и частичной потерей зрения.
- Бактериальный. Спровоцировать возникновение и развитие заболевания способны бактерии: стрептококки и стафилококки. Чаще всего это происходит во время незначительной травмы роговицы. Бактериальный кератит чреват осложнениями в виде развития эрозии роговицы.
- Грибковый. Грибковые инфекции гораздо реже вызывают воспалительный процесс в глазах. Этому недугу подвержены люди с ослабленным иммунитетом.

Фото 3. Запущенная грибковая форма кератита, воспалительный процесс распростанился почти на всю роговицу.
Подвиды эндогенного кератита
- Инфекционный. Самый распространённый возбудитель эндогенного кератита — это инфекция. Попадание микробов в глаз вызывает воспаление роговицы и дальнейшее помутнение зрения в результате множественных повреждений.
- Острый. Основные симптомы такого кератита — это боль, наружные повреждения, покраснение и размытость зрения. Боль варьируется от слабовыраженной до сильной. Также присутствует повышенная чувствительность к свету. Глаз становится красным и водянистым, постепенно приобретая светло-серый цвет.

- Авитаминозный. Гораздо реже встречается данный вид кератита. Проявляется у людей с дефицитом витамина A и аутоиммунными заболеваниями.
- Аллергический. Повышенная чувствительность к пыльце и резким запахам способна вызвать аллергический кератит. В большинстве случаев носит хронический характер, временами приобретающий острую форму.
- Нейропаралитический. Первопричиной возникновения такого кератита является нарушение работы слёзных желез и тройничного нерва. Основной симптом этого заболевания — нитевидные повреждения роговицы и повышенная сухость глаза.
Признаки заболевания невыясненной этиологии
- Розацеа-кератит (окулярная розацеа). Основные симптомы данного явления — незначительное раздражение, ощущение инородного тела в глазу, сухость, размытость и ухудшение зрения. Нередко проявляется в совокупности с блефаритом и конъюнктивитом. В этом случае возникают язвы на веках и глубокие раны на роговице.
- Краевая дегенерация роговицы.

Это состояние образуется нередко и обусловлено следующими основными симптомами:
- истощение роговицы;
- потеря зрения;
- сухость глаза;
- астигматизм.
- Разъедающая язва Морена. Развитие заболевания возможно при серьёзном повреждении эпителия. Самая распространённая причина — это тяжёлые механические травмы (царапины, ожоги, порезы и т. д.). Состояние чревато осложнениями в виде следующего кератита.
- Рецидивирующая эрозия роговицы. Она повреждает не только эпителий, но и мембрану.
Основные симптомы:
- чувство инородного тела;
- светочувствительность;
- помутнение зрения;
- повышенное слезотечение.
Вам также будет интересно:
Как обнаружить болезнь?
Существует несколько методов диагностики для определения характера воспаления. В первую очередь — это физический осмотр и опрос жалоб пациента. Основным критерием обследования является набор симптомов и признаков, позволяющих верно установить причину возникновения заболевания и правильно назначить лечение.
Сбор анамнеза и наружный осмотр

Такие симптомы, как боль, покраснение, помутнение зрения, светобоязнь и наружные повреждения роговицы, являются общими для всех типов воспаления.
В дополнение к основным симптомам, пациенты с акантамёбным кератитом часто жалуются на ощущение инородного тела в глазу. После наружного осмотра назначаются дополнительные исследования.
Офтальмоскопия, микроскопия, биомикроскопия
Следующим этапом диагностики является офтальмоскопия (обследование глаза при помощи офтальмоскопа). Процедура позволяет определить состояние сетчатки и глубину повреждений роговицы. После проведения исследования полученное изображение изучается в лаборатории на наличие патологий.
Иногда проводится биомикроскопия — обследование глаза при помощи щелевой лампы.
Обратите внимание! По сравнению с другими методами диагностики, биомикроскопия позволяет наиболее детально обследовать структуру глаза.
Микроскопию чаще всего применяют при постановке диагноза, связанного с грибковой инфекцией. Это позволяет установить характер грибка и скорость его распространения.
Дифференциальная диагностика
При дифференциальном способе диагностике тип и характер недуга определяется методом исключения заболеваний, похожих по симптоматике на кератит.

Чаще всего этими заболеваниями являются:
- сифилис;
- импетиго;
- тирозинемия;
- синдром Когана;
- корь;
- свинка.
Обследования на сопутствующие заболевания
В некоторых случаях требуется дополнительное обследование на наличие основных болезней, способствующих развитию кератита. Осложнения сторонних глазных патологий способствуют появлению как схожих симптомов, так и появлению полноценного воспаления роговицы.
Кератоконус
Кератоконус — прогрессирующее заболевание, при котором роговица постепенно деформируется.

Основные симптомы — отёк и рубцевание. Способен вызвать близорукость, астигматизм и полную потерю зрения. Причины кератоконуса:
- генетика;
- травма глаза;
- ретинопатия;
- синдром Дауна.
Эндотелиальная дистрофия роговицы
Эндотелиальная дистрофия (дистрофия Фукса) — это постепенное ухудшение состояния внутреннего слоя роговицы. Клетки со временем ослабевают, а роговица набухает, вызывая помутнение зрения. На поздних стадиях заболевания на поверхности роговой оболочки появляется бельмо, из-за которого возникает боль и раздражение.
Обратите внимание! Кератит — один из вариантов осложнения дистрофии роговицы.
Дистрофия базальной мембраны эпителия
Данное заболевание вызывает редупликацию эпителия. Основным симптомом является точечное поражение отдельных участков роговицы.

В отличие от кератита дистрофия мембраны протекает безболезненно и не грозит потерей зрения, но способна вызвать близорукость и астигматизм.
Помимо эрозийных повреждений наблюдаются следующие симптомы:
- боль;
- повышенная чувствительность к свету;
- нарушение зрения;
- ощущение инородного тела в глазу.
Дистрофия сетчатки
Дистрофия сетчатки характеризуется изменением тканей сетчатой оболочки. Способствует помутнению роговицы и снижению зрения. Помимо кератита, со временем проявляются симптомы эрозии наружного слоя глаза.
Полезное видео
В видео объясняется, что такое кератит и какие симптомы сопровождают воспаление роговицы глаза.
Заключение
Кератит — это воспалительное заболевание, поражающее роговицу глаза. Пациенты, которые носят контактные линзы, чаще страдают кератитом, чем люди, применяющие альтернативный вариант в виде очков. Заболевание не подлежит лечению в домашних условиях, все лекарственные средства назначаются врачом-офтальмологом.

Ранняя стадия заболевания, спровоцированная вирусами и бактериями, хорошо поддаётся лечению и не вызывает проблем при обследовании.
Диагностика осложнена схожестью симптомов кератита с симптомами других глазных недугов.
Паразитарный и грибковый вид заболевания носят более сложный характер, но при своевременном лечении все симптомы легко поддаются устранению. Помимо наружного и внутреннего осмотра глаза, проводится полное обследование пациента на наличие инфекций и паразитов. В отдельных случаях требуется пересадка роговицы.
Оцени статью:
Будь первым!
Источник
Наверняка многие замечали белый налет, появляющийся по утрам в уголках глаз. Большинство не придает ему значения и просто умываются, но на самом деле это симптом, свидетельствующий о нарушении в организме. Причины его появления весьма разнообразны, поэтому поставить диагноз может только специалист.
Вовремя замеченная болезнь и правильное лечение гарантируют быстрое выздоровление и исключение осложнений.
Самые распространенные причины налета, зуда и подобных явлений в уголках глаз: гнойная инфекция, конъюнктивит, воспаление, синдром усталости глаз, блефарит, халязионы, рецидивирующий ячмень, отит, синусит, гайморит, мейбомит, демодекоз, ослабление иммунитета.
Диагностика патологии
В первую очередь врач проводит внешний осмотр, который позволяет выявить гнойнички и другие патологические образования на внешней и внутренней стороне глаза. Пациент должен сдать анализ на микрофлору.
Также врач должен исключить наличие хламидийного конъюнктивита, ведь он тоже может являться причиной зуда и налета. В этих целях делают соскоб и отправляют его в лабораторию. Чтобы исключить развитие демодекоза, проводится исследование ресницы и ее луковички.
Лечение заболеваний глаз

Главные направления терапии — предотвращение воспалительного процесса и подавление инфекции. Врач может назначить прием антибиотиков, совместить их с противовоспалительными средствами.
Если налет вызван чрезмерным напряжением и усталостью, используются специальные капли, например, Визин, Нормакс, Макситрол, Левомицетин.
В ряде случаев необходим массаж век, а также промывание слезных каналов.
Если белый налет появился из-за мейбомита, проводят инсталляцию раствором дикаина (0,5%) или тримекаина (3-5%) в конъюнктивный мешок.
Народные методы лечения
Подобные средства не могут быть использованы в качестве основной терапии, но хорошо дополняют таковую. К примеру, полезно пропить курс отваров из подорожника, зверобоя, крапивы, ромашки и цветков бузины.
Народные целители рекомендуют закапывать на ночь по 2 капли оливкового или персикового масла. Не менее полезными будут компрессы на основе отвара календулы, листьев/почек березы, подорожника.
Причины раздражения, покраснения и синяков в уголках глаз
Не всегда дискомфорт и неприятные явления свидетельствуют о наличии патологии. Как налет, так и синяки, покраснение, зуд могут возникнуть из-за внешних раздражителей. Некачественная аллергенная косметика, определенные глазные капли, длительное ношение контактных линз, попадание инородных тел, перенапряжение и обычная усталость – вот основные внешние причины.
В этих случая, как правило, лечение не требуется, достаточно предпринять следующие меры:
- устранить источник раздражения;
- хорошо отдохнуть;
- изменить марку косметики и т. п.
Но если наблюдается ухудшение зрения или у человека имеется аллергия, нужно обратиться к специалисту для проведения диагностики, выявления точной причины и назначения адекватного лечения.
Стоит отметить и такое явление, как трещина в уголке одного глаза или сразу на обоих. Ранка может возникнуть из-за аллергии при частом трении кожи, или при конъюнктивите.
На первый взгляд трещина не представляет опасности, но это далеко не так, ведь через повреждение может проникнуть вторичная инфекция. Так что нужно быстрее обращаться за помощью к врачу, чтобы не допустить осложнений.
Зуд, как уже упоминалось, тоже может быть симптомом конъюнктивита, но также он характерен аллергии. Обычно к нему присоединяется насморк, чихание, слезоточивость. Не стоит исключать демодекоз, хотя он, как правило, возникает у людей с ослабленным иммунитетом.
Те, кто подолгу работает за компьютером, страдают «синдромом сухого глаза», поэтому появление раздражения, зуд и трещинки в уголках свидетельствуют о том, что нужно делать специальную гимнастику и регулярно отвлекаться на другие занятия. Люди, которые носят контактные линзы и очки, тоже должны помнить, что глазам периодически нужно отдыхать.
Опущенные, опухшие уголки глаз, мешки и синяки

Подобные дефекты могут свидетельствовать как о переутомлении, стрессе, так и о серьезных проблемах со здоровьем. Сначала рекомендуется хорошо отдохнуть, выспаться, можно принять успокоительные средства, если в этом есть необходимость, прогуляться.
Когда режим труда и отдыха нормализован, но неприятные явления не проходят, нужно обращаться к специалисту. В данном случае только он сможет поставить диагноз, выяснить причину и назначить соответствующие меры.
Стоит отметить, что опущенные уголки, налет и другие явления могут быть связаны с возрастными изменениями. Однако нельзя сбрасывать со счетов гормональные нарушения и дефицит витаминов. Эти два состояния провоцируют пигментацию кожных покровов, появление синяков.
Внешний вид может испортиться и вследствие резкого похудения. Проблемы с сердцем и почками, истощение организма после затяжной болезни также могут быть провоцирующими факторами.
Когда болит глаз, возникает синяк в уголке или другие неприятные состояния, нужно обратиться к врачу для исключения хронических патологий и активных воспалительных процессов.
О чем говорит жировик в уголке или на веке глаза
Этот косметический дефект особенно распространен среди новорожденных детей и пожилых людей. Если у первых он связан со сменой среды обитания, то у старших его причиной, как правило, являются гормональные сбои.
Если возник жировик, а к нему присоединились мешки или синяки, нужно обратиться к терапевту. Врач, исходя из анамнеза и жалоб пациента, порекомендует лечение или направит к специалистам узкого профиля, например, эндокринологу, гинекологу.
Сначала нужно выяснить, какие причины спровоцировали данное явление. Стоит отметить, что это касается и других косметических дефектов, включая налет в уголке глаз. Если жировик возник в результате гормонального дисбаланса, нужно направить усилия на устранение последнего, в противном случае даже после удаления дефекта он может возникнуть снова.
Заключение
Если глаз болит или покраснел, в уголках появились трещинки либо жировики, докучает зуд или жжение, нужно обращаться к врачу. Некоторые из этих состояний могут быть вызваны обычным переутомлением, тогда можно не беспокоиться.
Однако уголки глаз могут воспалиться и в результате более серьезных воздействий. Поэтому лучше пройти осмотр и опровергнуть наличие заболевания, нежели допустить его развитие.
Причины появления и лечение белых выделений из глаз
У вас появились в глазах белые выделения? Что это может быть? Попавшая в глаз инфекция или аллерген, вызывают воспалительный процесс на коже у основания ресниц.
Признаком воспаления или болезни являются выделения из глаз, которые различаются по цвету и структуре. При их подсыхании на веках могут образовываться корочки, больному трудно утром открыть глаза. Давайте разберемся почему это происходит и как лечить данную болезнь глаз.
Причины и симптомы

Признаком наличия болезни. являются выделения из глаз, которые различаются по цвету и структуре
Инфекционное воспаление век вызывает развитие блефарита, появлению которого способствуют:
• Избыток выделяемого подкожного жира.
• Использование косметики низкого качества или аллергия на составляющие косметических средств.
• Клещ демодекс.
• Распространение инфекции во время болезни вирусного характера.
• Нарушение гигиенических правил ухода за глазами, касание лица грязными руками.
Блефарит проявляется густыми выделениями из глаз гнойного типа с образованием чешуек, покраснением век и их отечностью. У больного наблюдается слезотечение.
Различные формы конъюнктивита, к примеру аденовирусный конъюнктивит или аллергический конъюнктивит. также сопровождаются выделениями из глаз. Воспаление конъюнктивы приводит к утреннему залипанию ресниц от выделившегося за ночь гноя.
Иногда могут появляться более жидкие сукровичные прозрачные выделения, которые не подсыхают и могут свидетельствовать о простуде или наличии аллергической реакции.
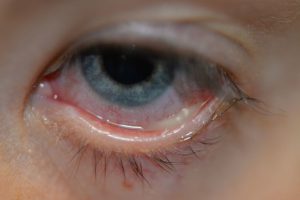
Иногда могут появляться более жидкие сукровичные прозрачные выделения, которые не подсыхают и свидетельствуют о простуде или наличии аллергической реакции
Основными симптомами проявления заболевания являются:
• Затуманивание зрения.
• Болезненность глаз.
• Повышение световой чувствительности.
• Зуд и жжение в области глаз.
• Слезотечение.
Выделения из глаз, на фоне бактериальных и вирусных инфекций, также могут сопровождаться кашлем, повышением температуры тела, чиханием и затруднением носового дыхания.
При устранении инфекции или раздражителя, исчезнет и слизь в глазах. Причины появления выделений одинаковы, независимо от того, взрослый человек заболел или ребенок.
Гнойные и белые выделения из глаз
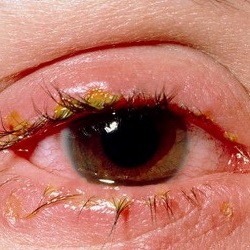
Основная причина образования гноя — налиие у больного различных форм конъюнктивита
Основная причина образования гноя — налиие у больного различных форм конъюнктивита. Гнойные выделения из глаз могут возникать также вследствие травмы глаза или при попадании в него постороннего предмета.
Нагноения вязкой консистенции, желтого или коричневого цвета является реакцией организма на различные заболевания, такие как бактериальный конъюнктивит, герпес глаз, трахома, грибковый кератит. В процессе болезни накапливается много отмерших клеток и метаболитов, от которых организм старается избавиться. Эффективным средством от конъюнктивита являются глазные капли Азидроп.
Узнать о различиях в симтоматике и особенностях развития атопического и аллергического конъюнктивита вы можете из статьи.
Ячмень глаза также вызывает гнойное выделение. Гнойный нарыв постепенно созревает и в конце болезни, как правило, из него вытекает накопившаяся субстанция. Гнойные воспаления чаще встречаются у детей и пожилых людей.
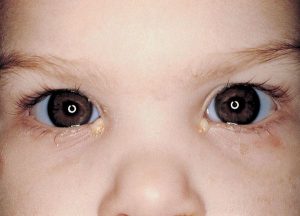
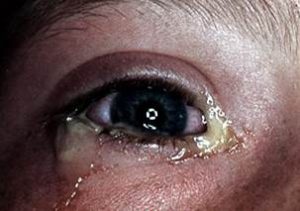
На фото: белые выделения из глаз у малыша
Почему в глазах появляются белые выделения? Провокаторами являются простуда и вирусный конъюнктивит. Прозрачная, жидкая, слегка липкая слизь беловатого цвета возникает под воздействием аллергенов, из-за сухости глаз и в результате трения ресничек о глазное яблоко. Она не образует корочек и не вызывает излишнего дискомфорта.
Многие задаются вопросом почему в уголках глаз появляются белые выделения? После сна в этом месте образовывается белый налет, на который не особенно обращают внимание, а зря. Данный симптом может свидетельствовать о нарушениях в организме.
По каким причинам появляются по утрам белые выделения из глаз поможет выяснить специалист, проведя необходимое обследование.
Выделения из глаз у ребенка
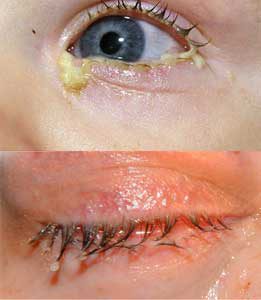
У детей обильные желтые выделения из глаз могут появиться при дакриоцистите — не прохождении слезных каналов
Помимо перечисленных заболеваний, у детей обильные желтые выделения из глаз могут появиться при дакриоцистите — не прохождении слезных каналов.
Составляющее обильно вытекает при надавливании. Особенно подвержены новорожденные, обусловлено это анатомией строения слезных органов.
Как лечить аллергический конъюнктивит у ребенка, вам расскажет статья.
Решением проблемы должен заниматься не офтальмолог, а ЛОР-врач. Он проводит зондирование слезных путей и их промывание. Иногда необходимо хирургическое вмешательство.
Облегчение состояния и лечение
Вылечить слизь в глазах возможно при комплексном подходе к проблеме. После установления причин ее появления, врач-офтальмолог назначает лечение.
Причинами выделений могут быть различные заболевания. Чем лечить выделения из глаза у взрослого, а тем более у ребенка, знает только врач.
Вот почему не стоит откладывать визит к окулисту и тем более заниматься самолечением.
Для облегчения дискомфорта можно делать следующее:
• Закапывать глаза средствами, приготовленными по народным рецептам (отваром ромашки, рябины и других лекарственных растений).
• Прикладывать на глаза ватный тампон, смоченный раствором фурацилина или марганцовки. При отсутствии этих препаратов подойдет кипяченная остывшая вода.
• Промывать веки солевым раствором.
• Устранить раздражитель (при аллергических выделениях). Для этого провести уборку в доме, исключить неподходящие косметические средства.
Отхождению густых выделений помогает массаж век.
Вылечить слизь в глазах возможно при комплексном подходе к проблеме. После установления причин ее появления, врач-офтальмолог назначает лечение. Терапия может состоять из антибактериальных и противовирусных препаратов, глазных капель и мазей, антигистаминных и гормональных средств, но только после консультации с врачом. При соблюдении всех рекомендаций, болезнь быстро отступает.
Причины неприятного синдрома
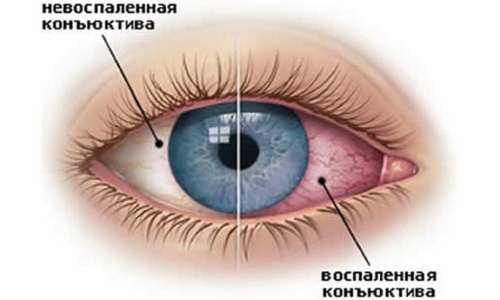
Выделения из глаза становятся защитной реакцией организма на воздействие агрессивных факторов окружающей среды. Это может быть инфекция, аллерген, механическое повреждение. В большинстве случаев они подсказывают, что человек, а в частности его органы зрения поражены тем или иным недугом.
О каких болезнях могут говорить выделения из глаза:
- конъюнктивите (аллергическом, бактериальном либо вирусном);
- дакриоцистите;
- трахоме;
- блефарите;
- кератите.
Также выделения возможны при проникновении инфекции в орган зрения, ослабленный оперативным вмешательством, в период реабилитации. Неудобные или грязные линзы тоже способны послужить причиной неприятного симптома. Выделения из глаз у человека могут проявиться при воздействии химических веществ и ультрафиолета, в результате долгой работы у монитора из-за сухости и усталости органов зрения.
Воспаление конъюнктивы чаще всего вызывает подобный симптом. Причиной может быть заражение органов зрения патологическими бактериями и вирусами либо реакция на аллергический раздражитель. Такой недуг может привести к серьезным последствиям в виде эндофтальмита либо язвы роговицы. Воспаление слезного мешка или дакриоцистит вызывается дисфункцией носослезных протоков, что провоцируют застойные явления в глазу. Трахому, то есть хронический воспалительный процесс в конъюнктиве и роговице, вызывает хламидийная инфекция. При кератитах воспаляется роговица по причинам инфекционного характера.
У блефарита, проявляющегося воспалением ресничного края век, может быть несколько причин:
- излишне жирная кожа;
- некачественные косметические средства;
- реакция на пылевого клеща демодекса;
- инфекции соседних органов или занесенные с зараженных предметов.
Выделения из глаза обычно сопровождают дополнительные неприятные симптомы:
- замутненность, жжение и зуд в органах зрения
- болезненные ощущение и повышенное слезоотделение;
- покраснение, отечность, светочувствительность.
При бактериальных или вирусных поражениях возможны также кашель, насморк, ноющие ощущения в суставах, повышенная температура.
Выделения из глаз, сопутствующие определенному заболеванию, способны привести к серьезным осложнениям, вплоть до потери зрения. И если они не проходят быстро или сопровождаются сильным зудом и болью, обязательно следует обратиться к офтальм?


