Аллергический кератит глаза лечение
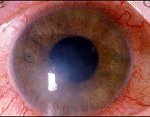
Аллергический кератит – это воспалительное изменение роговой оболочки (роговицы) глаза, связанное с развитием острой аллергической реакции. Проявления аллергического кератита включают роговичный синдром (светобоязнь, слезотечение, блефароспазм), смешанную конъюнктивально-перикорнеальную инъекцию, поверхностные инфильтраты в роговице. Диагностика аллергического кератита основывается на данных наружного осмотра, проверки остроты зрения, биомикроскопии, анальгезиметрии, окраски роговицы флуоресцином, микроскопии и посева отпечатков с роговицы, внутрикожных аллергических проб и т. д. Лечение аллергического кератита требует проведения местной терапии кортикостероидами, приема антигистаминных средств.
Общие сведения
Роговица представляет собой переднюю часть наружной оболочки глаза, расположенную в глазной щели, и является важнейшим элементом светопреломляющего аппарата. Важнейшими функциями роговицы служат защита глаза от механических, термических и иных повреждений, попадания микроорганизмов и пыли. Свойства роговицы – прозрачность, кривизна поверхности, сферичность, структурная и оптическая однородность во много определяют состояние зрения. В клинической офтальмологии аллергический кератит рассматривается как местное проявление острой аллергической реакции. Аллергические кератиты чаще возникают в детском и подростковом возрасте и протекают совместно с аллергическими конъюнктивитами.
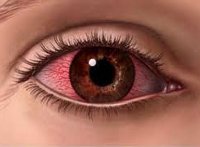
Аллергический кератит
Причины
Аллергический кератит может вызываться различными экзо- и эндоаллергенами. Экзогенными аллергенами чаще всего выступают медикаменты (в т. ч. вакцины), пищевые продукты, пыльца растений, шерсть животных, бытовая химия, косметика и др. При этом возникновение лекарственно-аллергического кератита может быть обусловлено как местными аппликациями препаратов, так и их парентеральным введением.
К эндогенным аллергенам относятся бактериальные токсины в слезной жидкости, глистные инвазии, туберкулезная интоксикация. На фоне гельминтозов, может развиваться не только клиника аллергического кератита, конъюнктивита, блефарита, иридоциклита, но и атопического дерматита, поллиноза, бронхиальной астмы. Особую группу составляют туберкулезно-аллергические кератиты, вызванные туберкулезной интоксикацией. При данной форме аллергического кератита микобактерии туберкулеза не обнаруживаются, однако положительные специфические туберкулезные пробы (реакция Манту, проба Пирке) свидетельствуют о высокой сенсибилизации организма.
Патогенез
При аллергическом кератите отмечается отечность и субэпителиальная инфильтрация роговицы. Единичные или множественные инфильтраты роговицы локализуются в разных участках оболочки и на различной глубине, имеют различную форму и размеры. В области инфильтрата роговица теряет свой блеск. При поверхностных аллергических кератитах, протекающих с вовлечением эпителиального слоя, инфильтраты могут бесследно рассасываться. В случае заинтересованности более глубоких роговичных слоев на месте воспалительных фокусов образуется рубцовая ткань, и остаются более или менее выраженные участки помутнения.
Аллергический кератит сопровождается расширением сосудов — конъюнктивально-перикорнеальной инъекцией; нередко отмечаются эрозии и изъязвления роговичной ткани. Микроскопические изменения характеризуются десквамацией и трансформацией эпителия, лимфоцитарной реакцией ткани, повреждением боуменовой мембраны.
Классификация
В зависимости от воздействующих факторов кератиты подразделяются на экзогенные (вызываются этиологическими агентами внешней среды) и эндогенные (вызываются внутренними причинами). Развитие аллергического конъюнктивита может быть обусловлено как экзогенными, так и эндогенными причинами. По этиологии кератиты делятся на:
- бактериальные (неспецифические и специфические при туберкулезе, сифилисе, малярии, бруцеллезе)
- вирусные (аденовирусные, герпетические, коревые, оспенные)
- токсико-аллергические (фликтенулезные, скрофулезные, аллергические)
- обменные
- грибковые
- нейрогенные
- посттравматические
- акантамебные и др.
По степени вовлечения слоев роговицы различают поверхностные кератиты, протекающие с повреждением эпителия и боуменовой мембраны, и глубокие кератиты, при которых в воспаление вовлекаются строма и десцеметова мембрана роговой оболочки. По локализации кератиты могут быть периферическими, центральными; по степени распространенности — ограниченными или диффузными.
Симптомы аллергического кератита
Клиническая картина характеризуется, так называемым роговичным синдромом, включающим светобоязнь, обильное слезотечение, резкое сужение глазной щели (блефароспазм). Раздражение нервных окончаний роговицы при аллергическом кератите приводит к рези и жжению в глазу, ощущению инородного тела, постоянным болям, из-за которых пациент не может открыть глаз. Возникает перикорнеальная или смешанная конъюнктивально-перикорнеальная инъекция (покраснение глазного яблока). Ввиду развития помутнения в оптической зоне отмечается снижение остроты зрения. После прекращения аллергического кератита, зрение в большинстве случаев не восстанавливается. Туберкулезно-аллергический кератит протекает с субфебрилитетом, недомоганием.
Осложнения
При распространении воспалительной реакции с аллергическим компонентом на радужку, склеру или ресничное тело возникают ирит, склерит, иридоциклит. Тяжелое или длительное течение аллергического кератита может приводить к перфорации роговицы, вторичной глаукоме, осложненной катаракте, невриту зрительного нерва, эндофтальмиту. Воспалительные поражения роговицы часто приводят к необратимым изменениям роговой оболочки и стойкому снижению зрения вплоть до полной слепоты.
Диагностика
В диагностике аллергического кератита принимают участие врач-офтальмолог и аллерголог, при необходимости — фтизиатр. Офтальмологическое обследование при аллергическом кератите включает осмотр глаз, проверку остроты зрения, биомикроскопию, тест окраски роговицы флуоресцином, анальгезиметрию. Для выявления аллергена проводятся внутрикожные аллергические пробы. В случае присоединения вторичной инфекции возбудителя обнаруживают с помощью бактериологического исследование мазка.
Для исключения гельминтозов исследуют кал на яйца глистов. При подозрении на туберкулезно-аллергический кератит показана рентгенография легких или флюорография, туберкулиновые пробы. Дифференциальная диагностика аллергических кератитов проводится с кератитами вирусной, грибковой, бактериальной этиологии.
Лечение аллергического кератита
В первую очередь необходимо прекращение контакта с аллергеном и его элиминация. Местно назначаются инсталляции 0,4% раствора дексаметазона, закладывание глазных мазей (преднизолоновой, гидрокортизоновой); при тяжелом аллергическом кератите — субконъюнктивальные инъекции дексаметазона. При хронических рецидивирующих инфекционно-аллергических кератитах назначают длительные курсы стероидных гормонов внутрь.
Обязательным компонентом лечения аллергического кератита служит прием антигистаминных средств (хлоропирамина, мебгидролина, хифенадина, клемастина и др.), витаминов С и В2 (рибофлавина), седативных средств, хлорид кальция внутрь или внутривенно. В случае наслоения бактериальной инфекции производят инстилляции раствора сульфацетамида, сульфапиридазин-натрия, левомицетина, тетрациклина гидрохлорида и других антибактериальных средств. При выявлении глистной инвазии назначаются антигельминтные препараты.
Лечение туберкулезно-аллергического кератита проводится с участием фтизиатра. Больным дополнительно назначается противотуберкулезная терапия стрептомицином, изониазидом, фтивазидом и др.; проводятся физиотерапии: электрофорез стрептомицина, кальция, гидрокортизона, общее УФО.
При снижении остроты зрения показаны фонофорез и электрофорез с гиалуронидазой. При рубцовых изменениях роговицы производится кератопластика, при развитии вторичной глаукомы — хирургическое или лазерное лечение глаукомы.
Прогноз и профилактика
Своевременная и рациональная терапия поверхностного аллергического кератита приводит к тому, что инфильтраты роговицы рассасываются бесследно или с минимальными последствиями для зрения. Последствием глубокого кератита служит развитие помутнений роговицы, значительное снижение остроты зрения или его полная потеря. Профилактика аллергического кератита заключается в исключении контакта с аллергенами, дегельминтизации детей, лечении туберкулезной интоксикации.
Источник
Лечение аллергического кератита
Эффективная терапия выраженных проявлении аллергии глаза и его вспомогательного аппарата требует местного п общего комплексного воздействия па организм с учетом всего многообразия этиологических и патогенетических факторов, сложности патогенеза, нарушений эндокринной, центральной и вегетативной нервных систем. Самое действенное в лечении — предотвращение контакта с аллергеном, его элиминация, часто сама по себе приводящая к быстрому выздоровлению.
Однако своевременно выявить и выключить аллерген удается далеко не у каждого больного. В таких случаях, не прекращая поиски причины болезни, необходимо воздействовать на определенные звенья патогенетической цепи аллергического процесса с тем, чтобы затормозить образование, нейтрализовать антитела либо подавить патохимическую фазу аллергии. Нужны также средства, повышающие сопротивляемость организма и снижающие его аллергическую реактивность, нормализующие обмен веществ, проницаемость кровеносных сосудов, нервную и эндокринную регуляции.
Первая задача — торможение образования антител и реакции аллерген-антитело — решается назначением десенсибилизирующих препаратов, в первую очередь стероидных гормонов. Глюкокортикоиды снижают выработку антител, уменьшают проницаемость капилляров, задерживают распад сложных мукополисахаридов, оказывают выраженное противовоспалительное действие. Наиболее отчетливо их лечебный эффект проявляется при аллергических реакциях замедленного типа.
В глазной практике эти сильнодействующие, оказывающие серьезное побочное влияние препараты показаны больным, у которых аллергия глаза (будь то самостоятельный процесс или осложнение иной патологии) выражена сильно и плохо поддается другому лечению. Обычно это заболевания глазного яблока. При аллергических же поражениях вспомогательного аппарата глаз рекомендуется по возможности избегать применения стероидов.
Для лечения глазных проявлений аллергии наиболее рекомендуются инсталляции дексаметазона (0,4% раствор) или адрезонэ 4-6 раз в день, применение в виде мази преднизолона, гидрокортизона и кортизона (0,5-1%), дексаметазона (0,1%), при тяжелом течении болезни инъекции дексаметазона или дексазона в конъюнктиву, а также назначение внутрь 3-4 раза в сутки преднизолона (по 5 мг), триамцинолона (по 4 мг), дексаметазона (по-0,5 мг на прием), медризона, флюрометалона. Лечение, как правило, проводят короткими курсами с постепенным снижением доз, рассчитываемых так, чтобы через 10-15 дней прием препарата внутрь можно было отменить. Синдром «отмены» при таких курсах, если и проявляется, то только некоторым обострением болезни глаза, требующим продления глюкотерапии еще на какое-то небольшое время.
Длительные курсы лечения (1,5-2 мес и больше) и более высокие дозы стероидных гормонов (до 60-70 мг преднизолона в сутки в начале лечения) назначают больным хроническими, рецидивирующими, чаще инфекционно-аллергическими заболеваниями глаз, а также при лечении симпатической офтальмии. В микродозах дексаметазон (0,001% водный раствор) Ю. Ф. Майчук (1971) рекомендует для лечения аллергической реакции при синдроме Съегрена, хронических конъюнктивитах неизвестной этиологии,. вирусных поражениях глаза и пр. Поскольку определенными иммунодепрессивными свойствами обладают салициловые и пиразолоновые препараты, их в средних дозах с успехом применяют при лечении аллергических болезней глаз, особенно при аллергии век и конъюнктивы, избегая назначения кортикостероидов. Сходство в механизмах противоаллергического действия обусловливает также возможность замены указанными препаратами стероидов у больных, которым таковые противопоказаны. Лечение проводят курсами длительностью 3-5 нед.
В последние годы с положительными результатами при аллергических страданиях глаз испытываются специальные иммунодепрессивные средства, в основном из арсенала химиотерапии опухолей.
Подавление патохимической фазы аллергической реакции в основном осуществляется антигистаминными препаратами, оказывающими наибольшее действие при аллергии немедленного типа. Количество этих препаратов велико. Чаще других офтальмологи используют димедрол (по 0,05 г 3 раза в сутки), супрастин (0,025 г 2-3 раза в сутки), дипразин (пипольфен по 0,025 г 2-3 раза в сутки), левомепромазин (венгерский тизерцин по 0,05-0,1 г 3- 4 раза в сутки), диазолин (по 0,1-0,2 г 2 раза в сутки), тавегил (по 0,001 г 2 раза в сутки), фенкарол (по 0,025-0,05 г 3-4 раза в сутки). Не обладающие снотворным действием три последних препарата пригодны для амбулаторного лечения. При выборе лекарств основное значение имеет их переносимость больными; при слабом действии одного средства показана его замена другим.
Для местной терапии из указанных медикаментов применяется: димедрол в каплях. В зависимости от реакции пациента назначают инстилляции его 0,2%, 0,5% и 1% растворов 2-3 раза в сутки. Капли полезны больным не только с выраженными, но и со слабыми проявлениями аллергии конъюнктивы и переднего отдела глазного яблока. Механизм действия антигистаминных препаратов изучен недостаточно. Полагают, что они блокируют гистамин на клетках-реципиентах, уменьшают проницаемость сосудов, сокращают капилляры, тормозят образование гиалуропидазы, которая способствует распространению гистамина. Важно также их заметное противовоспалительное действие.
Л. Д. Лдо различает три стадии действия антигистаминов при их длительном применении:
- терапевтическую стадию (максимальный эффект);
- стадию привыкания (эффекта пет или он слабый);
- стадию аллергических осложнений (появление повышенной чувствительности к применяемому препарату у части больных).
Такая динамика ограничивает курс лечения 3-4 нед и подтверждает целесообразность смены препаратов в связи с привыканием к ним.
Кроме указанных лекарств, инактивировать гистамин и уменьшить чувствительность к нему помогает гистоглобулин (смесь гамма-глобулина с гистамином). Его вводят подкожно по 1-3 мл 1 раз в 2-4 дня; всего на курс 4-10 инъекций. Значительное улучшение в ходе болезни наблюдается только через 1 — 2 мес. Не рекомендуется сочетание этого средства с кортикостероидами.
В комплекс лечения тяжелых проявлений глазной аллергии можно также включать внутривенные вливания 0,5% раствора новокаина капельно по 150 мл в сутки в течение 8-10 дней. В капельницу добавляют 10 мл 5% раствора аскорбиновой кислоты, а внутрь назначают рутин.
Из средств общего воздействия на организм с целью мобилизации его защитных механизмов для борьбы с аллергией в офтальмологии широко назначают хлорид кальция внутрь (5-10% раствор по 1 столовой ложке 3-4 раза в сутки после еды), реже внутривенно (10% раствор по 5-15 мл ежедневно) либо кальция глюконат внутрь (по 1-3 г 2-3 раза в сутки). В тех же целях А. Д. Адо и соавт. (1976) рекомендуют натрия тиосульфат (30% раствор по 5-10 мл внутривенно; на курс 7-10 инъекций). Все эти медикаменты хорошо сочетаются с антигистаминными средствами.
Больным с глазными проявлениями аллергии полезны также витамины С и В2 (рибофлавин), седативные средства. Строго обязательны санация очагов инфекции, лечение других общесоматических процессов, нормализация психического статуса, сна и пр. Предрасположение к аллергии, в том числе глаз, снижается при закаливании организма, занятиях физкультурой и спортом. В этом по существу состоит и профилактика аллергических заболеваний вообще и глазной аллергии в частности.
Очень трудной задачей является лечение глазных больных, страдающих поливалентной аллергией, которые нередко дают выраженную местную, а иногда и общую реакцию на местное применение почти любых лекарств. Аллергенами для них могут быть даже те самые глюкокортикоиды и антигистаминные препараты, которыми лечат аллергию. В таких случаях приходится отменять все медикаменты, кат; бы они ни были нужны для лечения основной болезни, а затем очень осторожно, лучше путем постановки предварительных проб, подбирать переносимые лекарства.
Подавляя тем или иным путем аллергические реакции, офтальмолог не имеет права забывать, что при этом страдает вся иммунная система организма, ухудшается его защита от инфекционных и иных агентов.
Эффективная, но трудная для осуществления в широкой практике специфическая десенсибилизация туберкулином, токсоплазмином и другими антигенами подробно освещена и работах А. Я. Самойлова, И. И. Шпак и др.
В зависимости от характера аллергической патологии глаза одновременно с противоаллергической терапией проводят, преимущественно местно, симптоматическое лечение подсушивающими, дезинфицирующими, вяжущими и другими лекарствами, назначают мидриатики или миотики и т. д.
В частности, при глазных проявлениях отека Квинке, если не удается выявить и элиминировать аллерген, то симптоматическое лечение проводят преимущественно антигистаминными средствами. Местно применяют димедрол; его же или другие гистаминные средства назначают внутрь. При выраженных симптомах болезни показаны амидопирин, бруфен, аминокапроновая кислота (от 0,5 до 2,5-5 г в зависимости от возраста, запивая подслащенной водой). Лечение осложнений обычное. Кортикостероиды, как правило, не показаны.
При выраженных аллергических дерматитах и экземах наряду с возможной элиминацией аллергена проводят симптоматическую терапию аналогично рекомендованной выше при отеке Квинке. Назначение антигистаминных препаратов в комплексе этой терапии показано, поскольку нельзя исключить смешанной аллергии замедленно-немедленного, а иногда только немедленного типа. Рекомендуются также препараты кальция, натрия тиосульфат или магния тиосульфат. Кортикостероиды назначают лишь больным с очень тяжелыми проявлениями болезни.
При мацерации и мокнутии показаны подсушивающие примочки («компрессы») по 10-15 мин 3-4 раза в сутки с различными растворами: 1-2% раствором борной кислоты, 1% раствором резорцина, 0,25% раствором амидопирина, 0,25-0,5% раствором серебра нитрата, 0,25% раствором танина. Корки после размягчения их стерильным рыбьим жиром или оливковым маслом удаляют, трещины и глубокие эффлоресценции прижигают точечно 2- 5% раствором серебра нитрата. Лечение бесповязочное (светозащитные очки). Для уменьшения мацерации кожи отделяемым из глаза применяют дезинфицирующие, вяжущие, сосудосуживающие капли, а на ночь — смазывание ресничного края век мазью.
По мере ослабления воспалительных явлений показаны дезинфицирующие мази на глазной основе без вазелина и специально изготовленная салицилово-цинковая паста. Изготовляемые без учета особенностей тканей глаза и его вспомогательного аппарата фирменные мази типа «Геокортоп», «Синалар», «Оксикорт», «Дерматолон», «Локакортеи» и др. пригодны только для наружного применения. Нанося их па кожу век 1-2 раза в сутки в течение 1-2 кед, Ю. Ф. Майчук (1983) получал эффект в тек случаях, когда не помогали другие кортикостероиды.
При лечении контактных аллергических конъюнктивитов и дерматоконъюнктивитов аптигистаминные препараты неэффективны, вазоконстрикторы не действуют. Таким больным показаны дезинфицирующие средства в каплях, мазях или пленках (ГЛН), кортикоиды, внутрь кальция хлорид или кальция глюконат, ацетилсалициловая кислота, амидопирин, при затянувшейся болезни — короткие курсы глюкокортикоидов в средних дозах.
При лечении весеннего катара, по данным исследований, наиболее эффективны глюкокортикоиды. Учитывая лучшую переносимость их в молодом возрасте, их назначают в каплях 2-3 раза в сутки в течение всего периода обострения болезни, а также используют для профилактики рецидивов перед наступлением теплого времени года. Тяжелые проявления болезни требуют дополнения местной кортикостероидной терапии общими прерывистыми курсами лечения этими препаратами в средних дозах. Эффективность лечения повышают криоаппликации разрастаний конъюнктивы и лимба, иногда их иссечение. Наряду со стероидами полезны кальция хлорид или кальция глюконат, рибофлавин, кромолии-натрий (интал). Для уменьшения зуда и разжижения секрета закапывают 3-5% натрия бикарбонат 3-5 раз в сутки, цинка сульфат с адреналином, временами 0,1-0,25% раствор дикаина и пр. В период ремиссии больные подлежат диспансерному наблюдению и противорецидивному лечению, при рецидивах лечатся амбулаторно или в глазных стационарах.
При введении лекарств или проведении тестирования окулист может наблюдать самое тяжелое общее проявление аллергии — анафилактический шок. Больного с подозрением на шок, тем более с явными признаками его, немедленно укладывают в строго горизонтальном положении. Внутримышечно вводят 0,5 мл 0,1% раствора адреналина, дексаметазон (4-20 мг) или преднизон (0,5- 1 мг на 1 кг массы тела), эуфиллин (1-2 мл 2,4% раствора) шик дипрофиллин (5 мл 10% раствора) и димедрол (5 мл 1% раствора) или другой антигистаминный препарат. При недостаточном действии эти и другие противошоковые средства вводят внутривенно).
Источник


