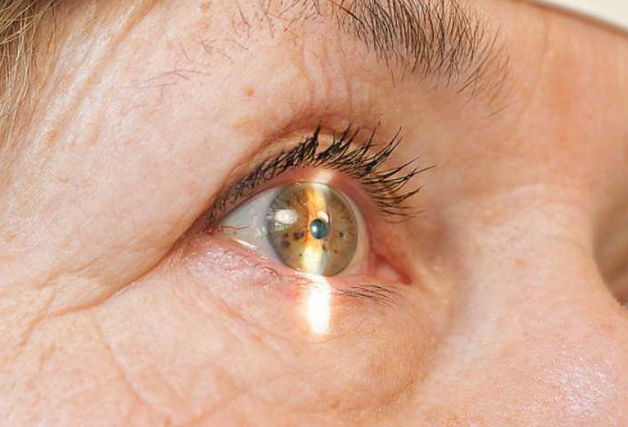
Замена роговицы на глазу
Данные всемирной организации здравоохранения (ВОЗ) показывают, что поражение роговицы глаза занимает первое место среди основных причин слепоты после глаукомы, возрастной макулярной дегенерации и катаракты. Роговица – это передняя прозрачная часть наружной оболочки глаза, которая является очень уязвимой к негативному воздействию механических, физических и химических факторов окружающей среды.
Любые изменения основных свойств роговицы (прозрачности, сферичности, чувствительности, величины, зеркальности) сопровождается снижением остроты зрения и требует консервативного или оперативного лечения. К сожалению, консервативные методики терапии требуют длительного времени и не всегда могут гарантировать восстановление первоначальных характеристик роговичной оболочки и восстановление нарушенных зрительных функций. Поэтому возникает острая необходимость применять хирургические методики лечения и, в частности, кератопластику.
Разновидности кератопластики
Пересадка роговицы глаза (кератопластика) – это микрохирургическое оперативное вмешательство, в ходе которого удаляют поврежденную роговицу и меняют ее на донорский трансплантат или кератопротез (КП).
Существует два вида материала для замены роговицы:
- донорская ткань – которую изымают у трупа на протяжении не больше 2-х часов после смерти;
- кератопротезы (искусственная роговица) – примеры таких устройств: Бостон КП (тип I и II), остео-одонто-кератопротез (OOKП), AlphaCor и Федоров-Зуев КП. Бостон КП – это наиболее распространенный имплантируемый протез роговицы.
Во всем мире предпочтение отдают именно донорским роговицам. Это очень благоприятный материал для трансплантации, так как риск отторжения минимальный из-за особенностей ее анатомо-физиологического строения и отсутствия собственных кровеносных сосудов. Но иногда пересадка роговицы все же осложняется отторжением (у части пациентов – повторным), именно в таких ситуациях прибегают к установке кератопротеза.

Имплантированный кератопротез Бостон
Донорские материалы для замены роговицы изготавливают специальные лицензированные медицинские учреждения. Существуют даже специальные глазные донорские банки, которые занимаются сбором материала, его обработкой и хранением. Такие трансплантаты изготавливают в стерильных лабораторных условиях, все они проходят проверку на наличие вирусных бактериальных и прочих поражений.
В микрохирургии глаза операции по пересадке роговицы классифицируют:
- по размерам пересаженного участка: полная (тотальная) и частичная (локальная и субтотальная);
- по слоям роговичной оболочки, которые хирург меняет: сквозная, передняя послойная и задняя послойная.
СПРАВКА! Роговица глаза имеет 5 слоев: поверхностный эпителиальный клеточный, боуменова мембрана, строма, десцеметова мембрана, эндотелиальный клеточный слой.

Строение роговицы
Сквозная пересадка роговицы – самый распространенный вид кератопластики. В данной ситуации поврежденная роговица заменяется полностью, то есть на всю толщину (меняют все 5 слоев). Такая операция нужна пациентам с кератоконусом и другими врожденными аномалиями строения роговичной оболочки у детей, а также при обширных травмах, ожогах, некрозах.
Послойная кератопластика показана пациентам с повреждениями роговичной оболочки, которые носят поверхностный характер. Оперативные вмешательства на передней или задней части роговицы проводят людям с ожогами, дистрофиями, помутнениями или различными кератопатиями. Такие вмешательства можно разделить на 2 подкатегории:
- DALK – глубокая передняя послойная кератопластика (делают пересадку передних 3 слоев роговицы, оставляют десцеметову мембрану и эндотелиальный пласт клеток);
- DMEK – задняя частичная кератопластика (замена только заднего эндотелиального слоя роговицы).

Основные разновидности кератопластики, в зависимости от слоев роговицы, которые меняют в ходе операции
Показания
Пересадка роговицы глаза необходима в случае, когда консервативные и другие методики лечения не оказывают нужного действия и не способны возобновить основные свойства роговичной оболочки, которые обеспечивают хорошую остроту зрения.
Чаще всего к трансплантации прибегают в следующих ситуациях:
- врожденные и приобретенные истончения роговицы (дистрофии);
- буллезная кератопатия;
- рубцы после перенесенных операций, травм или ожогов;
- спайки, стойкие помутнения, язвы роговицы после перенесенных инфекций (кератитов) бактериального, вирусного, грибкового, паразитарного происхождения;
- стромальные дистрофии;
- кератоконус и кератоглобус;
- отторжение трансплантата после предварительной кератопластики.
Основные цели кератопластики:
- оптическая – восстановление утраченных зрительных функций;
- лечебная – избавиться от патологий (изъязвления, кератиты, помутнения и пр.), которые не удалось вылечить консервативными методиками;
- тектоническая – позволяет восстановить целостность роговичной оболочки (перфорация, фистула, проникающее ранение);
- мелиоративная – показана с целью улучшения структуры роговицы, как один из этапов последующей оптической операции;
- косметическая – проводят при видимых дефектах на слепых глазах, чтобы создать видимость здорового глаза.

Кератоконус – частая причина проведения пересадки роговицы
Подготовка и проведение трансплантации
Ели офтальмолог принимает решение, что пациенту необходима пересадка роговицы, начинается подготовка к операции. Из-за особенностей строения и функционирования роговичной оболочки нет необходимости предварительно проверять на совместимость ткани донора и реципиента, что существенно упрощает процедуру и снижает ее стоимость.
Перед операцией человек проходит комплексное медицинское обследование, где оценивают функции всех жизненно важных органов, а при выявлении проблем, проводят их коррекцию или лечение. Также очень важно перед оперативным вмешательством пройти и полное офтальмологическое обследование на предмет выявления возможных абсолютных или относительны противопоказаний к трансплантации. К таким можно отнести, например, болезни век, воспаление мейбомиевых желез, конъюнктивит и другие инфекционные поражения, заворот век, неправильный рост ресниц, болезни слезного аппарата, тяжелая степень глаукомы. По возможности проводится коррекция и лечение выявленных патологических состояний и только потом пациенту назначают дату операции.
Оперативное вмешательство проводится только в стационарных условиях. На пребывание в клинике выделяют, как правило, один день без последующей госпитализации. Трансплантацию проводят как под общим наркозом, так и под местной анестезией. В каждом случае выбор метода обезболивание осуществляет врач в индивидуальном порядке.
На этапе предоперационной подготовки хирург-офтальмолог точно определяет, какую часть роговицы необходимо удалить, соответственно, он готовит и трансплантат, который будет точно отвечать по размерам и форме удаляемому участку.
Все действия хирург осуществляет под операционным микроскопом. Глаз пациента фиксируют в широко открытом положении с помощью векорасширителя. Фемтосекундным лазером врач удаляет больной участок роговицы, на место которого накладывается подготовленный донорский трансплантат. Пересаженный биоматериал фиксируемся швами по всему контуру.

На фото хороши видны швы по всему контуру роговичного трансплантата
Швы снимают не раньше 4 месяцев после операции. Полное выздоровление и возобновление зрительных функций может длиться больше года и зависит от глубины операции и ее вида.
На протяжении нескольких дней после кератопластики пациент должен пребывать под врачебным контролем и регулярно посещать осмотры и перевязки. Обязательно назначают прием антибактериальных средств и глюкокортикоидных гормонов, средств для ускоренного заживления послеоперационной раны в виде глазных капель, иногда и внутрь. Все это время прооперированное глазное яблоко находится под стерильной повязкой.
После выписки человек продолжает послеоперационный уход и восстановление самостоятельно, строго следую врачебным рекомендациям.
Памятка пациенту, перенесшему кератопластику
После пересадки роговицы пациент должен помнить, что при любой трансплантации организм может отторгать чужеродную ткань, и кератопластика не является исключением!
Поэтому для подавления такой физиологической реакции на чужеродный биоматериал нужно регулярно использовать назначенные специалистом вам глазные капли, не меняя самостоятельно их дозировки. Как правило, такие медикаменты назначаются сроком не меньше полугода после операции. Применять медикаменты необходимо даже в том случае, если вам кажется. Что глаз здоров и не причиняет никаких неприятных симптомов.
ВАЖНО! Отторжение может произойти в любое время, даже спустя несколько лет после трансплантации. При обнаружении хотя бы одного симптома, который указывает на развитие данного осложнения, необходимо незамедлительно обратиться к офтальмологу, так как при своевременно назначенном лечении зрение удается сохранить в большинстве случаев. Если же терапия отсрочивается, потеря зрительных функций может стать необратимой.
Обязательно нужно воздержаться:
- от физического труда в течение 2 месяцев после операции;
- от тепловых процедур (сауна, баня, парилка) на протяжении 2 месяцев поле трансплантации;
- от возможного травмирования оперированного глаза;
- от сна на стороне прооперированного глазного яблока в течение 2 месяцев.

Если вас стали беспокоить неприятные ощущения в прооперированном глазу, немедля посетите офтальмолога, так как они могут указывать на реакцию отторжения трансплантата
Прочие важные рекомендации:
- нужно защищать лаза от яркого света солнцезащитными очками;
- старайтесь избегать контакта с людьми, страдающими недугами, которые передаются воздушно-капельным путем;
- не совершать сильных механических воздействий на глаз (не давить, не тереть, пр.);
- воздержаться от пребывания в запыленных помещениях;
- не выходить на улицу в ветреную погоду;
- строго соблюдать режим приема и дозу всех назначенных медикаментов.
Сразу после операции у вас, скорее всего, возникнет боязнь света и искажение зрения. Чтобы упростить процесс адаптации, следует носить солнцезащитные очки даже в помещении. В течении 2 месяцев после операции зрение может постоянно меняться, что вызвано процессом заживления. Поэтому не стоит сразу ожидать отличной остроты зрения. Как правило, стабилизация происходит на протяжении 12-14 месяцев.
Отторжение роговицы после пересадки и другие осложнения
Обычно пересадка роговицы проходит успешно. Самым опасным и неблагоприятным осложнением кератопластики считается реакция отторжения трансплантата. Донорский биоматериал роговичной оболочки отвергается достаточно редко, что связано с отсутствием кровеносных сосудов в трансплантате, и пришивают его к такой же аваскулярной (без сосудов) поверхности.
Обычно риск отторжения не превышает 5% (при кератоконусе), но может возрастать и до 68% при тяжелом химическом ожоге роговицы. Также риск отторжения растет у пациентов со сквозной кератопластикой, по сравнению с послойной методикой операции.
Симптомы, которые могут указывать на развитие отторжения донорской роговицы:
- снижение остроты зрения,
- светобоязнь,
- боль в глазу,
- покраснение глазного яблока.
Как правило, эпизод отторжения можно остановить, если вовремя назначают соответствующее лечение (глюкокортикостероиды в глазных каплях, в виде парабульбарных инъекций, в тяжелых случаях – системно внутрь в таблетках или внутривенно в растворе для инъекций). После успешной терапии функция трансплантата полностью восстанавливается.

Чтобы предотвратить отторжение донорской роговицы, пациенту назначают инстилляции глюкокортикостероидных гормонов в конъюнктивальный мешок на протяжении длительного времени
В случае когда эпизод был продолжительным и тяжелым, либо пациент пережил уже несколько таких ситуаций, донорская роговица может стать непригодной. Таким людям показана повторная пересадка, но долгосрочный прогноз в данной ситуации хуже, чем при первой трансплантации. Если донорская роговица отторгается у пациента уже не впервые, может быть установлен кератопротез (искусственная роговица).
Среди других возможных осложнений стоит назвать инфицирование, воспаление, кровотечение, увеличение внутриглазного давления. Их риск выше при сквозной кератопластике и задней послойной, нежели при передней послойной, поскольку при последней операция происходит вне полости глазного яблока, а только на его поверхности.
Цена кератопластики
Пересадка донорской роговицы – это дорогостоящая хирургическая процедура, так как требует наличия высококвалифицированного специалиста и дорогого медицинского оборудования. Средняя стоимость оперативного вмешательства на одном глазу составляет 100 000 рублей, цена донорского трансплантата приблизительно такая же.
К счастью, существует специальная программа правительства, которая гарантирует бесплатное проведение операции пациентам с показаниями к ней. Но для того чтобы воспользоваться этим шансом, необходимо пройти специальное медицинское обследование, предоставить все необходимые документы комиссии и стать в очередь в местном департаменте Минздрава.
Отзывы об операции
Алина, 40 лет
Моему сыну 15 лет понадобилась сквозная кератопластика после проникающей травмы правого глаза. Выбрали хорошую клинику по отзывам пациентов в Москве. После офтальмологического осмотра и ряда дополнительный анализов и обследований (ЭКГ, Эхо-КГ) ребенку сразу назначили день операции. Через несколько дней провели трансплантацию под общим наркозом. На следующий день после операции врач разрешил вставать и ходить, на 3 день выписала домой. С момента операции прошло уже пять месяцев. Мы до сих пор каждый день капаем два вида капель в глаза, но ребенок уже полноценно видит мир. Хирург, который оперировал, сказал, что пересадка прошла хорошо, осложнений нет. Наши местные офтальмологи, у которых наблюдаемся каждый месяц, также не видят никаких проблем. Если все будет так хорошо и дальше, швы снимут через 3-4 месяца.
Андрей, 19 лет
У меня врожденный кератоконус на обоих глазах. В детстве проводили кератотомию. К сожалению, на левом глазу операция не помогла и развилась 4 стадия кератоконуса. Долго искал кинику, где смогут сделать пересадку роговицы после кератотомии при кератоконусе 4 стадии. Помогли врачи в Израиле. После 3-дневного обследования провели операцию с помощью фемтосекундного лазера и пересадили роговицу от донора. Несколько дней после процедуры очень болел глаз, ничего нормально не мог видеть, была ужасная светобоязнь. Думал, что ничего хорошего не получилось, хотя врач предупреждал о таком течении послеоперационного периода. Выписали из клиники на следующий день, но на осмотры и перевязки ходил ежедневно на протяжении недели. Сейчас прошло 2 месяца после операции, уже вижу 4 строчки прооперированным глазом. Результатом, условиями в клинике и отношением персонала очень доволен.
Антонина, 37 лет
После химического ожога глаза антиперспирантом с высоким содержанием солей алюминия потребовалась операция по пересадке роговицы, так как развилось очень стойкое помутнение, которое не подавалось никакому лечению. Операцию решила делать в России, так как в разы дешевле. Нашла хорошую клинику и опытного врача. Не стала ждать своей очереди по квоте, так как на это мог уйти не один год, к сожалению. Все прошло очень хорошо и быстро. Трансплантацию делали под общим наркозом, в тот же день отпустили вечером домой. Три дня делали перевязки, и капали капли в глаза, которые я капала еще на протяжении 8 месяцев после операции. Швы сняли на 13 месяц после процедуры. Сейчас прошло уже два года, вижу хорошо, но не идеально, так как после операции у меня диагностировали астигматизм, нужно носить очки, а я к ним привыкнуть не могу. Осложнений не бело, обошлось все примерно 180 тыс. рублей.
Источник
В современном мире происходит быстрое развитие медицины. Достижения наблюдаются во всех сферах. Это касается хирургических и терапевтических методов лечения, диагностики, научных открытий. Не исключение и офтальмология. С появлением микрохирургической техники операции на глазах стали гораздо безопаснее и эффективнее. Преимущества современной офтальмологии – это быстрое и безболезненное восстановление зрения. Пересадка роговицы глаз, которая раньше казалась невозможной, сейчас проводится во всех специализированных центрах. В результате кератопластики множество людей вновь обретают способность видеть окружающий мир.
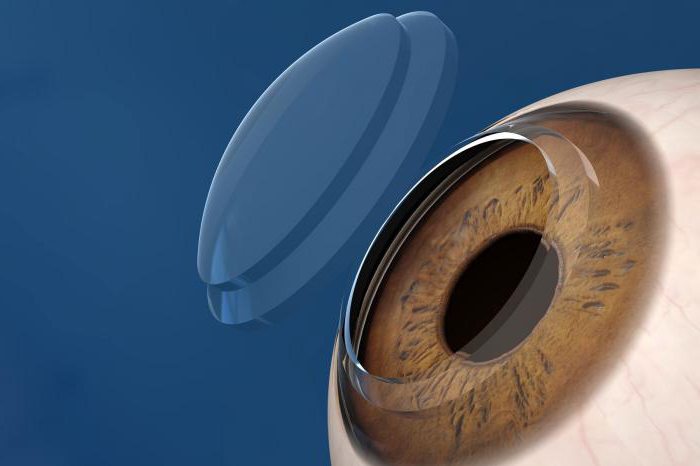
Пересадка роговицы глаз – это что?
Данная операция имеет научное название – кератопластика. Также ее называют трансплантацией роговицы глаза. Так как этот орган зрения не имеет кровоснабжения, в большинстве случаев он приживается и операция считается успешной. После кератопластики зрение значительно улучшается или полностью восстанавливается. В основном распространена донорская пересадка роговицы глаз. Производится замена поврежденных частей или органа в целом. В некоторых случаях производят трансплантацию искусственным материалом. Чаще всего эта операция проходит под общим наркозом. Тем не менее часть специалистов рекомендует делать кератопластику при помощи местной анестезии. Эффективность операции наблюдается практически всегда, а осложнения после пересадки роговицы крайне редки. По этим причинам кератопластика является востребованным методом лечения во всем мире.

В каких случаях делают пересадку роговицы?
Операция по пересадке роговицы глаза проводится лишь по строгим показаниям. В большинстве случаев причиной повреждения органа становятся травмы и воспалительные заболевания. В обоих случаях наблюдается значительное ухудшение зрения или полная потеря видимости (реже). Иногда кератопластику проводят с косметической целью. Выделяют следующие причины, по которым делают операцию:
- Бельма на глазу. Причинами могут стать как дистрофические заболевания, так и травмы органа зрения.
- Ретинопатия. Имеются в виду те формы, которые не поддаются терапевтическому лечению. К ним относятся дистрофическая, буллезная ретинопатия.
- Травмы роговицы. Могут возникать при попадании различных инородных тел в глаз.
- Химические ожоги.
- Истончение слоя роговицы. Наблюдается при таком заболевании, как кератоконус.
- Язвенные и эрозивные дефекты.
- Рубцы.
- Помутнение роговицы. Обычно является следствием лазерных процедур.
- Косметические дефекты.
Противопоказания к проведению кератопластики
В большинстве случаев микрохирургия глаза – это область медицины, которая является широкодоступной. Противопоказания к проведению операций на органах зрения встречаются редко. Кератопластику проводят всем желающим, имеющим перечисленные дефекты. Возрастных ограничений для данной операции не существует. Тем не менее выделяют 3 состояния, при которых кератопластика запрещена. К ним относятся:
- Бельма на глазу, которые имеют кровоснабжение. Наличие сосудов делает операцию по трансплантации роговицы неэффективной.
- Сочетание бельм и повышенного внутриглазного давления (глаукомы).
- Сопутствующие заболевания, при которых высока вероятность отторжения трансплантата. К ним относятся иммунологические патологии, декомпенсированный сахарный диабет.
Какие бывают разновидности кератопластики
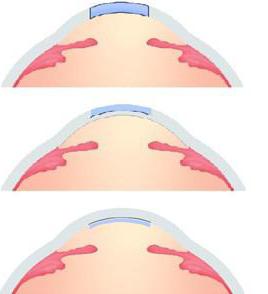
Как и большинство операций, кератопластика может проводиться по-разному. Это зависит от вида трансплантата (донорская или искусственная роговица), величины и глубины дефекта. Кератопластика может быть тотальной и частичной. В первом случае производится замена всей роговицы. Во втором – части органа, размер трансплантата при этом составляет от 4 до 6 мм. Помимо этого, иногда выполняется субтотальная ретинопластика. Под ней подразумевается замена роговицы практически по всей площади, за исключением небольшого ободка (1-2 мм), находящегося вокруг лимба. В зависимости от глубины поражения выделяют сквозную и послойную пересадку. В первом случае дефект занимает всю толщу органа. Послойная ретинопластика может быть передней и задней (поражена наружная либо внутренняя стенка роговицы). В качестве донорского органа используют трупный материал, в том числе от новорожденных. Искусственный трансплантат изготавливают в специальных лабораториях.
Как подготовиться к кератопластике?
Микрохирургия глаза, как и другие виды оперативных процедур, подразумевает подготовку перед выполнением вмешательства. В первую очередь необходимо провести терапевтическое лечение воспалительных процессов. Это касается любых инфекций глаза и век (конъюнктивит, иридоциклит). После лечения инфекции проводится полная диагностика органов зрения. Выполняется офтальмологическое обследование, лабораторные анализы (ОАК, ОАМ, биохимия крови). Также необходимо выяснить, какие имеются патологии у пациента. Это является очень важным, так как некоторые заболевания могут быть противопоказаниями для проведения операции. Накануне ретинопластики необходимо соблюдать «голодный режим».
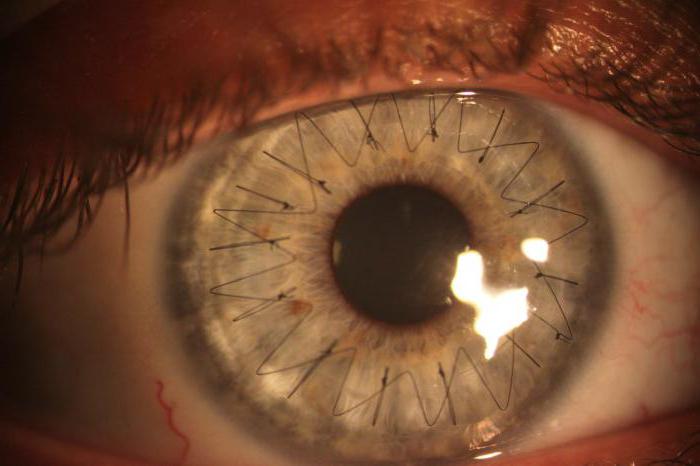
Техника проведения пересадки роговицы
Операция по трансплантации роговицы проводится с помощью специального микрохирургического оборудования. Чтобы произвести ретинопластику, выполняют как традиционное хирургическое вмешательство, так и лазерную процедуру. В последние годы второй метод считается более предпочтительным, так как при этом сокращается послеоперационный период и снижается риск осложнений. Пересадка роговицы глаз имеет определенную технику выполнения. Сначала больного укладывают на кушетку и производят обезболивание. После этого фиксируют веки и глаз (за край склеры). Следующий этап – это удаление поврежденного органа или его части (выполняется лазером или хирургическим инструментом). Далее проводится трансплантация роговицы. Заключительный этап подразумевает осмотр швов, осмотр на наличие осложнений.
Послеоперационный период при кератопластике
После пересадки роговицы глаза пациент должен находиться под медицинским наблюдением хотя бы несколько часов. Несмотря на то что больного отпускают домой, ему необходимо проходить обследование у офтальмолога. Также после операции рекомендуется щадящий режим для глаз (минимум нагрузок на орган зрения). При хирургической коррекции швы снимают через несколько месяцев (до года). Возможные осложнения кератопластики – это кровотечение, воспалительный процесс, отторжение трансплантата. В этих случаях появляются неприятные ощущения, светобоязнь, зуд и т. д. Любые симптомы являются поводом для срочного обращения к офтальмологу.

Пересадка роговицы глаза: отзывы специалистов
По мнению врачей ретинопластика является безопасным и эффективным методом восстановления зрения. Ее рекомендуют всем больным, не имеющим противопоказаний. Пациенты остаются довольны операцией. Зрение сохраняется в течение многих лет после трансплантации, а осложнения встречаются очень редко. На данный момент преимущественной считается лазерная пересадка роговицы глаза. Стоимость операции зависит от выбора клиники. Средняя цена составляет 50-70 тысяч рублей за один глаз. При выборе искусственного трансплантата стоимость увеличивается вдвое.
Источник