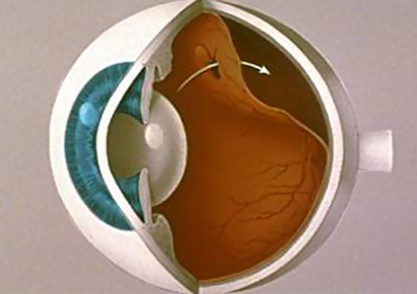
Выращивание сетчатки из стволовые клетки
Одним из наиболее распространенных офтальмологических заболеваний, поражающих сетчатку, является макулодистрофия. Эту болезнь связывают со старением сетчатой оболочки глаза. До недавнего времени ее лечение считалось невозможным. Однако в 2017 году российские ученные провели клинические испытания по выращиванию сетчатки глаза. Новая медицинская методика позволяет «перепрограмировать» стволовые клетки и вырастить жизнеспособный трансплантат, который имеет все шансы прижиться у реципиента.
Суть методики
Генная инженерия — это технологии и методики, направленные на изменение структуры генома человека путем осуществления различных манипуляций с генами. В медицине она используется относительно недавно, однако, уже эффективно применяется для лечения некоторых видов бесплодия, а с 2016 года в США внедрен метод лечения нескольких видов рака с помощью технологий геномной модификации. Часто ученные проводят эксперименты со стволовыми клетками. Они являются незрелыми, поэтому после изменения генов способны дифференцироваться (превращаться) в клетки различных органов.
Ученый сделал прорыв в применении клеточных технологий в медицине.
В 2012 году японский ученый Синье Яманака стал лауреатом Нобелевской премии за исследование в области медицины. Он доказал, что после изменения генома первичных стволовых клеток эмбриона из них можно вырастить любые ткани организма. Из чужеродной эмбриональной ткани получается аллотрансплантат, который с большей вероятностью будет отторгнут организмом. Так что эта универсальная методика подходит только для двух органов, которые отличаются низкой иммунной реакцией.
В таких органах, как головной мозг и глаз пересадка чужих стволовых клеток не вызывает активного отторжения.
В 2017 году российские ученные федерального центра физико-химической медицины для проведения опытов взяли за основу этот метод. Путем репрограммирования генов плюрипотентных (первичных) клеток нежизнеспособных эмбрионов были проведены успешные клинические испытания по выращиванию здоровой сетчатки у кроликов. Успех эксперимента позволил говорить о дальнейшем использовании этой технологии у человека.
Вернуться к оглавлению
Эффективность метода и проведенные исследования
Методика позволит минимизировать риски отторжения.
Конечно, аутотрансплантация (трансплантат для пересадки берется от клеток кожи того же организма, куда пересаживается) позволила бы полностью исключить развитие нежелательных эффектов. Однако универсальность этого способа восстановления сетчатки, который подходит для большинства пациентов, упрощение технологии и снижение стоимости операции, а также повышение ее доступности говорит в пользу выращивания сетчатки глаза из генетического субстрата эмбриона.
Клинические исследования этой методики проводят во многих других странах: Германии, США, Японии. Первая успешная пересадка состоялась именно там, еще в 2014. Из-за изменений в законе испытания пока заморожены, однако анонсировалось их продолжение в 2018 году. В России вследствие отсутствия регулирующих процесс нормативных актов пересадка трансплантатов людям невозможна. Ученные настроены оптимистично, так как уже есть первые добровольцы для проведения экспериментальных операций.
Предполагается, что использование стволового эмбрионального трансплантата станет новым словом в лечении макулодистрофии. При этом заболевании дистрофия сетчатки развивается в связи с нарушением ее питания. Вследствие поражения центральной зоны (макулы) сетчатой оболочки наблюдается прогрессивное снижение зрения. Чаще всего встречается возрастная форма заболевания, поражающая людей старше 40 лет. Редкая наследственная форма болезни приводит к слепоте у трудоспособного населения. Считалось, что остановить запущенный процесс старения и дистрофии сетчатой оболочки нельзя, можно лишь замедлить его. Восстановление сетчатки путем ее выращивания из стволовых клеток с помощью достижений генной инженерии делает возможным полное излечение от этой болезни.
Источник
Humayun M.S., Kashani A.H.
Весной 2018 года в двух авторитетных научных журналах – Nature Biotechnology (da Cruz L. et al.) и Science Translantional Medicine (Kashani A.H. et al.) – появились публикации об первом опыте трансплантации слоя клеток ретинального пигментного эпителия (РПЭ), выращенных из стволовых клеток, при возрастной макулярной дегенерации (ВМД). В данной статье представлен краткий обзор литературных сведений об этом методе терапии.
До внедрения технологии трансплантации клеток или тканей в клиническую практику необходимо решить как минимум две проблемы. Во-первых, требуется найти коммерчески доступный источник стволовых клеток и получить одобрение контролирующих органов, например, Food and Drug Administration (FDA). Во-вторых, необходимо разработать и усовершенствовать методы дифференцировки и созревания клеток, а также методы их хирургической доставки. Этот путь может быть пройден только благодаря передовым достижениям науки, медицины и инженерии.
Источником получения клеток РПЭ в настоящее время могут быть эмбриональные человеческие стволовые клетки и индуцированные плюрипотентные стволовые клетки. Оба типа стволовых клеток могут самообновляться и дифференцироваться в различные типы клеток взрослого человека. Индуцированные плюрипотентные стволовые клетки получают из зрелых клеток взрослого человека путем их перепрограммирования и перевода в состояние, близкое к эмбриональному статусу. Эмбриональные человеческие стволовые клетки получают из эмбрионов человека, находящихся в стадии бластоцисты.
Эмбриональные человеческие стволовые клетки являются аллогенным материалом и, следовательно, обладают определенным потенциалом к отторжению вследствие несовпадения поверхностных белков комплекса гистосовместимости. Пациенты, которым была проведена имплантация клеток с отсутствием гистосовместимости, нуждаются в проведении длительной системной иммуносупрессии. Индуцированные плюрипотентные стволовые клетки, получаемые из собственных зрелых клеток, имеют отличную гистосовместимость, однако могут иметь мутации генетического материала, связанные с возрастом.
Получение подходящих аутологичных клеток РПЭ из индуцированных плюрипотентных стволовых клеток – это долгая и дорогая процедура. Кроме того, перепрограммирование клеток может усилить их потенциал к пролиферации и спровоцировать развитие онкологических заболеваний.
Субретинальное и интравитреальное введение суспензии клеток РПЭ, полученной из стволовых клеток, обладает некоторой эффективностью и достаточно безопасно (Shwartz S.D. et al., Park S.S. et al.). Однако при помощи этих методик восстановить утраченный пигментный эпителий в зоне географической атрофии не удалось. Предполагают, что некоторая эффективность данных методик связана в большей степени с паракринными механизмами, обеспечивающими поддержку оставшейся ткани сетчатки вне зоны географической атрофии.
Следующим шагом в эволюции клеточной терапии стала попытка восстановления зоны географической атрофии при помощи имплантации монослоя поляризованных клеток РПЭ, который смог бы имитировать природную структуру РПЭ и, возможно, его функции. Имплантация монослоя теоретически может иметь преимущества над введением суспензии клеток.
Для трансплантации монослоя клеток РПЭ требуется поддерживающая мембрана, подобная естественной мембране Бруха (Booij J.C. et al.). Такая мембрана должна быть полупроницаемой, чтобы удерживать клетки РПЭ и в то же время обеспечивать полноценную диффузию веществ между сетчаткой и хориоидеей. В литературе описаны попытки использования в качестве каркаса для размещения клеток различных натуральных субстанций – амниотической мембраны, гиалуроновой кислоты, желатина, фибриногена, шелка, коллагена и передней капсулы хрусталика.
Однако натуральные субстанции не всегда можно получить в больших производственных масштабах. Они могут иметь вариабельные физические характеристики, потенциально аллергогенны и кроме того, могут стать переносчиком различных заболеваний. Несмотря на это в литературе описан один клинический случай применения коллагеновой мембраны при лечении неоваскулярной ВМД. Mandai M. et al. выполнили трансплантацию слоя клеток РПЭ, полученного из индуцированных плюрипотентных стволовых клеток, одному пациенту. Клетки РПЭ были культивированы на коллагеновом каркасе, а затем непосредственно перед имплантацией каркас был разрушен при помощи коллагеназы.
Серьезных побочных эффектов операции не отмечалось в течение 25-месячного периода наблюдения. Ухудшения или улучшения максимальной корригированной остроты зрения не произошло. Трансплантация клеток РПЭ, запланированная второму пациенту, выполнена не была по причине выявления мутаций в ДНК клеток РПЭ, полученных из индуцированных плюрипотентных стволовых клеток. Набор участников для проведения данного исследования проводился в 2015 году.
Синтетические мембраны являются альтернативой натуральным субстанциям. Производство синтетических материалов легче поддается контролю, и продукты получаются более униформными, но их биосовместимость остается спорным моментом. В недавнем клиническом исследовании, проведенном London Project to Cure Blindness, использование полиэтилен терефталата (polyethylene terephthalate (PET)) в качестве каркаса для клеток РПЭ, полученных из эмбриональных человеческих стволовых клеток, привело к массивному субретинальному кровотечению у двух пациентов с неоваскулярной ВМД (da Cruz L. et al). PET – это наиболее часто используемый небиодеградируемый термопластический полимер семейства полиэстеров, используемый в том числе при производстве одежды и контейнеров. Тем не менее, хотя у одного из пациентов произошло развитие пролиферативной витреоретинопатии, потребовавшей проведения ревизии витреальной полости, у обоих пациентов было отмечено улучшение зрения и увеличение скорости чтения.
В другом исследовании, организованном California Institute of Regenerative Medicine, группе исследователей из University of Southern California, University of California-Santa Barbara и California Institute of Technology, удалось создать лист из парилена (parylene) субмикронной толщины, который смог обеспечить необходимую поддержку и поляризацию клеток РПЭ, выращенных из индуцированных плюрипотентных стволовых клеток (Koss M.J. et al., Brant Fernandes R.A. et al.).
Парилен – это небиодеградируемая субстанция, которая успешно используется in vitro, а также в исследованиях на животных и в клинических исследованиях. Недавно были опубликованы предварительные результаты фазы 1 исследования, в котором имплантация этой структуры была выполнена четырем пациентам с продвинутой стадией «сухой» формы ВМД и географической атрофией. После операции у одного пациента произошло улучшение зрения на 17 букв, а у двух других пациентов было отмечено улучшение зрительной фиксации. Эти обнадеживающие данные требуют проведения дальнейших исследований с большим периодом наблюдения и наличием контрольных групп.
В целом, результаты проведенных клинических исследований демонстрируют потенциал клеток РПЭ, выращенных из индуцированных плюрипотентных стволовых клеток и эмбриональных человеческих стволовых клеток, в замещении дегенеративной ткани при ВМД. Хотя все исследования проводились на малом количестве пациентов с продвинутыми стадиями заболевания, небольшое количество осложнений и побочных эффектов, а также улучшение остроты зрения и зрительных функций позволяет предположить, что технология замещения клеток в зоне потери РПЭ представляет собой перспективную терапевтическую технологию. Для уточнения эффективности различных клеточных технологий необходимы большие комплексные исследования. Полученные результаты дают надежду на то, что со временем проблема наиболее распространенной в Западном мире причины потери зрения в скором времени будет решена.
Humayun M.S., Kashani A.H. Stem cell-derived RPE sheet transplantation offers new hope for AMD treatment. Retina Times. 2018;Issue 74;36(2):6-7.
Источник
В обзоре рассматриваются последние достижения в лечении возрастной макулярной дегенерации при помощи стволовых клеток, излагаются методы генерации клеток сетчатки.
Введение
Возрастная макулярная дегенерация (ВМД) — это гетерогенное клиническое состояние, при котором поражается центральная зона сетчатки или макулярная область, что ведет к стойкому снижению остроты зрения [1, 2]. Поражение макулярной области при этом характеризуется одним или несколькими из следующих признаков: образованием «сухих» или «влажных» друз, изменением пигментного эпителия сетчатки (ПЭС), географической атрофией пигментного эпителия и хориокапиллярного слоя в области центральной ямки сетчатки (фовеа), неоваскулярной или экссудативной макулопатией [3, 4].
На данный момент выделяют две основные формы развития ВМД: медленно прогрессирующая «сухая» форма и быстропрогрессирующая «влажная» или экссудативная форма, сопровождающаяся новообразованием сосудов. Обе формы ВМД с разной скоростью приводят к необратимой слепоте при атрофии ПЭС и фоторецепторов [5]. «Сухая» форма встречается в 85% случаев, а «влажная» форма — в 10–15%.
ВМД является основной причиной слепоты среди пожилых людей, особенно у лиц старше 70 лет. Ежегодно во всем мире регистрируется порядка 600 тыс. новых случаев заболевания [6]. Прогнозируемое количество людей с ВМД в 2020 г. достигнет 196 млн, увеличившись до 288 млн к 2040 г. [7].
Патогенез ВМД
Точная патофизиология ВМД не до конца понятна, существует множество теорий развития данного заболевания, однако результаты продолжающихся исследований расширяют наши знания о болезни и лежащих в ее основе механизмах. Считается, что патогенез ВМД является результатом сложного многофакторного взаимодействия метаболических, функциональных, генетических факторов и факторов окружающей среды [8].
При старении внутриклеточные остаточные тела, содержащие липофусцин, накапливаются в клетках ПЭС. Клетки ПЭС экспрессируют продукты жизнедеятельности, которые обычно удаляются хориокапиллярами, однако по мере того, как дисфункция ПЭС прогрессирует, изменяется и проницаемость мембраны Бруха, что приводит к накоплению экструдированного материала (друз) между двумя слоями. Появление друз может быть одиночным или сопровождаться утолщением коллагеновых слоев мембраны Бруха, дегенерацией коллагена и эластина и ее кальцификацией. Кроме того, было отмечено, что прорежение и истончение хориокапилляров у пациентов с ВМД могут внести свой вклад в снижение и затруднение удаления внеклеточного материала, что приводит к образованию друз [9].
Образование друз как сигнал нарушенной функции ПЭС при дальнейшем прогрессировании приводит к гибели фоторецепторов. Прогрессирующее повреждение мембраны Бруха с активацией фактора роста эндотелия сосудов (vascular endothelial growth factor — VEGF) способствует росту аномальных сосудов под сетчаткой, которые имеют субретинальные экстравазации и могут кровоточить, прежде чем регрессируют и образуют рубец. Таким образом, визуальный результат любой формы ВМД — это постоянная потеря центрального зрения [10].
В нескольких исследованиях изучали молекулярный путь, лежащий в основе атрофии и потери зрения. Этот путь описывает, что гибель ПЭС способствует потере фоторецепторов и, как следствие, постепенно приводит к потере зрения [11, 12].
Существующее лечение
В настоящее время доступные методы лечения включают в себя медикаментозную терапию с использованием препаратов, защищающих ткани глаза, укрепляющих сосудистую стенку, блокирующих свободные радикалы кислорода или антиоксиданты, возникающие при нарушении окислительно-восстановительных процессов, которые всегда сопровождают развитие дегенерации сетчатки и часто представляют собой одно из главных звеньев ее патогенеза [13]. Консервативная терапия эффективна лишь на ранних стадиях процесса, результаты ее нестабильны — она, как правило, помогает приостановить или замедлить дальнейшую потерю зрения, но не существенно его улучшить. Новые возможности в лечении заболеваний заднего отрезка глаза появились с применением лазерного лечения, комбинированных методов, сочетающих медикаментозное, реваскуляризирующее и метаболическое воздействие на пораженные ткани [14].
Использование анти-VEGF препаратов для лечения пациентов с «влажной» формой ВМД можно считать терапевтическим прорывом, за последнее десятилетие данная терапия стала «золотым стандартом» лечения неоваскулярной ВМД [15].
Однако ни один из ныне существующих методов лечения не может полностью справиться с таким заболеванием, как ВМД. Это говорит о том, что ВМД на данный момент можно считать инкурабельным заболеванием. Альтернативным или дополнительным методом патогенетически обоснованного лечения ВМД может быть такое направление регенеративной медицины, как клеточная терапия.
Регенеративная медицина
Быстрый прогресс в области регенеративной медицины открывает новые возможности лечения тяжелых заболеваний и расстройств, а также инкурабельных заболеваний. Масштабные усилия по разработке такого метода лечения, как заместительная клеточная терапия, уже начали удачно воплощаться в жизнь при таких заболеваниях, как сахарный диабет, паркинсонизм, болезнь Альцгеймера, рассеянный склероз, а также кардиологические заболевания [16, 17].
В организме человека обновление и восстановление тканей зависит от соматических стволовых клеток, и ткани глаза — не исключение [18, 19]. Стволовые клетки обладают внутренней способностью пролиферировать бесконечно, и по определению они способны дифференцироваться практически в любой тип клеток. Стволовые клетки широко классифицируются на (а) тотипотентные стволовые клетки, которые дифференцируются в эмбриональные и экстраэмбриональные ткани, (б) плюрипотентные стволовые клетки, которые образуют эмбриональные ткани (эктодерма, эндодерма и мезодерма) и (в) мультипотентные стволовые клетки, способные дифференцироваться в ограниченное число типов клеток (например, мезенхимальные стволовые клетки) [20].
Орган зрения имеет иммунную привилегированность по сравнению с другими органами в отношении развития и использования данного направления, т. к. иммунный ответ в тканях глаза снижен благодаря механизмам иммунологической толерантности, а в переднем отрезке глаза осуществляется по специфическому типу «иммунного отклонения, связанного с передней камерой». Это позволяет использовать в клеточной терапии не только аутологичные, но и аллогенные клетки, относительно длительно выживающие в организме реципиента без иммунного отторжения [21].
Ранние экспериментальные исследования показали, что стволовые клетки очень совместимы с сетчаткой и способны адаптироваться к мюллеровским, амакринным, биполярным, горизонтальным и глиальным клеткам и фоторецепторам [22, 23]. Например, несколько исследований демонстрировали, что субретинальная трансплантация зеленых флуоресцентных белковых положительных клеток — предшественников сетчатки в дегенеративные реципиенты сетчатки приводит к миграции трансплантированных клеток во внешний ядерный слой, к дифференцировке в иммуногистохимически идентифицируемые клетки фоторецепторов палочек и к улучшению показателей зрачковых световых реакций [24].
Мезенхимальные стволовые клетки
Взрослые стволовые клетки, такие как мезенхимальные стволовые клетки (МСК), являются одним из перспективных типов клеток с высоким потенциалом регенеративных свойств при различных заболеваниях. Из многих источников МСК хорошо известны костный мозг, жировая ткань, пульпа зуба, периферическая кровь, пуповинная кровь, а также печень и легкие плода. Cтволовые клетки, полученные из жировой ткани, особо привлекают внимание ученых [25].
Первоначальные исследования, демонстрирующие выделение клеток-предшественников из тканей глаза взрослого человека и успешную трансплантацию этих стволовых клеток в дегенерирующую сетчатку, вызвали широкий интерес у ученых-офтальмологов и стали толчком к развитию данного направления [26].
Имеются работы по исследованию эффективности стволовых клеток, ассоциированных со стромально-сосудистной фракцией жировой ткани, в лечении «сухой» формы ВМД. В ходе исследования стволовые клетки совместно с тромбоцитами вводились в супрахориоидальное пространство — спустя 6 мес. было получено достоверное улучшение остроты зрения, увеличение чувствительности сетчатки, а также изменения данных оптической когерентной томографии [27].
Не могут не обратить на себя внимания последние достижения в технологии трехмерной (3D) биопечати — с помощью специального принтера можно наносить и наслаивать строительные блоки-биоиндикаторы. МСК были предложены в этой технологии 3D-биопечати для воссоздания сетчатки [28, 29].
Эмбриональные стволовые клетки
Плюрипотентные эмбриональные стволовые клетки (ЭСК), обладая конститутивной способностью дифференцироваться во все типы клеток и обширным миграционным потенциалом, являются идеальными кандидатами для лечения заболеваний сетчатки человека. Результаты последних экспериментальных работ доказывают их уникальные свойства.
Ученые из Китая опубликовали результаты своего исследования, в ходе которого ими была разработана линия клинических ЭСК человека, которые дифференцировались в пигментные эпителиальные клетки сетчатки. Было начато клиническое исследование с участием 3 пациентов с «влажной» формой ВМД, чтобы изучить безопасность и переносимость трансплантации. Суспензию из таких клеток инъецировали в субфовеальный карман после удаления неоваскуляризированной мембраны хориоидеи. Пациенты наблюдались в течение 12 мес., при этом не отмечалось никаких побочных эффектов от трансплантации. Анатомические данные свидетельствуют о возникновении нового клеточного слоя, подобного ПЭС, в ранее поврежденной области, а визуальное и физиологическое тестирование показало ограниченное функциональное улучшение [30].
В марте в рамках Лондонского проекта по лечению слепоты, осуществленного исследователями из Лондонского университета совместно с глазной больницей Moorfields, было объявлено о результатах испытания, в котором у 2 пациентов с ВМД применяли биоинженерный пластырь, содержащий клетки сетчатки, полученные из ЭСК человека [31]. Пластырь с использованием коаксиальных стволовых клеток дифференцировался в ПЭС — монослой клеток, который формирует интерфейс между сетчаткой и кровеносной системой, поврежденный у людей с ВМД. Ученые смогли заменить участок поврежденного эпителия здоровыми клетками путем хирургического крепления пластыря к основанию сетчатки. Оба реципиента хорошо переносили процедуру (так же, как в аналогичном исследовании в Японии) [32]. Однако, в отличие от японского исследования, оба участника исследования Лондонского проекта сообщили об улучшении своего зрения.
Поиск способов облегчения перемещения клеток в необходимое положение, приживления и удержания трансплантированных клеток в желательных тканях для реализации полного регенеративного потенциала, обеспечиваемого стволовыми клетками, увеличения выживаемости и жизнеспособности трансплантированных клеток стал основанием для многих исследований, в т. ч. таких свойств стволовых клеток, которые способны облегчить иммуносупрессивную терапию после их клинической аллотрансплантации [33].
Индуцированные плюрипотентные стволовые клетки
Программирование дифференцированных соматических клеток путем принудительной экспрессии специфических факторов транскрипции может индуцировать превращение соматических клеток в ЭСК-подобные клетки с плюрипотентными качествами [34, 35].
Было выполнено несколько исследований, демонстрирующих превращение индуцированных плюрипотентных стволовых клеток (ИПСК) в клетки, подобные клеткам ПЭС, обладающие собственной пигментацией, способностью к плотным соединениям, экспрессией специфичного белка ПЭС, а также свойствами сцепления и органичного функционирования с наружными сегментами фоторецепторов [36].
ИПСК от пациентов с пигментным ретинитом были использованы в качестве клеточной платформы для скрининга лекарств, которые могли бы уменьшить вредные последствия точечных мутаций родопсина [37]. А в недавних исследованиях ИПСК были дифференцированы в зрелые ганглиозные клетки сетчатки, способные передавать потенциалы действия [38, 39].
Отечественные достижения регенеративной медицины
Внимание отечественных ученых привлекли собственные прогениторные клетки глаза, обнаруженные в лимбальной области [40]. Успешные результаты конструирования биокератопротезного комплекса из лимбальных мезенхимальных мультипотентных стволовых клеток в эксперименте in vitro дают основания считать предложенную конструкцию пригодной для проведения дальнейших экспериментов in vivo [41].
В настоящее время была предложена технология создания сфероидов, направленная на разработку уникальных репаративных клеточных модулей, поддерживающих функциональный потенциал уникальных клеток лимба, и микротканей для лечения различных патологий как переднего, так и заднего отрезка глаза [42].
Перспективным источником для регенеративной медицины представляются и эпителиальные клетки роговицы, обладающие должной пластичностью и способные культивироваться in vitro, а также являющиеся высокоперспективными в качестве модели для исследования и источника клеток для биоискусственной роговицы [43]. Разработан эффективный способ выделения заднего эпителия (эндотелия) клеток роговицы [44, 45].
3D-клеточные культуры мультипотентных мезенхимальных стромальных клеток и ПЭС были рассмотрены в качестве эффективного способа лечения, обеспечивающего безопасную и длительную нейропротекцию в лечении нейродегенеративных заболеваний органа зрения [46, 47].
Была разработана успешная технология культивирования МСК с магнитными частицами для субретинального введения [48].
В работе сотрудников отдела травматологии и реконструктивной хирургии ФГБУ «МНИИ ГБ им. Гельмгольца» Минздрава России доказаны безопасность и эффективность интравитреальной, ретробульбарной и супрахориоидальной трансплантации нейральных стволовых/прогениторных клеток в условиях эксперимента. Авторами на основе результатов комплексных клинических, электроретинографических и гистологических исследований было показано, что супрахориоидальное введение нейрональных и мезенхимальных стволовых клеток в разработанных дозах оказывает нейропротекторное воздействие, наиболее выраженное для функции фоторецепторов и клеток Мюллера после моделирования лазерного повреждения сетчатки кроликов и ретинальной ишемии. На отдаленных сроках трансплантация стволовых клеток способствует ускорению процесса восстановления функции сетчатки.
Заключение
Анализ научной литературы, в которой приводятся результаты исследований, направленных на совершенствование технологий клеточной терапии и регенеративной медицины, к сожалению, свидетельствует об отставании развития отечественной регенеративной медицины в офтальмологической практике от международных аналогов, что в основном связано с отсутствием необходимого законодательного фундамента. Успешные и результативные исследования стволовых клеток, а также стремительный рост распространенности инкурабельных заболеваний указывают на необходимость устранения данной проблемы.
Сведения об авторах:
1Мошетова Лариса Константиновна — д.м.н., профессор, академик РАН, заведующая кафедрой офтальмологии,ORCID iD: 0000-0002-5899-2714;
1Абрамова Ольга Игоревна — аспирант кафедры офтальмологии, ORCID iD 0000-0002-6156-6126;
2,3 Сабурина Ирина Николаевна — д.б.н., профессор, главный научный сотрудник, заведующая лабораторией, ORCID iD 0000-0003-2014-2535;
1Туркина Ксения Ивановна — к.м.н., доцент кафедры офтальмологии.. ORCID iD 0000-0002-4989-7467.
1ФГБОУ ДПО РМАНПО Минздрава России. Россия, 125993, г. Москва, ул. Баррикадная, д. 2/1.
2НИИ молекулярной и персонализированной медицины, ФГБОУ ДПО РМАНПО Минздрава России. Россия, 125284, г. Москва, 2-й Боткинский пр-д, д. 7, корп. 2.
3ФГБНУ «НИИОПП». Россия, 125315, г. Москва, ул. Балтийская, д. 8.
Контактная информация: Абрамова Ольга Игоревна, e-mail: abramovao2019@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 17.07.2019.
About the authors:
1Larisa K. Moshetova — MD, PhD, Academician of RAS, Head of the Department of Ophthalmology, ORCID iD: 0000-0002-5899-2714;
1Olga I. Abramova — MD, postgraduate student of the Department of Ophthalmology, ORCID iD 0000-0002-6156-6126;
2,3Irina N. Saburina — PhD, Professor, Principal Researcher, Head of Laboratory, ORCID iD 0000-0003-2014-2535;
1Kseniya I. Turkina — MD, PhD, associate professor of the Department of Ophthalmology, ORCID iD 0000-0002-4989-7467.
1Russian Medical Academy of Continuous Professional Education. 2/1, Barrikadnaya Str., Moscow, 125993, Russian Federation.
2Institute for Molecular and Personalized Medicine. 7, Build. 2, 2nd Botkinskiy Pass., Moscow, 125284, Russian Federation.
3Institute of General Pathology and Pathophysiology.
8, Baltijskaya Str., Moscow, 125315, Russian Federation.
Contact information: Olga I. Abramova, e-mail: abramovao2019@mail.ru. Financial Disclosure: no author has a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 17.07.2019.
Источник