Возможные осложнения после операции глаукомы

20.03.2018
Содержание:
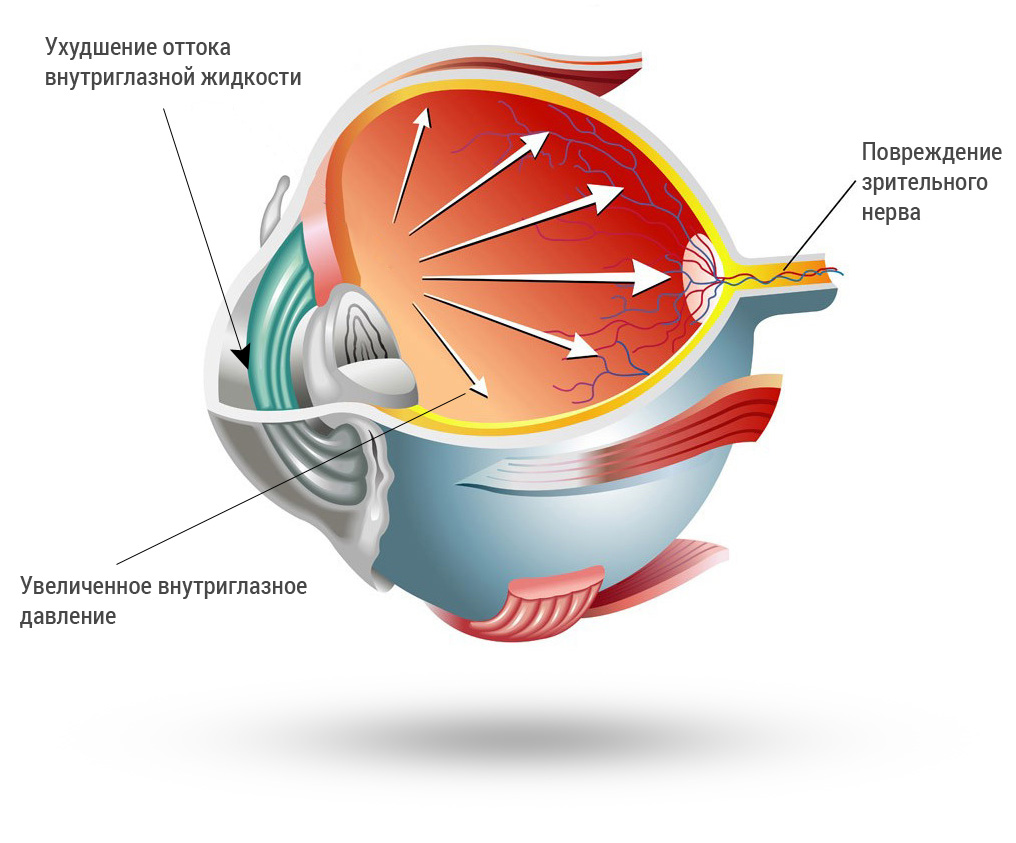
Глаукома представляет собой болезни органа зрения, которые проявляются в виде периодического или постоянного давления внутри глазного яблока. Такая патология приводит к падению остроты зрения, омертвению зрительного нерва и может стать причиной слепоты. Если диагностирована глаукома операция может быть проведена путем хирургического вмешательства или лазерным методом, при несложных случаях назначают терапию лекарственными препаратами.
Операция по удалению глаукомы предполагает предварительное обследование пациента, анализы, осмотр ротовой полости. На подготовительном этапе крайне важно выявить очаги инфекции (острые респираторные заболевания, больные зубы), чтобы устранить их до начала оперативного вмешательства. Хирургическая операция глаукомы проводится под местным наркозом с применением лидокаина и адреналина для усиления обезболивающего действия и уменьшения потери крови.
Хирургическая операция глаукомы
В медицинской практике применяют различные методы хирургического вмешательства при глаукоме, выбор конкретного способа зависит от:
- формы заболевания глаукомы;
- показтелей здоровья пациента;
- показателя внутриглазного давления;
- легкости оттока влаги.
Хирургическое вмешательство, выполняемое любым методом, проводится в специальной клинике и занимает не более 20-ти минут. Оперативное вмешательство при глаукоме направлено на удаление части трабекулярных тканей. После такой процедуры открывается сообщение между субконъюктивальной полостью и передней камерой.

Для быстрого восстановления здоровья пациента во время операции создают небольшое отверстие в районе корня радужной оболочки.
После проведения оперативного вмешательства на глаза пациента накладывают специальную повязку, которую необходимо будет носить в течение последующих 3-х дней.
В медцентре имени С.Федорова в Москве проводят высокоточную диагностику глазных заболеваний и оперативное лечение глаукомы с применением последних технологий, в том числе и лазерным методом.
Лазерная операция при глаукоме
Операция глаукомы лазером отличается высокой эффективностью, что подтверждается многочисленными случаями успешного лечения. Проводят лазерную терапию в случаях, когда заболевание находится на начальной стадии и дистрофические изменения зрительного нерва не сильно выражены.
Решение о применении лазерной микрохирургии принимает лечащий врач после обследования. Лазерное лечение показано в случаях, когда консервативная терапия не привела к желаемым результатам, резко ухудшилось зрение, если противопоказаны гипотензивные средства, для профилактики возникновения острых приступов болезни и в других случаях.
Лазерная операция при глаукоме отличается целым рядом преимуществ, основные из которых заключаются в следующем:
- обеспечение устойчивых показателей после операции;
- отсутствие негативного влияния на организм;
- исключение послеоперационных осложнений;
- подготовка и сама операция не занимает много времени;
- относительно недорогая стоимость процедур.
Лазерная операция при глаукоме проводится в амбулатории. Подготовка пациента к операции с предварительным медицинским осмотром занимает примерно половину дня.
Для обезболивания применяют специальные глазные капли. Во время операции в глазу производят микроскопический надрез (до 1,50 мм), через который вводят стекловолокно для лазерного луча. Лазер воздействует вы нужную точку в течение 5-ти секунд.
К основным методам лазерной терапии при глаукоме относится иридэктомия, которая заключается в создании отверстия в периферической зоне радужной оболочки. С помощью такой процедуры выравнивается давление между передней и задней камерой глаза, открывается угол передней камеры.
В медцентре имени С. Федорова в Москве проводят лазерную микрохирургию с использованием современного оборудования. Невысокая стоимость лазерной операции делает эту процедуру доступной практически всем пациентам.

Послеоперационный период
Чтобы глаукома после операции перестала проявляться и процесс восстановления прошел в максимально сжатые сроки, необходимо соблюдать рекомендации врача.
После хирургического лечения глаукомы послеоперационный период длится 10 дней, в течение которых необходимо строго соблюдать рекомендации врача:
- Соблюдение диетического режима питания. После операции из рациона целесообразно исключить спиртные напитки, маринады, соления, необходимо, чтобы пища не была очень горячей и твердой.
- Положение во время сна. Стоит спать на боку, противоположном стороне, на которой проводилась операция. В противном случае может нарушится кровообращение и циркуляция влаги в глазу.
- Режим гигиены. После оперативного вмешательства следует избегать попадания в глаза воды из водопровода, нельзя глаза тереть и применять без предписания врача различные препараты. Следует избегать людей с простудными заболеваниями.
- Зрительные нагрузки. Необходимо на время отказаться от вождения автомобиля просмотра телевизора, работы за компьютером, не стоит находиться в помещениях с очень ярким освещением.
- Физическая активность. В период восстановления после операции не рекомендуется заниматься физическими упражнениями, перенапрягаться, поднимать предметы весом более пяти килограмм. Следует исключить посещение саун, бассейнов, бань.
- Посещение клиники. После операции врач назначает периодичность посещений для контроля за процессом восстановления. Необходимо соблюдать все рекомендации относительно приема лекарственных препаратов, назначенных лечащим врачом.
Регулярное посещение врача позволит избежать осложнений и других неприятных последствий в послеоперационный период.
Посещать доктора после окончания восстановительного этапа следует каждые полгода, чтобы проверить остроту зрения, показатель внутриглазного давления, обследование глазного дна.
Возможные последствия после операции глаукомы
 При глаукоме операция последствия дает, в основном, положительного характера, если соблюдать все рекомендации лечащего врача. Вскоре после оперативного вмешательства основные признаки заболевания исчезают, роговица глаз заживает.
При глаукоме операция последствия дает, в основном, положительного характера, если соблюдать все рекомендации лечащего врача. Вскоре после оперативного вмешательства основные признаки заболевания исчезают, роговица глаз заживает.

Чтобы избежать негативных последствий следует избегать физического и зрительного перенапряжения, соблюдать диету, щадящий режим и принимать назначенные врачом лекарственные препараты.
Негативные последствия после операции глаукомы наблюдаются примерно в 20,0% случаев и связаны они, в основном, с упущениями во время операции, несоблюдением режима во время реабилитационного периода, а также вследствие наличия у пациента противопоказаний, на которые предварительно не обратили внимание.
Поэтому одним из основных условий, которое позволит избежать негативных последствий при хирургическом лечении глаукомы, является тщательное обследование пациента для выявления у него противопоказаний, к которым относятся:
- ВИЧ, СПИД — высокая вероятность заражения во время или после операции;
- Аутоимунные заболевания — иммунная система организма может дать сбой и здоровые клетки станут уничтожаться;
- Наличие катаракты, которая часто сопутствует глаукоме. При комбинированной форме заболевания механическую терапию не применяют.
- Наличие инфекционных или бактериальных заболеваний — вероятен риск проникновения инфекций в глубинные слои.
- Деструкция сетчатки, наличие предыдущих операций на глазах. Каждое последующее оперативное вмешательство увеличивает риск осложнений, поэтому рекомендовано не больше четырех операций на глазах в течение жизни.
- Дистрофия сосудов глаза — при повреждении во время операции процесс заживления будет длительным.
Если перед операцией обратить внимание на наличие у пациента перечисленных заболеваний, то можно значительно сократить риски негативных последствий хирургического вмешательства.
В медцентре имени С.Федорова применяют современные технические средства, которые позволяют провести комплексное обследование пациента перед операцией, установить наличие противопоказаний, и минимизировать негативные последствия после хирургического вмешательства.
Осложнения после операции глаукомы глаза
Любое оперативное вмешательство, даже минимальное, представляет собой определенную опасность. Осложнения после операции глаукома возникают достаточно редко, наиболее часто в послеоперационном периоде у пациента могут наблюдаться:
- повышенная светочувствительность в течение полугода после проведения операции;
- снижение зрительной остроты;
- показания для повторного проведения операции;
- воспалительные процессы в глазах;
- дистрофия роговицы;
- развитие заболевания — катаракты;
- бактериальное инфицирование.
 На раннем послеоперационном этапе, чаще всего, наблюдается гипертензия, гипотония, воспалительные процессы. Спустя полгода после хирургического вмешательства осложнения могут проявляться в виде стремительного развития катаракты, гипертензии, заражения различными инфекциями.
На раннем послеоперационном этапе, чаще всего, наблюдается гипертензия, гипотония, воспалительные процессы. Спустя полгода после хирургического вмешательства осложнения могут проявляться в виде стремительного развития катаракты, гипертензии, заражения различными инфекциями.
Очень редко после оперативного вмешательства у пациента может развиться глаукома в злокачественной форме — тяжелое осложнение, которое возникает вследствие блокирования оттока влаги и попадания ее в стекловидное тело.
Чтобы предотвратить осложнения после операции глаукомы глаза, пациенту назначают специальные капли с антибактериальным эффектом. Для предупреждения ирита применяют кортикостероидные препараты. Чтобы снять воспаления применяют местные противовоспалительные препараты.
При повышении внутриглазного давления проводят массажирование глазного яблока. С помощью таких процедур фильтрующие пути формируются легко и быстро.
Лечение осложнений проводят консервативными методами. Медицинские препараты подбираются, исходя из индивидуальных особенностей пациента. Если возникают отдаленные осложнения в виде кисты в фильтрационной подушке, то проводят субэпителиальное вскрытие.
Несмотря на наличие рисков возможных осложнений, оперативное вмешательство может быть единственным способом сохранить зрительные функции.
Хирургическая операция закрытоугольной глаукомы
Хирургическая операция закрытоугольной глаукомы направлена на создание пространства между передней и задней камерой. Выполнить такую операцию можно с помощью лазерного метода или путем оперативного вмешательства:
хирургическая иридэктомия — процедура, во время которой удаляется часть радужки;
лазерная иридотомия — пробивание в радужке с помощью лазерного луча отверстия, через которое жидкость свободно перемещается между камерами.
Такие процедуры применяют на обоих глазах в следующих случаях:
- при острых приступах глаукомы;
- при обнаружении узкого угла фильтрации с угрожающей возможностью его закрытия;
- во всех случаях, когда грозит закрытие угла фильтрации.
Открытоугольная глаукома операция
При открытоугольной глаукоме операция проводится в тех случаях, когда консервативная терапия не принесла ожидаемых результатов. По сравнению с закрытоугольной, такой вид глаукомы поддается лечению, в том числе, и хирургическим путем, гораздо легче.
Основная задача, которую преследуют при хирургическом вмешательстве состоит в формировании новых каналов оттока водянистой жидкости. При некоторых видах оперативного лечения открывают старые протоки для движения внутриглазной жидкости.
У пожилых людей с набором хронических заболеваний существует риск того, что дистрофические процессы продолжаться, вследствие чего понадобиться повторная операция.
Самые сложные офтальмологические операции путем обычной или лазерной микрохирургии выполняют специалисты медицинского центра имени С. Федорова в Москве. К услугам пациентов комфортные условия, отсутствие очередей, современные медицинские технологии и доступные цены.
Если возникли проблемы со зрением — не медлите с походом к врачу, обращайтесь в наш медцентр в Москве. Опытные специалисты проведут комплексную диагностику и подберут эффективный метод лечения.
![]()
Стоимость операций при глаукоме:
| № | Название услуги | Цена в рублях | Запись на прием |
|---|---|---|---|
| 2010025 | Набор одноразовых расходный материалов для антиглаукоматозной операции | 30 000 | Записаться |
| 2010004 | Антиглаукоматозная операция при первичной глаукоме первой категории сложности | 19 500 | Записаться |
| 2010005 | Антиглаукоматозная операция при первичной глаукоме второй категории сложности | 25 500 | Записаться |
| 2010006 | Антиглаукоматозная операция при первичной глаукоме третьей категории сложности | 31 000 | Записаться |
| 2010007 | Антиглаукоматозная операция при вторичной или рефрактерной глаукоме первой категории сложности | 24 550 | Записаться |
| 2010008 | Антиглаукоматозная операция при вторичной или рефрактерной глаукоме второй категории сложности | 35 000 | Записаться |
| 2010009 | Антиглаукоматозная операция при вторичной или рефрактерной глаукоме третьей категории сложности | 40 000 | Записаться |
| 2010010 | Антиглаукоматозная операция с дренированием угла передней камеры при первичной глаукоме первой категории сложности | 23 500 | Записаться |
| 2010011 | Антиглаукоматозная операция с дренированием угла передней камеры при первичной глаукоме второй категории сложности | 32 750 | Записаться |
| 2010012 | Антиглаукоматозная операция с дренированием угла передней камеры при первичной глаукоме третьей категории сложности | 38 000 | Записаться |
| 2010013 | Антиглаукоматозная операция с дренированием угла передней камеры при вторичной или рефрактерной глаукоме первой категории сложности | 27 800 | Записаться |
| 2010014 | Антиглаукоматозная операция с дренированием угла передней камеры при вторичной или рефрактерной глаукоме второй категории сложности | 36 500 | Записаться |
| 2010015 | Антиглаукоматозная операция с дренированием угла передней камеры при вторичной или рефрактерной глаукоме третьей категории сложности | 45 000 | Записаться |
| 2010017 | Реконструкция угла передней камеры при вторичной глаукоме | 22 500 | Записаться |
Источник
Измельчение глубины передней камеры
Одно из частых осложнений после трабекулэктомии и может быть связано с: зрачковым блоком, гиперфильтрацией, злокачественной глаукомой. Выраженное длительное измельчение глубины передней камеры встречается нечасто и обычно восстанавливается самостоятельно. В других случаях могут возникнуть более серьезные осложнения: формирование передних периферических синехий, эндотелиальная дистрофия роговицы, катаракта, гипотония и связанная с ней макулопатия.
 [6], [7], [8], [9], [10], [11], [12]
[6], [7], [8], [9], [10], [11], [12]
Оценка
Различают 3 степени измельчения глубины передней камеры.
- Степень 1: смещение радужки к задней поверхности роговицы.
- Степень 2: контакт между краем зрачка и роговицей.
- Степень 3: корнеолентикулярный контакт, который может привести к эндотелиальной дистрофии и формированию катаракты.
Причины
- Очевидная периферическая иридэктомия и конфигурация радужки, исключающая возникновение зрачкового блока.
- Контроль за состоянием фильтрационной подушки.
- Проба Seidel с инстилляцией 2% раствора флуоресцеина в конъюнктивальную полость или на фильтрационную подушку. При наличии наружной фильтрации в бескрасном свете щелевой лампы определяют флуоресцеин, растворенный в водянистой влаге, который имеет яркий зеленый цвет в отличие от 2% раствора флуоресцеина с менее интенсивной окраской.
- Контроль внутриглазного давления.
- Осмотр глазного дна для исключения отслойки хориоидеи.
 [13], [14], [15], [16], [17]
[13], [14], [15], [16], [17]
Иридэктомическое отверстие
Причина: нефункционирующая периферическая иридэктомия.
Признаки: высокое внутриглазное давление, плоская фильтрационная подушка, отрицательная проба Seidel, бомбаж радужки, наличие неперфорирующей иридэктомии.
Лечение: аргонлазерное иссечение пигментного листка в зоне имеющегося иридэктомического отверстия при неполной его перфорации или новая лазерная иридэктомия.
Зрачковый блок
Причины
- избыточная фильтрация через зону склерального лоскута происходит из-за его недостаточной адаптации. Можно предотвратить плотным ушиванием склерального ложа. В раннем послеоперационном периоде возможно усилить отток путем рассечения склеральных швов аргоновым лазером или их ослабления при скользящих узлах. Эти действия эффективны до 10 дней после операции;
- избыточная фильтрация через подушку (наружная фильтрация) при наличии отверстия в зоне конъюнктивального шва или при недостаточном ушивании конъюнктивы и теноновой капсулы.
Признаки
- Гипотония.
- Фильтрационная подушка выражена из-за избыточной фильтрации в зоне склерального лоскута.
- Проба Seidel отрицательная при гиперфильтрации в зоне склерального лоскута и положительная — при наружной фильтрации.
- Складки десцеметовой мембраны при гипотонии.
- В ряде случаев — отслойка хориоидеи.
Лечение зависит от причины и степени измельчения передней камеры.
- начальную консервативную терапию проводят при отсутствии иридокорнеального контакта;
- Инстилляции атропина 1% для поддержания мидриаза и предотвращения зрачкового блока.
- Инстилляции бета-блокаторов или прием ацетазоламида внутрь для снижения продукции водянистой влаги и ускорения заживления при временном уменьшении оттока через фистулу.
- Точечные зоны наружной фильтрации тушируют цианоакрилатом или клеем фибрин, но большие конъюнктивальные дефекты или диастаз раны устраняют хирургическим путем.
- Часто эти меры приводят к восстановлению передней камеры в течение нескольких дней.
- последующую терапию проводят при отсутствии эффективности от консервативной. Возможна тампонада конъюнктивы, чтобы ускорить заживление давлением на зону хирургического вмешательства. Применяют в качестве бандажа мягкие контактные линзы с большим диаметром, коллагеновый каркас или специальный щит Simmons. Если принятые меры не приводят к углублению передней камеры в течение нескольких часов, дальнейшие действия неэффективны;
- завершающую терапию проводят при прогрессирующем измельчении передней камеры и риске возникновения корнеолентикулярного контакта (или уже имеющегося):
- Переднюю камеру глаза заполняют воздухом, натрия гиалуронатом или газом (SF6).
- Хориоидальную отслойку дренируют только при очень высоком уровне или опасности соприкосновения пузырей («целующаяся» хориоидея).
- Склеральный лоскут и конъюнктиву ушивают повторно, что бывает сложно выполнить из-за рыхлой структуры оперированных тканей.
 [18], [19]
[18], [19]
Цилиарный блок
Синдром атипичного оттока водянистой влаги является редким, но очень серьезным осложнением.
Причины: блокада оттока водянистой влаги через pars plicata цилиарного тела с обратным (ретроградным) ее оттоком в стекловидное тело.
Признаки: мелкая передняя камера в сочетании с высоким внутриглазным давлением, отсутствием фильтрационной подушки и отрицательной пробой Seidel.
 [20], [21], [22], [23], [24], [25], [26], [27], [28], [29]
[20], [21], [22], [23], [24], [25], [26], [27], [28], [29]
Лечение
Начальная консервативная терапия.
- Инстилляция мидриатиков (атропин 1% и фенилэфрин 10%) для максимального достижения циклоплегии. Это увеличивает расстояние между ресничными отростками и экватором хрусталика, сжимая зонулярную зону и возвращая хрусталик в нормальное положение.
- При неэффективности мидриатиков вводят внутривенно маннитол для сокращения объема стекловидного тела и смещения хрусталика кзади.
- Снижение продукции водянистой влаги для контроля внутриглазного давления.
Последующая терапия при неэффективности медикаментозного лечения.
- Nd:YAG-Aa3epOM через иридэктомическое отверстие производят разрушение гиалоидной мембраны и ликвидацию цилиарного блока. При артифакии сначала выполняют заднюю капсулотомию, затем разрушают переднюю гиалоидную мембрану.
- Витрэктомию pars plana выполняют при неэффективности лазерной терапии. Достаточный объем удаленного стекловидного тела позволяет водянистой влаге свободно перемещаться к передней камере. Если витрэктомия невозможна из-за скопления жидкости, следует производить аспирацию с помощью иглы, проводя ее на 3,5 мм прямо за зоной лимба в направлении к центру глазного яблока.
«Дисфункция» фильтрационной подушки
 [30], [31], [32], [33], [34]
[30], [31], [32], [33], [34]
Клиническое течение
Удовлетворительная фильтрация: низкое внутриглазное давление и выраженная фильтрационная подушка типов 1 или 2.
- тип 1 — тонкостенная и поликистозная подушка, часто — с трансконъюнктивальной фильтрацией;
- тип 2 — невысокая, тонкостенная, диффузная зона фильтрации, аваскулярная относительно окружающей конъюнктивы. Конъюнктивальные эпителиальные микрокисты хорошо видны при большом увеличении.
«Дисфункция» фильтрационной подушки: повышение внутриглазного давления и фильтрационная подушка типов 3 или 4.
- тип 3 — из-за эписклерального фиброза склеральный лоскут не связан с микрокистами и имеет характерное расширение поверхностных кровеносных сосудов;
- тип 4 — инкапсулированная фильтрационная подушка (теноновая киста), возникающая через 2-8 нед после операции в виде ограниченного, наполненного жидкостью образования, с углублениями в гипертрофированной теноновой капсуле и поверхностными кровеносными сосудами.
В углублениях задерживается водянистая влага и блокирует фильтрацию, иногда уровень офтальмотонуса не меняется из-за достаточного функционирования соседних зон. Факторы риска: предыдущие операции с рассечением конъюнктивы, лазерная трабекулопластика, применение местных симпатомиметиков и инкапсулированная фильтрационная подушка на парном глазу.
 [35], [36], [37], [38], [39], [40], [41], [42], [43]
[35], [36], [37], [38], [39], [40], [41], [42], [43]
Причины неудач
Экстраокулярные
- Субконъюнктивальный и эписклеральный фиброзы — самая частая причина неудач, но правильно сформированная подушка никогда не отграничивается. Интра- или послеоперационные субконъюнктивальные кровоизлияния увеличивают риск последующего фиброза.
- Инкапсуляция фильтрационной подушки.
Склеральные
- Избыточное натяжение склерального лоскута.
- Постепенное рубцевание в зоне склерального ложа, которое приводит к блокаде фистулы.
Интраокулярные
- Блокада склеростомического отверстия стекловидным телом, кровью или увеальной тканью.
- Блокада внутреннего отверстия различными тонкими мембранами из окружающих тканей (роговицы или склеры). Это может быть результатом плохой хирургической техники.
 [44], [45], [46], [47], [48], [49], [50], [51], [52], [53]
[44], [45], [46], [47], [48], [49], [50], [51], [52], [53]
Тактика при неблагоприятных исходах
Зависит от этиологии и устраняется следующим.
Компрессия глазного яблока для усиления оттока водянистой влаги через созданную фистулу.
- пальцевой массаж-компрессия через нижнее веко с закрытыми глазами при взгляде вперед. Давление оказывают в течение 5-10 сек, после этого производят контроль зоны фильтрации. Если фистула закрыта полностью, уровень внутриглазного давления и состояние фильтрационной подушки не изменится. При эффективной компрессии внутриглазное давление снизится, и фильтрационный вал увеличится. Пациенту нужно самостоятельно повторять массаж несколько раз в день;
- локальная компрессия с биомикроскопическим контролем под местной анестезией с применением аппликации увлажненным ватным тампоном, который помещают в зоне проекции склерального лоскута для улучшения оттока.
Манипуляции со склеральными швами возможны на 7-14 день после операции, если имеются высокое внутриглазное давление, плоская подушка и глубокая передняя камера.
- регулируемые швы можно ослаблять или снимать в зависимости от техники их наложения;
- аргонлазерный сутуролизис склеральных швов возможен, если не использовали регулируемые швы. Рассечение таких швов проводят через специальную гониолинзу Hoskins или четырехзеркальную гониолинзу. Продолжительность лазерных воздействий 0,2 сек, размер светового пятна 50 мкм и мощность 500-700 мВт.
Нидлинг кистозной подушки выполняют под местной анестезией и биомикроскопическим контролем. Вводят субконъюнктивально 1 мл сбалансированного раствора. Иглу используют также для создания микроразрезов в 2 мм в фиброзной стенке кистозной подушки без нарушения целостности конъюнктивы.
Подконъюнктивальные инъекции 5-фторурацила через 7-14 дней после операции для подавления эписклерального фиброза применяют в дозе 5 мг (0,1 мл на 50 мг/мл), вводя иглу на расстоянии 10 мм от фильтрационной подушки.
NdrYAG-лазер применяют в двух случаях:
- внутреннее воздействие для открытия фистулы, блокированной какой-либо тканью, обнаруженной при гониоскопии, хотя фильтрационная подушка сформирована;
- внешнее трансконъюнктивальное воздействие при позднем эписклеральном фиброзе фильтрационной подушки.
Ревизия зоны хирургического вмешательства для контроля существующей фистулы или формирование новой с другой локализацией. В таких случаях добавочная терапия антиметаболитами может повысить успех хирургического вмешательства.
Медикаментозную терапию назначают при недостаточной эффективности проведенной операции.
Поздняя наружная фистула фильтрационной подушки
Причина: диастаз конъюнктивы над зоной склеростомии после применения антиметаболитов, особенно митомицина С, и некроз поверхностного эпителия конъюнктивы.
Осложнения недиагностированных фистул: дистрофия роговицы, образование передних периферических синехий, геморрагическая супрахориоидальная отслойка, хориоретинальные складки, гипотония, макулопатия, внутриглазная инфекция.
Признаки
- Гипотония и аваскулярная кистозная подушка.
- Проба Seidel первоначально отрицательная, отмечают только многочисленные зоны размытых пятен (пропотевание). Позже при формировании отверстия фиксируется положительная проба с выраженной наружной фистулой.
- В некоторых случаях отмечают мелкую переднюю камеру и отслойку хориоидеи.
Лечение затруднено (ни один из представленных далее методов не является универсальным).
- начальные меры при выраженной гиперфильтрации в раннем послеоперационном периоде редко бывают успешными;
- последующие действия зависят от того, является ли фильтрация просто пропотеванием или это происходит из-за сформированного отверстия.
- «Потеющие» фильтрационные подушки можно блокировать инъекцией аутокрови, применением тканевого клея или стягивающих швов.
- При наличии полного отверстия требуется ревизия операционной зоны с пластикой фильтрационной подушки конъюнктивальным лоскутом, иссечением существующей подушки и ушиванием склеры для ограничения оттока через склеральное отверстие.
Гипотония и аваскулярная кистозная подушка
Тонкостенная фильтрационная подушка с положительной пробой Seidel после применения антиметаболитов — потенциальные входные ворота инфекции. Пациента нужно предупредить, что ему необходимо обращаться к врачу при появлении покраснения, отделяемого или затуманивании зрения. Следует избегать травмирующих манипуляций (например, одевания контактных линз или гониоскопии).
Другие факторы риска: полное дренирование (например, термосклеростомия по Scheie), низкое или атипичное расположение зоны фильтрации и длительные инстилляции антибиотиков после операции.
Блебиты
Стекловидное тело в процесс не вовлечено.
Проявляются умеренным дискомфортом и покраснением, которые обычно длятся нескольких дней.
Признаки
- Поблелнение фильтрационной подушки (так называемая «молочная» подушка).
- Признаки переднего увеита могут отсутствовать (стадия 1) или проявляться (стадия 2).
- Рефлекс с глазного дна не изменен.
Лечение: флуороквинолон или другие препараты, применяемые при лечении бактериальных кератитов. Обычно этого бывает достаточно, но пациента необходимо наблюдать некоторое время для исключения возможности вовлечения в воспалительный процесс стекловидного тела.
 [54], [55], [56], [57]
[54], [55], [56], [57]
Блебиты, ассоциированные с эндофтальмитами
Проявляются остро, резким ухудшением зрения, болью и покраснением.
Признаки
- Светло-желтая «молочная» фильтрационная подушка.
- Клиника выраженного увеита с гипопионом.
- Битрейт и появление патологического рефлекса.
Лечение: биопсия стекловидного тела и интравитреальное введение антибиотиков.
В связи с этим для большего снижения офтальмотонуса выполняют трабекулэктомию. Непроникающий вид вмешательства предусматривает выкраивание двух склеральных лоскутов и иссечение глубоких слоев склеры с сохранением тонкой мембраны, состоящей из трабекулы и десцеметовой мембраны, через которую водянистая влага просачивается из передней камеры в субкоиъюнктивальное пространство.
 [58], [59], [60], [61], [62]
[58], [59], [60], [61], [62]
Глубокая склерэктомия
- Выполняют конъюнктивальный разрез с основанием к своду.
- Тонкий поверхностный склеральный лоскут отсепаровывают до прозрачной части роговицы.
- Из глубоких слоев склеры выкраивают второй склеральный лоскут шириной 4 мм до зоны шлеммова канала.
- В склеральное ложе помещают коллагеновый дренаж.
- Производят свободную репозицию поверхностного лоскута склеры с ушиванием конъюнктивального разреза.
 [63], [64], [65], [66], [67], [68], [69], [70], [71], [72], [73], [74], [75], [76]
[63], [64], [65], [66], [67], [68], [69], [70], [71], [72], [73], [74], [75], [76]
Вискоканалостомия
- Формируют конъюнктивальный лоскут основанием к своду.
- Выкраивают поверхностный лоскут склеры на 1/3 ее толщины.
- Второй лоскут выкраивают из более глубоких слоев так. чтобы он обеспечивал доступ к шлеммову каналу.
- Специальной полой иглой вводят высокомолекулярный вискоэластик в просвет шлеммова канала.
- Создают «окно» в десцеметовой мембране путем аккуратного рассечения склеры под глубоким склеральным лоскутом в зоне над шлеммовым каналом и затем этот участок склеры иссекают.
- Поверхностный склеральный лоскут плотно ушивают для минимизации субконъюнктивального оттока водянистой влаги и формирования фильтрационной подушки.
- Вводят в область склеротомии вискоэластик.
- Проводят ушивание конъюнктивы.
Несмотря на успешное лечение риск рецидива инфекции остается.
Источник


