Воспалительные заболевания конъюнктивы и роговицы
ГЛАВА 8. ЗАБОЛЕВАНИЯ КОНЪЮНКТИВЫ
Содержание главы
■ Воспалительные заболевания
■ Бактериальные конъюнктивиты
■ Хламидийные конъюнктивиты
■ Вирусные конъюнктивиты
■ Аллергические и аутоиммунные конъюнктивиты
Среди заболеваний конъюнктивы наибольшее значение имеют конъюнктивиты.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Конъюнктивит — воспаление конъюнктивы. На долю конъюнктивитов приходится примерно 1/3 всех случаев заболеваний глаз.
Классификация
По течению конъюнктивиты подразделяют на острые и хронические. По этиологии выделяют следующие виды конъюнктивитов:
• бактериальные (неспецифический, дифтерийный, гонококковый и др.);
• хламидийные (трахому и паратрахому);
• вирусные (герпетический, аденовирусный и т.д.);
• грибковые;
• аллергические и аутоиммунные (весенний катар, поллиноз, лекарственный конъюнктивит, пузырчатка конъюнктивы и пр.).
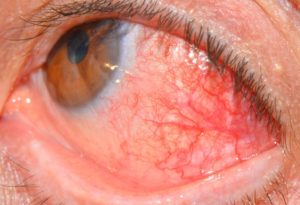
Клиническая картина. Больные
предъявляют жалобы на зуд и жжение в глазу, слезотечение, светобоязнь,
ощущение инородного тела и выделения из конъюнктивальной полости. При
осмотре отмечают отек (рис. 8.1) и нарушение прозрачности конъюнктивы,
конъюнктивальную инъекцию глазного яблока, а также наличие отделяемого
из конъюнктивальной полости.
Принципы лечения. Обычно
лечение проводят в амбулаторных условиях. Для предотвращения
распространения инфекции необходимо соблюдать правила личной гигиены.
Накладывать повязку
запрещено, так как
под повязкой увеличивается возможность развития кератита. Для
механического удаления отделяемого из конъюнктивальной полости 2-3 раза
в сутки ее промывают растворами антисептиков (например, 0,02%
раствором нитрофурала). В основе лечения лежит этиологический принцип:
при бактериальных конъюнктивитах в конъюнктивальную полость закапывают
антибактериальные глазные капли 3-6 раз в сутки, при аллергических —
растворы глюкокортикоидов и т.д. Мазевые формы лучше использовать в
ночное время суток.
Исходы и осложнения. При
рациональной терапии наступает полное выздоровление. Возможно
поражение век, слезных органов и роговицы, а также образование рубцов
конъюнктивы и развитие синдрома «сухого глаза».
БАКТЕРИАЛЬНЫЕ КОНЪЮНКТИВИТЫ
Острый неспецифический конъюнктивит
Заболевание
наиболее часто вызывают различные виды стафилококков или
стрептококков. Возникает остро с поражения обоих глаз: появляются
выраженная конъюнктивальная инъекция, отек переходной складки и
обильное слизисто-гнойное отделяемое из конъюнктивальной полости. При
всех бактериальных конъюнктивитах процесс может переходить на роговицу с
развитием поверхностного краевого кератита. Лечение местное: применяют антибактериальные капли (20% раствор сульфацетамида) и мази (1% эритромициновую или тетрациклиновую).
Хронический неспецифический конъюнктивит
Заболевание
связано с активацией сапрофитов в конъюнктивальной полости при
патологии слезных органов и век, неправильном лечении острого
конъюнктивита. Больные жалуются наощущение зуда, жжения и инородного
тела, повышенное зрительное утомление, которые усиливаются к вечеру, а
также небольшое количество слизис-

Рис. 8.1. Отек конъюнктивы. Острый неспецифический конъюнктивит
того
отделяемого по утрам. При осмотре обнаруживают легкую конъюнктивальную
инъекцию и небольшой отек конъюнктивы в области переходных складок. Лечение основано на устранении местных и общих этиологических факторов.
Пневмококковый конъюнктивит
Возбудитель
— пневмококк, заражение происходит контактно-бытовым путем.
Инкубационный период составляет 2-3 сут. Заболевание возникает остро с
поражения обоих глаз: развиваются инъекция и отек переходных складок,
появляются нежные белесовато-серые пленки на конъюнктиве век и
переходных складок. Пленки легко удаляются с обнажением рыхлой ткани
конъюнктивы. Лечение сходно с терапией острых неспецифических
конъюнктивитов. Всем лицам, находившимся в контакте с заболевшим, в
течение 2-3 дней закапывают 20% раствор сульфацетамида.
Дифтерийный конъюнктивит
Возбудитель
— палочка дифтерии Клебса-Леффлера. Для дифтерийного конъюнктивита
характерны выраженный отек, гиперемия и уплотнение век. Вывернуть веки
невозможно, удается только слегка открыть глазную щель, из которой
выделяется мутная с хлопьями жидкость. Конъюнктива век, переходных
складок и глазного яблока покрыта грязно-серыми, плотно спаянными с
подлежащей тканью пленками (рис. 8.2). При попытке их удаления
конъюнктива кровоточит. Через 7-10 дней пленки начинают отпадать,
обнажая некротизированные участки конъюнктивы. После этого процесс
посте- пенно затихает с образованием рубцов конъюнктивы. Системная
терапия включает применение противодифтерийной сыворотки
и
пенициллинов (парентерально или внутрь). При выраженных симптомах
интоксикации применяют дезинтоксикационную терапию. Местная терапия
включает промывание конъюнктивальной полости растворами антисептиков и
закапывание в нее каждые 2-3 ч раствора пенициллина 10 000-20 000 ЕД в 1
мл.

Рис. 8.2. Дифтерийный конъюнктивит
Гонококковый конъюнктивит (гонобленнорея)
Возбудитель
— гонококк. Выделяют гонобленнорею новорожденных (заражение происходит
при прохождении через родовые пути матери, воспалительный процесс
развивается на 2-3 сут после рожде- ния), детей (контактно-бытовой путь
заражения от больных взрослых) и взрослых (занос инфекции из половых
органов). У новорожденных в процесс вовлекаются оба глаза. В развитии
заболевания различают 3 периода:
1. Период инфильтрации продолжается
2-4 дня. Развиваются выраженный отек, гиперемия и уплотнение век.
Конъюнктива отечная, рыхлая, легко кровоточит; из конъюнктивальной
полости выделяется кровянистая жидкость цвета мясных помоев.
2. Период пиореи: отек
век уменьшается, веки становятся на ощупь мягкие, тестоватой
консистенции. Из конъюнктивальной полости выделяется большое количество
пенистого сливко- образного гнойного отделяемого (рис. 8.3).
Постепенно явления воспаления исчезают.
3. Период гиперпапиллярной инфильтрации характеризуется гиперемией и сосочковой гипертрофией конъюнктивы.
Для
механического удаления отделяемого из конъюнктивальной полости ее
промывают растворами антисептиков. В конъюнктиваль- ную полость
закапывают раствор пенициллина или фторхинолонов (0,3% раствор
ципрофлоксацина). У взрослых проводят системную антибактериальную
терапию (пенициллинами, цефалоспоринами или фторхинолонами). Всем
новорожденным обязательно проводят профилактику гонобленореи: в
конъюнктивальную полость закапывают по 1 капле в каждый глаз однократно
1% раствор нитрата серебра или троекратно с интервалом в 10 мин 20%
раствор сульфацетамида.

Рис. 8.3. Гонококковый конъюнктивит (период пиореи)
Острый эпидемический конъюнктивит
Возбудитель
— гемофильная палочка Коха-Уикса. Путь заражения контактный,
переносчиками являются мухи. Инкубационный период составляет 1-2 дня.
Заболевание начинается с выраженного отека и гиперемии конъюнктивы
глазного яблока и нижней пере-
ходной
складки, в ней образуются петехиальные кровоизлияния. В первый день
обнаруживают скудное слизистое отделяемое, которое склеивает ресницы
так, что больной не может открыть веки. Затем отделяемое становится
обильным гнойным, присоединяются симптомы общей интоксикации. Лечение местное:
применяют различные антибактериальные капли (20% раствор
сульфацетамида) и мази (1% эритромициновую или тетрациклиновую).
ХЛАМИДИЙНЫЕ КОНЪЮНКТИВИТЫ
Трахома
Возбудитель — Chlamydia trachomatis серотипов
A, B и C. Заражение происходит контактно-бытовым путем от человека с
трахомой первых трех стадий. Восприимчивость к инфекции приближается к
100%. Инкубационный период — 7-14 дней. Заболевание характеризуется
хроническим течением с периодами обострения и ремиссии. Выделяют четыре
стадии трахомы.
1. Стадия прогрессирующего воспаления (начальная). Характеризуется выраженной гиперемией конъюнктивы вишнево-багрового цвета, ее
инфильтрацией,
гипертрофией сосочков и образованием фолликулов (рис. 8.4). Процесс
начинается с верхней переходной складки, затем распространяется на
конъюнктиву верхнего века. Уже на первой стадии возможно развитие
фолликулов в зоне верхнего лимба и переход воспалительного процесса на
роговицу.
2. Стадия развитого процесса (активная трахома). Появляются
крупные студенистые фолликулы, нарастает инфильтрации и папиллярная
гиперплазия конъюнктивы верхнего века (рис. 8.5). Отдельные фолликулы
подвергаются некрозу с образованием нежных рубцов. Для этой стадии

Рис. 8.4. Трахома (I стадия)

Рис. 8.5. Трахома (II стадия)

Рис. 8.6. Трахоматозный паннус

Рис. 8.7. Трахома (III стадия)

Рис. 8.8. Трахома (IV стадия)
характерно появление трахоматозного паннуса — поверхностного кератита с врастанием сосудов в роговицу (рис. 8.6).
3. Рубцующаяся трахома. Явле-
ния воспаления стихают, могут сохраняться единичные фолликулы (рис.
8.7). Преобладают процессы рубцевания, что приводит к развитию
характерных ослож- нений.
4. Клинически излеченная трахома (рубцовая трахома).
Конъюнктива белесоватого цвета, покрыта множественными рубцами; признаки воспаления отсутствуют (рис. 8.8).
Для
местного лечения 4- 5 раз в сутки применяют различные
антибактериальные мази: 1% эритромициновую или тетрациклиновую.
Проводят экспрессию фолликулов, а на II-III
стадияхзаболеванияконъюнктивальную полость промывают растворами
антисептиков и для профилактики развития симблефарона проводят массаж
сводов конъюнктивы стеклянной палочкой. Системная терапия включает
применение
тетрациклинов или фторхинолонов, а также интерферонов или индукторов их образования.
Вследствие
рубцовых процессов возникают осложнения трахомы: трихиаз, мадароз,
заворот века, симблефарон (сращение конъюнктивы век и глазного яблока),
паренхиматозный ксероз (высыхание роговицы, приводящее к ее помутнению
и слепоте). Все эти изменения требуют дополнительного лечения, чаще
всего хирургического.
ВИРУСНЫЕ КОНЪЮНКТИВИТЫ
Герпетический конъюнктивит
Возбудитель
— вирус простого герпеса. Заболевание возникает чаще всего у детей,
характеризуется длительным вялым течением и односторонней локализацией.
При всех формах герпетического конъ- юнктивита возможно появление
характерных высыпаний на коже век и крыльев носа.
•
Катаральная форма проявляется гиперемией и отеком конъюнктивы,
небольшим количеством слизистого или слизисто-гнойного отделяемого из
конъюнктивальной полости.
• Фолликулярная форма сопровождается появлением фолликулов на фоне вышеперечисленных симптомов.
•
Везикулярно-язвенная форма заболевания протекает с образованием
рецидивирующих язв или эрозий на конъюнктиве и крае века, прикрытых
нежными пленками.
Лечение местное:
в конъюнктивальную полость закапывают 6-8 раз в сутки 0,1% раствор
идоксуридина. Закапывания сочетают с закладыванием за веки 2-3 раза в
день 3% мази ацикловира. Одновременно каждые 2 ч применяют капли
офтальмоферона или интерфероногенов.
Аденовирусный конъюнктивит
Возбудитель
— аденовирусы серотипов 3, 5 и 7, заражение происходит
воздушно-капельным или контактным путем. Инкубационный период
составляет 7-8 дней. Заболевание начинается с выраженного назофа-
рингита и повышения температуры тела. На второй волне повышения
температуры присоединяются симптомы конъюнктивита сначала на одном
глазу, а затем через 2-3 дня — на другом (заболевание ранее называли
фарингоконъюнктивальной лихорадкой), происходит увеличение регионарных
лимфатических узлов. В среднем заболевание продолжается в течение 5-7
дней. Различают следующие формы заболевания:
•
Катаральная форма характеризуется гиперемией и отеком конъюнктивы
век и переходных складок, небольшим количеством слизистого отделяемого
из конъюнктивальной полости.
• Фолликулярная форма сопровождается появлением фолликулов, преимущественно в области переходных складок.
•
Пленчатая форма протекает с образованием нежных сероватобелых
пленок на конъюнктиве, которые легко снимаются влажным ватным тампоном.
Лечение местное:
в конъюнктивальную полость закапывают препараты офтальмоферона или
интерфероногенов. Профилактику присоединения вторичной инфекции
проводят растворами антисептиков (например, 0,05% раствором
пиклоксидина).
Эпидемический кератоконъюнктивит
Возбудитель
— аденовирусы серотипа 8, путь заражения контактный. Инкубационный
период составляет 4-8 дней. Заболевание начинается остро, симптомы
конъюнктивита появляются сначала на одном глазу, а затем и на другом.
Отмечают увеличение и болезненность регионарных лимфатических узлов.
При осмотре выявляют гиперемию и отек конъюнктивы век и переходных
складок, небольшое количество слизистого отделяемого из
конъюнктивальной полости, а также мелкие прозрачные фолликулы на
конъюнктиве нижних переходных складок. Чувствительность роговицы
снижена, а через неделю на ней появляются множественные точечные
субэпителиальные инфильтраты. Кератоконъюнктивит продолжается от 2 нед
до 2 мес. Лечение сходно с терапией аденовирусного конъюнктивита.
АЛЛЕРГИЧЕСКИЕ И АУТОИММУННЫЕ КОНЪЮНКТИВИТЫ
Весенний катар
Этиология
заболевания окончательно не установлена. В основе патогенеза лежит
аллергическая реакция замедленного типа. Предполагают, что заболевание
связано с повышенной чувствительностью к ультрафиолетовым лучам.
Заболевание дебютирует в раннем детском возрасте (4-5 лет), чаще у
мальчиков, и продолжается несколько лет, обостряясь в весенне-летний
период. В период полового
• созревания
наблюдается полный регресс симптомов заболевания. Конъюнктивальная
форма. На утолщенной молочного цвета конъюнктиве верхнего века
появляются сосочковые разрастания, отчего она приобретает вид «булыжной
мостовой» (рис. 8.9).

Рис. 8.9. Весенний катар (конъюнктивальная форма)
•
Лимбальная форма проявляется разрастанием прелимбальной ткани,
которая образует валик вокруг лимба с неровной поверхностью желто-серого
или розово-серого цвета.
• Смешанная форма характеризуется одновременным поражением тарзальной конъюнктивы и зоны лимба.
Для
уменьшения воздействия ультрафиолетовых лучей целесообразно уменьшать
время нахождения на солнце и использовать солнцезащитные очки. В
конъюнктивальный мешок 3-4 раза в сутки закапывают капли, а на ночь
закладывают мази с глюкокортикоидами.
Лекарственный конъюнктивит
Наиболее
часто аллергические реакции возникают при применении местных
антибактериальных препаратов и анестетиков. Лекарственный конъюнктивит
может протекать как по типу гиперчувствительности немедленного, так и
замедленного типа. Выделяют следующие формы лекарственного
конъюнктивита: острый аллергический конъюнктивит, сосочковая гипертрофия
конъюнктивы, гиперемия конъюнктивы век, фолликулярный конъюнктивит. Во
всех случаях необходимо отменить лекарственный препарат, который
вызвал аллергическую реакцию. Наиболее эффективно местное применение
глюкокортикоидов, в дополнение к которым назначают антигистаминные и
сосудосуживающие препараты.
Источник
Конъюнктива – соединительная оболочка глаза – это слизистая оболочка, которая выстилает веки с задней стороны и переходит на глазное яблоко вплоть до роговицы и, таким образом, соединяет веко с глазным яблоком. При исследовании конъюнктивы следует обращать внимание на её цвет, прозрачность, гладкость, влажность и характер отделяемого. Нормальная конъюнктива гладкая, влажная, розовая, прозрачная; сквозь неё видны мейбомиевы железы и сосуды, её секрет напоминает слезу. Среди заболеваний конъюнктивы основное место занимают воспалительные болезни и составляют около 30% всей глазной патологии и 66% всех воспалительных заболеваний глаз.
Конъюнктивит – это воспалительная реакция конъюнктивы на различные воздействия, характеризующаяся гиперемией и отёком слизистой оболочки, отёком и зудом век, отделяемым с конъюнктивы, образованием на ней фолликулов или сосочков. .
Классификация конъюнктивитов По течению: острые и хронические По этиологии:
• бактериальные — острый и хронический неспецифический катаральный, пневмококковый, диплобациллярный, острый эпидемический, дифтерийный, гонобленнорея (гонококковый);
• хламидийные — трахома, паратрахома;
• вирусные — фарингоконъюнктивальная лихорадка, эпидемический кератоконъюнктивит, эпидемический геморрагический конъюнктивит, герпетический конъюнктивит, конъюнктивит при общих вирусных заболеваниях (ветряная оспа, корь, краснуха), конъюнктивиты, вызванные контагиозным моллюском;
• грибковые;
• аллергические и аутоиммунные — весенний катар, лекарственный, поллиноз (сенной конъюнктивит), инфекционно-аллергические конъюнктивиты, гиперпапиллярный конъюнктивит пузырчатка конъюнктивы (пемфигус);
• конъюнктивиты при общих заболеваниях — метастатические конъюнктивиты. Наиболее распространены конъюнктивиты бактериальной и вирусной природы, но в последние десятилетия возрастает значение аллергических конъюнктивитов: они поражают около 15% всего населения и стали важной проблемой практической офтальмологии.
Острые конъюнктивиты чаще возникают у детей, реже – у пожилых людей, ещё реже у лиц среднего возраста, а хронические – чаще у людей среднего и пожилого возраста. Особое значение имеют конъюнктивиты в виде эпидемических вспышек. Врачи всех специальностей должны не только своевременно распознавать эпидемический конъюнктивит, но и начать его лечение, а также принять меры, предотвращающие его распространение, особенно это касается детских коллективов.
Клинические признаки и симптомы
Конъюнктивиты различной этиологии имеют сходную клиническую картину: начинаются остро, сопровождаются выраженными субъективными ощущениями. Больные жалуются на резь в глазах, зуд, ощущение инородного тела в глазу, отделяемое из конъюнктивальной полости, иногда — светобоязнь. Поражаются оба глаза (нередко поочередно и с разной выраженностью воспалительного процесса). Хронический конъюнктивит развивается медленно, имеет периоды обострения и улучшения ,может быть связан с сопутствующим заболеванием носоглотки, отитом, синуситом. У взрослых конъюнктивит часто возникает при хроническом блефарите, синдроме сухого глаза, поражении слезоотводящих путей. Сочетание конъюнктивита с аллергическими реакциями (ринорея, затяжной кашель, атопическая экзема) свидетельствует о его возможной аллергической природе. Больных беспокоит светобоязнь, лёгкое раздражение и повышенная утомляемость глаз. При осмотре выявляются гиперемия и отек конъюнктивы век и переходных складок, конъюнктивальная инъекция глазного яблока. В конъюнктивальной полости может быть слизистое, слизисто-гнойное или гнойное отделяемое. Гнойное или слизисто-гнойноё отделяемое свидетельствует о бактериальной или вирусной природе конъюнктивита. Слизь в виде тонких полос наблюдается при аллергическом конъюнктивите Большую роль в выявлении этиологии конъюнктивитов играют лабораторные исследования, позволяющие непосредственно определить возбудителя в соскобе или мазке-отпечатке с конъюнктивы, а также оценить диагностический титр антител в сыворотке крови или IgA и IgG в слезной жидкости.
Дифференциальную диагностику конъюнктивитов следует проводить с кератитами, эписклеритами, иритами, острым приступом глаукомы. Воспаление с незначительным слизистым отделяемым или без него следует трактовать как конъюнктивит только при отсутствии:
• сильной боли;
• светобоязни (иногда возникает при аллергическом конъюнктивите);
• болезненности при пальпации глазного яблока (через веки);
• изменения зрения: снижения остроты зрения (возможно при аденовирусном кератоконъюнктивите);
• появления радужных кругов при взгляде на источник света;
• помутнения или изъязвления роговицы;
• сужения, неправильной формы или расширения зрачка.
Основные принципы лечения
Запрещается накладывать повязку: она ухудшает эвакуацию отделяемого из конъюнктивальной полости. Под повязкой возможно развитие кератита. Для предотвращения распространения инфекции необходимо соблюдать правила личной гигиены: часто мыть руки, использовать одноразовые салфетки и полотенца. При остром конъюнктивите в конъюнктивальный мешок закапывают растворы антимикробных препаратов первые 3-5 дней каждые 2-4 ч. По мере стихания воспаления частоту закапывания уменьшают до 3-6 раз в сутки. Антибактериальные мази лучше закладывают на ночь. Днем мази применяют при отсутствии обильного отделяемого в конъюнктивальной полости. Выбор лекарственного препарата зависит от чувствительности к нему возбудителя; при неизвестном возбудителе используют антибиотики и антисептики широкого спектра действия.
Лечение бактериальных конъюнктивитов.
При бактериальных конъюнктивитах после инсталляции раствора анестетика обильное гнойное отделяемое удаляют путем промываний конъюнктивального мешка дезинфицирующими растворами. Показаны сульфаниламиды и антибиотики широкого спектра действия. В качестве анестетиков применяют 1-2% раствор лидокаина, 0,4% раствор инокаина или 0,5% раствор алкаина. В качестве антисептиков используют 0,05% раствора пиклоксидина, 2% раствор борной кислоты, мирамистин 0,01%, раствор перманганата калия 1:5000, раствор фурацилина 1:5000, риванол 1:1000. Сульфаниламиды применяют в виде 10-20% раствора сульфацил-натрия; сульфапиридазина-натрия в составе пленок, стрептоцидовой мази. Среди антибиотиков наиболее эффективны аминогликозиды, благодаря широкому спектру антимикробной активности (гентамицин, тобрамицин). Фторхинолоны — новое поколение антибиотиков широкого спектра действия они эффективны против большинства возбудителей, вызывающих бактериальные инфекции и хламидийные заболевания. Наилучший результат дают 0,3% растворы ципрофлоксацина, офлоксацина или ломефлоксацина. Применяют 0,25% раствор хлорамфеникола (левомицетин), фуциталмик (1% фузидиевая кислота) — резервный антистафилококковый препарат. При конъюнктивитах, вызванных синегнойной палочкой используют сочетание двух антибиотиков: тобрамицин+ципрофлоксацин или гентамицин+полимиксин. На палочку Моракса-Аксенфельда специфически действует сульфат цинка. Показано применение противоаллергических средств: опатанол, сперсаллерг, аллергофтал, аллергодил; противовоспалительных нестероидных препаратов: диклофенак , индоколилир .
Лечение дифтерийного конъюнктивита проводят при обильном гнойном отделяемом назначают частые промывания 2% раствором борной кислоты. Закапывают глазные капли ломефлоксацин, ципрофлоксацина, тобрамицина, гентамицина, колбиоцина, сульфацила натрия. В первые дни капли закапывают 6-8 раз, в дальнейшем до 3-4 раза в день по мере улучшения состояния. При конъюнктивите больные подлежат изоляции и лечении. При поражении роговицы проводится такое же лечение, как бактериальных кератитах. При гонококковых конъюнктивитах применяют местно офлоксацин, ципрофлоксацин, фторхинолоновые антибиотики местно и внутрь.
Лечение вирусных конъюнктивитов
При лечении аденовирусных конъюнктивитов в основном применяют неспецифические противовирусные препараты — индукторы интерферона (интерфероногены).Наиболее эффективным из препаратов, воздействующих на аденовирус, является полудан (биосинтетический полирибонуклеотидный комплекс полиадениловой и полиуридиловой кислот). Полудан обладает широким спектром противовирусного действия и иммуномодулирующими свойствами при отсутствии токсичности, неосложненных формах заболевания его назначают в виде йнстилляций 6-8 раз в день, а при осложненных еще и в виде парабульбарного или под конъюнктивального введения в более высоких до 100-200 ME 1 раз в 2-3 дня. Человеческий лейкоцитарный а-интерферон, реаферон (peaльдирон) — генноинженерный человеческий а2 -интерферон высокой активности применяют в виде инстилляций 6-8 раз в день в концентрации 200 000 ME мл. Синтетический низкомолекулярный индуктор интерферона — циклоферон вводят по 2,0 мл 12,5% раствора внутримышечно 1 сутки в течение 3 дней. Выраженный противовирусный эффект дает новый комбинированный препарат офтальмоферон, в состав которого входят человеческий рекомбинантный интерферон альфа-2^ димедрол и борная кислота. Назначают в виде инстилляций 6-8 раз в сутки. Применение офтальмоферона в сочетании с дексаметазоном (сначала 2 раза в день, а затем 3-4 раза в день) почти во всех случаях предупреждает появление субэпителиальных инфильтратов в роговице или делает их менее интенсивными. В лечении аденовирусных заболеваний глаз интерферон уменьшает продолжительность острой воспалительной реакции конъюнктивы в среднем на 2,7 дня, а общую продолжительность лечения — на 4,3 дня по сравнению с нативным интерфероном. Офтальмоферон также обладает противовоспалительным, противопролиферативным, антибактериальным, антиаллергическим действием; хорошо переносится тканями глаза, не вызывает побочных явлений. Также применяют зовиракс в виде глазной мази и таблеток для приёма внутрь, валтрекс и ацикловир во внутрь. Для предотвращения вторичной инфекции назначают антибиотики: тобрекс, гентамицин, левомицетин, ципрофлоксацин. Наряду с указанным лечением применяют симптоматическую терапию: корнеопротекторы, витамины, противоаллергические препараты и т. д. При рецидивирующем течении проводят иммунотерапию: ликопид по 1 таблетке 2 раза в сутки 10 дней.
Лечение хламидийного конъюнктивита
Хламидии высокочувствительны к макролидам. В первую очередь назначают азитромицин (Сумамед) — 1 раз в неделю по 1,0, на курс 3 г, джозамицин (вильпрофен), кларитромицин (клацид) или эритромицин. На втором месте — тетрациклины: тетрациклин, доксициклин. На третьем месте — фторхинолоны: ципрофлоксацин и др. Применение глазных капель ломефлоксацина или мази колбиоцин целесообразно сочетать с противовоспалительной терапией. Со второй недели к колбициону добавляют инсталляции глазных капель дексаметазона в течение 1 нед 1 раз в день, в последующем — 2 раза в день. При острых хламидийных конъюнктивитах в течение 1 -й недели общую антибиотикотерапию целесообразно сочетать с местным применением противоаллергических капель
Лечение аллергических конъюнктивитов предполагает использование специфических, неспецифических и симптоматических средств. Специфическая терапия включает в себя прекращение контакта с предполагаемым аллергеном и повышение устойчивости к данному аллергену. Специфическую гипосенсибилизацию проводят выявленным аллергеном. При специфической гипосенсибилизации соответствующими аллергенами вызывают образование антител, блокирующих соответствующий аллерген. Недостаток этой терапии заключается в ее длительности (месяцы). Неспецифическая терапия осуществляется тогда, когда аллерген не выявлен. Она состоит в применении антигистаминных препаратов.При системной антиаллергической терапии чаще всего используют димедрол, супрастин, диазолин, тавегил, кларитин, эбастин, зиртек. Препараты назначают курсами по 10 дней, чередуя их. Применяется также гистаглобулин (гистаглобин). Этот препарат приводит к образованию антигистаминных антител. Местная антиаллергическая терапия предполагает инстилляции: антигистаминных препаратов: опатанол, антазолин + тетразолин; аллергофтал; аллергодил 0,05%; препаратов, тормозящих дегрануляцию тучных клеток: лекролин 2%, кромогексал 2%; аломид 0,1%, кузикром 2%; кортикостероидов: дексаметазон, максидекс, пренацид; НПВП: диклофенак ( диклоф 0,1%), индометацин (индо-коллир 0,1%).
Лечение грибковых конъюнктивитов
В конъюнктивальную полость 3-6 раз в день закапывают раствор, содержащий 3-8 мг/мл амфотерицина В (глазные капли изготовляют ex temporae); 5% раствор натамицина; раствор, содержащий 50 000 ЕД/мл нистатина (глазные капли изготовляют ex temporae); 2-3 раза в день закладывают мазь, содержащую 100000 ЕД/г нистатина (изготовляют ex temporae). Системная терапия включает флуконазол внутрь по 200 мг/сут 1 раз в день; в 1 -й день дозу увеличивают в 2 раза; курс лечения — несколько месяцев или внутрь итраконазол по 100-200 мг/сут 1 раз в день в течение от 3 нед до 7 мес. При обширных поражениях различных структур органа зрения вводят амфотерицин В по 0,5-1 мг/(кг/сут) внутривенно капельно на 5% растворе глюкозы со скоростью 0,2-0,4 мг/кг/ч). Курс лечения зависит от тяжести заболевания.
Меры профилактики острых конъюнктивитов
Для предупреждения вспышек острых конъюнктивитов медицинский персонал клиник и работники дошкольных и школьных учреждений должны соблюдать противоэпидемические и санитарно-гигиенические правила. Для прекращения распространения инфекции необходимо изолировать заболевшего; пользоваться индивидуальными пипетками и палочками для закапывания капель и закладывания мазей; строго следить за пользованием индивидуальными полотенцами и спальными принадлежностями; тщательно мыть руки с мылом. При конъюнктивите в одном глазу часто мыть руки и вытирать их одноразовыми салфетками или полотенцем, применять отдельные одноразовые салфетки или тампоны для вытирания каждого глаза. Новые контактные линзы можно применять только после полного исчезновения симптомов. Для профилактики конъюнктивита необходим систематический уход за контактными линзами и глазными протезами. Не на последнем месте стоит и общепринятая профилактика инфекций: ежедневная влажная уборка помещения с применением 1% раствора хлорамина, 3% раствора хлорной извести. Несмотря на то, что конъюнктивит не столь опасное заболевание глаз, тем не менее оно характеризуется выраженными субъективными ощущениями дискомфорта порой влияющими на качество жизни. Неправильное лечение может привести к таким осложнениям как кератит, иридоциклит, вторичный синдром сухого глаза. Если, прочитав вышеизложенное, Вы заметили у себя или у близких подобную симптоматику, не поленитесь и обратитесь к врачу – офтальмологу.
Магомедова Н.Х. – врач — ординатор микрохирургического отделения ГБУ НКО «ДЦМГ» Контактный телефон для справок «Горячая линия» 89882912588
Источник