В желтом пятне сетчатки
25 декабря 2018616 тыс.
Терминология – прежде всего. В статьях на нашем сайте этот принцип является одним из приоритетных, и сейчас он особенно полезен.
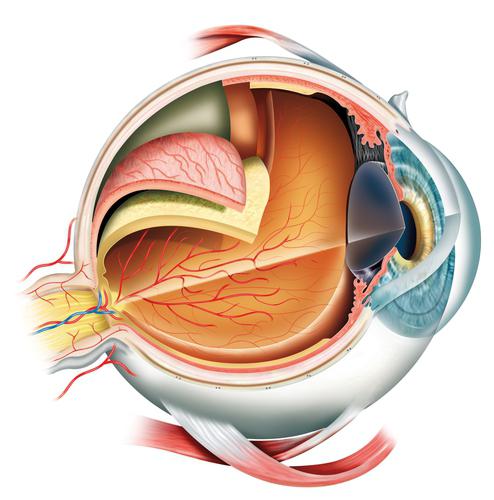
Слой светочувствительных нервных клеток (нейронов), покрывающий заднюю внутреннюю поверхность глазного яблока (глазное дно), называется сетчаткой, или ретиной (лат. retina). В сетчатку выходит приемный диск зрительного нерва, по которому суммарный электрохимический «видеосигнал» от нейронов-фоторецепторов передается для дальнейшей обработки и анализа в соответствующие структуры головного мозга, – таламус (зрительные бугры) и далее в затылочную зрительную кору.
Сетчатка отличается сложным многослойным строением и занимает свыше 70% площади глазного дна. Примерно по центру, напротив зрачка, в заднем полюсе глазного яблока располагается так называемое желтое пятно (macula lutea, макула); свое название эта сравнительно небольшая овальная зона получила в связи с характерной шафранно-желтой пигментацией. Толщина макулы уменьшается к центральной ее части, где за счет истончения образуется т.н. центральная ямка (fovea, фовеа). Центральная ямка не только гораздо тоньше остальной сетчатки, но и устроена иначе: здесь расположены только «колбочки» (колбовидные фоторецепторы), и концентрация их максимальна. В целом, макула является самой чувствительной к свету зоной сетчатки; она формирует наиболее четкое, резкое, детализированное, быстро реагирующее поле зрения. Для обозначения этого поля, соответствующего «лучу» целенаправленного взора, употребляются термины «фовеальное зрение» и «центральное зрение».
Для зрительного анализатора одно и то же поражение сетчатки будет иметь разные последствия – в зависимости от того, где это поражение локализовано, в центре или на периферии. Патология в зоне желтого пятна (общее название – макулопатия) на остроте, чувствительности и четкости зрения сказывается наихудшим образом.
Прежде чем перейти собственно к теме статьи, остается вспомнить значение слов «дистрофия» и «дегенерация».
Дистрофией называют нарушения обменных процессов в клетках (дословный и вполне достаточный перевод с греческого – «неправильное питание», в данном случае клеточное). В свою очередь, клеточная дистрофия приводит к дегенеративным изменениям на уровне всей ткани, образуемой клетками данного типа.
Дегенерация – многозначный термин, его употребление отличается в разных науках, однако наиболее общими семантическими признаками являются упрощение, примитивизация, утрата более сложной организации и, соответственно, бо́льших возможностей; вырождение, регресс от высшего к низшему; неуклонная и необратимая функциональная деградация.
Ни в одном контексте слова «дистрофия» и «дегенерация» не употребляются в позитивном смысле. Дегенеративно-дистрофический процесс с точки зрения патоморфологии и медицинской гистологии означает: структурная и функциональная деградация ткани вследствие нарушений клеточного питания.
Таким образом, диагноз «возрастная макулярная дегенерация» становится значительно понятней, чем он, возможно, выглядел в заголовке: имеется в виду прогрессирующий с возрастом дегенеративно-дистрофический процесс в желтом пятне сетчатки (макуле).
Этот диагноз имеет множество синонимов, и каждый из них подчеркивает какой-либо нюанс рассматриваемой патологии:
- инволюционная центральная хориоретинальная дистрофия (инволюция – обратное развитие, антоним эволюции, употребляется для обозначения обусловленных старением процессов; хориоидея – сосудистая оболочка глазного яблока; ретина – сетчатка);
- склеротическая макулодистрофия (склероз – дегенеративный процесс, при котором паренхиматозная, функционально специализированная ткань замещается соединительной тканью);
- дегенерация макулы и заднего полюса глаза;
- сенильная макулярная дистрофия (сенильный – старческий, присущий старческому возрасту), и др.
По определению, распространена преимущественно в старших возрастных группах населения. К шестидесяти годам она обнаруживается, по разным источникам и в разных регионах мира, у 20-60% обследованных, а к восьмидесяти – практически у всех. По оценкам , увеличение продолжительности жизни приведет к тому, что в 2050 году людей старше 60 лет будет на земном шаре втрое больше, чем сейчас; доля этой возрастной категории в развитых странах должна возрасти с 20% примерно до 30-33%, – и, соответственно, резко возрастет количество пациентов, нуждающихся в лечении по поводу .
До последнего времени лидирующими причинами слепоты и слабовидения считались катаракта и глаукома. Однако в развитых странах возрастная дегенерация макулы уже вышла на первое место. В целом, с связано 8-9% всех случаев тотальной слепоты в мире.
Согласно результатам крупного эпидемиологического исследования, проведенного в 2011 году российскими офтальмологами, в нашей стране частота официально установленной инвалидности при (а это 7,2%) в несколько раз ниже, чем должна быть фактически: среди больных с остротой зрения менее 0,1 инвалидность имеет лишь каждый пятый.
Неоднократно публиковались полученные на больших выборках данные, свидетельствующие о значительном преобладании женщин среди больных с (в частности, среди пациентов старше 75 лет женщины страдают тяжелыми формами макулодистрофии до семи раз чаще мужчин). Кроме того, имеет значение расовая принадлежность: напр., у европеоидов чаще развиваются поздние тяжелые формы, которые практически не встречаются, – в отличие от ранних стадий ВМД, – у негроидов.
Причины
Этиопатогенез возрастной дегенерации желтого пятна на сегодняшний день прояснен недостаточно. «Старость» – это, как известно, не диагноз, да и не та это причина, понимание которой позволило бы разработать этиотропное лечение. Мировыми офтальмологическими центрами и ассоциациями проводятся глубокие исследования тех процессов, которые в действительности обусловливают макулярную дистрофию и дегенерацию.
Кроме возраста и пола (см. выше), наиболее доказательные подтверждения пока получены в отношении следующих факторов:
- избыточное воздействие солнечного света и связанное с этим повреждение фоторецепторов;
- оксидативный стресс (высокое содержание свободных радикалов в организме, обусловленное, в частности, гиповитаминозами);
- курение;
- несбалансированное и неполноценное питание;
- артериальная гипертензия;
- атеросклероз, особенно в сонных артериях;
- генетическая предрасположенность;
- системные нарушения обмена веществ;
- дальнозоркость;
- неблагоприятные экологические условия.
Некоторые из этих факторов рассматриваются как непосредственная причина, другие, вероятно, лишь повышают риск.
Симптоматика
Выделяют две основные формы заболевания, которые чаще всего интерпретируются как ранняя и поздняя стадии одного и того же процесса.
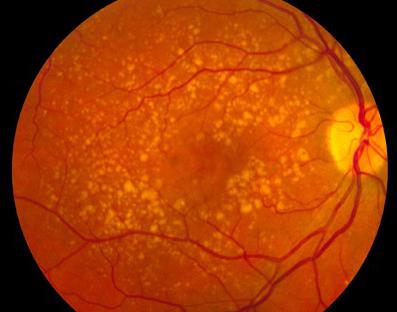
Ранняя, «сухая» форма обнаруживается в 90% случаев и характеризуется появлением так называемых друз – медленно растущих белково-липидных отложений под макулой, которые постепенно разрушают фоторецепторный слой.
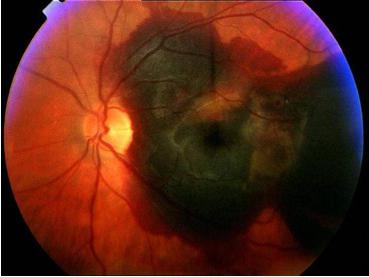
Поздняя, «влажная» (экссудативная) форма связана с процессом неоваскуляризации, т.е. образования новых сосудистых сеток. Этот механизм, по-видимому, появился в ходе эволюции как средство компенсации недостаточного кровоснабжения, однако в структурах глазного дна неоваскуляризация резко ухудшает ситуацию. Стенки новообразованных капилляров отличаются повышенной проницаемостью, что приводит к выпотам и скоплениям жидкости, отеку сетчатки, ретинальным и субретинальным (подсетчаточным) кровоизлияниям. Быстрая дегенерация результирует, в конечном счете, отслоением сетчатки с исходом в полную слепоту. До 90% всех случаев с выраженным снижением или утратой зрения составляет именно экссудативная форма.
На ранних этапах макулярного дегенеративно-дистрофического процесса пациент может и не ощущать нарушений центрального зрения; в этих случаях признаки обнаруживаются только целенаправленным инструментальным исследованием. Однако в дальнейшем постепенно утрачивается четкость находящихся в фокусе объектов (при этом периферическое зрение может оставаться сравнительно сохранным), искажается восприятие заведомо прямых линий, снижается контрастность и яркость зрительного образа, появляются скотомы (слепые зоны), затем фовеальное поле зрения выпадает полностью.
Диагностика
Сбор жалоб и подробного анамнеза, визометрия (измерение остроты зрения), периметрия (исследование полей зрения), офтальмоскопия глазного дна – всех этих стандартных диагностических процедур может оказаться недостаточно для выявления макулопатии и оценки ее масштабов.
Иными словами, при наличии нескольких факторов риска и специфических для жалоб (см. выше) необходим иной подход.
Возрастная макулярная дистрофия сегодня исследуется с применением оптической когерентной томографии, цифрового сканирования, флюоресцентной ангиографии, электроретинографии и других высокоточных методов. Биомикроскопия сетчатки требует введения мидриатиков (препаратов, на короткий срок парализующих аккомодационный аппарат при максимально расширенном зрачке).
Лечение
Даже наиболее эффективные из существующих ныне способов лечения возрастной макулодистрофии, к сожалению, не позволяют восстановить утраченную остроту зрения. В настоящее время ставится лишь задача приостановить патологический процесс (в первую очередь это касается неоваскуляризации) и сохранить хотя бы status quo, не допуская резкого снижения качества жизни. С этой целью применяют лазерную коагуляцию, фотодинамическую терапию, в более тяжелых случаях – офтальмохирургическое вмешательство по одному из многочисленных специально разработанных протоколов. В ближайшем будущем ожидается внедрение надежных и безопасных техник трансплантации (пересадки) и транслокации (смещения) сетчатки, – которые сегодня находятся на стадии клинических испытаний и совершенствования.
По индивидуальным показаниям назначают специальные витаминные комплексы, внутриглазные синтетические кортикостероиды, ноотропы, нейро- и ангиопротекторы, иммуномодуляторы, вазодилататоры, антикоагулянты, стимуляторы метаболизма и пр.
Обсуждается (и большей частью критикуется) практика экспериментального, «разведочного» применения некоторых противоопухолевых цитостатиков, не предназначенных и не сертифицированных для офтальмологического лечения.
Напротив, давно проверена и доказана эффективность физиотерапевтических процедур, выбор которых при лечении очень широк. Подбирается диета, предписывается щадящий режим зрительных нагрузок. Категорически противопоказано курение.
Источник
Внутренняя дальняя часть глаза покрыта особой тканью. Называется она сетчаткой. Эта ткань посылает и принимает визуальные сигналы. Частью сетчатки является желтое пятно. Оно отвечает за стабильность центрального зрения. При появлении тех или иных офтальмологических патологий может нарушаться зрение вплоть до постепенной его потери. Одним из таких заболеваний является дегенерация желтого пятна глаз. Далее рассмотрим, что собой представляет эта патология, как она проявляется и чем опасна.
Общие сведения
Старческая дегенерация желтого пятна – что это? В целом патология характеризуется ухудшением состояния клеток, составляющих эту область. Дегенерация желтого пятна (обоих глаз либо одного), как правило, появляется у пожилых людей. Крайне редко патология диагностируется у молодых. В связи с этим часто заболевание именуется как старческая дегенерация желтого пятна. Рассмотрим недуг более подробно.
Классификация
Дегенерация желтого пятна может быть двух типов:
- Неоваскулярного (влажного). В данном случае дегенерация спровоцирована разрастающимися кровеносными сосудами сетчатки. Достаточно часто они дают утечку жидкости и крови. Эти процессы могут привести к повреждениям необратимого характера в макулярной области. Неоваскулярная форма диагностируется только у 10% пациентов, страдающих от недуга. Однако на долю этого типа патологии приходится наибольшее количество случаев полной потери зрения.
- Атрофического (сухого). В данном случае в качестве причины специалисты указывают постепенное отмирание клеток, обладающих светочувствительностью. Это также провоцирует потерю зрения. На атрофическую форму дегенерации желтого пятна приходится большая часть случаев в целом (порядка 90%).
Причины
Почему появляется дистрофия желтого пятна? Специалистами до сих пор не установлены точные причины развития данной патологии. Существует достаточно много разнообразных версий. Некоторые из них подтверждаются исследованиями и наблюдениями, некоторые остаются на уровне теорий. Так, ряд специалистов утверждает, что при дефиците определенных минеральных соединений и витаминов человек становится более подвержен развитию заболевания. Например, в ходе ряда исследований установлено, что вероятность того, что возникнет дистрофия желтого пятна, увеличивается в несколько раз при отсутствии витаминов Е и С, антиоксидантов. Большое значение имеет недостаток цинка (он в организме присутствует, но концентрируется в области органов зрения), а также зеаксантина и каротиноидов лютеина. Последние являются пигментами непосредственно самого желтого пятна.
В качестве одного из провоцирующих факторов специалисты называют цитомегаловирус человека. Некоторые исследователи утверждают, что развитию патологии очень способствует диета, в которой уровень насыщенных жиров очень высок. При этом потенциально защитными считаются мононенасыщенные соединения. В соответствии с некоторыми наблюдениями установлено, что можно снизить вероятность появления патологии приемом ω-3 жирных кислот. По результатам более десяти исследований выявлена статистически значимая связь между макулодистрофией и курением. В данном случае вероятность появления патологии повышается в 2-3 раза у злоупотребляющих никотином (по сравнению с лицами, не курившими никогда). Однако в ходе пяти исследований связи обнаружено не было.

Факторы риска
Вероятность появления патологии увеличивается при определенных условиях. К наиболее распространенным факторам риска относят:
- возраст;
- наличие родственников, страдавших или имеющих заболевание;
- принадлежность к белой расе;
- курение;
- принадлежность к женскому полу;
- нарушения деятельности сердечно-сосудистой системы (к ним, например, относят повышенную концентрацию холестерина, высокое давление крови).
Дегенерация желтого пятна: симптомы
Проявление патологии у всех пациентов различно. К примеру, у одних больных дегенерация желтого пятна может развиваться достаточно медленно. У других пациентов, наоборот, течение заболевания быстрое, что приводит к значительному ухудшению зрения. Болезненность не сопровождает ни влажную, ни сухую форму патологии. Среди основных симптомов дегенерации желтого пятна следует выделить:
- затуманенность зрения;
- искажение прямых линий (к примеру, контуры дверного проема могут казаться изогнутыми);
- сложности в процессе рассмотрения деталей (при чтении, например);
- присутствие маленькой черной точки в центре поля зрения, со временем увеличивающейся в размерах.
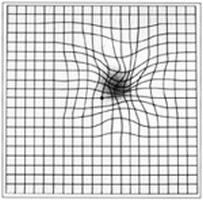
Диагностические мероприятия
Подозрения на появление дегенерации могут появиться у специалиста при осмотре пожилого пациента, жалующегося на снижение зрения. Для расширения зрачков применяются специальные капли. Благодаря этой манипуляции для осмотра становится доступна задняя часть глаза. В процессе диагностики используется также тест Амслера – лист с сеткой и черной точкой посередине. Если в процессе рассмотрения центральной отметки линии клеток кажутся изогнутыми (искаженными), то это может указывать на патологию.
Дегенерация желтого пятна: лечение
Как практика показывает, в большинстве случаев какие-либо терапевтические мероприятия не проводятся. Некоторым пациентам, тем не менее, при сухой форме патологии назначается низкоинтенсивное, или пороговое, лазерное воздействие. Его суть состоит в удалении при помощи умеренных доз излучения друзы (специфических желтоватых отложений). До недавнего времени при влажной форме патологии применялся метод фотодинамической терапии с использованием средства «Визудин». Препарат вводится пациенту внутривенно. Из системного кровотока медикамент избирательно всасывается исключительно вновь сформированными региональными сосудами. Таким образом, средство «Визудин» практически не влияет на пигментный эпителий в сетчатке. Вместе с применением препарата выполняется сеанс лазеротерапии. Процедура проводится под компьютерным контролем. Низкоинтенсивное излучение направляется на область неоваскулярной мембраны (для этого применяется оптиковолоконное устройство). Патологически опасные сосуды запустевают и начинают слипаться. В результате прекращаются кровоизлияния. Как практика показывает, терапевтический эффект сохраняется в течение 1-1,5 лет.
Современные терапевтические методы
В ходе исследований был создан медикамент «Ранибизумаб». Средство предназначено для введения в глазную полость. Препарат подавляет деятельность и развитие вновь сформированных сосудов и неоваскулярных субретинальных мембран. В результате зрение не только стабилизируется, но и в ряде случаев значительно улучшается. Как правило, достаточно пяти инъекций в год. Терапевтический курс длится два года. Уже после первой инъекции у большинства пациентов отмечается улучшение зрения. Применение препарата «Ранибизумаб» допускается как при сухой, так и при влажной форме патологии. К показаниям относят также диабетическую ретинопатию. Средство может применяться в комплексе с фотодинамической терапией.

Профилактические мероприятия
Человек не может остановить процесс старения и вернуть возраст. Но вполне реально исключить ряд факторов риска. Например, отказаться от курения. Большое значение в профилактике патологии имеет окружающая обстановка. Специалисты не рекомендуют в середине жаркого дня выходить на улицу. Если возникла такая необходимость, то глаза следует защитить от прямого воздействия ультрафиолетового излучения. Немаловажное значение имеет и режим питания. При употреблении пищи, богатой холестерином и насыщенными жирами, риск возникновения дегенерации пятна значительно повышается. При этом употребление рыбы и орехов снижает риск. В качестве профилактики рекомендуется кормовая капуста, шпинат.
Источник
Пятном на глазном яблоке можно считать любое визуализируемое изменение, которое находится на поверхности органа зрения. Это значит, что речь идет не о «мушках», которые могут периодически появляться перед глазами у некоторых пациентов, а об образованиях, заметных со стороны.
Врожденное пятно может появиться у человека не только на кожном покрове, но и на глазу, а именно, на глазном яблоке. Такое явление называют пигментным невусом. Обычно оно имеет коричневый или черный цвет, плоское или немного выпуклое. Как правило, эти пятнышки не приносят дискомфорта и не понижают остроту зрения человека.
Причины
Симптомы
Диагностика
Лечение
Строение сетчатки
Мелкие предметы человек может различить благодаря существованию центральной ямки.
Макула имеет вид области на сетчатке глаза, что имеет округлую форму и расположена в центре глаза. Приблизительный ее диаметр составляет 5,5 миллиметров. Наиболее важной для центрального и максимально четкого зрения является небольшая область на желтом пятне под названием центральная ямка. Она дает способность человеку различать мелкие предметы и разнообразные яркие краски окружающего мира. В этой зоне полностью отсутствуют сосуды, а питание осуществляется за счет расположенного снизу от макулы пучка артерий. Это связано с тем, что сосудистые структуры будут занимать ценное пространство, где располагаются палочки и колбочки. Такое строение позволяет желтому пятну полноценно сконцентрироваться на выполнении своих основных функциональных задач. В строении сетчатки важно, чтобы эта область находилась напротив схождения фокусировочных лучей света на сетчатке.
Что такое жёлтое пятно глаза
Желтое пятно глаза (макула) — это зона наибольшей остроты зрения начального отдела зрительного анализатора, обеспечивающего восприимчивость электромагнитных волн, включающих в себя инфракрасную, видимую и ультрафиолетовую части спектра, их трансформацию в нервные импульсы и передачу в зрительный нерв. Данная область располагается на линии, условно проходящей через центры кривизны поверхностей роговичного слоя и главной преломляющей линзы глазного яблока. Грубо говоря, это она является тем самым «центром зрения», который человек наводит на предмет при детальном его рассмотрении.
Виды дегенерации
Старение приводит к таким изменениям в этой части органа.
Эта патология возникает в сетчатке глаза человека чаще при старении и связана с нарушением состояния палочек и колбочек, а также уменьшением их количества. При этом у пациента нарушается центральное зрение, а периферическое остается прежним. Редко такое заболевание встречается у молодых людей и его развитие обусловлено недостатком витаминов и минералов. К необходимым глазу веществам относятся антиоксиданты, витамины А, Е и С, а также цинк.
Значение имеет уменьшение в зоне желтого пятна защитных веществ от воздействия ультрафиолетовых лучей солнца зеаксантина и лютеина. Вызвать дегенерацию макулы может воздействие некоторых вирусов, например, цитомегаловируса и Эпштейн-Барра. При появлении патологии человек предъявляет жалобы на затуманенность зрения, появление искажений во время взгляда на прямые линии и неспособность рассмотреть детали. Возможно присутствие в поле зрения темной точки.
Влажная макулодистрофия
Представляет собой неоваскулярную дегенерацию желтого пятна, что вызвана разрастанием сосудов в толщу центральной ямки. Это способствует уменьшению количества палочек и колбочек с их замещением артериальными сплетениями, что не способны улавливать и различать световые лучи. Такая разновидность болезни встречается достаточно редко, однако является крайне злокачественной и часто приводит к полной потере центрального зрения. Страдают преимущественно люди молодого возраста. Офтальмоскопически в области зрительной ямки наблюдаются очаги кровоизлияний и районы с рубцами на поверхности.
Сухая дистрофия
Атрофические изменения в этой области органа способствуют снижению остроты зрения.
Заключается в атрофии макулы и постепенном отмирании палочек и колбочек, что приводит к медленной регрессии зрения и не способности пациентов видеть предметы в центре поля зрения. Светочувствительные клетки умирают в связи с недостаточным поступлением витаминов или микроэлементов, а также из-за возрастной инволюции. Этот процесс довольно медленный и редко приводит к полной потере зрения, а лишь ухудшает его. В результате атрофических процессов при сухой дистрофии макулы возникают друзы или участки, где отсутствуют палочки и колбочки.
Скрытая разновидность
Развивается в процессе неоваскуляризации и усиленного роста кровеносных сосудов в области желтого пятна. Но при этом виде наблюдаются минимальные нарушения зрения. Центральное видение при этом полностью сохранено и пациент не испытывает дискомфорта при чтении. Офтальмоскопичеки определяются незначительные очаги кровоизлияний и аномальные сосудистые сплетения без рубцевания тканей сетчатки.
Симптомы
Пятно на белке может появиться в сопровождении дополнительных симптомов, среди которых:
- сильный зуд;
- болезненность при пальпации;
- воспалительный процесс в веках и сетчатке глаза;
- светобоязнь;
- снижение остроты зрения;
- слезотечение.
Редко пациент может жаловаться на повышенную утомляемость, тошноту, отсутствие аппетита, повышение температуры тела.
Диагностика
Патологические изменения в этой области зрительного органа выявляются с помощью офтальмоскопии.
Заподозрить дистрофическое поражение желтого пятна можно по наличию у пациента характерной для этой патологии клинической картины. Для подтверждения диагноза понадобиться определение состояния сетчатки с помощью офтальмоскопии, где можно четко обнаружить очаги без палочек и колбочек, аномально расположенные сосудистые сплетения и участки кровоизлияний и рубцеваний. Проводиться магнитно-резонансная томография и ультразвуковое исследование глаза. Показана сдача анализа крови и мочи.
Лечение
После диагностики и определения причины появления желтых пятен или полного изменения цвета склеры назначается лечение.
- При выявлении желтухи новорожденных в роддомах применяется фототерапия до полного распада билирубина.
- В случае вирусного гепатита ребенка госпитализируют с применением медикаментозного лечения.
- Невус и киста не требуют лечения. Ребенок должен постоянно наблюдаться у специалиста.
- Патологии печени лечатся в стационаре или амбулаторно в зависимости от тяжести заболевания.
- Аллергические реакции останавливаются противоаллергенной или гормональной терапией.
- При вирусных инфекциях и воспалительных процессах назначаются препараты местного действия, в некоторых случаях – антибиотики.
- Отслоение сетчатки требует специализированного срочного лечения.
- Фликтена стабилизируется глазными каплями и мазями.
При новообразованиях глаза и невусе лечение не назначается то тех пор, пока они не влияют зрительные характеристики. В некоторых случаях показано хирургическое вмешательство даже в детском возрасте:
- новообразование резко увеличивается в размере;
- терапевтическое лечение не имеет результатов;
- высокими темпами падает зрение.
Отслойка сетчатки поддается лазерной коррекции. Главное вовремя обратиться к офтальмологу.
Жёлтое пятно является признаком развития опасного заболевания
Как лечат?
Терапия при дистрофии желтого пятна, что связана с возрастом эффективная, так как заболевание неизлечимо. Положительного эффекта достигают при применении фотодинамической терапии, которая помогает замедлить атрофические процессы фоточувствительных клеток. Важно изменить образ жизни, избавиться от вредных привычек и нормализовать рацион, так чтобы в нем имелись полезные овощи и фрукты, которые содержат витамины.
Медикаментозные средства, что помогают улучшить состояние пациента, — это витаминно-минеральные комплексы, богатые каротинами и цинком.
Возможные заболевания
Чаще всего появление жёлтого пятна сигнализирует о развитии патологий, которые не оказывают отрицательного воздействия на здоровье пациента и на остроту его зрения.
Пингвекула
Под данным названием «спряталось» такое отклонение, как утолщение слизистой оболочки. Пятнышки обычно появляются с наружной стороны глаза, расположены симметрично, в уголках ока. Чаще всего подобное заболевание диагностируется у пенсионеров, поскольку происходит изнашивание и старение конъюнктивы.
Подробней о пингвекуле вы узнаете, посмотрев видеоролик
Птеригиум
Слизистая оболочка разрастается и становится толще во внутреннем углу глаза. По форме пятно напоминает треугольник, может иметь жёлтый или розовый оттенок. В некоторых случаях оно приобретает насыщенный красный цвет. Причиной возникновения аномалии является неблагоприятное воздействие внешних факторов, например сильный ветер, ультрафиолетовое излучение и т.д.
Пятно может разрастаться, если оно захватит роговую оболочку, это приведет к проблемам со зрением. Да и избавиться от него в запущенной стадии намного сложней, чем на начальном этапе.
Профилактические меры
Правильный режим дня и сбалансированный рацион помогут предотвратить развитие патологий или их рецидив. Соблюдение простых врачебных рекомендаций позволит избежать проблем со здоровьем глаз:
- Спите не менее восьми часов в день;
- Больше двигайтесь, гуляйте на свежем воздухе;
- При длительной работе за компьютером используйте защитные очки;
- Принимайте витаминные комплексы;
- Используйте препараты для увлажнения слизистой оболочки;
- Регулярно посещайте окулиста.
В солнечные дни носите оптические приборы с маркировкой UV400, они на 100% защищают глаза от вредного ультрафиолетового излучения.
Врожденные дефекты
Белое пятно у человека может быть с рождения – это так называемый пигментный невус. Другие оттенки – черный, коричневый. Визуально такое образование выпуклое либо плоское, форму имеет неправильную, со временем интенсивность его окраса изменяется.
Беспокойств врожденные пятна обычно не вызывают, в том числе с течением времени. Принимать меры нужно в том случае, если патология активно прогрессирует – растет, изменяет оттенок, начинает мигрировать, падает зрение, появляется дискомфорт, ощущение песка, инородного тела.
Обратитесь к окулисту за консультацией и рекомендациями относительно лечения патологии. Возможные варианты решения проблемы – электроэксцизия, лазер, радиоволны.
Внимательно следите за пятнышком на глазу ребенка, если оно растет, меняет форму, обязательно обращайтесь за врачебной помощью. Главное беспокойство должны вызывать помутнения радужной оболочки – они возникают в результате опухолевидных процессов.
Опасны доброкачественные образования, а злокачественные тем более. Вмешательство офтальмолога, проведение грамотного лечения обязательно.
Желтые образования
Белые пятна могут переходить в желтые, которые обычно отличает плавающий характер. Заметны они при любом положении глаза или строго определенном.
В зоне риска люди с хроническими офтальмологическими заболеваниями, пациенты, испытывающие дефицит витамина А и постоянные зрительные нагрузки. Также глаза сильно страдают от активного УФ-света.
Самостоятельно диагнозы ставить себе не нужно – обращайтесь к специалисту. Профилактические рекомендации – выполнение упражнений, которые укрепляют сетчатку, уменьшают нагрузки на мышцы глаза, активизируют кровоток. Неплохо поддерживают глаза специальные витаминные комплексы для глаз.
Классификация пятен
В процессе, достаточно длительного развития науки, которая называется иридодиагностика, на постоянной основе предпринимались разнообразные попытки классифицировать пятнышки по их основным свойствам и особенностям. Этими вопросами занимались известные ученые и медицинские работники, одними из которых является Р. Бурдиоль. Он смог выделить три основные группы изменений, одними из них считаются:
Токсические пятна нескольких уровней развития, которые созревают или же зарождаются. Эти пятнышки могут занимать, достаточно большие участки по своим основным размерам.
Они указывают на тот факт, что человек в прошлом перенес различные заболевания или же интоксикацию организма. При этом, они могут проявляться в некоторых случаях у новорожденных детей, что указывает на возможности перенесения матерью различных токсинов.
Может быть и другая причина, которая спровоцировала появление таких пятнышек — это различные нарушения проявляющиеся в работе печени человека. В некоторых случаях, основная причина кроется в заболеваниях мочеполовой системы, которые вызваны проникновением в организм человека болезнетворных организмов или инфекции.
Пигментные пятна по своей основной форме являются округлыми с определенным скоплением, относительно небольших по размеру зерен. В основном они содержат определенную связь с большим числом нарушений в работе органов человеческого организма. К примеру, основными заболеваниями на которые они могут указывать являются:
- Воспалительные процессы на различных стадиях.
- Травматические нарушения различной степени тяжести. Интоксикация организма человека.
Многие иридодиагносты уверены в том, что более достоверными данными, которые в основном относятся к различным заболеваниям могут проявляться в определенной совокупности. По своим оттенкам эти пятнышки имеют очень большое разнообразие, поэтому точно установить информацию на которую они указывают в большинстве случаев не представляется возможным по своей сути.
При этом, любой из представленных видов имеется возможность разделить на большое число дополнительных подвидов (многие название очень своеобразны). К примеру, фетровый пигмент является определенным признаком различных заболеваний кишечного тракта, а также симптомом предрасположенности организма к появлению сахарного диабета. Небольшие пятна с округлыми границами могут указывать в определенных случаях на локализацию определенной патологии. Помимо этого, в некоторых определенных случаях, они являются важным признаком того, что определенный патологический процесс в организме человека близится к завершению. В современной иридодиагностике по данному вопросу имеется большое число трактовок и определений. Этот момент требуется в обязательном порядке понимать и учитывать при рассмотрении разнообразных патологических отклонений в организме человека.
Некоторые специалисты также связывают появление различных вкраплений и неровностей с наличием паразитарных болезней и считают, что при локализации определенных дефектов, которые имеется возможность определить по заболевшему органу человека. Но такие заключения тоже являются спорными и принимаются не только не всеми медиками, но даже не всеми иридодиагностами.
Группы риска
В группу риска входят люди, чья деятельность связана с регулярным перенапряжением зрения – офисные сотрудники, работающие за компьютером, программисты, сборщики мелких деталей, водители-дальнобойщики.
Риску подвержены люди преклонного возраста, пациенты с нарушением рефракции – близорукость, дальнозоркость, астигматизм, пресбиопия, аметропия.
Чёрные пятна могут появляться у ослабленных хроническими общими заболеваниями людей – гипертоническая болезнь, инсульты (ишемический, геморрагический), сахарный диабет, наследственные метаболические нарушения (фенилкетонурия, острая перемежающая порфирия).
Состояния, не связанные с болезнями, при которых темнеет перед глазами:
- беременность;
- тяжёлая физическая работа;
- регулярные недосыпания, хроническое переутомление, не только физическое, но и умственное;
- усиленные тренировки без предварительной подготовки организма.
Тёмные пятна в глазах могут появляться у курильщиков и алкоголиков. Это связан?


