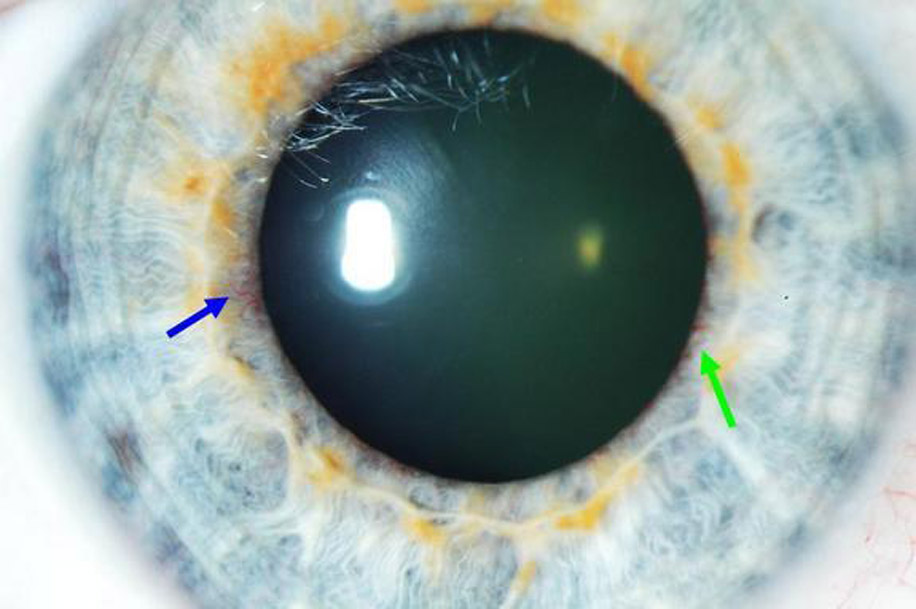
В роговице нет кровоснабжения
Что это такое?
Роговица – сферическая и прозрачная часть наружной оболочки глаза. Представляет собой органическую линзу, имеющую двояковыпуклое строение, которая через тонкие фиброзные волокна (лимб) прикрепляется к склере глаза.
 Благодаря роговице и особенностям ее строения световые волны легко проходят в более глубокие слои органа зрения и попадают на сетчатку.
Благодаря роговице и особенностям ее строения световые волны легко проходят в более глубокие слои органа зрения и попадают на сетчатку.
Функции роговицы:
- защитная;
- опорная;
- светопроводящая;
- преломляющая.
В норме ее характерными признаками являются:
- высокая чувствительность и способность к регенерации;
- прозрачность и зеркальность;
- сферическое строение;
- прочность и целостность;
- отсутствие капилляров;
- радиус кривизны–7,7-9,6 мм;
- горизонтальный диаметр – 11 мм;
- сила преломления света – 41 дптр.
Воспаление, травмы или дегенеративные процессы в роговице приводят к изменению ее изначальных параметров и свойств.
Строение
Этот орган напоминает собой линзу, выпуклую снаружи и вогнутую внутри.
Она занимает собой от 1/5 до 1/6 поверхности наружной оболочки глаза. В отличие от ее более крупной части – склеры, роговица не имеет сосудов и абсолютна прозрачна. Ее толщина увеличивается по периферии и уменьшается по центру.


В роговице пять слоев:
- покровный (передний), он состоит из эпителиальных клеток, выполняет защитную, газо- и влагообменную функцию;
- боуменова мембрана, поддерживает форму сферы;
- строма (основной и самый толстый слой), образована в основном коллагеновыми волокнами и фибро-, кера- и лейкоцитами, она обеспечивает прочность роговицы;
- десцеметовый, способствует высокой толерантности наружного слоя глаза к внешним и внутренним воздействиям;
- эндотелиальный (задний), внутренний слой, состоящий из клеток шестигранной формы, он выполняет насосную функцию, снабжая все оболочки роговицы питательными веществами из внутриглазной жидкости, поэтому именно при патологических изменениях в этом слое быстро развивается и обнаруживается на инструментальных обследованиях отек роговицы.

Нервная иннервация роговицы осуществляется вегетативными (симпатическими и парасимпатическими) нейронными сплетениями, которых на поверхности ее верхних слоев в 300-400 раз больше, чем на коже человека. Поэтому при травмах с повреждениями поверхностной оболочки роговицы и ее реснитчатных нервов у пострадавших очень сильно проявляются болевые ощущения.
Из-за того, что роговица не имеет сосудов, ее питание обеспечивается внутриглазной жидкостью и капиллярами, окаймляющими ее.
Признаком нарушения кровоснабжения роговицы может стать ее помутнение, это обуславливается прорастанием в нее капилляров из лимба и сосудистой пленки.
Заболевания роговицы глаза
1.Травматические. Развиваются при попадании в глаз мелких щепок из дерева или металла, песка, химических веществ.
Поражение слоев роговицы при них может быть поверхностным или глубоким. Последствием такого травмирования может стать эрозия роговицы глаза. Ее формирование вызывают повреждения клеток эпителия и потеря их способности к регенерации (восстановлению).

Эрозия роговицы (фото)
Клиническими проявлениями этой патологии являются:
- боль в глазу;
- ощущение инородного предмета;
- светобоязнь;
- слезотечение;
- зуд и жжение;
- очаги помутнения в роговице;
- уменьшение остроты зрения.
2. Врожденные дефекты строения:
- мегакорнеа – патологически крупные размеры роговицы, достигающие более 11мм в диаметре;
- микрокорнеа– уменьшение размеров роговицы (от 5мм в диаметре);
- кератоглобус – выпячивание роговицы и изменение ее формы на шаровидную;
- кератоконус – истончение роговицы и утрата упругости, приводящее к изменению ее формы на конусовидную.
Все эти болезни влекут за собой изменение нормальных показателей зрения, возникновение близорукости, астигматизма, дальнозоркости, слепоты.
3. Воспалительные болезни (кератиты) инфекционного и неинфекционного происхождения.
Симптомы такого поражения роговицы:
- резь в глазах и их гиперчувствительность к свету;
- яркая сосудистая сетка конъюнктивы;
- пастозность и (или) отечность роговицы;
- замутненность зрения.
Осложнением бактериальных (вызванных стрепто-, стафило-, гоно-, дипло-и ли пневмококками, а также синегнойной палочкой кератитов является) ползучая язва роговицы. Она может развиться в течение нескольких суток, проникая сквозь слои к стекловидному телу.
Признаками язвы выступают:
- образование возвышающегося инфильтрата с неровными краями на поверхности роговицы;
- гнойные выделения;
- отслойка верхних слоев роговицы, ее помутнение и болезненность;
- дефекты зрения.
Опасность этой патологии состоит в том, что возможна перфорация (прорыв) язвенного инфильтрата, пропитывание гнойным содержимым тканей глаза и его гибель.
4. Дистрофия. Возникает на фоне обменных нарушений в организме. Может быть врожденной или приобретенной.
Симптомы патологии могут долго не проявляться, а первые признаки обнаружиться случайно при инструментальном обследовании (небольшие полосы или зоны помутнения роговицы). С развитием недуга больные начинают жаловаться:
- на сухость и замутненность в глазах;
- потерю остроты зрения.
Пересадка роговицы
Применяется при неэффективности консервативного лечения и прогрессирующем ухудшении зрения.
Оперативное вмешательство показано при поражении большой поверхности роговицы, если причиной его являются:
- травмы;
- обширный термический или химический ожог;
- осложнения после воспалительных процессов;
- необратимые дегенеративные изменения;
- врожденные аномалии;
- косметические дефекты (бельмо, рубцы).
Пересадка роговицы или, иначе – кератопластика, проводится с использованием донорского материала (трансплантата).

Она классифицируется:
- на оптическую, которую применяют с целью восстановления прозрачности роговицы;
- лечебную, которая призвана сохранить глаз, поэтому в ней используются даже мутные донорские роговицы);
- рефракционную, она помогает восстановить зрение;
- мелиоративную, технику укрепления роговичного слоя для повторных пересадок.
Методы замены роговицы:
- послойный, показан при патологиях верхнего слоя, заменяют только его;
- сквозной (частичный и тотальный), предполагает пересадку всех роговичных слоев.
Из-за отсутствия сосудов в роговице операции по ее пересадке считаются в офтальмологии несложными, с низким риском развития осложнений. Донорский имплантат обычно хорошо приживается и позволяет вернуть пациентам прежнее качество жизни.
Альтернативой пересадки роговицы выступает — кератопротезирование (применение искусственных роговиц). Его назначают после неудачных кератопластик (отторжения, воспаления). Техника выполнения протезирования сходна с пересадкой донорской роговицы.
Видео:

Источник
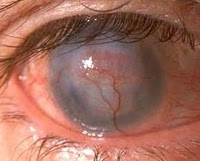 Неоваскуляризация роговицы
Неоваскуляризация роговицыНеоваскуляризация роговицы – это заболевание, при котором кровеносные сосуды лимба прорастают в строму роговой оболочки. Клинически патология проявляется снижением остроты зрения вплоть до слепоты, визуализацией сосудов в форме «красных веточек» на поверхности роговицы, нарушением бинокулярного зрения. Для постановки диагноза применяется биомикроскопия глаза, визометрия, кератометрия, УЗИ глаза. Хирургическая тактика сводится к проведению кератопластики, кератопротезирования, лазерной коагуляции или фотодинамической терапии. Консервативное лечение базируется на инстилляциях глюкокортикостероидов в полость конъюнктивы, их подконъюнктивальном и парабульбарном введении.
Общие сведения
Неоангиогенез роговой оболочки – широко распространенная патология в практической офтальмологии. Согласно статистическим данным, около 40 млн. пациентов во всем мире нуждаются в пересадке роговицы в связи с развитием осложнений этого заболевания. Доказано, что в норме только 0,01% эндотелиоцитов находится на стадии деления. В состоянии хронической гипоксии этот показатель возрастает в десятки раз. У 14,5% больных наблюдается стойкое снижение зрительных функций. Риск развития слепоты составляет около 20-25%. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. Географических особенностей распространений не отмечается.
Причины неоваскуляризации роговицы
Выделяют множество факторов, приводящих к данному заболеванию. Все они имеют единый механизм развития, поскольку усиленный ангиогенез – это компенсаторная реакция тканей на дефицит кислорода. Основные причины неоваскуляризации:
- Травматические повреждения. Вследствие травм (ранений, ожогов глаз) или хирургических вмешательств в области роговой оболочки, орбитальной конъюнктивы и лимба образуются рубцовые дефекты, которые приводят к глубокой неоваскуляризации.
- Хронический кератит. Длительное течение воспалительных процессов (кератит, кератоконъюнктивит) становится причиной гипоксии оболочек глаза и провоцирует неоангиогенез.
- Дегенеративно-дистрофические изменения. Множественные язвенные дефекты и рецидивирующие эрозии стимулируют сосудистую пролиферацию из-за утолщения роговой оболочки и недостаточного поступления кислорода в глубокие слои.
- Длительное ношение контактных линз. Заболевание развивается из-за механической преграды на пути поступления кислорода. При высоком риске или первых симптомах патологии пациенту рекомендуют использовать линзы с высокой кислородной проницаемостью и чередовать их с ношением очков.
Патогенез
В норме роговица – это оболочка глазного яблока, лишенная кровеносных сосудов. Ее кровоснабжение и трофику обеспечивает сосудистая сеть, расположенная в области лимба. Пусковой фактор развития заболевания – региональная гипоксия, при которой в роговицу поступает недостаточное количество кислорода. Это приводит к усиленной секреции оксида азота, что проявляется расширением и повышением проницаемости сосудов на границе склеры и роговой оболочки. Протеолитическая деградация базальной мембраны и активация плазминогена способствуют пролиферации эндотелиальных клеток. Усиленное образование эндотелиоцитов, мобилизация перицитов и клеток гладкой мускулатуры лежат в основе неоваскуляризации роговицы.
Классификация
С клинической точки зрения офтальмологи выделяют следующие формы неоваскуляризации роговицы:
- Поверхностная. Сосуды с области лимба в неизмененном виде переходят на роговицу.
- Глубокая. Сосуды, направляясь от периферических отделов к центральным, врастают в толщу роговицы. Поражаются средние и глубокие слои стромы. Склеральные и эписклеральные сосуды имеют вид параллельно идущих ниточек.
- Смешанная. Процесс неоваскуляризации затрагивает всю толщу оболочки.
Симптомы неоваскуляризации роговицы
Усиленный ангиогенез приводит к разрастанию сосудов на поверхности роговой оболочки, что влечет за собой снижение ее прозрачности. На начальных стадиях заболевания острота зрения снижается незначительно. Если процесс неоваскуляризации достигает центральной зоны, больной полностью теряет зрение. Сужение зрительных полей сопровождается нарушением пространственного восприятия. Возможно возникновение фотопсий и метаморфопсий. Пациенты с неоваскуляризацией роговицы предъявляет жалобы на появление темных пятен или «пелены» перед глазами, отмечают повышенную утомляемость при выполнении зрительной работы.
При одностороннем процессе нарушается бинокулярное зрение. Адаптация к монокулярному зрению при поражении оптической части затруднена у больных зрелого возраста. Из-за постоянного дискомфорта, вызванного помехами перед глазами, возникает головная боль. Многие пациенты используют цветные линзы, чтобы уменьшить выраженность визуальных изменений, это еще больше усугубляет клиническую симптоматику. Длительное течение заболевания приводит к изменению радиуса кривизны роговицы, ее утолщению, что становится причиной увеличения индекса преломления и искажения зрения.
Осложнения
Наиболее распространенное осложнение неоваскуляризации роговицы – тотальное сосудистое помутнение. Помимо изменения нормального цвета глаз, бельмо приводит к слепоте. Пациенты с данной патологией входят в группу риска развития воспалительных и инфекционных заболеваний (кератоконъюнктивит, кератит). Патологическая неоваскуляризация часто осложняется кровоизлиянием в переднюю камеру глаза. Редко интенсивный ангиогенез выступает причиной гемофтальма. На поздних стадиях развивается полимегатизм, при котором наблюдается необратимое изменение размеров эндотелиоцитов.
Диагностика
С целью постановки диагноза проводят наружный осмотр и комплекс офтальмологических исследований. Визуально определяется прорастание сосудов в виде «красных ниточек». Офтальмологическое обследование предусматривает:
- Визометрию. Измерение остроты зрения – базовый метод диагностики. В зависимости от степени разрастания сосудов острота зрения варьирует от незначительного снижения зрительных функций до их полной утраты.
- Биомикроскопию глаза. Методика позволяет изучить степень прозрачности оптических сред глаза, выявить признаки воспалительных и дистрофических изменений. При поверхностной форме определяется ток крови в новообразованных сосудах.
- Кератометрию. Исследование дает возможность изучить структуру роговой оболочки, определить, насколько изменился радиус ее кривизны.
- УЗИ глаза. Цель проведения ультразвукового исследования в В-режиме – выявить вторичные изменения, связанные с прогрессированием неоваскуляризации.
Лечение неоваскуляризации роговицы
На ранних стадиях устранение этиологического фактора исключает прогрессирование заболевания или снижает выраженность клинических проявлений. Новообразованные артериолы запустевают и приобретают вид едва заметных «сосудов-привидений». Консервативная терапия сводится к инстилляциям глюкокортикостероидов в конъюнктивальную полость или к парабульбарному и подконъюнктивальному введению. Хирургическое лечение применяется при далеко зашедших формах и включает:
- Сквозную кератопластику. Методика используется при врастании сосудов в роговую оболочку на ограниченном участке. После удаления измененного участка роговицы на его место подшивают донорский материал.
- Кератопротезирование. Это – метод выбора в лечении пациентов с глубокой формой неоваскуляризации или с осложненным течением патологии из-за возникновения тотального сосудистого бельма. Кератопротез устанавливают только спустя 3 месяца после имплантации опорной пластинки.
- Лазерную коагуляцию неососудов. Проводится поэтапная коагуляция эндотелиальных каналов и капилляров от центральной части к периферии. Методика более эффективна при поверхностном варианте заболевания. В позднем послеоперационном периоде возможна реканализация сосудов.
- Фотодинамическую терапию. Метод базируется на светоиндуцированной химиотерапии. Фотосенсибилизатор селективно накапливается в тканях с повышенной пролиферативной активностью.
Прогноз и профилактика
Прогноз для жизни при неоваскуляризации роговицы благоприятный, прогноз в отношении зрительных функций зависит от степени прорастания сосудов. В большинстве случае своевременное лечение обеспечивает полное восстановление остроты зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика включает соблюдение техники безопасности в условиях производства, контролирование длительности ношения контактных линз в течение суток. Пациенту, который носит линзы, необходимо обращаться за консультацией к специалисту не реже одного раза в год и выбирать линзы с высоким коэффициентом пропускания кислорода.
Источник