Уколы в глаза при дистрофии сетчатки цена
Луцентис (ранибизумаб) представляет собой лекарственный препарат, основное назначение которого является интравитреальное введение с антивазопролиферативной целью. Интравитреальная инъекция является одним из самых эффективных методов терапевтического воздействия в современной офтальмологической практике. Таким способом лекарственные препараты могут попадать непосредственно к цели своего влияния – сетчатке глаза для лечении различной тяжелой патологии глазного дна. Сертифицированным лекарственным средством для интравитреального введения является препарат Луцентис, о котором и пойдет речь в данной статье.

Что такое Луцентис
Действующим веществом препарата Луцентис является ранибизумаб, который, с биохимической точки зрения, представляет собой фрагмент человеческого рекомбинантного моноклонального антитела, предназначенный для внутриглазного введения. Многие патологические состояния глазного дна, в том числе влажная форма макулярной дегенерации и диабетическая ретинопатия, сопровождаются разрастанием аномальных по строению и функциональным свойствам новообразованных кровеносных сосудов. Такие сосуды являются неполноценными, склонны к частым разрывам, что сопровождается кровоизлияниями в сетчатку глаза, стекловидное тело и субретинальное пространство.
Подобный патологический процесс является, по сути, бесконечным и приводит к необратимой потере зрения. Приостановить пролиферацию патологических кровеносных сосудов помогает особая группа препаратов – антивазопролиферативные агенты. К этой группе и относится ранибизумаб или Луцентис. Укол Луцентиса связывает и, тем самым, блокирует биологическую активность человеческого сосудистого эндотелиального фактора роста (VEGF), что и препятствует росту кровеносных сосудов.
Состав и форма выпуска Луцентиса
Препарат Луцентис представляет собой стерильный бесцветный или бледно-желтый слегка опалесцирующий раствор, находящийся в заполненном производителем одноразовом шприце или стеклянном одноразовом флаконе. Стерильный раствор содержит 10 мг/мл ранибизумаба. Вспомогательные вещества, содержащиеся в растворе, – гистидин, полисорбат, трегалозы дигидрат. Объем раствора во флаконе – 2,3 мл. Флакон препарата не может быть использован для нескольких пациентов, соответственно один укол Луцентиса рассчитан только на одно интравитреальное введение. Производитель препарата Луцентис – Novartis Pharma (Швейцария). Хранить препарат необходимо в холодильнике соблюдая температурный режим – 2-8 °C. Замораживать препарат запрещено. Хранить необходимо в защищенном от света месте. Нарушение условий хранения или транспортировки может повлиять на лечебные свойства препарата.

Механизм действия Луцентиса
Препарат Луцентис (Ранибизумаб) представляет собой фрагмент антитела к эндотелиальному фактору роста сосудов А (VEGF-A). Доказано, что именно VEGF-A вызывает неоваскуляризацию и пропотевание жидкости через сосудистую стенку, — процессы, лежащие в основе прогрессирования влажной формы макулярной дегенерации и других заболеваний сетчатки глаза. Применение Луцентиса приводит к связыванию VEGF-A, препятствуя тем самым взаимодействию молекул данного вещества с одноименными рецепторами (VEGFR1 и VEGFR2). Описываемые рецепторы локализуются на поверхности эндотелиальных клеток, выстилающих внутреннюю стенку капилляров. Укол Луцентиса приводит к редукции эндотелиальной пролиферации, уменьшению пропотевания жидкости через сосудистую стенку и формированию гораздо меньшего количества новых функционально неполноценных кровеносных сосудов.
По данным фармакокинетического анализа, период полувыведения ранибизумаба из стекловидного тела после укола Луцентиса при использовании стандартной дозировки 0, 5 мг составляет около 9 дней. Концентрация лекарственного препарата в плазме уменьшается пропорционально его элиминации из полости глазного яблока. Следует отметить, что концентрация ранибизумаба в плазме в 90000 раз меньше его концентрации в полости глазного яблока. Это означает, что системного действия препарат фактически не оказывает.
Показания к применению Луцентиса
Инструкцией по применению Луцентиса, а также данными множества научных исследований, определены следующие показания к интравитреальному введению данного препарата:
- Неоваскулярная (влажная) форма макулярной дегенерации.
- Отек макулы, возникающий в результате окклюзии ретинальной вены.
- Диабетическая ретинопатия, проявляющая отеком макулы.
- Хориоидальная неоваскуляризация, вызванная миопией.
Данный список показаний является общим. Необходимость интравитреального введения Луцентиса определяется лечащим врачом для каждого конкретного пациента исходя из клинической картины, а также динамики состояния глазного дна.
Частота приема и дозировка Луцентиса
Препарат Луцентис предназначен исключительно для интравитреального введения. Частота введения и режим дозирования зависит от вида патологии глазного дна:
- При неоваскулярной (влажной) форме макулярной дегенерации 0,5 мг (0,05 мл 10 мг/мл раствора) укол Луцентиса рекомендовано выполнять с интервалом 1 интравитреальное введение препарата 1 раз в месяц (минимальный промежуток между инъекциями – 28 дней). Во время лечения необходим периодический осмотр глазного дна и контроль остроты зрения. Допустимо урежение введения препарата после 3-хкратного последовательного введения при условии стабилизации состояния и улучшения остроты зрения. Допустимо, чтобы укол Луцентиса выполнялся 1 раз в 3 месяца после последовательного 4-хкратного применения препарата.
- Базовый режим дозирования при возникающем в результате блокады ретинальной вены отеке макулы, а также при диабетической патологии сетчатки аналогичный — 0,5 мг (0,05 мл 10 мг/мл раствора) Луцентиса рекомендовано для интравитреального введения 1 раз в месяц. Ежемесячный укол Луцентиса должен чередоваться с контролем состояния глазного дна и остроты зрения.
- Вызванная миопией хориоидальная неоваскуляризация требует интравитреального введения 0,5 мг Луцентиса каждый месяц в течение трех месяцев. По показаниям курс лечения можно повторять.
Контроль динамики заболевания осуществляется посредством оценки остроты зрения, а также проведением флуоресцентной ангиографии и оптической когерентной томографии. При неоваскулярной форме макулярной дегенерации, а также в случае ассоциированной с патологической миопией хориоидальной неоваскуляризации отсутствие отрицательной динамики по остроте зрения и состоянию сетчатки считается мерой эффективности терапии. При отсутствии эффекта от нескольких введений Луцентиса врач вправе отменить терапию, не дожидаясь окончания курса лечения. Применение Луцентиса можно сочетать с лазерной коагуляцией сетчатки.
Интравитреальное введение Луцентиса
Интравитреальное введение Луцентиса является оперативным вмешательством на глазном яблоке, поэтому должно проводиться в стерильной операционной. Оптимальной профилактикой послеоперационных инфекционных осложнений является соблюдение всех правил асептики, а также обработка операционного поля йодсодержащим антисептиком, при отсутствии аллергической реакции на йод. Перед манипуляцией врач проводит осмотр глазного дня и измерение внутриглазного давления. Толщина иглы для интравитреального введения Луцентиса – 27-30G. Место введения располагается в 3,5-4 мм от лимба, в так называемом pars plana, чтобы не задеть сетчатку и хрусталик. После прохождения иглы в полость глазного яблока производится постепенное интравитреальное введение Луцентиса в стекловидное тело. Укол Луцентиса является практически безболезненным, поэтому местной анестезии в виде глазных капель или геля с анестетиком достаточно.
 |
| Укол Луцентиса |
Контроль внутриглазного давления необходимо проводить в течение 30 минут после интравитреального введения Луцентиса. Также специалистом обязательно проводится контроль перфузии по ретинальной артерии. Через 3-7 дней после манипуляции необходим офтальмологический осмотр для контроля состояния глазного дна и раннего выявления инфекционных осложнений. Профилактическое введение антибиотика после интравитреального применения Луцентиса остается на усмотрение лечащего врача.
Противопоказания к введению Луцентиса
Противопоказания к применению описываемого препарата определяются не только свойствами самого лекарственного средства, но и методикой его использования. Существуют ситуации, когда само по себе интравитреальное введение Луцентиса противопоказано тому или иному пациенту. Применение Луцентиса противопоказано в следующих клинических ситуациях:
- Индивидуальная непереносимость или гиперчувствительность к ранибизумабу, ранее возникавшие аллергические реакции на введение данного препарата.
- Доказанные инфекционно-воспалительные процессы глазного яблока и периокулярной области.
- Беременность и период лактации также являются противопоказаниям к применению Луцентиса.
- Возраст пациента до 18 лет, поскольку научные исследования по применению Луцентиса у пациентов детского возраста не проводились.
Как и показания, так и противопоказания к интравитреальному введению Луцентса определяются лечащим врачом индивидуально для каждого пациента.
Препараты-аналоги Луцентиса
Группа антипролиферативных средств представлена не только Луцентисом. Существуют и другие препараты со схожим механизмом действия. Рассмотрим некоторые из них:
- Авастин. Действующим веществом данного препарата является бевацизумаб, который по механизму действия схож с ранибизумабом или Луцентисом. Авастин активно применялся с целью химиотерапевтического лечения онкологических заболеваний. Позже были проведены научные исследования и доказана эффективность Авастина, как антипролиферативного агента. Бевацизумаб применяется для терапии диабетической ретинопатии, хориоидальной неоваскуляризации и неоваскулярной макулярной дегенерации.
- Эйлеа. Действующее вещество данного препарата – афлиберцепт. Данное средство было одобрено для терапии патологии глазного дна в 2011 году. Показания к применению сходи с таковыми у Луцентиса. Особенностью данного средства является его способность связывать не только эндотелиальный сосудистый фактор роста, но и плацентарный фактор роста. Особенностью данного препарата является более продолжительное время действия.
Выбор препарата из группы антивазопролиферативных средств всегда остается за лечащим врачом. Пациента всегда подробно информируют обо всех особенностях, на основании полученной информации он дает согласие на интравитреальное введение Луцентиса или любого другого его аналога.
Луцентис. Цена и стоимость лечения
Цена лечения Луцентисом включает не только стоимость препарата, но и саму процедурой интравитреального введения. Данная процедура, несмотря на кажущуюся несложность, является не менее ответственной манипуляцией, чем другие разновидность вмешательств в офтальмологии. Существует риск развития инфекционных осложнений после введения препарата в полость глазного яблока. Поэтому подобная манипуляция должна проводиться только высококвалифицированным специалистом в условиях стерильности. Необходимость проведения интравитреального введения Луцентиса в специализированной операционной, а также использование большого количества расходных материалов и определяет стоимость применения Луцентиса. Цена препарата Луцентис в розничной аптечной сети России составляет 50000-52000 рублей. Стоимость интравитреального введения препарата колеблется в диапазоне 18000-25000 рублей. Также необходимо помнить о контрольных посещениях офтальмолога в процессе лечения, а также о назначаемых врачом диагностических манипуляциях.
Луцентис. Отзывы и рекомендации
Луцентис – один из современных и безопасных антивазопролиферативных агентов, применение которого успешно помогает остановить прогрессирование таких грозных офтальмологических заболеваний, как диабетическая ретинопатия и неоваскулярная (влажная) форма макулярной дегенерации. Применение Луцентиса имеет большое количество положительных отзывов как среди пациентов с патологией сетчатки, так и среди практикующих врачей-офтальмологов. Его использование помогло сохранить и улучшить зрение огромному количеству пациентов. И если Вам ранее выполнялся укол Луцентиса, будем признательны, если Вы оставите свой отзыв о препарате на нашем сайте на странице Отзывы. Ведь возможно, что именно Ваш опыт и отзыв о Луцентисе поспособствуют выбору других пациентов.
Источник
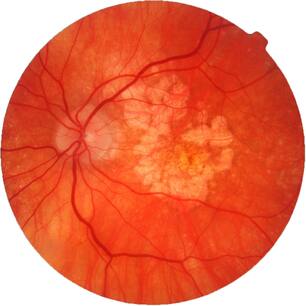
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Ш. Светлана, Москва
Спасибо за оперативно проделанную и качественную работу . Сегодня сделали комплексный осмотр, так же укрепили сетчатку обоих глаз. Огромная благодарность доктору, человек своего дела (фамилию к сожалению забыла спросить ) принимала меня в 307а кабинете. Остались приятные впечатления;) Через некоторое время буду делать коррекцию зрения. Всем спасибо!
Актуальные вопросы
Ë
È
Пятна перед глазами – что это?
Плавающие помутнения разных форм и размеров в стекловидном теле могут быть признаком проблем с сетчаткой. Необходимо пройти обследование.
Ë
È
У меня гипертония. Может ли это сказаться на зрении?
Изменения на сетчатке встречаются у 80 % людей с гипертонией (повышенным кровеносным давлением). Комплекс поражений в сетчатке и ее сосудах при гипертонии называется гипертонической ретинопатией. Это, пожалуй, одно из наиболее часто встречающихся проявлений гипертонической болезни. Гипертоническая ретинопатия выражается в виде геморрагий и экссудатов в области глазного дна, а также отека зрительного нерва. Подтвердить или опровергнуть диагноз «гипертоническая ретинопатия» может только квалифицированный врач-офтальмолог при помощи современного компьютеризированного оборудования.
Ë
È
Поставили диагноз отслойка сетчатки – что делать?
Отслойка сетчатки — это отделение сетчатой оболочки глаза от сосудистой. При разрыве сетчатки внутриглазная жидкость проникает под нее и отслаивает от сосудистой оболочки. Если произошла отслойка сетчатки, нужно немедленно обратиться к врачу, так как промедление может грозить слепотой. Обычно при отслойке сетчатке проводят хирургическое лечение. Это может быть экстрасклеральное балонирование или пломбирование (цель такого лечения — добиться прилегания сетчатки к сосудистой оболочке), затем проводится лазерная коагуляция и витрэктомия (применяется для удаления из стекловидного тела рубцов, крови). Хирургические методы лечения обычно требуют ограничения зрительной работы, физической активности. Каким именно будет зрение после операции во многом зависит от того, имеются ли какие-либо сопутствующие заболевания глаза, влияющие на возможность хорошо видеть.
Ведущий офтальмохирург и медицинский директор клиник «Эксимер»,
врач высшей категории,
доктор медицинских наук, профессор,
академик РАЕН
Главный врач московской офтальмологической клиники «Эксимер»,
врач-офтальмохирург высшей категории,
доктор медицинских наук, доцент,
академик РАЕН
Зав. отделением лазерной терапии
врач-офтальмохирург высшей категории,
кандидат медицинских наук
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
Источник