Укол в глаз для сетчатки глаза
 Сегодня в офтальмологической практике широко используется новый метод лечения дегенеративных процессов, представляющий собой укол в глаз для сетчатки. Интравитреальное введение лекарства является одним из самых надежных способов транспортировки молекул действующего вещества в пораженную область.
Сегодня в офтальмологической практике широко используется новый метод лечения дегенеративных процессов, представляющий собой укол в глаз для сетчатки. Интравитреальное введение лекарства является одним из самых надежных способов транспортировки молекул действующего вещества в пораженную область.
Препараты являются ингибиторами ангиогенеза и успели хорошо зарекомендовать себя в лечении патологий, ранее звучавших как приговор. Анти-VEGF терапия является самым щадящим и долгосрочным методом восстановления зрительных функций, и мы расскажем вам почему.
Показания к интравитреальным инъекциям
Данная методика открыла перед современной медициной массу возможностей, направленных на лечение сложнейших офтальмологических заболеваний.
Прямыми показаниями к проведению интравитреального введения препаратов являются такие патологии, как:
-
 сенильная дистрофия макулы (влажная форма);
сенильная дистрофия макулы (влажная форма); - отечность желтого пятна вследствие диабетической ретинопатии;
- сокрытие (окклюзия) центральной вены сетчатки;
- воспаление сети тончайших сосудов (увеит);
- образование мембраны, сплетенной из патологических сосудов;
- кистозный отек желтого пятна.
Анти-VEGF терапия, укрепляет пораженные ткани, не позволяя заболеванию прогрессировать. Подобное вмешательство не вызывает болезненных ощущений и не имеет возрастных противопоказаний.
Протокол процедуры
Подготовка к проведению операции включает в себя десятидневный курс применения антибиотиков местного действия. Начинать профилактику необходимо за три дня до предполагаемой процедуры.
Перед интравитреальным введением ингибитора ангиогенеза в стекловидное тело, проводится местное обезболивание. Для этой цели обычно используется «Новокаин» в каплях, и лишь в единичных случаях – субконъюнктивальная инъекция «Лидокаина». Болевые ощущения пропадают полностью, однако чувствительность нервных окончаний сохраняется.
Порядок проведения операции выглядит следующим образом:
-
 Руки специалиста подвергаются санитарной обработке, затем надеваются латексные перчатки.
Руки специалиста подвергаются санитарной обработке, затем надеваются латексные перчатки. - Для предотвращения непроизвольного моргания, между верхним и нижним веком пациента устанавливается специальный расширитель.
- С целью предупреждения бактериального инфицирования, конъюнктивальная область обрабатывается антисептиком с высоким содержанием йода.
- Игла шприца стерилизуется 70% медицинским спиртом.
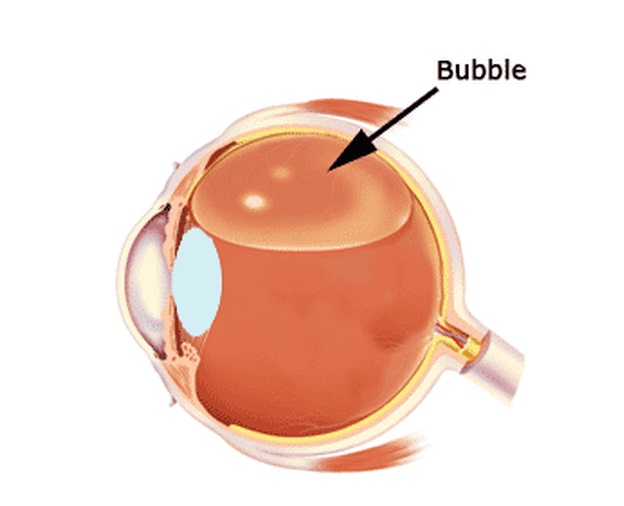
- Прокол делается перпендикулярно глазному яблоку в 4 мм от лимба. Глубина вхождения иглы: не менее 3 мм (при условии натурального хрусталика). Важность соблюдения расстояния обуславливается тем, что игла должна пройти сквозь участок глазного яблока под названием pars plana. Это место расположено между хрусталиком и сетчатой оболочкой.
- После проведения инъекции, к месту прокола прикладывается ватный тампон, пропитанный антибиотиком.
Во время интравитреального введения ингибитора ангиогенеза, пациента просят смотреть в противоположную сторону. Это не сложно, ведь процедура занимает не более 10 минут.
ВАЖНО! Интравитреальная инъекция препарата должна проводиться только в стерильном операционном зале, руками квалифицированного специалиста! Обязательным условием является использование одноразовых инструментов.
Некоторое время офтальмохирург наблюдает за циркуляцией крови в сетчаточной артерии. При подозрении на осложнения проводится офтальмоскопия. В ряде случаев показан дополнительный курс антибиотиков.
Интравитреальная терапия не требует госпитализации, и спустя пару часов после проведения операции, пациент может отправиться домой. Важно следовать всем указаниям врача, чтобы избежать возможных проблем.
Анти-VEGF препараты и их эффективность
Анти-VEGF препараты, проникая в макулу, понижают белковую активность патологических сосудов, блокируя фактор роста. Последние, постепенно рассасываются, и сетчатка принимает свою анатомическую форму. После курса лечения состояние стабилизуется, и назначается перерыв на неопределенное время.
При появлении признаков ухудшения зрительных функций, возможно возобновление терапии. Чтобы не допустить развития рецидива, целесообразно проводить скрининговое обследование не менее двух раз в год.
В офтальмологии применяются несколько препаратов для интравитреального введения, это:
-
 «Луцентис»;
«Луцентис»; - «Эйлеа»;
- «Авастин»;
- «Эмоксипин»;
- «Гемаза»;
- «Озурдекс»;
- «Кеналог».
Некоторые препараты, ранее использовались для лечения онкологий желудочно-кишечного тракта. Однако действие, произведенное на патологические сосуды сетчатки, позволило широко применять их в офтальмологии. «Луцентис» стал первым препаратом, разработанным непосредственно для лечения дистрофийных изменений сетчатки. Он оправдал все ожидания, показав высокую эффективность при использовании Анти-VEGF терапии, и подтолкнул ученых к созданию аналогов.
Курс интравитреальной терапии состоит из двух-трех инъекций, сделанных с интервалом в 1 месяц. После проведения процедур, некоторые пациенты отмечают легкую головную боль и чувство распирания в прооперированном глазном яблоке.
Около 30% пациентов с ВМД по влажному типу, после прохождения терапии заметили значительные улучшения зрительных функций. Эффект Анти-VEGF препаратов долгосрочный, но, увы, не вечный. Спустя некоторое время потребуется проведение повторного курса.
Луцентис
В составе препарата присутствует ранибизумаб – активное вещество, понижающее чрезмерную выработку ангиогенеза. При интравитреальном введении «Луцентиса» происходит блокада рецепторов, отвечающих за разрастание патологических сосудов.
 Препарат широко применяется в анти-VEGF терапии для лечения таких патологий, как:
Препарат широко применяется в анти-VEGF терапии для лечения таких патологий, как:
- отечность макулы;
- диабетическая ретинопатия.
Дозировка рассчитывается индивидуально, но в среднем это не менее 0,5 мг в месяц. Курс лечения может затянуться до полугода.
Эмоксипин
В офтальмологии применяется 1% раствор препарата, который вводится в конъюнктивальную область глаза. Инъекции проводятся через день около 10-30 суток, после достижения стойкого эффекта курс отменяется.
«Эмоксипин» обладает выраженным антиоксидантным эффектом, и выступает в роли сосудопротектора. Действующее вещество защищает структуры ДНК, ферментов, молекул и клеток. «Эмоксипин» поставляет в ткани большое количество газа, предупреждая кислородное голодание.
Для сосудов препарат полезен тем, что способен делать их поверхность более эластичной, гладкой и прочной. Обменные процессы улучшаются на клеточном уровне, налаживается циркуляция крови в сети капилляров.
«Эмоксипин» показан в целях профилактики ВМД, и для лечения следующих патологий:
- изменения на фоне сахарного диабета;
- кровоизлияния в тканях глаза;
- высокая степень миопии;
- закупорка центральной сетчаточной вены;
- катаракта;
- глаукома;
- травмы роговицы;
Дегенеративные процессы в области сетчатки под действием «Эмоксипина» останавливаются. Зрительные функции постепенно улучшаются за счет восстановления нормального кровообращения в сетчатке.
Авастин
Действующим веществом препарата является бевацизумаб, применяемый ранее для лечения онкологических заболеваний. Позднее, выяснилось, что «Авастин» также выступает в качестве ингибитора ангиогенеза. Бевацизумаб проникает в белковые соединения и блокирирует новообразования, не давая разрастаться новым сосудам.
 «Авастин» эффективен при таких патологиях как:
«Авастин» эффективен при таких патологиях как:
- сенильная дистрофия (влажная форма);
- диабетическая ретинопатия.
При введении в стекловидное тело игла направляется в центральную область. Укол проводится только в один глаз, и лишь спустя четыре недели в другой. Курс лечения составляет три месяца, и при необходимости может быть проведен повторно. Во время терапии не следует выполнять задачи, требующие концентрации внимания. Езда за рулем исключена.
Озурдекс
Это гормональный стероидный препарат, действующим веществом которого выступает дексаметазон (содержание около 0,7 мг). Интравитреальное введение «Озурдекса» ликвидирует воспалительные процессы в тканях глаза, за счет подавления цитокинов. Отечность заметно снижается, капилляры приобретают свой естественный вид.
Показаниями к применению «Озурдекса» являются следующие состояния:
- окклюзия сетчаточной вены или ее придатков;
- отек макулы по диабетическому типу;
- увеит периферического сегмента глаза.
После проведения инъекции препарата, офтальмолог отслеживает положительную динамику, и при необходимости может назначить повторную процедуру. «Озурдекс» относится к препаратам длительного действия.
Гемаза
В роли действующего вещества выступает проурокиназа, которая относится к разряду фибринолитических средств. «Гемаза» эффективно растворяет тромботические образования за счет превращения плазминогена в плазмин. Интравитреально вводится препарат с содержанием 500 МЕ проурокиназы.
Показаниями к инъекции «Гемазы» являются:
-
 гемофтальмические процессы (субтотальный, частичный, тотальный), при условии отсутствия признаков отслоения сетчатки по УЗИ;
гемофтальмические процессы (субтотальный, частичный, тотальный), при условии отсутствия признаков отслоения сетчатки по УЗИ; - окклюзия центральной артерии с придатками;
- некоторые виды кровоизлияний в области сетчатки.
При проведении процедуры риски развития кровотечения весьма незначительны. Однако «Гемаза» не назначается при гипокоагулярных патологиях кровяных телец и острой формы печеночной недостаточности.
Кеналог
Действующим веществом препарата является триамцинолон – синтетический глюкокортикостероид. «Кеналог» эффективно подавляет ангиогенез воспалительного процесса и предотвращает рост патологических клеток. Гормональное вещество блокирует выработку эндотелия и снижает проницаемость сосудов, что позволяет успешно лечить ряд офтальмологических патологий.
Интравитреальное введение «Кеналога» показано при следующих состояниях:
- диабетический отек макулы;
- кистозные поражения желтого тела сетчатки;
- сокрытие ретинальной артерии;
- влажная возрастная макулодистрофия сетчатки.
Побочные эффекты проявляются в единичных случаях, что являются важным фактором в выборе препарата «Кеналог».
Эйлеа
Действующим веществом данного препарата является афлиберцент. В одной порции раствора содержится 40 мг ингибитора ангиогенеза. Вещество представляет собой моноклональное антитело, действующее антипролиферативно.
СПРАВКА. Эйлеа относится к препаратам, разработанным специально для борьбы с офтальмологическими заболеваниями, приводящими к потере зрения. Молекулы действующего вещества эффективны против (PIFG) плацентарного фактора роста.
Механизм действия являет собой связывание и недопущение активации фактора роста эндотелия. Таким образом, происходит блокирование неоваскуляризационного процесса и предотвращение отечности желтого пятна сетчатки.
Препарат «Эйлеа» применяется при таких патологиях, как:
-
 сенильная дистрофия макулы по влажному типу;
сенильная дистрофия макулы по влажному типу; - отечность желтого пятна, связанная с закупоркой сетчаточной артерии;
- диабетическая ретинопатия.
Дозировка и курс лечения препаратом зависят от заболевания, и рассчитываются офтальмологом после прохождения надлежащего обследования. После инъекции у пациента может повыситься внутриглазное давление: в этом случае проводится парацентез. При появлении неприятных ощущений следует незамедлительно сообщить о них врачу.
Плюсы и минусы данного метода лечения
Интравитреальное введение препаратов в ткани глаза имеет свои положительные и отрицательные стороны.
К плюсам данной методики можно отнести такие факторы, как:
- введение лекарства напрямую в область поражения;
- высокие шансы на получение стойкого терапевтического эффекта в короткие сроки;
- минимальная вероятность развития нежелательных системных реакций;
Это основные преимущества, благодаря которым высококвалифицированные специалисты все чаще прибегают к данной методике лечения офтальмологических заболеваний. Однако в вопросе касательно зрения беспечность недопустима, и знание возможных осложнений поможет вовремя заметить неладное и избежать тяжелых последствий.
К минусам интравитреальной процедуры относятся постинъекционный эндофтальмит, и риск развития бактериального воспаления. Согласно последним данным о проведенных исследованиях, установлено, что нагноение в области введения препарата может возникнуть с вероятностью 0,051% для конкретного случая. Но этого можно избежать, при проведении профилактических мер и соблюдении необходимых санитарных условий.
К другим редким задокументированным осложнениям после проведения процедуры относятся:
- некоторые виды внутриглазных кровоизлияний;
- отслоение сетчатки;
- устойчивая внутриглазная гипертензия;
- травмирование хрусталика;
- появление (или прогрессирование) катаракты;
- гипотония;
- проявления аллергических реакций;
- анафилактический шок.
Прежде чем назначить интравитреальное введение выбранного препарата, грамотный специалист назначит медосмотр и сдачу некоторых анализов. Обязанность офтальмолога, просветить пациента относительно всех аспектов данной процедуры. Документальное согласие является обязательным шагом к проведению операции.
После процедуры обязательно назначается измерение внутриглазного давления, которое проводится двукратно с интервалом в 10 минут. Если показатели превышены и не изменяются в течение длительного времени, целесообразно применение гипотензивных препаратов.
Познавательное видео
Ролик об интравитреальных инъекциях – уколах внутрь глаза:
Заключительная часть
Первый укол в тело глаза был проведен в далеком 1911 году неким Дж.Ом с целью заполнения разрыва сетчатки стерильным воздухом. Таким образом, началась новая веха развития в лечении офтальмологических заболеваний.
Сегодня эффективность и безопасность препаратов при дистрофии макулы доказана рядом проведенных международных исследований. Результаты поистине внушительны: многие пациенты, испытавшие анти- VEGF терапию отметили ощутимое повышение остроты зрения спустя 6 месяцев. Данная методика превзошла лазерную коагуляцию по стойкости и быстроте достижения терапевтического эффекта.
Средняя стоимость внутриглазной инъекции зависит от состояния органа зрения на момент обращения, характера и тяжести выявленной патологии. В России ценовой диапазон балансирует между 14000 и 85000 рублей. Однако чтобы в пожилом возрасте не возникало проблем и лишних трат – берегите глаза смолоду.
Загрузка…
Источник
Практически каждый человек, столкнувшись с необходимостью в проведении такой медицинской манипуляции, как укол в глазное яблоко, испытывает шок и страх. Однако большинство офтальмологов при лечении серьёзных патологий глаз отдают предпочтение именно этому методу. Он способствует транспортировке лекарства непосредственно в поражённую область глаза, что существенно повышает шансы на скорейшее выздоровление.
Поскольку укол делается под местной анестезией, пациент не ощущает никакого дискомфорта, зато польза от такой, пугающей на первый взгляд процедуры, огромная.
Когда нужен укол в глаз
Самым распространённым и известным большинству людей способом лечения офтальмологических патологий являются глазные капли. В каких же случаях назначаются уколы в глаза? Их делают, если необходимо доставить лекарственное средство в более глубокие структуры органов зрения. Так, внутриглазные инъекции показаны при:
- воспалительных процессах – кератитах, увеитах, иридоциклитах, склеритах, нейроретинитах;
- формировании тромба в вене сетчатки;
- образовании отёка в области макулы у пациентов, страдающих сахарным диабетом;
- развитии возрастной макулярной дегенерации;
- травмировании глаз;
- миопии;
- наличии аутоиммунных патологий, затрагивающих органы зрения – ревматоидного артрита, эндокринной офтальмопатии, анкилозирующего спондилита.
Укол может потребоваться в послеоперационном периоде, если у пациента развилась глаукома или отслоилась сетчатка.
Разновидности уколов
Существует два основных вида уколов в глаза:
- Периокулярные – введение лекарства осуществляется через прокол кожи нижнего века.
- Подконъюнктивальные – прокол выполняется прямо в слизистую глаза. Такие уколы более болезненны по сравнению с периокулярными.
В зависимости от вида возникшей патологии инъекции могут выполняться в разные области зрительного органа. Различают следующие виды внутриглазных уколов:
- Субконъюнктивальные – проводятся как для лечения, так и для диагностики некоторых заболеваний. Иногда субконъюнктивальные уколы делают во время проведения хирургической операции. Этот вид внутриглазной инъекции противопоказан при наличии острой инфекции в полости конъюнктивы. Сам укол делается в основание складки конъюнктивы, при этом игла располагается параллельно склере. Глубина прокола составляет 2–4 мм.
- Парабульбарные – и субконъюнктивальные, и парабульбарные уколы делают в тех случаях, когда офтальмологическое заболевание угрожает полной утратой зрения. Укол делают в нижнюю стенку орбиты (нижнее веко), расположенную в области под глазным яблоком. Во время процедуры игла располагается строго параллельно к орбитальной стенке. Парабульбарное пространство представляет собой ткани клетчатки, расположенные между глазным яблоком и надкостницей. Глубина прокола – 1–2 см. Противопоказанием к такой манипуляции может стать инфекционный или аллергический процесс в органе зрения. Парабульбарный укол также может быть выполнен другим способом – в субтеноново пространство. При таком способе глубина прокола составляет 2–3 мм, а иглу вводят под углом 25 ͦ. Срез иглы при этом направляется в сторону глазного яблока.
- Ретробульбарный – игла вводится глубоко в край глазницы (на 3–3,5 см). Прокол выполняется в нижнем веке, параллельно орбитальной стенке. Срез иглы направляется в сторону глазного яблока.
- Интравитреальный – инъекция выполняется прямо в стекловидное тело. Перед процедурой в глаза обязательно вводятся анестезирующие капли. Интравитреальные, как и любые виды внутриглазных уколов, делают тончайшей иглой. Её вводят на расстоянии 4 мм от лимба, на глубину 2–3 мм. Во время проведения процедуры игла должна быть расположена строго перпендикулярно склере.
- Внутриартериальный – при данном способе лекарство вводится прямо в кровяное русло. Для этого врач прокалывает артериальный сосуд глаза и вводит необходимую дозу препарата. Данный способ используется с целью создания высокой концентрации лекарственного средства в определённом участке глаза. Рассматриваемый способ также может быть использован в диагностических целях: в глазную артерию вводится рентгеновский препарат, что позволяет установить точное место расположения патологического образования (например, тромба, сужения сосуда, опухоли или аневризмы).
- Субхориоидальный – инъекция выполняется в увеосклеральную систему, через которую происходит отток слёзной жидкости из глаз.
Какие препараты используют
При лечении глазных заболеваний используются следующие препараты:
- Реаферон – обладает иммуномодулирующими, противоопухолевыми и противовирусными свойствами. Раствор эффективно устраняет воспаления внешней оболочки глаз, имеющие вирусное происхождение, улучшает состояние глаз при гепатите, герпесе, раковых опухолях. Реаферон нельзя использовать вместе с некоторыми видами антибиотиков и глюкокортикоидами.
- Ретиналамин – восстанавливает ткани сетчатки, не оказывая при этом побочных реакций. Лекарство применяется при таких болезнях, как открытоугольная глаукома, диабетическая ретинопатия, миопия, дистрофия сетчатки и т. д. Препарат противопоказан пациентам младше 18 лет.
- Озурдекс – содержит в составе дексаметазон, который оказывает выраженное противовоспалительное действие. Медикамент позволяет уменьшать макулярные отёки, возникающие вследствие тромбоза вен или воспалительного процесса в глазах. Озурдекс также иногда используется при отёке жёлтого пятна, причиной развития которого стал сахарный диабет. Средство может вызывать побочные реакции, проявляющиеся в виде повышения ВГД, формирования катаракты. Нельзя назначать данный лекарственный раствор беременным и пациентам, страдающим глаукомой, герпетическими поражениями глаз, отсутствием хрусталика. К главному преимуществу инъекций с использованием Озурдекса можно отнести высокую эффективность при борьбе с тромбозами глазных сосудов.
- Эйлеа – способствует замедлению процесса сосудистых образований, уменьшению отёка макулы. Активный компонент, на основе которого разработан данный медикамент – рекомбинантный белок афлиберцепт. Противопоказаниями к его использованию являются: окулярные и периокулярные инфекции, активные воспалительные процессы в глубоких тканях глаз, гиперчувствительность. Препарат отличается высокой эффективностью, однако может провоцировать повышение ВГД.
- Луцентис – лекарственный раствор разработан на основе вещества, которое предотвращает рост васкулярного эндотелия – клеток, расположенных на внутренней поверхности сосудов. Это способствует уменьшению патологического роста новых сосудов и устранению макулярного отёка. Уколы с использованием Луцентиса противопоказаны беременным и кормящим мамам, пациентам младше 18 лет, аллергикам, а также при наличии инфекционных процессов в глазничной области. Преимуществом медикамента является крайне редкое развитие побочных явлений.
Как проводятся инъекции
Введение лекарственных препаратов в глаза посредством иглы должен осуществлять только опытный офтальмолог.
В ходе процедуры используются одноразовые инструменты, весь процесс должен проходить в идеально стерильных условиях. Для приготовления лекарственных растворов используется дважды дистиллированная вода.
Если используется ретробульбарный или парабульбарный вид уколов, то часть века, в которую должна вводиться игла, обрабатывается с применением 70% этилового спирта.
Обезболивание глаза проводится обычно при помощи Новокаина или Дикаина.
Эти лекарства используются в форме глазных капель. После закапывания врач ожидает около 5 минут, пока подействует анестезия, и только потом приступает к самой процедуре. Для усиления лекарственного действия в раствор может быть добавлена лидаза или адреналин.
Если врач использует глицерин, дионин, ферменты или натрия хлорид, он должен предупредить пациента, что укол может быть несколько болезненным, даже при использовании сильнодействующих анестезирующих препаратов. После таких уколов болезненные ощущения могут беспокоить на протяжении нескольких часов. Для облегчения состояния пациента доктор может порекомендовать использовать лекарства седативного действия, а также холодные или горячие примочки.
После процедуры возможно развитие отёка век и конъюнктивы, возникновение раздражения в области глазного яблока. На протяжении 12 часов зрительные функции пациента будут нарушены. Это может проявляться помутнением зрения и снижением чёткости зрительного восприятия.
Во избежание развития инфекционного воспалительного процесса травмированный глаз необходимо закапывать антибактериальными каплями. Используются глазные капли в течение 7–10 дней.
Возможные осложнения
Неправильно проведённая процедура может привести к развитию серьёзных осложнений. Так, укол, выполненный недостаточно опытным медиком, может стать причиной инфицирования глаза, развития воспалительной реакции, травмирования иглой шприца хрусталика или мелких сосудов. В результате в стекловидном теле возникнет кровоизлияние, для лечения которого может потребоваться хирургическая операция.
Ошибка врача во время укола также может вести к развитию отслоения сетчатки, повышения глазного давления, эндофтальмита.
Однако даже при правильно сделанном уколе у пациента может возникнуть небольшая отёчность и покраснение. Такие симптомы не являются опасными, они проходят самостоятельно в течение нескольких дней. После укола также иногда происходит временное помутнение стекловидного тела, что проявляется появлением чёрных точек и мушек перед глазами. Спустя 1–2 дня состояние нормализуется и неприятные ощущения исчезнут.
В случае развития серьёзных заболеваний глаз необходимо ответственно отнестись к процессу лечения и придерживаться всех рекомендаций офтальмолога. Уколы в глаза иногда являются единственным вариантом, позволяющим вернуть здоровье зрительных органов и предотвратить слепоту.
Источник