Угол передней камеры глаза при глаукоме
Встречаемость первичной закрытоугольной глаукомы в России составляет около 15-40%, однако у пациентов восточного происхождения этот показатель превышает 80%. У женщин заболевание диагностируют в три раза чаще.
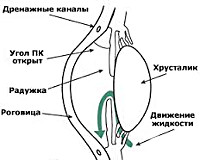
При закрытоугольном типе глаукомы большое значение имеет особенность анатомического строения переднего отрезка глаза. Структура угла передней камеры глаза связана с большим размером хрусталика, в результате чего происходит смещение радужки кпереди, то есть ближе к роговице. Препятствие для оттока водянистой влаги возникает при узком, закрытом или клювовидном угле. В связи с нарушением проникновения жидкости к дренажной системе, происходит увеличение ее внутриглазного объема, что является причиной повышения давления внутри глаза.

Начальные этапы заболевания протекают незаметно для пациента. Чаще всего человек узнает о наличии у него глаукомы после первого острого приступа внутриглазной гипертензии. Предвестниками приступа могут быть такие симптомы, как появление радужных кругов во время взгляда на точечные источники света, кратковременные болевые ощущения в глазу, в области виска и надбровья. При каждом приступе внутриглазной гипертензии происходит ухудшение состояния зрительного нерва, что приводит к сужению периферической границы поля зрения.
В периоды между приступами уровень внутриглазного давления остается на нормальном уровне. После приступа происходит формирование спаек в зоне угла передней камеры, что снижает фильтрацию водянистой влаги к дренажной сети. В этом случае базовое внутриглазное давление также повышается.
Факторы риска
К факторам риска развития закрытоугольной глаукомы относят:
- Возраст более 40 лет, так как у пациентов этой возрастной категории развиваются дистрофические процессы, а утолщенный хрусталик прижимает корень радужки к структурам дренажной сети. Это превращает узкий угол в закрытый угол передней глазной камеры.
- Женский пол.
- Мелкая передняя камера.
- Национальность. Коренные жители Сибири, Алтая, Закавказья, Средней Азии заболевают закрытоугольной глаукомой намного чаще, чем жители европейской части России.
- Дальнозоркость, при которой пациент использует линзы с плюсовым значением.
- Отсутствие регулярного посещения окулиста для профосмотра.
- Признаки нарушения периферического или центрального кровообращения.
- Механизмы закрытия угла передней камеры

К развитию закрытоугольной глаукомы предрасполагают некоторые особенности строения переднего угла глаза. Если угол узкий или закрытый, а хрусталик относительно большого размера, то пространство, образованное задней поверхностью радужки и передней поверхностью хрусталика, сужается. При этом замедляется фильтрация внутриглазной жидкости из задней камеры глаза в переднюю. Давление в задней камере глаза увеличивается, а корень радужки начинает выбухать вперед. Такие изменения приводят к формированию так называемого зрачкового блока, которые затрудняет циркуляцию жидкости между задней и передней камерами глазного яблока.
При прогрессировании зрачкового блока происходит примыкание корня радужки к поверхности роговицы, что блокирует уже и переднюю камеру глаза. При этом отток жидкости через угол передней камеры нарушается и возникает острый приступ глаукомы. Этот механизм нарушения фильтрации жидкости реализуется в большинстве случаев (70-80%) у пациентов с закрытоугольной глаукомой.
Даже обычное длительное расширение зрачкового отверстия может привести к нарушению оттока жидкости из задней камеры в переднюю. Таким изменениям способствуют некоторые анатомические особенности, например, синдром плоской радужки, когда корень радужки прикрепляется таким образом к цилиарному телу, что располагается в непосредственной близости от дренажной сети. Пациенты с таким строением глаза после использования препаратов (психотропные) и глазных капель, расширяющих зрачок, или длительного пребывания в темноте испытывают симптомы острого повышения внутриглазного давления. То есть у них возникает острый приступ глаукомы.
Довольно редко закрытоугольная глаукома протекает по первичному хроническому пути, в результате чего формируются спайки между передней стенкой угла глаза и периферической зоной радужки. В результате постепенно развивается полное заращение или облитерация дренажной сети. Это приводит к стойкому нарушению фильтрации жидкости и постоянному повышению внутриглазного давления.
Крайне редко причиной развития закрытоугольной глаукомы является смещение хрусталика и стекловидного тела кпереди, что связано со скоплением жидкости в задних отделах глазного яблока. Чаще всего это является осложнением оперативного лечения глаукому при анатомически узком угле передней камеры глазного яблока.
Другими причинами, вызывающими нарушение оттока водянистой влаги через передний угол, являются: внутриглазные опухолевые новообразования, результат воспалительных изменений. При этом глаукома возникает как вторичный процесс, в связи с чем усилия врачей должны быть направлены на устранение первопричины, а также снижения уровня внутриглазного давления всеми доступными способами.
Острый приступ глаукомы
Развивается острый приступ глаукомы обычно на фоне общего благополучия. Точную причину развития приступа установить довольно сложно. Способствовать развитию заболевания могут стресс, эмоциональная перегрузка, длительное пребывание в темном помещении, использование капель для расширения зрачка.
Важно отметить, что при остром приступе глаукомы счет идет на часы, в противном случае пациент может безвозвратно потерять зрение.
При остром приступе глаукомы у пациента возникает внезапная сильная боль в глазу, зрение затуманивается, острота его значительно снижается. Также присоединяется покраснение глаза, боль в голове, неврологические проявления в виде рвоты и тошноты. Из-за выбухания радужки закрываются пути оттока внутриглазной жидкости, поэтому возникает стойкое, резкое и выраженное повышение внутриглазного давления. Гипертензия, в свою очередь, вызывает необратимое повреждение волокон зрительного нерва, поэтому необходимо снизить давление как можно скорее. Если вовремя не обратиться за специализированной помощью, то полная потеря зрения гарантирована. Лечение проводят в офтальмологическом стационаре.

Для устранения внутриглазной гипертензии используют капли, инъекции, таблетки и даже гирудотерапию. Если острый приступ глаукомы связан с развитием зрачкового блока, то эффективной будет выполнение лазерной иридэктомии. При недостаточной эффективности лазерного лечения или лекарственной терапии, проводят хирургическое вмешательство.
Диагностика и лечение закрытоугольной глаукомы
Даже при отсутствии симптомов можно заподозрить закрытоугольную глаукому по результатам офтальмоскопии с гониоскопией. Для того, чтобы более четко оценить строение передней камеры глаза и ее угла, потребуется выполнение оптической когерентной томографии и ультразвуковой биомикроскопии глазного яблока. Эти методики также помогут оценить размер хрусталика, его соотношение с окружающими структурами.
Если у пациента когда-либо был диагностирован узкий угол передней камеры глаза, то у него возрастает риск развития острого приступа глаукомы. В связи с этим необходимо объяснить таким пациентам важность регулярного посещения офтальмолога и выполнения профилактических мероприятий.
Чтобы снизить вероятность полной необратимой слепоты и связанной с этим инвалидности, следует выполнять профилактику острого приступа глаукомы.
Для раннего выявления склонности к глаукоме, то есть анатомически узкого угла передней камеры глаза, необходимо регулярно проводить профилактические осмотры офтальмолога, в особенности пациентам старше 40 лет.

Лекарственную терапию узкоугольной или закрытоугольной глаукомы начинают с препаратов, которые суживают зрачок. К ним относят фотил, пилокарпин. Чаще всего они помогают контролировать уровень внутриглазного давления и предотвращают развитие острого приступа внутриглазной гипертензии. При этом длительное применение пилокарпина не рекомендуется, так как при этом возникает вялотекущее воспаление цилиарного тела, образуются спайки между радужкой и хрусталиком, прогрессируют симптомы катаракты. В дальнейшем эти изменения могут значительно затруднить проведение операции по удалению хрусталика, измененного катарактой.
При зрачковом блоке закрытоугольную глаукому можно вылечить путем проведения лазерной иридэктомии. В результате операции улучшается фильтрация водянистой влаги из задней камеры глаза в переднюю, что приводит к снижению внутриглазного давления и может считаться профилактикой развития острого приступа глаукомы. Если этой операции оказалось не достаточно, то дополнительно используют глазные капли с бета-блокатором, простагландинами или Азопт. Большинство врачей считает, что после выполнения лазерной иридотомии дальнейшее назначение миотиков ялвяется нецелесообразным. Примерно у 15% пациентов лазерная иридэктомия не приводит к разрешению зрачкового блока. Одной из причин этого может быть синдром плоской радужки и большая толщина хрусталика в экваториальной зоне. Если на фоне лазерного лечения и медикаментозной терапии не удалось достичь адекватного снижения внутриглазного давления, то следует рассмотреть вопрос о хирургическом лечении глаукомы.
В связи с тем, что одной из причин повышения внутриглазного давления является большой хрусталик, который нарушает нормальный отток водянистой влаги, при малейшем снижении его прозрачности, многие врачи рекомендуют провести раннюю экстракцию катаракты (факоэмульсификацию) и последующую имплантацию искусственной интраокулярной линзы. В результате этой операции происходит открытие угла передней камеры глаза, а отток внутриглазной жидкости улучшается. После удаления хрусталика вероятность развития острого приступа глаукомы ничтожно мала, поэтому нет необходимости использовать лекарства для уменьшения диаметра зрачкового отверстия.
Источник
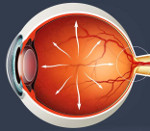
Открытоугольная глаукома – это хроническая патология глаз со склонностью к прогрессированию, характеризующаяся повышением внутриглазного давления и поражением зрительного нерва. Клиническая симптоматика представлена снижением остроты зрения и аккомодации, болезненными ощущениями. Основными диагностическими мероприятиями служат тонометрия, гониоскопия, оптическая когерентная томография, периметрия и офтальмоскопия. Составляющими комплексного лечения открытоугольной глаукомы являются методы лазерной хирургии, оперативные вмешательства (синусотрабекулоэктомия, склерэктомия) и консервативная терапия.
Общие сведения
Первичную открытоугольную глаукому (ПОУГ) рассматривают как инвалидизирующее заболевание, включающее в себя периодическое или регулярное повышение внутриглазного давления (ВГД) выше индивидуально переносимых значений, нарушение целостности диска зрительного нерва и ганглионарных клеток сетчатки, а также снижение зрения. При открытоугольной глаукоме, в отличие от закрытоугольной, ВГД повышается при открытом угле передней камеры глаза. Согласно данным Всемирной организации здравоохранения (ВОЗ), в мире зарегистрировано более 70 млн. пациентов с открытоугольной глаукомой. На сегодняшний день заболевание стоит на втором месте среди причин потери зрения. Патология наиболее распространена у людей после 60 лет (3-4%). В возрасте после 45 лет ПОУГ диагностируют у 2% населения. Известны редкие случаи развития данной патологии у лиц до 18 лет.
Открытоугольная глаукома
Причины открытоугольной глаукомы
Открытоугольная глаукома относится ряду заболеваний, имеющих генетическую предрасположенность с полигенными механизмами передачи. Данная патология имеет множество предпосылок, но пусковой этиологический фактор ПОУГ не установлен. Ключевое значение в развитии открытоугольной глаукомы играет функциональная блокада склеральной пазухи. К ПОУГ приводят такие особенности анатомии глазного яблока, как низкая степень дифференциации или патология крепления склеральной шпоры и цилиарной мышцы, уменьшение угла наклона Шлеммова канала. Данные изменения прогрессируют с возрастом пациента.
Было установлено, что длительный прием глюкокортикоидов, снижая проницаемость трабекулярной сети, угнетает отток водянистой влаги. Следствием является повреждение диска зрительного нерва под воздействием высокого ВГД. Важным звеном в патогенезе ПОУГ является нарушение механизмов регуляции кровообращения в области диска зрительного нерва. Склонность к развитию ПОУГ возрастает у пациентов с атеросклерозом, гипертонической болезнью, сахарным диабетом, миопией, а также патологическими состояниями, сопровождающимися нарушением метаболизма.
Симптомы открытоугольной глаукомы
С клинической точки зрения выделяют такие формы открытоугольной глаукомы, как простая первичная открытоугольная глаукома, псевдоэксфолиативная открытоугольная глаукома, пигментная глаукома и глаукома нормального давления.
Простая первичная открытоугольня глаукома приводит к поражению обоих глаз. На ранних этапах развития патология характеризуется бессимптомным течением. Далее присоединяются такие субъективные симптомы, как круги радуги при фиксации взгляда на прямые лучи света, снижение аккомодации, туман и мерцание перед глазами. При превышении толерантных значений ВГД пациенты предъявляют жалобы на головную боль с иррадиацией в глаза и надбровные дуги.
Псевдоэксфолиативная форма открытоугольной глаукомы характерна для пациентов, у которых в анамнезе наблюдается эксфолиативный синдром. При данной патологии происходит отложение тонкого слоя амилоидоподобного вещества в области структур переднего полюса глазного яблока. Псевдоэксфолиативная глаукома является причиной поражения глаз в разной степени. Патогномоничными симптомами болезни являются изменение контура зрачка, депигментация центральной части радужки, факодонез (дрожь хрусталика при движениях глаз). Характерны более высокие значения ВГД, чем при других формах заболевания, и прогредиентность течения.
Пигментная глаукома развивается в результате занесения током жидкости пигмента радужки в зону роговично-склеральной перегородки. Нарушение циркуляции водянистой влаги является предпосылкой к повышению давления.
Глаукома нормального давления наблюдается после 35 лет. Поражение обоих глаз происходит в разной степени. Классическая клиника глаукомы развивается при нормальных значениях ВГД и открытом угле передней камеры. Триггером выступает артериальная гипертензия на фоне спазма крупных сосудов.
Диагностика открытоугольной глаукомы
Ключевое значение в диагностике заболевания играет измерение внутриглазного давления при помощи таких методик, как тонометрия, эластотонометрия и суточная тонометрия, которая позволяет фиксировать изменения ВГД на протяжении дня. Также необходимо обследовать структуры глазного дна, поле зрения и угол передней камеры глаза.
Метод гониоскопии позволяет визуализировать открытый угол передней камеры глаза, средней ширины, усиленную пигментацию, повышение плотности и развитие склерозивных изменений в области роговично-склеральной трабекулы. Методом периметрии определяется сужение полей зрения. Причиной выступает появление парацентральных скотом, скотомы Бьерума и увеличение диаметра слепого пятна. Сужение развивается с носовой половины и на терминальных этапах заболевания возникает полная слепота.
При проведении офтальмоскопии наблюдается бледность и расширение границ сосудистой воронки диска зрительного нерва. Прогрессирование патологии приводит к атрофии второй пары черепных нервов и сосудистых сплетений глазного яблока с последующим развитием кольца препапилярной атрофии. Более детально оценить степень патологического процесса в области данных структур можно при помощи оптической когерентной томографии и лазерной сканирующей офтальмоскопии. Дифференциальный диагноз ПОУГ следует проводить с сенильной катарактой.
Лечение открытоугольной глаукомы
Первым этапом в этиотропном лечении открытоугольной глаукомы является гипотензивная терапия. Для этого назначают препараты для улучшения оттока внутриглазной жидкости группы простагландинов (латанопрост, травопрост) и М-холиномиметиков (пилокарпина гидрохлорид). С целью уменьшения продукции внутриглазной жидкости эффективно назначение адреноблокаторов (тимолол, проксодолол), ингибиторов карбоангидразы (диакарб), альфа-2-агонистов (бримонидин). Способствуют снижению ВГД осмотические диуретики (маннитол). В качестве нейропротекторной терапии используют витаминные препараты и флавоноиды (альфа-токоферол, гамма-аминомаслянная кислота), блокаторы каналов кальция (нифедипин) и неферментные антиоксиданты (этилметилгидроксипиридина сукцинат).
Лазерные методы лечение имеют ограниченные показания при открытоугольной глаукоме. Лазерная иридэктомия показана при наличии узкого роговично-склерального угла. Лазерная трабекулопластика применяется только при низкой эффективности консервативной терапии. Оперативное вмешательство при открытоугольной глаукоме заключается в проведении синустрабекулоэктомии, которая относится к числу непроникающих фильтрующих операций.
На протяжении первых 10 дней после оперативного вмешательства следует отказаться от употребления соленой и маринованной пищи, а также алкогольных напитков. Пациентам необходимо избегать попадания воды в область оперативного вмешательства, нельзя тереть глаз. В данный период рекомендовано спать на противоположном по отношению к операционной ране боку и ограничить физическую активность. По окончании реабилитационного периода необходимо 2 раза в год проходить осмотр у врача-офтальмолога.
Прогноз и профилактика открытоугольной глаукомы
Современные методы офтальмологии не могут обеспечить полного выздоровления пациентов с глаукомой, но лечение является необходимым, т. к. данная патология характеризуется прогрессирующим течением и на терминальных стадиях заболевания приводит к необратимой потере зрения. Прогноз при глаукоме на ранних стадиях благоприятен для жизни и работоспособности. Основанием для установления группы инвалидности является резкое снижение остроты зрения.
Профилактика ПОУГ сводится к регулярному осмотру у офтальмолога пациентов после 40 лет, а также всех лиц, входящих в зону риска. Все пациенты с установленным диагнозом «глаукома» должны находиться на диспансерном учете и посещать офтальмолога 1 раз в 2-3 месяца.
Источник

