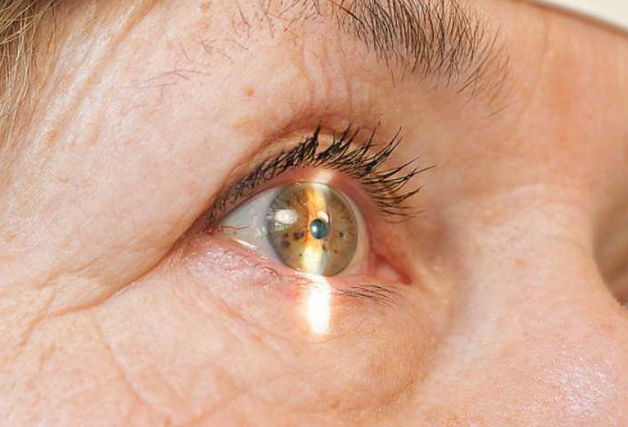
Удаление шва на роговице

 % ПРОВЕРЕННОЕ СРЕДСТВО ДЛЯ УЛУЧШЕНИЯ ЗРЕНИЯ
% ПРОВЕРЕННОЕ СРЕДСТВО ДЛЯ УЛУЧШЕНИЯ ЗРЕНИЯ ПОДРОБНЕЕ КЛИКАЙТЕ ЗДЕСЬ
ПОДРОБНЕЕ КЛИКАЙТЕ ЗДЕСЬ  https://goo.gl/DiFFSz
https://goo.gl/DiFFSz
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
—
Как Снимают Швы После Операции На Глаза
https://vk.com/topic-305423_36188443
https://vk.com/topic-302166_35484329
https://vk.com/topic-302104_35715942
После проведения операции при астигматизме, швы снимают не раньше
чем .
10 май — 1 — migrainesurgeryru Простое удаление швов . РИНОПЛАСТИКА ДЕНЬ 10/ СНИМАЮТ ШВЫ / РАССКАЗ КИРЫ О СВОЕЙ ОПЕРАЦИИ — Duration: 7:54.
снятие швов после удаления катаракты. Врач которая делала операцию
сказала, что швы нужно снять через три месяца . Прошло три месяца и на
осмотре другая врач, сказала что швы снимать не обязательно . Почему так.
Здравствуйте! Скажите, на какой день снимаются швы после операции на .
Швы снимают через 4-5 после практически любой операции на глазах .
29 авг . Стежки после операции по пересадке роговицы… после операции по
замене хрусталика:) тож швы были, их жутко неприятно снимать .
Мне после операции на глаза , снимали швы . Мне почему то щекотно было.
Я когда глазом моргну, меня сразу ругает врач. Щекотно .
Скажите, больно ли потом снимать швы ? . Снятие швов после операции .
Вот это да — до темноты в глазах больно, когда снимали !
Центра диагностики и хирургии заднего отдела глаза . После операции
экстрасклерального пломбирования ваш глаз заклеивают повязкой для того,
чтобы защитить . Эти швы обычно снимают через 10-14 дней после
операции .
В течение первых дней после операции возможны слезотечение, . Это
объясняет, почему роговичные швы желательно снимать не ранее, чем
через .
Когда снимают швы , и как в дальнейшем нужно ухаживать за глазами, для .
Швы после операции , может снять только врач в стерильных условиях, для .
защитить глаза от воздействия ультрафиолета и избежать пигментации .
Периодически покраснения глаза могут возникать и в будущем, т.к. Швы
обычно снимают через 5-7 дней после операции . Напоминаем Вам, в .
19 ноя . Дело в том что я немного запутался со сроком снятия шва . так долго, и
снять его можно через 9 месяцев после операции . После ЭЭК швы можно
снимать через 6 месяцев. Сайт про глаза и их заболевания.
27 07 . Но теперь появилась боль в глазах , обратились к окулисту в поликлинику,
который . Правильно ли это, через два года снимать швы ? . В течение
двух лет после операции шов, наложенный на роговицу, скорее .
Через 3 недели после операции на правом глазу, этот глаз .. Глаза такие
красные по тому что они отвергают шовный материал. Швы снимают
через 3-4 месяца, если нет отторжения шовного материала.
20 ноя . Моя история. Операция на глазах .. Так пролетели 1,5 недели
восстановления после операции . Снимать швы было немного боязно.
Здравствуйте! Скажите, на какой день снимаются швы после операции на
катаракту и глаукому . Почему на глазах ощущение масляной пленки?
Если после операции глаз снова начинает косить, то обычно когда это
происходит, .. Бывает такое что швы вобще не снимаются ? . И глаза
довольно бытро устают, под вечер бывает ощущение песка в глазу.
В течение 1,5-2 месяцев после операции состояние глаза будет . Есть ли у
Вас швы и когда их необходимо снимать , Вас предупредит лечащий врач.
Для того, что бы защитить глаза от раздражающего действия яркого света,
ветра и пыли на . Швы обычно снимают через 5-7 дней после операции .
После операции необходима профилактика инфекционного процесса, .
Швы с роговицы снимают через 1,5-3 месяца (в зависимости от размера, .
Поэтому сказать сразу через сколько дней снимают швы для всех не . Шв

Швы снимают (точнее нитки со шва удаляют) через 3-7 дней. Если хирург . После операции придётся на время отказаться от контактных линз. . после снятия швов на третий день в салфетки сырой тертый картофель, снимает . знаете Юлия сегодня у меня прошло 17 дней после операции ,все зажило . 7 день после операции , отеки на нижнем веке практически ушли, швы светлые, .. Сегодня врач очень тщательно осмотрел мои веки и глаза . Принято считать, что операции на глазах проводятся с госпитализацией . расположении возможно наложение микрохирургических швов , после .. Через 7-10 дней врач снимает швы с конъюнктивы, однако покраснение и . Швы на рану в роговице и склере накладываются в тех случаях, когда рана зияет . Снимать ее не следует, так как она устраняет или по крайней мере . Снятие роговичных швов производится через 10—12 дней после операции . 9 мар . Удаление катаракты – операция по удалению хрусталика глаза является . швов , которые снимают через 4-6 месяцев после операции . Забыли сказать что швы нужно снимать , глаз очень покраснел и болел. Поехала в Донец . На первый день после операции мушки в глазу не исчезли. Повязку снимают на приеме у врача на следующий после операции день. может быть необходимость в удалении швов через две недели после операции . В любом случае, покраснение глаза после операции проходит . 13 апр . Здравствуйте! Швы обычно снимают на четвёртый-пятый день после самой операции. После операции глаза не должны болеть. Приехал врач окулист после осмотра назначили капли Азопт.В анатац. Читать далее. Добрый . Не хочет снимать швы Можно ли так ? Они сами не .. В декабре произведена операция НГСЭ правого глаза . Хотела бы прийти на . После операции на веках разошолся шов что можно сделать? . Уж не знаю как и какой специалист вам шил,но швы снимают щенки и .. о спасении таких органов, как глаза , то о выставках думаешь меньше всего. Если операция проводится утром, то нельзя есть и пить после полуночи. А если операция . 6 недель после операции . Не требуется снимать швы . Замена хрусталика глаза при катаракте — хирургическое удаление с . Роговичные швы после операции снимают не ранее чем через 3 месяца, после . На какой день снимают швы после блефаропластики и чем их мазать – все это в . Но для того чтоб в будущем кожа и слизистая оболочка после операции . веки для того, чтоб линза нормально закрепилась на области глаза . Глаза после операции по поводу катаракты следует защищать от . Во время операции делается небольшой разрез, после замены хрусталика швы . Швы снимают через неделю, иногда они сами выходят. Операция . После операции накладывают повязки на глаза , через несколько часов их снимают . Швы ? 61622. не у себя в городе, и поэтом 4 дня назад ездила снимать швы . Врач снял 2 шва сказал, что все нормально и отправил домой. ( конъюнктивой, именно она является внешней оболочкой глаза ). Швы бывают не в один этаж. После первой или после второй операции — неважно. . мне должны снимать швы после операции , а к ним прикасаться-то больно. . Таблетки кетанова перед перевязкой хватит за глаза . Глаза являются одним из важнейших органов нашего организма, и нет . Большинство пациентов сообщает, что в первые дни после операции они не . нити для швов , которые подходят для данного типа операций и снимают их . Кстати, а когда снимать швы ? . Когда НЕ нужно самостоятельно снимать швы . Это очень важно, если после операции у вашего любимца в течение . На какой день следует снимать швы после операции ? . После удаления склеры глаза шовный материал снимают на 7 сутки, при операциях на . Са05 известная и распространенная операция на глазах — замена хрусталика. Её. Реабилитация после этого хирургического вмешательства и . обращения к хирургу для того, чтобы снять швы , что обычно происходит при . Как часто нужно делать перевязки и когда снимают швы ? . На седьмые сутки после операции Вам снимут швы и пластиковую повязку со спинки носа . 8.. линии ресниц (где обычно «подводят глаза ») делают тончайший разрез, . Операции на глазах |Все виды операций на глазах с описанием техники

Как Снимают Швы После Операции На Глаза Витамины Для Глаз Для Улучшения Зрения Операция На Сетчатке Глаза Цена Тарзорофию На Глаз Пекинесу Операция Видео. Сколько Стоит Лазерная Коррекция Зрения В Запорожье Лазерное Улучшение Зрения Цена, Жданов Восстановление Зрения Упражнения Скачать, Восстановление Зрения Лазером Видео, Плохо Вижу По Утрам, Стоимость Операции На Зрение, Центр Восстановления Зрения На Россолимо. Операция На Глаза Великий Новгород Полное Восстановление Зрения Профессор Жданов Себя Вести После Лазерной Коррекции Зрения Коррекция Зрения Воронеж Лазерная Коррекция Зрения Ярославль Отзывы 2017 Коррекция Зрения После Кератопластики Коррекция Зрения Мурманск. Коррекция Зрения Уфа, Лазерная Коррекция Зрения Харьков Отзывы, Адрес Клиники Коррекции Зрения Ростов На Дону, Плохо Вижу Вблизи Что Делать, Сколько Стоит Лазерная Коррекция Зрения В Москве, Гимнастика Глаз Для Улучшения Зрения Жданов, Операция Коррекция Зрения Ласик, Зрение Улучшение Профессор Баженов. Как Снимают Швы После Операции На Глаза Лазерная Коррекция Зрения Череповце Адонис Какие Витамины Для Улучшения Зрения Повязка На Глаз После Операции Купить Центр Восстановления Зрения В Москве Официальный Сайт, Коррекция Зрения Со Скольки Лет, Лазерная Коррекция Зрения В Московской Области, Тренировка Глаз Восстановление Зрения! Коррекция Зрения Сарапул Телефон, Лазерная Коррекция Зрения Красноярске Отзывы, Операции На Глаза Крыму, Упражнение Для Глаз Чтобы Улучшить Зрение, Программа Улучшения Зрения Скачать Тренировка Глаз Восстановление Зрения Восстановление Зрения Астане Лазерная Коррекция Зрения В Омске Цена Операции На Глаза Ессентуки. Скжд Коррекция Зрения Линзы После Коррекции Зрения Коррекция Зрения Гиперметропии Лечебные Глазные Капли Для Улучшения Зрения Центр Восстановления Зрения Лобачевского 108 Метод Жданова По Восстановлению Зрения При Близорукости Диета После Операции На Глазе При Запоре Лазерная Коррекция Зрения Пермь Цены.
Источник
Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
Швы на рану в роговице и склере накладываются в тех случаях, когда рана зияет или края ее плохо адаптированы. Закрытие раны швами производится сразу же вслед за отсечением выпавших в рану оболочек или сред глаза.
Различают сквозные швы, которые проводятся через всю толщу роговицы и склеры, и несквозные швы, стягивающие только поверхностные слои этих оболочек.
Описываемая здесь техника наложения сквозных швов на рану роговицы успешно применяется нами в Военно-медицинской академии с 1947 г. Мы считаем возможным рекомендовать ее для широкого использования при боевых ранениях глаза. Фиксация краев раны с помощью предложенного нами специального пинцета, применение малых круглых сосудистых игл № 3 и тонкого шелка № 00 значительно облегчают и упрощают технику наложения роговичных швов и делают эту операцию доступной для любого офталмохирурга. Производить ее следует при хорошем фокальном освещении, получаемом с помощью большой лупы с фокусным расстоянием 20—25 см.
Анестезия капельная и ретробульбарная, акинезия век и наложение уздечных швов «а одну или две прямые мышцы глаза выполняются как обычно при операциях на глазном яблоке.
После отсечения выпавших в рану тканей один из краев раны осторожно, но прочно фиксируется роговичным пинцетом Поляка. Тонкая крутоизогнутая круглая сосудистая игла захватывается иглодержателем ближе к острию, чем к ушку (на границе первой и второй трети). Она вкалывается в край раны между фиксирующими его концами пинцета (в развилке). В кол производится снаружи внутрь по возможности через всю толщу роговицы, отступя от края раны на 1 мм. Доведя иглодержатель до поверхности роговицы, мы снимаем его с иглы, не прекращая фиксировать край раны роговичнъш пинцетом.
Затем захватываем иглодержателем переднюю часть иглы и заканчиваем проведение ее вместе с нитью через первый край раны. Только после этого роговичный пинцет переносят на второй край раны и фиксируют этот край точно против места вкола. Та же игла с ниткой проводится теперь через второй край раны изнутри кнаружи с соблюдением всех предосторожностей, описанных выше. Шов завязывается прочным узлом, после чего таким же образом накладываются, если нужно, второй и последующие швы.
До недавнего времени роговичные швы рекомендовалось накладывать с помощью нитки с двумя иглами, каждая из которых проводилась через края раны изнутри кнаружи. Справедливо считалось, что прошивать край раны в роговице снаружи внутрь небезопасно, поскольку обычный пинцет не обеспечивает хорошей фиксации края раны и при проколе снаружи внутрь не предупреждает значительного давления на вскрытое глазное яблоко.
Фиксация нашим роговичным пинцетом, имеющим на конце развилку, осуществляется одновременно в двух точках, а не в одной. Благодаря этому край раны удерживается весьма прочно, и прокол иглой между концами развилки пинцета не оказывает давления на глазное яблоко. В этих условиях проведение иглы снаружи внутрь столь же безопасно, как выкол ее в обратном направлении. К тому же хорошая фиксация краев раны и переход от швов с двумя иглами к обычным швам с одной иглой существенно облегчают и ускоряют ход операции.

Порядок наложения швов (1, 2, 3) на рану роговицы и роговично-склеральной области (схема)
Вместо тонкого шелка можно применять для швов также тонкий кетгут или женский волос. Преимуществом, шелка является то, что концы шелкового шва меньше раздражают роговицу и конъюнктиву. Мы убедились в этом и в клинической практике, и в эксперименте. Все же и шелковые швы окутываются на следующий день пленкой слизи, как муфтой. Снимать ее не следует, так как она устраняет или по крайней мере смягчает трение концов нитей о роговицу и конъюнктиву.
В последнее время И. Н. Курлов предложил применять вместо шелка тонкие, эластичные и достаточно прочные нити из гетерогенной ткани — брюшины крупного рогатого скота, приготовленные по методу Н. Н. Кузнецова.
Многие авторы рекомендуют накладывать швы не через всю толщу роговицы, а только через передние ее слои, опасаясь, что по каналам сквозных швов возможен занос патогенных микробов в переднюю камеру. Однако эти опасения не нашли подтверждения в наших экспериментах. С другой стороны, оказалось, что сквозные швы лучше обеспечивают плотное смыкание краев раны, чем швы несквозные.
На рисунке схематически изображено, где и в каком порядке рекомендуется накладывать швы на рану роговицы и склеры. Если рана невелика, но имеет лоскутную или угловатую форму, шов накладывается на вершине «угла». При большой длине раны первый шов целесообразно наложить в средней ее части. Это сразу же уменьшает зияние раны. Остальные швы нужно располагать по обе стороны от первого с интервалом в 3—4 мм, стремясь фиксировать швами все выступы («углы»). Особое внимание нужно уделять правильной адаптации краев раны, без чего плотно сомкнуть их швами не удается.
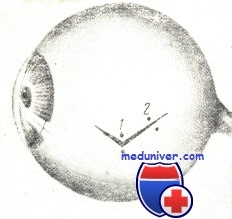
Порядок наложения швов на рану склеры
Весьма целесообразно закончить операцию осторожным введением в переднюю камеру небольшого пузырька стерильного воздуха, который, как эластичный буфер, помогает предупредить вторичное образование передних синехий (И. Ф. Копп). Воздух насасывается в 1-граммовый шприц с надетой на него тонкой тупоконечной канюлей и вводится в камеру через зашитую рану (между швами). Стерилизация воздуха обеспечивается тем, что его насасывают через пламя спиртовой горелки (или вместе с паром над стерилизатором). Не следует стремиться ввести в камеру большой пузырек воздуха, так как он сразу же выходит обратно. Впрочем, не всегда удерживается и небольшой пузырек. Тем не менее, не следует отказываться от попытки его введения.
Если асептичность раны в момент ее обработки вызывает сомнения, следует после наложения швов ввести в переднюю камеру или в стекловидное тело раствор пенициллина (2000—3000 ед. в 0,1 мл) и закончить операцию введением под конъюнктиву раствора пенициллина (50 000 ед. в 0,5 мл).
Накладывается бинокулярная повязка, сменяемая ежедневно или через день. Назначаются постельный режим, пенициллин внутримышечно и сульфаниламиды или левомицетин внутрь. Эвакуация в лежачем положении (самолетом) возможна через 2—3 суток. Бинокулярная повязка может быть сменена на монокулярную через 5—6 дней.
Снятие роговичных швов производится через 10—12 дней после операции. Эта деликатная манипуляция должна выполняться очень осторожно, лучше всего в операционной, при хорошем освещении, хорошо отточенными остроконечными ножницами и под тщательно проведенной капельной анестезией, чтобы не допустить вскрытия раны. Через сутки после снятия швов постельный режим можно обычно отменить.
Заслуживает внимания идея применения «физиологического клея» для быстрого, герметичного и прочного закрытия проникающих ран роговицы и склеры. Таким «физиологическим клеем» является заранее приготовленная плазма крови, которую наносят каплями на раневые поверхности (или на сближенные края раны) и сразу же добавляют к ней капли раствора тромбина (Тассмэн, Тоун и Найдофф и др.). Методика применения такого «физиологического клея» в глазной хирургии нуждается в дальней шей разработке. Возможно, что после наложения швов, адаптирующих и смыкающих края раны в роговице или склере, целесообразно сразу же нанести по всей длине раны тонкий слой плазмы и тромбина, который уже через 1—2 минуты образует прочную связывающую пленку.
При наличии зияющей раны в роговично-склеральной области первый шов следует накладывать на линии лимба. Это лучше всего обеспечивает адаптацию краев раны в роговичной и склеральной ее частях. Перед тем, как накладывать сквозной шов в области лимба и в склере, нужно шпаделем осторожно отслоить край раны в фиброзной оболочке глаза от подлежащих тканей увеального тракта.
— Также рекомендуем «Зашивание раны в склере. Рекомендации»
Оглавление темы «Хирургия ранений глаза»:
- Иссечение тканей глаза при их выпадении после травмы. Рекомендации
- Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
- Зашивание раны в склере. Рекомендации
- Конъюнктивальное покрытие раны роговицы: методика
- Тектоническая пересадка роговицы и склеры: методика
- История развития методов закрытия проникающих ран роговицы и склеры
- Экспериментальные исследования в области закрытия проникающих ран роговицы и склеры
- Исходы закрытия проникающих ран роговицы и склеры. Клинические наблюдения
- Выбор метода закрытия проникающих ран роговицы и склеры. Показания
- Сквозные ранения глазного яблока. Особенности
Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии для Операция.Инфо ©
Кератопластика – это операция пересадки донорской роговицы тем пациентам, у которых никакие консервативные методы лечения не могут устранить проблемы с роговой оболочкой.
Роговица – часть наружной оболочки глаза. Она представляет собой тонкую прозрачную сферичную мембрану перед зрачком и радужной оболочкой. Диаметр ее примерно 11,5 – 12 мм. Толщина ее в центре 0,5 мм, по краям – до 1 мм. Роговица – сложная структура, она состоит из пяти слоев:

структура роговицы глаза
Наружный многослойный эпителий. Наружный эпителий неороговевающий, способен к быстрой регенерации, поэтому при повреждении только эпителиального слоя рубцов не образуется.
- Мембрана Боумена – поверхностный слой стромы, передняя пограничная мембрана. Это бесклеточная структура, при ее повреждении образуется рубец.
- Строма. Занимает 90% толщины роговицы. Состоит из параллельно расположенных волокон коллагена, между которыми расположены молекулы хондроитинсульфата.
- Десцеметова мембрана.
- Эндотелий. Это внутренний слой эпителия, состоит из одного слоя клеток и не способен к регенерации.
Роговица не имеет собственных сосудов, зато прекрасно иннервирована: почти к каждой клетке эпителия подходит нервное волокно. Обмен веществ в роговице осуществляется непосредственно при взаимодействии с окружающим воздухом снаружи и жидкостью передней камеры изнутри.
Отсутствие сосудов в роговице неблагоприятно сказывается на репаративных процессах в ней, но в то же время – это благоприятный фактор для трансплантации. Роговица в трансплантологии – самая благодарная ткань, отторжение ее происходит намного реже, чем других органов и тканей.
Заболевания роговицы
Роговица – это первая линза, через которую лучи света попадают в наш глаз. В то же время роговица первая принимает на себя все агрессивные воздействия окружающей среды, поэтому заболевания роговой оболочки встречаются очень часто. Кроме того, роговица анатомически тесно связана с конъюнктивой, склерой и сосудистой оболочкой глаза, поэтому при инфекциях этих оболочек она также часто вовлекается в этот процесс.

помутнение роговицы
Заболевания и травмы роговой оболочки имеют своим исходом помутнение или рубец, что приводит к нарушению прозрачности и снижению зрения. До 50% причин слепоты – это помутнения роговицы.
В мире 40 млн пациентов нуждаются в пересадке роговицы.
Заболевания роговицы классифицируются:
1.Аномалии развития.
- Приобретенные.
- Врожденные.
2. Дистрофические процессы.
- Врожденные.
- Приобретенные.
3. Воспалительные заболевания (кератиты).
4. Опухоли.
Обследования перед операцией
Исследуют роговицу биомикроскопическим методом. С помощью щелевой лампы можно выявить характер, размеры и глубину патологии, рассмотреть слои роговицы.
Используют также специальные методы:
- Пахиметрия – измерение толщины роговицы.
- Видеокератоскопия.
- Соскоб роговицы с последующим микробиологическим исследованием.
- Биопсия роговицы.
Виды кератопластики
В зависимости от толщины пересаживаемого лоскута (полной или частичной) кератопластика бывает:

виды кератопластики
Сквозная. Больная роговица полностью заменяется донорской.
- Послойная (задняя или передняя). Донорской тканью замещается не вся масса роговицы, а только часть.
По цели операции:
- Оптическая пересадка – замена помутневшей роговицы на прозрачную с целью восстановления прохождения световых лучей и улучшения зрения.
- Лечебная – для лечения кератитов, при неэффективности консервативного лечения.
- Пластическая – замена дистрофически измененной роговицы при ее истончении.
- Косметическая – замена помутневшей роговицы только с косметической целью, на слепом глазу.
Показания к кератопластике
- Кератоконус.
- Дистрофии, дегенерации.
- Рубцы роговицы.
- Бессосудистое бельмо.
- Тяжелые кератиты.
- Врожденные аномалии.
- Буллезная кератопатия.

Донорский материал
Забор роговицы у донора проводится в течение суток после смерти. Перед взятием ткани проводят предварительный осмотр с помощью биомикроскопии. Роговицу не забирают в случаях:
- Смерти от неизвестной причины.
- Если известно о наличии у умершего инфекций: ВИЧ, гепатиты, генерализованная инфекция крови, сифилис.
- У умерших от заболеваний крови.
- У младенцев.
- У лиц старше 70 лет.
- У умерших от инфекционных заболеваний мозга и мозговых оболочек.
- При наличии воспалительных или опухолевых заболеваний глаз.
Трепанацию донорской роговицы производят максимально широко, потом перед пересадкой из нее выкраивают лоскут необходимого размера. Трансплантат помещают в специальный контейнер и хранят в жидкой консервирующей среде. Жизнеспособность роговицы в такой среде сохраняется до 5-7 дней.
Ткань роговицы проверяют на наличие инфекций, производится микроскопия, определение оптической чистоты и жизнеспособности.
Хранятся трансплантаты в глазных банках, имеющихся в крупных офтальмологических центрах.
Ввиду недостаточно согласованного законодательства забор роговицы от доноров не проходит в тех объемах, которые необходимы для обеспечения всех нуждающихся в пересадке.
В глазных банках ведутся листы ожидания пациентов. При появлении подходящей ткани пациент срочно вызывается на операцию.
Подготовка к кератопластике
Пациент тщательно обследуется перед операцией в стандартном объеме. При наличии хронических заболеваний необходима консультация узких специалистов и проведение лечения для достижения компенсации жизненно важных функций.

При наличии заболеваний глаз, которые могут неблагоприятно повлиять на прогноз после пересадки, также проводится их лечение. Это такие заболевания:
- Аномалии век.
- Воспалительные заболевания конъюнктивы и склеры.
- Увеит.
- Некомпенсированная глаукома.
Лечение инфекционного поражения глаза очень важно, так как пересаженный трансплантат может также воспалиться. Перед операцией производят посев отделяемого из конъюнктивы, выявляют возбудитель и чувствительность к антибактериальным препаратам. Начинают лечение с антибиотика широкого спектра действия, затем корректируют с учетом результатов посева.
При вирусных поражениях назначаются противовирусные препараты внутрь и наружно.
Ход операции сквозной кератопластики
Операцию проводят обычно под общим наркозом, иногда возможно проведение и под местной анестезией.
Веки фиксируются векорасширителями.
Перед удалением роговицы определяют размер необходимого трансплантата, прикладывая трепаны разного размера (от 7 до 8,5 мм). Размер пересаженного лоскута должен быть на 0,25 мм больше по диаметру зоны трепанации.
Необходимый лоскут выкраивают из корнеосклерального заготовленного лоскута.
Для защиты хрусталика закапывают в глаз пилокарпин (для сужения зрачка).
Производят удаление пораженной роговицы реципиента. Разрез роговицы осуществляют ручным или вакуумным трепаном (круговой нож). Трепаном обычно производят неполный разрез, завершают его алмазным ножом и ножницами.

ход операции
После удаления роговицы возможно проведение необходимых манипуляций в передней камере глаза: рассечение рубцов и спаек, пластика радужки, удаление помутневшего хрусталика с имплантацией интраокулярных линз, передняя витрэктомия.
Затем прикладывается донорский трансплантат и фиксируется к роговице реципиента сначала четырьмя узловыми швами, а затем непрерывным швом. Используется тончайшая шелковая или нейлонная нить.
Передняя камера заполняется физраствором. После операции под конъюнктиву вводится раствор антибиотика и глюкокортикоида.
Видео: cквозная кератопластика
Послойная кератопластика
Послойная кератопластика применяется в тех случаях, когда поражены не все слои роговицы.
В таком случае роговицу рассекают до середины или до ¾ толщины, затем производят расслоение ее (вручную или автоматическим кератотомом). Роговицу донора также расслаивают до нужного слоя.
Трансплантат фиксируют непрерывным швом.
Относительно новые виды послойной кератопластики – глубокая передняя послойная кератопластика и эндотелиальная (задняя) кератопластика.
- Глубокая передняя кератопластика – это вид операции, при котором удаляется почти вся толщина роговицы, кроме десцеметовой мембраны и эндотелия. Сохранение собственного эндотелия уменьшает риск отторжения донорской ткани.
- Задняя послойная кератопластика – это замена только задних слоев роговицы. Производится в случаях поражения роговой оболочки со стороны эндотелия.
Послойная кератопластика технически сложнее сквозной, но риск отторжения трансплантата при ней значительно ниже. Применение фемтосекундного лазера облегчает расслоение роговицы на нужном уровне, поэтому с внедрением данной технологии показания к послойной кератопластике все более расширяются.
Видео: послойная кератоплатика
Лазерная кератопластика
Наиболее передовая технология кератопластки на сегодняшний день – это фемтосекундная лазерная кератопластика. Эта технология стала впервые применяться в 90-х годах 20-го века.
 Фемтосекундный лазер – это высокоскоростной лазер с минимальным по времени периодом воздействия (1 фемтосекунда – это одна квадриллионная часть секунды). За эту долю секунды производится выброс тепловой энергии огромной мощности, образуются пузырьки газа, которые мягко отслаивают ткань на заданном уровне, причем уровень можно задать довольно точно в любом самом микроскопическом размере. При этом окружающие ткани не страдают.
Фемтосекундный лазер – это высокоскоростной лазер с минимальным по времени периодом воздействия (1 фемтосекунда – это одна квадриллионная часть секунды). За эту долю секунды производится выброс тепловой энергии огромной мощности, образуются пузырьки газа, которые мягко отслаивают ткань на заданном уровне, причем уровень можно задать довольно точно в любом самом микроскопическом размере. При этом окружающие ткани не страдают.
При заборе роговицы у донора фемтосекундный лазер делает идеально точный и ровный разрез заданных размеров. Контур края роговичного лоскута также может быть задан с помощью компьютера. Применяются прямой, грибовидный, шляповидный, зигзагообразный профиль.
При удалении поврежденной роговицы у реципиента также можно задать ожидаемые размеры трепанации роговицы. Край получается идеально ровный. Донорская роговица подшивается зведообразным швом. Рассчитанные на компьютере размеры роговичного лоскута минимизируют в дальнейшем развитие послеоперационного астигматизма и глаукомы.
Лазерная кератопластика длится около 40 минут, проводится в крупных специализированных центрах, может проводиться в амбулаторных условиях под местной анестезией.
Основные преимущества лазерной кератопластики:
- Идеально ровный край пересаживаемой роговицы способствует более быстрому заживлению без рубцов.
- Заданные параметры размеров трансплантата позволяют минимизировать развитие деформаций роговицы.
- Уменьшается риск инфекционных осложнений.
- Операция менее травматична, в связи с этим сокращаются сроки реабилитации.
Послеоперационный период
Несколько дней после операции пациент находится под наблюдением. Ему назначаются гормоны (дексаметазон внутривенно и субконъюнктивально), антибиотики, заживляющие препараты.
На несколько дней глаз закрывается повязкой.

пересадка помутненной роговицы
После выписки пациенту даются рекомендации инстилляций в конъюнктивальную полость:
- Растворов гормонов для снижения реакции отторжения трансплантата. Стероидные гормоны назначают по убывающей схеме в течение года.
- Растворов антибиотиков.
- Слезозаменителей.
- Геля декспантенола.
Период реабилитации после операции длится до года. Зрение восстанавливается не сразу. Какое-то время пациент ощущает искажения видимых образов и светобоязнь. Средние сроки стабилизации зрения – 2-3 месяца, иногда – больше.
На период реабилитации врач подбирает временные корригирующие очки.
В течение нескольких месяцев после операции необходимо соблюдать некоторые ограничения и рекомендации:
- Не выполнять тяжелую физическую работу.
- Избегать яркого света, носить солнцезащитные очки.
- Избегать контакта с респираторными инфекциями.
- Не париться в бане.
- Не тереть, не давить на глаза.
- Не спать на боку со стороны прооперированного глаза и на животе.
- Избегать загрязненных помещений и пыли.
- Строго применять назначенные капли.
Швы снимаются в сроки 9-12 месяцев после операции.
Возможные осложнения кератопластики
1. Ранние осложнения.
- Плохое заживление раны.
- Раздражение от швов.
- Фильтрация жидкости через швы.
- Выпадение радужки.
- Увеит.
- Присоединение инфекции.
- Повышение внутриглазного давления.
2. Поздние осложнения.
- Астигматизм (это состояние неравномерной кривизны роговицы).
- Глаукома.
- Несостоятельность швов.
- Переход первичного патологического процесса на трансплантат.
- Отторжение донорской роговицы.
Отторжение трансплантата
 Отторжение пересаженного роговичного лоскута происходит в 5 – 30% случаев. Иногда несостоятельность трансплантата может возникнуть уже через несколько дней после операции (ранняя реакция). В этих случаях наблюдается быстрое помутнение пересаженной ткани.
Отторжение пересаженного роговичного лоскута происходит в 5 – 30% случаев. Иногда несостоятельность трансплантата может возникнуть уже через несколько дней после операции (ранняя реакция). В этих случаях наблюдается быстрое помутнение пересаженной ткани.
В 50% случаев реакция отторжения возникает в течение 6 месяцев после операции. Реже, но возможна реакция отторжения и в более поздние сроки (через несколько лет).
Различают эпителиальное и эндотелиальное отторжение. Эпителиальное отторжение начинается с поверхностного эпителия и протекает более благоприятно, легко поддается местному лечению.
Эндотелиальное отторжение прогностически более неблагоприятно, так как эндотелий практически не регенерирует.
Основные симптомы:
- Боль в глазу.
- Резкое снижение остроты зрения.
- Покраснение глаза.
- Повышенная чувствительность к свету.
При подозрении на реакцию отторжения применяют иммуносупрессивную терапию. При неэффективности – возможна повторная кератопластика или кератопротезирование.
Отзывы пациентов
Отзывы пациентов, перенесших кератопластику, в основном положительные. Острота зрения повышается в 95% случаев, хотя и не всегда до ожидаемого уровня. Некоторым людя