Толщина сетчатки макулярной области
При офтальмоскопии нормального глазного дна определяется достаточно яркий фовеолярный рефлекс, свидетельствующий о сохранении контура центральной ямки. Сосуды сетчатки в ряде случаев имеют умеренные гипертонические и атеросклеротические изменения. В стекловидном теле встречается нитчатая деструкция, как вариант возрастной нормы возможно плавающее в проекции диска зрительного нерва кольцо Weiss, которое свидетельствует о полной задней отслойке стекловидного тела.
В норме на ОСТ определяется правильный профиль макулы с углублением в центре (рис. 1). Слои сетчатки дифференцируются согласно своей светоотражающей способности, равномерные по толщине, без очаговых изменений. Можно выделить слой нервных волокон, внутренний сетчатый слой, наружный сетчатый слой, фоторецепторы и хориоидею. Наружный край сетчатки на ОСТ ограничен высоко фоторефлектирующим ярко-красным слоем толщиной около 70 мкм. Он представляет собой единый комплекс пигментного эпителия сетчатки и хориокапилляров. Более темная полоса, которая определяется на томограмме непосредственно перед комплексом «ПЭС/хориокапилляры», представлена фоторецепторами. Ярко-красная линия на внутренней поверхности сетчатки соответствует слою нервных волокон.
Рис. 1. Макула в норме.
А. Биомикроскопия макулы пациента в возрасте 42 лет. Соотношение толщины артерий к толщине вен равно 2:3. Фовеолярный рефлекс сохранен. Отсутствуют очаговые изменения.
Б. ОСТ нормальной макулярной области. Слои сетчатки четко дифференцируются. Центральная ямка хорошо выражена. Толщина сетчатки в центральной ямке желтого пятна составляет 161 мкм, у края фовеа — 254 мкм.
Стекловидное тело в норме оптически прозрачно и на томограмме имеет черный цвет. Резкий контраст между окрашиванием тканей позволил производить измерение толщины сетчатки. В области центральной ямки желтого пятна она составила в среднем около 162 мкм, у края фовеа — 235 мкм. Не выявлено достоверной зависимости толщины сетчатки от возраста как в центре фовеола, так и по краю фовеа. Тем не менее, отмечено, что у мужчин толщина макулярной сетчатки достоверно больше, чем у женщин.
Подобно тому, как в условиях максимального расширения зрачка возможна офтальмоскопия не только центральных, но периферических отделов глазного дна, так и ОСТ позволяет исследовать не только макулу, но и парамакулярную сетчатку и даже зону экватора (рис. 2). Для этого наряду с достижением максимального мидриаза необходимо повернуть глазное яблоко таким образом, чтобы лазерный луч проецировался на исследуемую область. Соединение отдельных снимков воедино позволяет получить панорамное изображение сетчатки пациента.
Рис. 2. Панорама нормальной сетчатки женщины 34 лет выполненная в меридиане 3-9 часов.
А. Фотография глазного дна. Диск зрительного нерва розового цвета с четкими границами. Ход и калибр сосудов правильный. Очаговых изменений нет. Фовеолярный рефлекс сохранен.
Б. ОСТ сетчатки в меридиане 3-9 часов. Слои сетчатки четко дифференцируются. Фовеолярное вдавление сохранено. Физиологическая экскавация ДЗН, нейроглия не нарушена. Толщина сетчатки по направлению к периферии уменьшается.
Оптическая когерентная томография в офтальмологии
под ред. А.Г. Щуко, В.В. Малышева
Опубликовал Константин Моканов
Источник

Описание
Окклюзия центральной артерии сетчатки и ее ветвей развивается вследствие ее эмболии или тромбоза и проявляется внезапным снижением остроты зрения, сужением или выпадением поля зрения. Для офтальмоскопической картины артериальной окклюзии характерными являются светлые зоны ишемического отека, на фоне которых макулярная область приобретает вид «вишневой косточки». Патоморфологическими признаками артериальных окклюзий являются ишемия внутренних слоев сетчатки и внутриклеточный отек. При исследовании пациентов с артериальными окклюзиями на оптическом томографе внутренние слои сетчатки проявляют повышенные отражающие свойства, что свидетельствует об ишемическом повреждении внутренних слоев сетчатки и накоплении в них продуктов клеточного распада. Соответственно зонам внеклеточного отека увеличивается и толщина сетчатки на томограммах. Наружные слои сетчатки и ПЭ выглядят гипорефлективными, вследствие блокады проникновения сканирующего луча во внутренних слоях сетчатки на фоне ее отека (рис. 34).

Рисунок 34. Линейная оптическая томограмма макулы при окклюзии центральной артерии сетчатки.
Тромбоз центральной вены сетчатки и ее ветвей, как правило, сопровождается снижением остроты зрения и метаморфопсиями вследствие развития отека центральной зоны. Для офтальмоскопической картины характерны множественные пламеобразные кровоизлияния, значительно расширенные извитые вены, отек сетчатки (рис. 35).
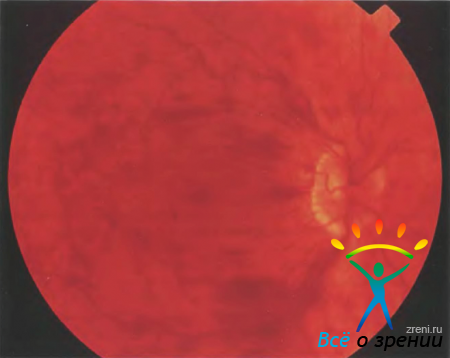
Рисунок 35. Фотография глазного дна пациента А. Тромбоз центральной вены сетчатки. Обширные интраретинальные геморрагии, отек сетчатки.
Флюоресцентные ангиограммы при венозных тромбозах отражают «зернистость» кровотока, запаздывание контрастирования вен, неперфузируемые зоны сетчатки, блокированную флюоресценцию, соответствующую интраретинальным кровоизлияниям (рис. 36).
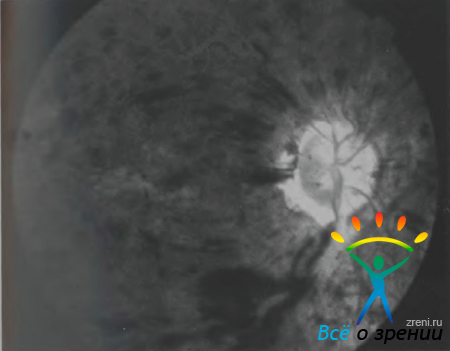
Рисунок 36. Флюоресцентная ангиограмма сетчатки (поздняя фаза) пациента А.
ОКТ при венозных тромбозах отражает увеличение толщины сетчатки и снижение ее отражающих свойств пропорционально степени отека (рис. 37).
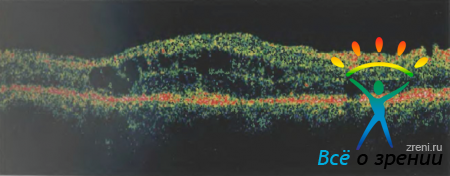
Рисунок 37. Линейная оптическая томограмма макулярной области пациента А.
Обычно накопление интраретинальной жидкости, выявляемое на томограммах при венозных окклюзиях, носит кистозный характер. Нередко выявляется и субретинальное накопление жидкости в виде отслоек нейросенсорной сетчатки. Преретинальные кровоизлияния, выявляемые в ряде случаев при офтальмоскопии, выглядят на томограммах в виде эпиретинальных гиперрефлективных участков, блокирующих отражение от структур сетчатки.
Помимо традиционных терапевтических и лазерных методов лечения, арсенал лечебных мероприятий при тромбозе вены сетчатки пополнился за последнее время рядом новых методик, среди которых:
- интравитреальное введение пролонгированных стероидных препаратов в стекловидное тело
- и хирургические вмешательства на тромбированных сосудах сетчатки.
При лечении тромбоза вен сетчатки особая практическая ценность ОКТ заключается в возможности неинвазивно и с высокой точностью определять степень выраженности отека центральной зоны сетчатки и таким образом осуществлять контроль результатов лечения в динамике.
Приведем клинический пример. Пациент П., 56 лет, в анамнезе — выявленный 6 месяцев назад тромбоз нижневисочной ветви центральной вены сетчатки правого глаза, проведено несколько сеансов паравазальной ЛК. Острота зрения 0,05. Учитывая активность процессов не-оваскуляризации пациенту была проведена панретинальная ЛК сетчатки. Фотография глазного дна пациента, флюоресцентная ангиограмма и оптические томограммы, в т.ч. в режиме картирования, приведены на рисунках 38-41.
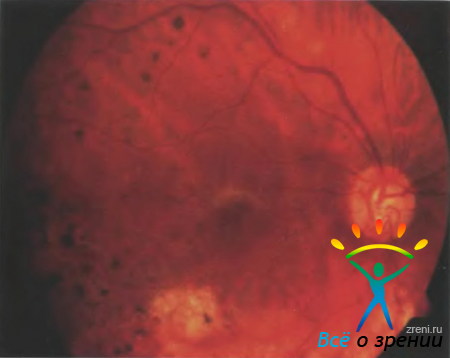
Рисунок 38. Фотография глазногодна пациента П.
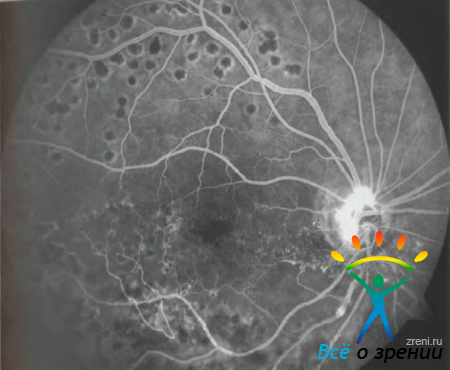
Рисунок 39. Флюоресцентная ангиограмма сетчатки пациента П.
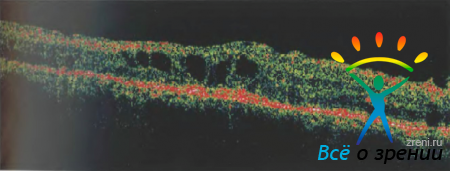
Рисунок 40. Линейная оптическая томограмма макулы пациента П.
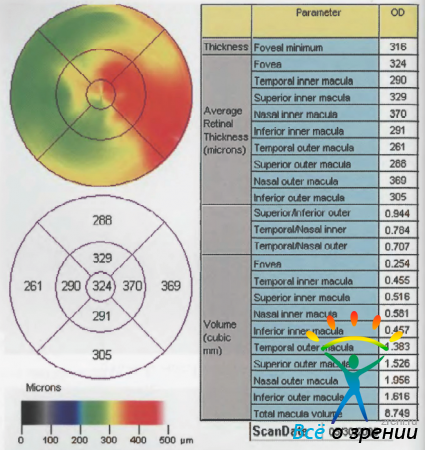
Рисунок 41. Анализ оптических томограмм пациента П. в режиме картирования.
Следует отметить, что флюоресцентная ангиограмма не дает представления о величине отека центральных отделов сетчатки. В то же время, линейная оптическая томограмма (рис. 42),
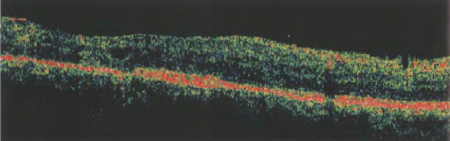
Рисунок 42. Линейная оптическая томограмма пациента П. через 3 месяца после лечения.
выполненная спустя шесть недель после панретинальной ЛК, отражает уменьшение кистозных изменений в центральных отделах. При сравнении толщины сетчатки в режиме картирования (рис. 41, 43)
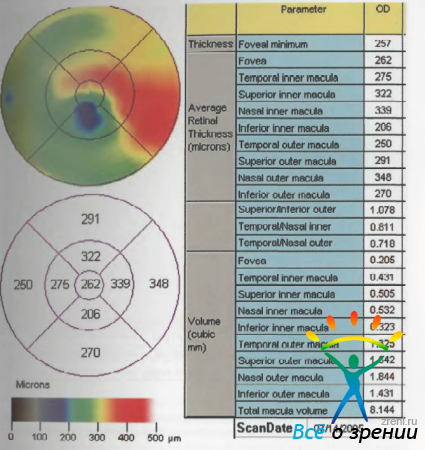
Рисунок 43. Анализ оптических томограмм сетчатки в режиме картирования через 6 недель после лечения.
до и после лечения выявлено значительное уменьшение толщины центральных отделов, сопровождавшееся повышением остроты зрения до 01. Для выявления разницы в толщине сетчатки наиболее иллюстративным является протокол «Retinal ThicknessVolume Change Analysis», отражающий в режиме картирования разницу между первым и последним измерением (рис. 44).
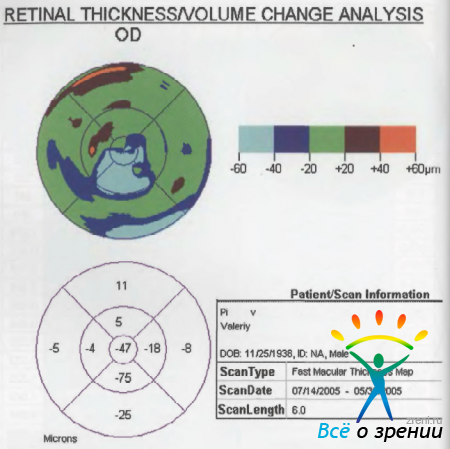
Рисунок 44. Сравнительный анализ режимов картирования при их наложении с использованием аналитического протокола «Retinal ThicknessVolume Change Analysis».
Диабетическая ретинопатия является ведущей причиной слепоты населения развитых стран. Клинические проявления ее многообразны и включают
- макулярный отек,
- микроаневризмы,
- интраретинальные кровоизлияния,
- экссудаты,
- ишемические инфаркты в слое нервных волокон — при непролиферативной форме,
- а также ростом новообразованных сосудов диска зрительного нерва, сетчатки, радужки — при пролиферативной форме заболевания
(рис. 45, 46).
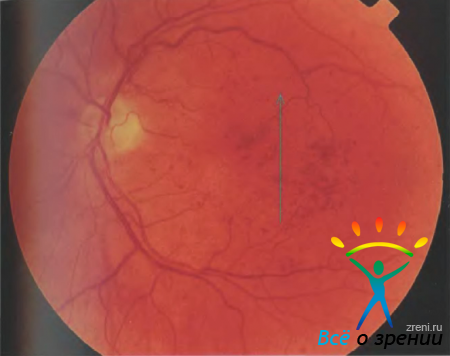
Рисунок 45. Фотография глазного дна пациента Т. с препролиферативной диабетической ретинопатией. Микрогеморрагии, отек сетчатки. Стрелкой указано направление сканирования.
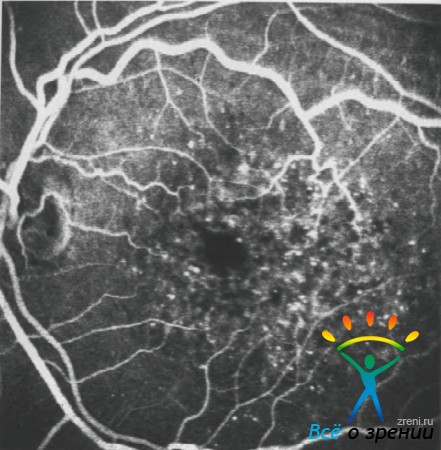
Рисунок 46. Флюоресцентная ангиограмма (артериовенозная фаза) пациента Т.
Основной причиной снижения зрительных функций у пациентов с диабетической ретинопатией служит макулярный отек. На оптических томограммах предоставляется возможность определять те утолщения сетчатки, которые не различимы при офтальмоскопии, что особенно важно для диагностики ранних проявлений диабетической макулопатии. При этом зоны отека выглядят как слои с пониженной рефлективностью, преимущественно расположенные во внешних слоях сетчатки. Другими морфологическими проявлениями диабетической ретинопатии являются твердые экссудаты и интраретинальные геморрагии, которые выглядят на томограммах гиперрефлективными (рис. 47).
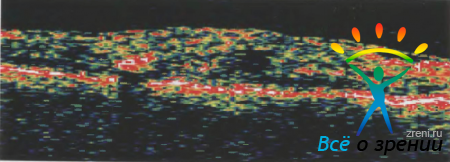
Рисунок 47. Линейная оптическая томограмма через макулярную зону пациента Т. отражает наличие диффузного интраретинального отека. Определяются интраретинальные геморрагии, плотная адгезия корковых слоев стекловидного тела.
Применение ОКТ позволило выявить у пациентов с диабетическим макулярным отеком группу случаев, в которой доминирующей причиной утолщения центральной зоны сетчатки служит витреомакулярная тракция или ретиношизис. В этих случаях ОКТ выявляет тесно связанную с областью центральной ямки гиперрефлективную мембрану, что далеко не всегда возможно при офтальмоскопии. При пролиферативной диабетической ретинопатии преретинальные фиброваскулярные или фиброглиальные шварты выглядят на томограммах в виде гиперрефлективных тяжей (рис. 48).
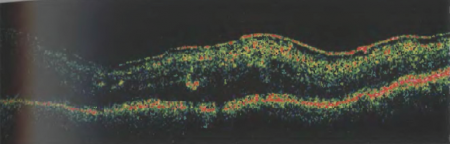
Рисунок 48. Оптическая томограмма глаза пациента с пролиферативной диабетической ретинопатией. Эпиретинальная мембрана. Интраретинальный отек, экссудаты.
Как правило, на фоне пролиферативных изменений томограммы выявляют нерегулярную, искаженную поверхность сетчатки и ее утолщение, что является следствием контракции пролиферативной ткани. На рисунках 49 и 50
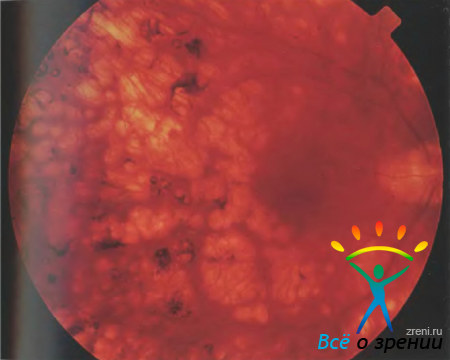
Рисунок 49. Фотография глазного дна пациента Н. Обширная хориоретинальная атрофия после панретинальной лазерной коагуляции.
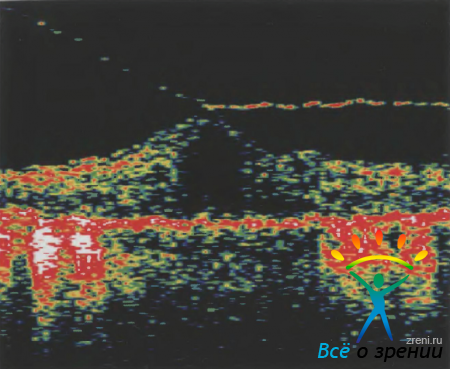
Рисунок 50. Оптическая томограмма глаза пациента Н. отражает выраженный отек центральных отделов сетчатки на фоне витреомакулярной тракции.
представлены фотография глазного дна и линейная томограмма пациента с витреомакулярным тракционным синдромом, развившимся на фоне проведения исключительно плотной панретинальной лазерной коагуляции сетчатки при диабетической ретинопатии.
Как и при эпиретинальных мембранах, томография позволяет оценить степень выраженности структурных изменений сетчатки и локализацию тракционного воздействия, что крайне важно при выборе времени и тактики хирургического лечения. Проиллюстрируем последнее клиническим примером. Пациентка Д., 58 лет, страдающая сахарным диабетом I типа более 10 лет, обратилась в связи с резким снижением остроты зрения правого глаза. Фотография глазного дна, а также оптическая томограмма сетчатки приведены на рисунках 51, 52.
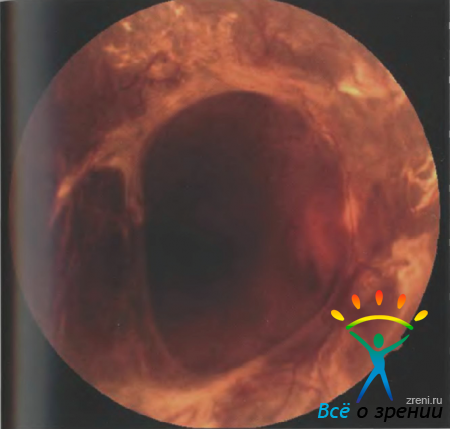
Рисунок 51. Фотография глазного дна пациентки Д., перед операцией.
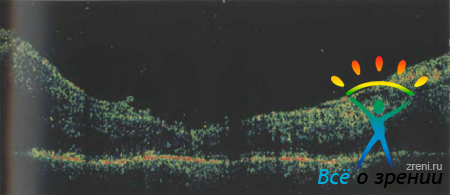
Рисунок 52. Линейная оптическая томограмма пациентки Д. отражает наличие тракционной отслойки сетчатки.
После проведенного хирургического лечения (трансцилиарная витрэктомия, удаление эпиретинального фиброза, тампонада силиконовым маслом) было достигнуто прилегание тракционной отслойки и уменьшении макулярного отека (рис. 53).
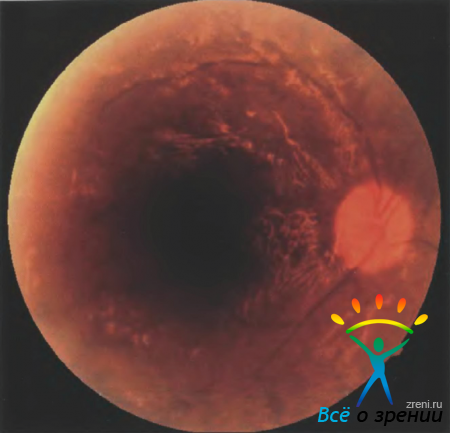
Рисунок 53. Фотография глазного дна пациентки Д., в послеоперационный период.
Следует отметить, что оптические томограммы, выполненные в послеоперационном периоде, значительно лучше чем при офтальмоскопии отражают наличие резидуального отека центральной зоны и остатки эпиретинальной ткани (рис. 54).

Рисунок 54. Линейная оптическая томограмма подтверждает прилегание сетчатки. Отмечено присутствие интраретинальной жидкости и гиперрефлективный сигнал от внутренних слоев сетчатки (в левой части томограммы), характерный для силиконового масла в витреальной полости.
Nussenblatt и соавт. показали, что острота зрения у пациентов с диабетическим макулярным отеком в большей степени коррелирует не с выраженностью точек просачивания на флюоресцентных ангиограмах, а с толщиной сетчатки в центральной зоне. Поскольку томограммы с высокой точностью отражают высоту и распространенность отека макулярной области сетчатки, на их основе возможно с большой достоверностью проводить мониторинг результатов лечения. Некоторыми авторами предпринимались попытки использовать измерения толщины центральной зоны сетчатки с помощью ОКТ в качестве скрининг метода для раннего выявления диабетической макулопатии. Однако об отличиях средних значений толщины сетчатки в норме и при ее начальных изменениях можно достоверно говорить лишь при разнице между этими параметрами не менее чем в 25-30 микрон. В то же время, по данным различных авторов (табл. 1), средние значения толщины сетчатки в норме обладают большой вариабельностью.
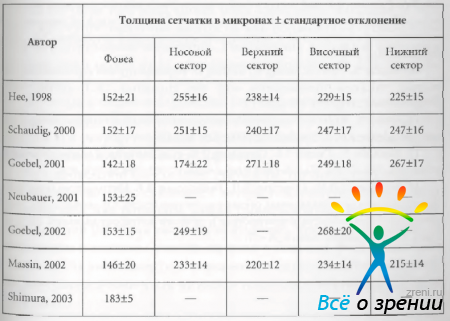
Таблица 1. Толщина сетчатки в норме поданным разных авторов (ОКТ поколений I и II)
С появлением новых методов лечения диабетической патологии ОКТ диагностика стала особенно актуальной, поскольку позволяет оценить не только толщину, но и структуру витреоретинального интерфейса. В частности, Otani Т. с соавт. были прослежены закономерности прогноза результатов хирургического лечения пациентов с макулярным отеком в зависимости от степени адгезии сетчатки и задних отделов стекловидного тела. Кроме того, ОКТ активно используется для контроля эффективности лечения диабетического макулярного отека с помощью приобретающего все большую популярность метода интравитреального введения пролонгированных стероидных препаратов.
—-
Статья из книги: Биомикроретинометрия | Родин А.С.
Источник
25 декабря 2018514,5 тыс.
Терминология – прежде всего. В статьях на нашем сайте этот принцип является одним из приоритетных, и сейчас он особенно полезен.
Слой светочувствительных нервных клеток (нейронов), покрывающий заднюю внутреннюю поверхность глазного яблока (глазное дно), называется сетчаткой, или ретиной (лат. retina). В сетчатку выходит приемный диск зрительного нерва, по которому суммарный электрохимический «видеосигнал» от нейронов-фоторецепторов передается для дальнейшей обработки и анализа в соответствующие структуры головного мозга, – таламус (зрительные бугры) и далее в затылочную зрительную кору.
Сетчатка отличается сложным многослойным строением и занимает свыше 70% площади глазного дна. Примерно по центру, напротив зрачка, в заднем полюсе глазного яблока располагается так называемое желтое пятно (macula lutea, макула); свое название эта сравнительно небольшая овальная зона получила в связи с характерной шафранно-желтой пигментацией. Толщина макулы уменьшается к центральной ее части, где за счет истончения образуется т.н. центральная ямка (fovea, фовеа). Центральная ямка не только гораздо тоньше остальной сетчатки, но и устроена иначе: здесь расположены только «колбочки» (колбовидные фоторецепторы), и концентрация их максимальна. В целом, макула является самой чувствительной к свету зоной сетчатки; она формирует наиболее четкое, резкое, детализированное, быстро реагирующее поле зрения. Для обозначения этого поля, соответствующего «лучу» целенаправленного взора, употребляются термины «фовеальное зрение» и «центральное зрение».
Для зрительного анализатора одно и то же поражение сетчатки будет иметь разные последствия – в зависимости от того, где это поражение локализовано, в центре или на периферии. Патология в зоне желтого пятна (общее название – макулопатия) на остроте, чувствительности и четкости зрения сказывается наихудшим образом.
Прежде чем перейти собственно к теме статьи, остается вспомнить значение слов «дистрофия» и «дегенерация».
Дистрофией называют нарушения обменных процессов в клетках (дословный и вполне достаточный перевод с греческого – «неправильное питание», в данном случае клеточное). В свою очередь, клеточная дистрофия приводит к дегенеративным изменениям на уровне всей ткани, образуемой клетками данного типа.
Дегенерация – многозначный термин, его употребление отличается в разных науках, однако наиболее общими семантическими признаками являются упрощение, примитивизация, утрата более сложной организации и, соответственно, бо́льших возможностей; вырождение, регресс от высшего к низшему; неуклонная и необратимая функциональная деградация.
Ни в одном контексте слова «дистрофия» и «дегенерация» не употребляются в позитивном смысле. Дегенеративно-дистрофический процесс с точки зрения патоморфологии и медицинской гистологии означает: структурная и функциональная деградация ткани вследствие нарушений клеточного питания.
Таким образом, диагноз «возрастная макулярная дегенерация» становится значительно понятней, чем он, возможно, выглядел в заголовке: имеется в виду прогрессирующий с возрастом дегенеративно-дистрофический процесс в желтом пятне сетчатки (макуле).
Этот диагноз имеет множество синонимов, и каждый из них подчеркивает какой-либо нюанс рассматриваемой патологии:
- инволюционная центральная хориоретинальная дистрофия (инволюция – обратное развитие, антоним эволюции, употребляется для обозначения обусловленных старением процессов; хориоидея – сосудистая оболочка глазного яблока; ретина – сетчатка);
- склеротическая макулодистрофия (склероз – дегенеративный процесс, при котором паренхиматозная, функционально специализированная ткань замещается соединительной тканью);
- дегенерация макулы и заднего полюса глаза;
- сенильная макулярная дистрофия (сенильный – старческий, присущий старческому возрасту), и др.
По определению, распространена преимущественно в старших возрастных группах населения. К шестидесяти годам она обнаруживается, по разным источникам и в разных регионах мира, у 20-60% обследованных, а к восьмидесяти – практически у всех. По оценкам , увеличение продолжительности жизни приведет к тому, что в 2050 году людей старше 60 лет будет на земном шаре втрое больше, чем сейчас; доля этой возрастной категории в развитых странах должна возрасти с 20% примерно до 30-33%, – и, соответственно, резко возрастет количество пациентов, нуждающихся в лечении по поводу .
До последнего времени лидирующими причинами слепоты и слабовидения считались катаракта и глаукома. Однако в развитых странах возрастная дегенерация макулы уже вышла на первое место. В целом, с связано 8-9% всех случаев тотальной слепоты в мире.
Согласно результатам крупного эпидемиологического исследования, проведенного в 2011 году российскими офтальмологами, в нашей стране частота официально установленной инвалидности при (а это 7,2%) в несколько раз ниже, чем должна быть фактически: среди больных с остротой зрения менее 0,1 инвалидность имеет лишь каждый пятый.
Неоднократно публиковались полученные на больших выборках данные, свидетельствующие о значительном преобладании женщин среди больных с (в частности, среди пациентов старше 75 лет женщины страдают тяжелыми формами макулодистрофии до семи раз чаще мужчин). Кроме того, имеет значение расовая принадлежность: напр., у европеоидов чаще развиваются поздние тяжелые формы, которые практически не встречаются, – в отличие от ранних стадий ВМД, – у негроидов.
Причины
Этиопатогенез возрастной дегенерации желтого пятна на сегодняшний день прояснен недостаточно. «Старость» – это, как известно, не диагноз, да и не та это причина, понимание которой позволило бы разработать этиотропное лечение. Мировыми офтальмологическими центрами и ассоциациями проводятся глубокие исследования тех процессов, которые в действительности обусловливают макулярную дистрофию и дегенерацию.
Кроме возраста и пола (см. выше), наиболее доказательные подтверждения пока получены в отношении следующих факторов:
- избыточное воздействие солнечного света и связанное с этим повреждение фоторецепторов;
- оксидативный стресс (высокое содержание свободных радикалов в организме, обусловленное, в частности, гиповитаминозами);
- курение;
- несбалансированное и неполноценное питание;
- артериальная гипертензия;
- атеросклероз, особенно в сонных артериях;
- генетическая предрасположенность;
- системные нарушения обмена веществ;
- дальнозоркость;
- неблагоприятные экологические условия.
Некоторые из этих факторов рассматриваются как непосредственная причина, другие, вероятно, лишь повышают риск.
Симптоматика
Выделяют две основные формы заболевания, которые чаще всего интерпретируются как ранняя и поздняя стадии одного и того же процесса.
Ранняя, «сухая» форма обнаруживается в 90% случаев и характеризуется появлением так называемых друз – медленно растущих белково-липидных отложений под макулой, которые постепенно разрушают фоторецепторный слой.
Поздняя, «влажная» (экссудативная) форма связана с процессом неоваскуляризации, т.е. образования новых сосудистых сеток. Этот механизм, по-видимому, появился в ходе эволюции как средство компенсации недостаточного кровоснабжения, однако в структурах глазного дна неоваскуляризация резко ухудшает ситуацию. Стенки новообразованных капилляров отличаются повышенной проницаемостью, что приводит к выпотам и скоплениям жидкости, отеку сетчатки, ретинальным и субретинальным (подсетчаточным) кровоизлияниям. Быстрая дегенерация результирует, в конечном счете, отслоением сетчатки с исходом в полную слепоту. До 90% всех случаев с выраженным снижением или утратой зрения составляет именно экссудативная форма.
На ранних этапах макулярного дегенеративно-дистрофического процесса пациент может и не ощущать нарушений центрального зрения; в этих случаях признаки обнаруживаются только целенаправленным инструментальным исследованием. Однако в дальнейшем постепенно утрачивается четкость находящихся в фокусе объектов (при этом периферическое зрение может оставаться сравнительно сохранным), искажается восприятие заведомо прямых линий, снижается контрастность и яркость зрительного образа, появляются скотомы (слепые зоны), затем фовеальное поле зрения выпадает полностью.
Диагностика
Сбор жалоб и подробного анамнеза, визометрия (измерение остроты зрения), периметрия (исследование полей зрения), офтальмоскопия глазного дна – всех этих стандартных диагностических процедур может оказаться недостаточно для выявления макулопатии и оценки ее масштабов.
Иными словами, при наличии нескольких факторов риска и специфических для жалоб (см. выше) необходим иной подход.
Возрастная макулярная дистрофия сегодня исследуется с применением оптической когерентной томографии, цифрового сканирования, флюоресцентной ангиографии, электроретинографии и других высокоточных методов. Биомикроскопия сетчатки требует введения мидриатиков (препаратов, на короткий срок парализующих аккомодационный аппарат при максимально расширенном зрачке).
Лечение
Даже наиболее эффективные из существующих ныне способов лечения возрастной макулодистрофии, к сожалению, не позволяют восстановить утраченную остроту зрения. В настоящее время ставится лишь задача приостановить патологический процесс (в первую очередь это касается неоваскуляризации) и сохранить хотя бы status quo, не допуская резкого снижения качества жизни. С этой целью применяют лазерную коагуляцию, фотодинамическую терапию, в более тяжелых случаях – офтальмохирургическое вмешательство по одному из многочисленных специально разработанных протоколов. В ближайшем будущем ожидается внедрение надежных и безопасных техник трансплантации (пересадки) и транслокации (смещения) сетчатки, – которые сегодня находятся на стадии клинических испытаний и совершенствования.
По индивидуальным показаниям назначают специальные витаминные комплексы, внутриглазные синтетические кортикостероиды, ноотропы, нейро- и ангиопротекторы, иммуномодуляторы, вазодилататоры, антикоагулянты, стимуляторы метаболизма и пр.
Обсуждается (и большей частью критикуется) практика экспериментального, «разведочного» применения некоторых противоопухолевых цитостатиков, не предназначенных и не сертифицированных для офтальмологического лечения.
Напротив, давно проверена и доказана эффективность физиотерапевтических процедур, выбор которых при лечении очень широк. Подбирается диета, предписывается щадящий режим зрительных нагрузок. Категорически противопоказано курение.
Источник