Толщина роговицы глаза видео
Многие люди после после того как проходят обследование перед лазерной коррекцией обнаруживают, что у них тонкая роговица и в таких случаях возникает вопрос — а стоит ли вообще делать лазерную коррекцию зрения? Не опасно ли это? И вообще есть ли возможность провести лазерную коррекцию зрения при такой толщине роговицы? На все эти вопросы я постараюсь ответить в данной статье.

Чтобы быстро перейти к нужной вам части статьи воспользуйтесь оглавлением:
Толщина роговицы и лазерная коррекция зрения:
Для начала давайте разберёмся в теории — любой метод лазерной коррекции зрения основан на том, что вам лазером выпаривается часть роговицы, таким образом внутри неё создаётся линза нужной оптической силы и зрение становится идеальным.
Как вы наверно уже поняли, раз часть роговицы выпаривается — то роговица становиться ещё тоньше чем была изначально, это-то и накладывает ограничения связанные с толщиной роговицы, ведь чем тоньше у вас роговица изначально, тем меньше можно будет «убрать» лазером без опасности для здоровья.
На данный момент есть обще принятые цифры, которые считаются безопасными:
- После выпаривания роговицы лазером должен остаться слой не меньше 300 микрон
- Выпариваемая часть роговицы должна быть не больше 40% от изначальной толщины роговицы
А теперь давайте разберёмся как подсчитать — проходите ли вы под эти цифры или нет. Самое главное, что нужно знать, для расчётов, это то что для создания линзы в вашем глазу на -1 диоптрию нужно выпарить лазером примерно 15 микрон роговицы. Таким образом, чем больше у вас минус по зрению, тем больше роговицы нужно выпарить, например, если у вас зрение -5, то нужно будет выпарить 5 * 15 = 75 микрон роговицы.
Так же если у вас есть астигматизм, то он тоже прибавляется в расчёт, например если у вас зрение -5, а так же есть астигматизм -2, то уже нужно выпарить примерно (5+2) * 15 = 105 микрон роговицы.
В общем — думаю вы уже поняли, что чем больше у вас минус по зрению, тем больше роговицы придётся испарять лазером, чтобы добиться идеального зрения, таким образом если минус у вас небольшой, то обычно можно сделать лазерную коррекцию зрения даже с тонкой роговицей, т.к. и убрать нужно будет совсем немного, если же у вас большой минус и к тому же тонкая роговица, то тут уже лазерную коррекцию сделать скорее всего не получится или придётся идти на какие-то компромиссы, о которых я так же расскажу ниже.
Перед тем как переходить к конкретным примерам, рассмотрим какую толщину роговицы вообще считать тонкой:
- Больше 520 микрон— нормальная толщина роговицы, скорее всего вам будет можно делать любой вид коррекции.
- От 500 до 520 микрон — относительно тонкая роговица. В большинстве случаев так же можно сделать любой вид коррекции, но не всегда.
- От 480 до 500 микрон — тонкая роговица, вам подойдут не все виды коррекции и в редких случаях коррекция будет невозможна.
- От 460 до 480 микрон — очень тонкая роговица, вам подойдут только определённые виды коррекции в некоторых же случаях коррекция будет невозможна.
- Меньше 460 микрон — экстремально тонкая роговица, которая так же может свидетельствовать о наличии у вас заболеваний роговицы. Коррекция часто невозможна. Здесь уже нужно всё узнавать у врача после полного обследования.
А теперь давайте рассмотрим более корректные примеры какая толщина роговицы нужна для каждого метода коррекции зрения.
Толщина роговицы для ReLEx Smile:
На данный момент технология ReLEx Smile является самой новой и считается наиболее щадящей для глаза, но подходит она далеко не всем, дело в том, что для этой технологии во время операции лазер углубляется в роговицу примерно на 130 микрон и начинает выпаривать линзу только там (в середине роговицы), таким образом из вашей изначальной толщины роговицы нужно сразу вычесть 130 микрон, которые пойду на это «углубление» и считать уже оттуда.
Пример: Толщина роговицы 500 микрон, острота зрения -3. При операции ReLEx Smile остаточная толщина роговицы будет 500 — 130 — 3*15 = 325 микрон
Как вы видите в данном примере остаточная толщина роговицы составила 325 микрона, что проходит под первый критерий (что остаточная толщина роговицы должна быть больше 300 микрон).
Что касается второго критерия, давайте посчитаем (130 + 3*15)/500 = 35%, соответственно во время операции убрали 35% вашей роговицы, что «впритык» подходит под второй критерий (что выпариваемая часть роговицы должна быть не больше 35% от начальной.)
Таким образом, как вы видите при указанных вначале примера данных коррекцию теоретически провести можно, но один из критериев безопасности уже «врпитык», поэтому возможно врач предложит другой более безопасный метод коррекции в данном случае.
Минимальная толщина роговицы для ReLEx Smile примерно 500 микрон из-за того, что необходима довольна «толстая» крышечка в 130 микрон.
Касательно ReLEx Smile и тонкой роговицы есть небольшое видео:
Толщина роговицы для Femto Lasik:
На данный момент Femto Lasik — это достаточно новая технология, которая позволяет сделать очень тонкую крышечку за счёт чего делать операцию Femto Lasik можно даже при очень тонких роговицах.
Самый тонкий клапан, который обычно делают при Femto Lasik составляет 90 микрон. Как вы видите — это на 40 микрон меньше чем в предыдущем методе, соответственно остаётся на 40 микрон больше для выпаривания линзы (а 40 микрон это почти 3 диопртии).
Не буду повторять все расчёты ещё раз, думаю вы уже и сами можете всё посчитать, замечу лишь то, что как я уже написал вывше — дополнительные 40 сохранённых микрон роговицы позволят убрать на 3 диоптрии больше чем методом ReLEx Smile при той же изначальной толщине роговицы.
Минимальная толщина роговицы для Femto Lasik примерно 470 микрон за счёт максимально тонкой крышечки в 90 микрон.
Более подробно о Femto Lasik при тонкой роговице смотрите в видео:
Толщина роговицы для Lasik:
Обычный Ласик, использует для формирования клапана мкирокератомы, которые обычно менее точны по сравнению Femto-лазером, и соответственно при обычном Lasik крышечка получается толще — примерно 130 микрон, так же нужно учитывать неточность обычных лезвий — они могут дать погрешность в 10-20 микрон, так что в итоге крышечка может получиться не 130, а аж 150 микрон.
Таким образом обычный Lasik подойдёт лишь тем, у кого вполне нормальная толщина роговицы.
Минимальная толщина роговицы для Lasik примерно 520 микрон.
Толщина роговицы для ФРК (LasEk):
ФРК является самым старым методом коррекции зрения, который имеет множество недостатков и который сейчас стараются не использовать без необходимости, но у ФРК большой плюс — его можно применять для коррекции зрения даже на самых тонких роговицах.
Снимаемый верхний слой роговицы при ФРК составляет всего 40-60 микрон, что значительно меньше, чем при любом другом способ лазерной коррекции, таким образом ФРК можно делать на тонких роговицах, которым не подходит ни один другой способ коррекции.
Минимальная толщина роговицы для ФРК примерно 450 микрон.
Уменьшенная зона воздействия при тонкой роговице:
Ещё один вариант, если у вас тонкая роговица — это уменьшить зону воздействия лазером. Такой вариант подойдёт тем, кому немного не хватает толщины роговицы, чтобы уложиться в безопасные цифры для коррекции.
При уменьшенной зоне воздействия, чтобы убрать -1 диоптрию требуется всего около 12 микрон вместо 15.
Правда есть и минусы у такого способа — грубо говорят, линза, которую сделает лазер в вашем глазу будет меньше диаметром, чем стандартная и это приводит к ухудшению качества зрения в темноте, когда ваш зрачок расширяется. Из-за расширения зрачка он может стать размером больше чем эта самая линза и появится много неприятных оптических эффектов в темноте.
В любом случае, если такой вариант коррекции возможен — вам скорее всего его предложат и расскажут о всех возможных побочных эффектах.
Неполная коррекция при тонкой роговице:
И последний вариант коррекции при тонкой роговице, который я бы хотел обсудить в этой статье — это неполная коррекция. Суть думаю понятна из её названия — вам делают не идеальное зрение, а оставляют небольшой минус (обычно от -1.5 до -0.5 диоптрий).
Собственно такой вариант тоже можно рассмотреть, если роговица у вас очень тонкая и сделать полную коррекцию никак нельзя, ведь согласитесь — зрение в -1.5, после скажем -8, это огромная разница. При -1.5 вы скорее всего вполне сможете обходится без очков в обычной жизни и в целом иметь неплохое зрение.
Опять же, если такой вариант коррекции возможен — вам скорее всего его предложат и расскажут о всех возможных побочных эффектах.
Калькулятор толщины роговицы:
И напоследок, хочется поделиться с вами калькулятором толщины роговицы, который в котором вы сможете без труда сами рассчитать подходите подходят ли ваши данные для того или иного способ коррекции.
Калькулятор в данном Excel файле — калькулятор лазерной коррекции при тонкой роговице.
Чтобы воспользоваться калькулятором нужно: вписать в его окна толщину роговицы (CCT) и величину миопии (-sph, обязательно со знаком «минус») и астигматизма (±cyl, с обязательным вводом его знака: «минус» или «плюс») по данным авторефрактометра (AR)
Калькулятор я позаимствовал отсюда.
На этом всё, если у вас остались какие-то вопросы, то не стесняйтесь задавать их в комментариях ниже.
Источник
 Пахиметрия роговицы глаза — способ диагностики, с помощью которого окулистам удается определить точную толщину роговицы (ТР) центральной части и по краям. Обследование дает возможность оценить общее состояние зрительного анализатора, помогая офтальмологу установить правильный диагноз.
Пахиметрия роговицы глаза — способ диагностики, с помощью которого окулистам удается определить точную толщину роговицы (ТР) центральной части и по краям. Обследование дает возможность оценить общее состояние зрительного анализатора, помогая офтальмологу установить правильный диагноз.
Диагностический метод проводится с помощью ультразвука или оптики. Пахиметрия дает возможность выявить имеющиеся отклонения и провести оценку эффективности уже проводимого лечения.
Показания к пахиметрии
Глаукома — распространенная патология, поражающая миллионы людей. Она способна привести к полной потере зрительного восприятия, если не оказать своевременную помощь. Несколько исследований подтвердили, что ТР — важный параметр прогрессирования болезни. У пациентов с ТР 550 мкм или меньше в 3 раза чаще развивается глаукома. Это указывает на начальный этап развития заболевания.
Пахиметрия — важная диагностическая процедура для предоперационного контроля пациента, который будет проходить рефракционную операцию с эксимерным лазером. Результатом диагностики в сочетании со степенью зрительного нарушения, подлежащей исправлению, является определение выбор метода преломления, который будет соблюдаться во время операции. Если толщина недостаточна, обычно выбирают методы LASIK и Z-LASIK (применяется ФРК).
Диагностический тест также показан при отеках прозрачной наружной оболочки глаза с деформацией, язвенных поражениях тканей, которые стали результатом инфекционного или воспалительного заболевания. Пахиметрия проводится при дистрофии роговой оболочки, которая передается по наследству.
Противопоказания
Диагностика не проводится пациентам с повреждениями роговицы, если человек прибыл на обследование в состоянии алкогольного или наркотического опьянения.
 Также процедура противопоказана пациента с серьезным нарушением психического состояния и при болезнях зрительного анализатора, которые сопровождаются образованием гнойного содержимого. К последним относят:
Также процедура противопоказана пациента с серьезным нарушением психического состояния и при болезнях зрительного анализатора, которые сопровождаются образованием гнойного содержимого. К последним относят:
- конъюнктивит;
- герпес органов зрения;
- грибковый кератит;
- язва;
- дакриоцистит;
- блефарит;
- ячмень или халязион.
Нормальная толщина роговицы
У каждого пациента роговица разной толщины, это зависит от анатомических особенностей органов зрения. В норме данный параметр должен находиться в пределах 0,44–0,56 мм. На краю ТР увеличивается, в норме равна 0,7–0,9 мм.
Толстая роговица глаза это хорошо или плохо
Толстой роговица считается при параметрах 561–600 мкм. Это плохо. Толщина роговой оболочки влияет на показатели внутриглазного давления.
Если роговая оболочка находится в пределах 561–600 мкм, то ВГД в действительности будет ниже, чем по результатам тонометрии. Соотношение толщины и измеренного ВГД на протяжении жизни существенно не меняются в здоровой популяции.
Если параметры ТР сильно завышены, ВГД тоже кажется повышенным. Это приводит к неправильно назначенному лечению, которое могло и не требоваться.
Кроме того, следует учитывать соотношение толщины и офтальмотонуса при обследовании пациента с глаукомой.
Виды пахиметрии
Существуют три способа проведения обследования. Они отличаются по технике выполнения и информативности.
Для диагностики используют:
- Оптический метод. Для исследования используется щелевая лампа. Она направляет в зрительный анализатор пациента пучок света, длину и ширину которого регулирует офтальмолог. Такой способ позволяет точно диагностировать толщину роговой оболочки.
- Ультразвуковой способ. Проводится с применением ультразвуковых устройств. Они не только позволяют изучить толщину, но и строение глазного яблока.
- Компьютерную методику. Данный вид пахиметрии выполняется с помощью томографа. Аппарат просвечивает структуры зрительного анализатора и выдает изображение.
Как проходит пахиметрия
 Оптическая, ультразвуковая и компьютерная пахиметрия проводится по-разному. При использовании всех методик для одного человека результаты будут разными на каждом устройстве. Поэтому интерпретировать следует, учитывая нормальные показатели для каждого прибора.
Оптическая, ультразвуковая и компьютерная пахиметрия проводится по-разному. При использовании всех методик для одного человека результаты будут разными на каждом устройстве. Поэтому интерпретировать следует, учитывая нормальные показатели для каждого прибора.
Таблица. Способ проведения диагностики в зависимости от методики
| Вид пахиметрии | Как проходит |
|---|---|
| Оптическая | Определение проводится бесконтактным способом. Измерение осуществляется с помощью специальной насадки, которую надевают на щелевую лампу. Этапы: установить подбородок на подставку; зафиксировать голову; широко раскрыть глаза; врач направляет свет в нужный участок органа и вращает ручку пахиметра. Затем проводят измерения толщины на специальной шкале. |
| Ультразвуковая | Контактный способ диагностики. Поэтому окулист получает более точные результаты, с точностью до 10 микрон. Длительность процедуры составляет 1-3 секунды. Процедура безболезненна, но пациент почувствует дискомфорт. После ультразвуковой диагностики промывают глаза антисептическим раствором или водой. |
| Компьютерная | Данная процедура считается самой точной. Суть заключается в просвечивании глаз инфракрасным излучением и регистрации отражения от разных структур глазного яблока. Этапы проведения: пациент садится напротив томографа; подбородок и лоб фиксируют; рабочая часть устройства приближается к глазу и проводит сканирование. Длится диагностика не более 10 минут. Применения анестезирующих капель не требуется. Задача пациента — сидеть ровно, не двигаться и не моргать. |
Осложнения после пахиметрии
Диагностические мероприятия хорошо переносятся пациентами. Компьютерная и оптическая пахиметрия считаются самыми безопасными, поскольку нет контакта с роговой оболочкой глаза. При использовании ультразвука датчик слегка с ней соприкасается, поэтому может возникнуть гиперемия слизистой, чувство инородного тела в глазу и слезотечение.
Данные осложнения считаются легкими и проходят в день проведения тестирования. К сложным последствиям относят инфицирование. Это возможно лишь при ультразвуковой диагностике, когда датчик устройства не был продезинфицирован после его применения на другом пациенте.
Чтобы предупредить развитие осложнений офтальмолог может порекомендовать после обследования несколько дней использовать противовоспалительные капли. Также нельзя прикасаться к глазам, пока не сойдут неприятные симптомы.
Видео пахиметрии
Золоторевский Кирилл Андреевич рассказывает, как проводится обследование и что является нормой:
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
Кросслинкинг – метод, появившийся в нашей стране относительно недавно, однако во всем мире он применяется с 2004 года. Роговичный коллагеновый кросслинкинг также известен, как crosslinking method, CCL method, UV-x-linking, UVA method, С3-R. Суть его состоит в фотополимеризации стромальных волокон, которая происходит при комбинированном воздействии фотосенсибилизирующего вещества (рибофлавина или витамина В2) и ультрафиолета.
В последние годы произошло заметное расширение области применения кросслинкинга. К примеру, он с успехом применяется для препятствования прогрессированию вторичного кератоконуса (возникающей после операции ЛАСИК ятрогенной кератоэктазии), пеллюцидной маргинальной дистрофии, кератомаляции различного генеза. Есть предварительные обнадеживающие данные об успешном применении кросслинкинга для лечения буллезной кератопатии, кератитов и язв роговой оболочки.
История метода
Начало исследований фотобиологии роговицы относится к 1990 году. Тогда группа исследователей вела поиски биологических клеев, активизируемых теплом или светом, которые усиливали сопротивляемость коллагена роговой оболочки (Khaderm, T. Tuong, J.T. Emest, 1994). Был обнаружен склеивающий эффект, возникающий при элиминации радикалов кислорода, высвобождение которых вызывало образование связей разрозненных коллагеновых фибрилл.
По мысли исследователей, усиление сопротивления тканей роговицы останавливает прогрессирование кератоконуса и, соответственно, отсрочивает или позволяет вовсе избежать операции по пересадке роговой оболочки у пациентов.
Первооткрывателями кросслинкинга стали: проф. Т. Зейлер, Э. Шпорль, Г. Воллензак. Идея этого метода возникла у профессора Зейлера во время визита к стоматологу, после того как ему была поставлена фотополимерная пломба. В 1994 году он возглавил группу исследователей, и началась работа. Первые эксперименты были проведены на животных, а потом – на донорской (кадаверной) роговой оболочке. После этого было осуществлено первое лечение пациентов с кератоконусом и прочими кератоэктазиями.
Видео — суть процедуры (анимация)
Механизм действия роговичного кросслинкинга
- Комбинированное воздействие рибофлавина и ультрафиолета;
- Высвобождение радикалов кислорода;
- Возникновение связей между углеродными основаниями – коллагенового кросслинкинга.
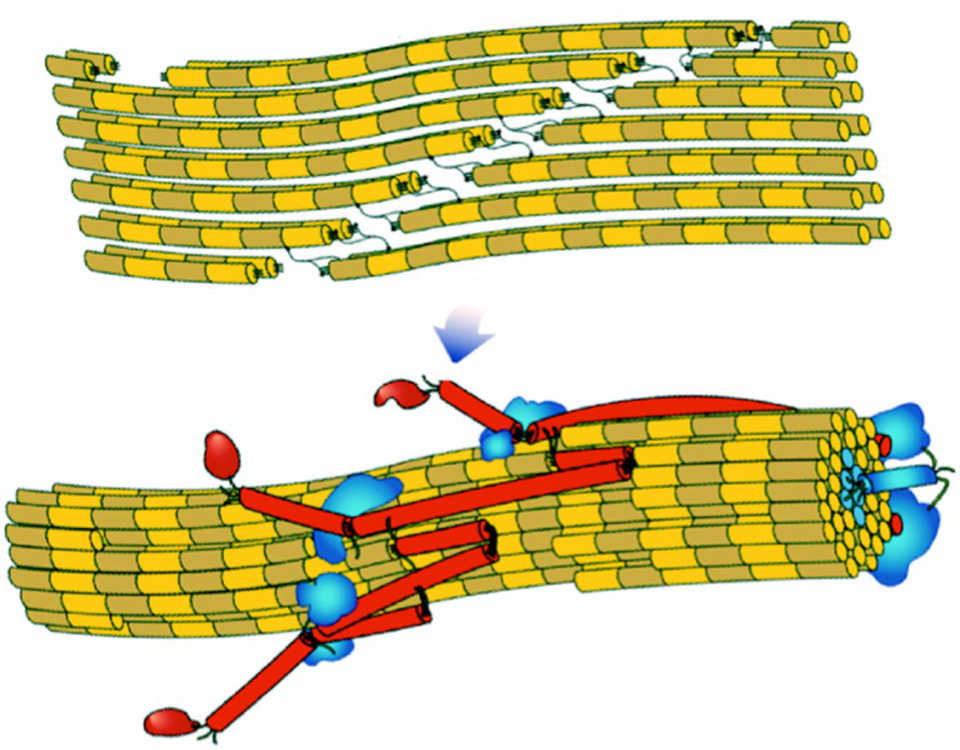
При фотополимеризации усиливается прочность коллагена роговицы (ригидность) и возрастает его сопротивляемость кератоэктазии. Между коллагеновыми фибриллами появляются новые поперечные сшивки, и это усиливает прочность всей роговой оболочки. В среднем, прочность увеличивается в 3 раза!
Показания
В силу относительной молодости метода и развития научной мысли область применения кросслинкинга растет год от года, выявляется его эффективность при увеличивающемся количестве заболеваний. Поэтому мы приводим показания, сформулированные самим профессором Зейлером на курсах кросслинкинга во время международного конгресса в Берлине в сентябре 2008 года. Кросслинкинг показан при:
- кератоконусе;
- пеллюцидной маргинальной дистрофии;
- ятрогенной кератоэктазии – кератоконусе, возникающем после операции ЛАСИК;
- кератомаляции – таянии роговицы (comea melting), происходящего, как правило, вследствие аутоиммунных процессов;
- буллезной кератопатии
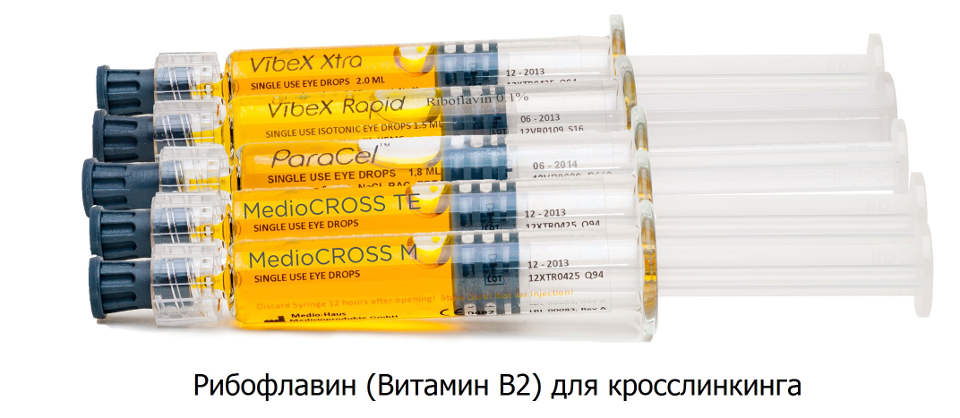
Противопоказания
- толщина роговой оболочки менее 400 мкм хотя бы в одном измерении (хотя нужно отметить, что этот порог перестал быть таким категоричным после появления растворов вызывающих отек роговой оболочки);
- низкая острота зрения с коррекцией в случае кератоконуса, даже при наличии достаточной толщины роговицы;
- возраст пациента меньше 15 лет;
- наличие рубцов;
- аллергический конъюнктивит.
Ход операции
Манипуляции осуществляются под местной анестезией (капли Алкаина). В настоящее время используются 2 основные методики — традиционный и трансэпителиальный кросслинкинг роговицы.
Традиционная методика (Epi-Off или «Дрезденский протокол»)
Операция делится на 2 этапа.
1 этап: Производится анестезия, шпателем осуществляется деэпителизация роговой оболочки, а затем проводится закапывание раствора рибофлавина на протяжении 25-30 минут. После этого врач при помощи щелевой лампы оценивает степень пропитывания роговицы препаратом. Если пропитывание достаточное, приступают ко 2 этапу, если нет – продолжают закапывание до достижения нужного результата.
2 этап состоит в использовании луча ультрафиолетового света, который взаимодействует с рибофлавином, вызывая кросслинкинг роговичного коллагена. Этот процесс также продолжается около 30 минут. Рекомендуемые параметры, согласно «Дрезденскому протоколу» — интенсивность 3,0 мВт / см2, 9-миллиметровая апертура на расстоянии 50 мм от вершины роговицы.
По завершении операции производится закапывание антибиотика и противовоспалительного препарата, после чего пациенту надевается мягкая лечебная контактная линза.
Трансэпителиальный кросслинкинг (Epi-On)
При использовании данной технологии удаление верхнего слоя роговицы не требуется. Он разрыхляестя и становится проницаемым для рибофлавина с помощью специаьлного препарата (тетракаина). В связи с этим у пациента значительно менее выражены неприятные ощущения после операции, намного короче реабилитационный период и меньше риск возникновения различных осложнений.

Возможные осложнения кросслинкинга
В течение длительного времени осложнения кросслинкинга совсем не упоминались в профессиональной литературе. Впервые доклады, освещающие эту тему, появились на последнем конгрессе ESCRS. В нашей практике кросслинкинга мы также встречаемся с характерными осложнениями:
- Разной степени выраженности помутнение роговой оболочки. На качество зрения обычно не влияет, но может быть довольно выраженным. Чаще всего резорбция происходит в течение 1–6 месяцев, хотя случается, что этот процесс занимает до 2 лет.
- Раздражение глаза (на протяжении 1–2 недель после операции).
- Задержка реэпителизации.
- Ухудшение изначальной остроты зрения и постепенное ее восстановление. Это осложнение возникает редко, зрение восстанавливается в течение 1–12 месяцев.
- Расплавление (melting) роговой оболочки.
- Реактивация герпетической инфекции, развитие герпетического кератита.
Нужно отметить, что со всеми этими осложнениями, как правило, удается справиться, а применение трансэпителиальной технологии минимизирует риски.
Видео операции кросслинкинга при кератоконусе
Результаты
Необходимо понимать, что поскольку кросслинкинг практикуется с 2004 года, полная информация обо всех отдаленных результатах, как и обо всех осложнениях, пока неизвестна. Но некоторые выводы возможно сделать уже в настоящее время, в особенности касательно применения кросслинкинга при кератоконусе. При помощи этого метода удается приостановить развитие заболевания – это главный результат. Данные показывают, что после процедуры прочность роговицы увеличивается более чем на 300%. По суммарным исследованиям — прогрессирование кератоконуса на 1-2 стадии в течение 5 лет (срок наблюдения) останавливается в 85% случаев.
После операции у 25% пациентов наблюдается улучшение остроты зрения на 1–2 строчки – это следствие уплощения роговой оболочки. Поскольку основной задачей, стоящей перед кросслинкингом при кератоконусе, является приостановка развития патологического процесса, эффект улучшения остроты зрения является своеборазным приятным «бонусом». Пока неясно, почему у одних пациентов он проявляется, а у других отсутствует, поэтому планировать его невозможно. Кроме этого эффекта, у 30% пациентов улучшается посадка жестких контактных линз, что становится возможным из-за того же уплощения роговой оболочки.
Цены на кросслинкинг
Стоимость операции в нашем специализированном офтальмологическом центре составляет 34 000 рублей при традиционном методе. При технологии трансэпителиального кросс-линкинга дополнительно оплачивается препарат (порядка 5 000 рублей). Выбор методики определяется на консультации со спеиалистом.
Отзывы пациентов после операции
Видео отзыв пациента после операции кросслинкинга роговицы и последующей имплантации факичных линз ICL.
Ниже в комментариях Вы можете ознакомиться с другими отзывами людей, уже прошедших процедуру роговичного кросслинкинга или оставить свое собственное мнение.
Источник