Сухость глаз причины и лечение в возрасте
В норме наружная оболочка глазного яблока увлажняется слезной жидкостью. Это происходит при моргании и во сне, когда веки опущены. Обычно сухость в глазах проявляется, если изменяется состав или уменьшается количество слезной жидкости. Чаще от этого недуга страдают женщины. Как вылечить глазную болезнь, связанную с сухостью и жжением, как восстановить нормальное самочувствие. Также рекомендуем обратить внимание на интернет-магазин https://glazok.net.ua/.
…
Причины патологии
Все факторы, из-за которых происходят нарушения в увлажнении роговицы и конъюнктивы, офтальмологи разделяют на несколько групп.
Чем могут быть вызваны сухость и покраснение глаз чаще всего:
- гормональные отклонения;
- недостаток витаминов;
- пременопауза у женщин;
- эндокринные заболевания;
- болезнь Паркинсона;
- аутоиммунные состояния;
- разрастание соединительной ткани;
- воспаления;
- беременность;
- заболевания мочевыделительной системы;
- нарушение функций почек;
- неврологические расстройства;
- выраженное истощение;
- инфекционные патологии.
Кроме прямых причин, есть несколько предрасполагающих состояний, которые увеличивают риск появления неприятных симптомов.
Наиболее распространенный случай — ношение линз. Они могут не подходить по размеру или быть низкого качества, но это не обязательно.
Даже самые лучшие линзы вызывают сухость в глазах, только синдром развивается не сразу, а спустя несколько лет. Если использовать некачественную продукцию, то столкнуться с проблемой придется раньше.
Прием некоторых лекарств — еще одна причина недостаточного увлажнения оболочки глаза, так как изменяется состав слезной жидкости. У некоторых людей неприятное явление становится следствием особого строения век, которые не закрываются до конца.
Эта патология лечится хирургическим путем. Следующая распространенная причина — длительное напряжение глаз, например, работа за компьютером, чтение и подобные занятия на фоне нарушения режима сна и бодрствования.
Отдельную категорию людей, подверженных проблемам с увлажнением слизистой глаз, составляют женщины в возрасте около 50 лет и старше. Когда в организме происходит гормональная перестройка, нарушается работа всех желез, в том числе и слезных. В результате появляется жжение и ощущение «песка» под веками.
В 2013 году группа офтальмологов из США провела исследование, целью которого было выяснить, есть ли связь между частотой случаев синдрома сухих глаз и условиями проживания или работы. Результаты показали, что жители мегаполисов страдают от этой проблемы в 4 раза чаще, чем люди из сельской местности. В высокогорных регионах по причине особого состава воздуха люди более подвержены синдрому, чем в условиях равнинной местности. Но главное, что удалось выяснить: сухость глаза развивается у 62% мужчин и 75% женщин, работающих в офисе, в том числе за компьютером.
Аналогичное исследование провели японские врачи. Они обнаружили, что в группу риска входят лица старше 30 лет, независимо от условий труда, а также те, кому в связи с учебой или работой приходится проводить за компьютером больше, чем 8-9 часов в день. Особенно опасно сочетание умственного напряжения и сильной нагрузки на глаза, когда мускулатура органов зрения часто и подолгу напряжена.
Как проявляется проблема
Многие люди, в том числе и те, у кого есть проблемы со зрением, могут некоторое время жить с кератитом и почти не испытывать дискомфорта.
Но через несколько месяцев, а иногда и раньше, сухой глаз дает о себе знать: начинается резь, кожа век краснеет и чешется, веки по утрам оказываются слипшимися.
К этим симптомам добавляется ноющая головная боль. Пребывание на жаре, в условиях пыльного или задымленного воздуха усиливает проблему.
Опасные проявления патологии:
- сильная резь и боль в глазах;
- светобоязнь;
- снижение способности видеть;
- длительное покраснение кожи век и вокруг них;
- покраснение глазного яблока.
Что делать в подобной ситуации: обратиться к окулисту, иначе в дальнейшем зрение может необратимо ухудшиться, в том числе из-за повреждений роговицы.
Как восстановить нормальное состояние слизистой оболочки. Схема лечения глаз в каждом индивидуальна. Если больной покупает капли без рекомендации врача, то нужно использовать их согласно инструкции.
Покрасневшая кожа век и сухость глаз у ребенка вызываются как безобидными причинами, например, долгим плачем, так и патологическими состояниями. К детским жалобам на неприятные ощущения в глазах нельзя относиться с пренебрежением. Кроме безобидных причин, есть много врожденных патологий и генетических аномалий, при которых страдает роговица. Опасные состояния в медицинской практике встречаются редко, но бдительность не помешает. Причины и лечение патологии могут кардинально различаться: что подходит для одного ребенка, другому может навредить.
Типичные предпосылки, вызывающие сухость глаз у ребенка:
- Аллергия. В этом случае сухость сопровождается зудом, покраснением, жжением. У некоторых детей бывает одышка, кашель, насморк.
- Инфекционные заболевания. Если на конъюнктиву попадают патогенные микроорганизмы, слезные протоки закупориваются, и это становится причиной недостаточного увлажнения роговицы.
- Деформация век в результате травмы или врожденная.
- Перегрузка органов зрения. Сюда относится время, проведенное за играми в телефоне, у компьютера, чтением, уроками, перед телевизором.
- Синдромы Фелти, Шергена, онкология, аутоиммунные состояния, генетические патологии.
Важно! Ребенка в любом нужно сначала показать врачу, который подскажет, как решить проблему — вылечить глаза быстро и без последствий.
Лечение
Все глазные капли делятся на несколько групп. Одни только увлажняют, другие снимают усталость, третьи влияют на мускулатуру, четвертыми лечат катаракту и другие заболевания глаз.
Если проблема вызвана трахомой, кератоконъюнктивитом, блефаритом или другой серьезной болезнью, может потребоваться лечение препаратами, которые продаются только по рецепту.
В остальных случаях можно использовать популярные средства для увлажнения роговицы. Их эффективность основана на составе, аналогичном тому, что имеет натуральная слеза.
Совет! Несмотря на то что средства для восполнения недостатка слезной жидкости можно приобрести без рецепта в любой аптеке, консультация офтальмолога очень желательна.
Перечислим некоторые из лечебных средств, которые помогут решить проблему:
- Искусственная слеза. По составу и свойствам препарат не отличается от слезы. Подходит тем, кто носит мягкие контактные линзы. Обеспечивает оптимальное увлажнение роговицы, не ощущается на глазах, не ухудшает зрение и не вызывает привыкания. При синдроме сухого глаза лечение «Искусственной слезой» эффективно для всех возрастных категорий, кроме детей
- Систейн. Особенность капель в том, что они не только устраняют симптомы сухого кератита, но и позволяют вылечиться от контактного конъюнктивита. «Систейн» устраняет сухость и покраснение глаз после долгой работы с мелкими предметами и за компьютером, устраняет раздражение после использования неподходящей косметики и увлажняет слизистую оболочку.
- Ликонтин — эти капли почти втрое дешевле, чем «Систейн», при этом они обладают антибактериальными свойствами и защищают глаза от сухости и раздражения, возникающего в результате попадания микробов. «Ликонтин» подходит людям, которые носят очки, жесткие, мягкие контактные линзы или не имеют проблем со зрением, кроме недостаточного увлажнения роговицы.
- Видисик (восстанавливает слизистую) — гель, который используют для увлажнения и защиты слизистой оболочки от сухости. На поверхности ткани он образует тончайшую пленку с такой же кислотностью, как у натуральной слезы. Средство подходит для восстановления поврежденной слизистой.
Следующие несколько препаратов не отпускаются без рецепта, и их нужно использовать только по назначению врача.
- Эмокси-оптик — мощный антиоксидант и антисептик. Позволяет вылечить сухость глаз, развившуюся по разным причинам, восстанавливает нормальное состояние слизистой после длительного раздражения. В составе есть эмоксипин, поэтому «Эмокси-оптик» нельзя использовать беременным и людям с непереносимостью к данному компоненту.
- Квинакс — витаминный комплекс для лечения всех видов катаракты. Содержит вещества, нормализующие кровообращение, помогает укрепить слизистую и восстановить поврежденный эпителий. Благодаря витаминам улучшаются обменные процессы и функции органов зрения, глаз лучше насыщается кровью и кислородом.
- Вита-Йодурол — капли содержат хлорид магния и калия. Помогают глазам, которые долгое время испытывали воздействие яркого света. При беременности можно использовать только тогда, когда ожидаемый эффект превышает возможный риск для плода. «Вита-Йодурол» положительно влияет на кровообращение, восстанавливает клетки эпителия. «Витафакол» — аналог на основе цитохрома, подходит для беременных.
Народные средства
Примочки и промывания отварами из целебных трав применялись еще в то время, когда людям не приходилось подолгу напрягать глаза для работы близи.
Сухость тогда была вызвана другими причинами: плохим питанием, ослабленным иммунитетом, долгим пребыванием под солнцем.
Таким образом, лечение народными средствами направлено на устранение разнообразных внешних симптомов. Если есть серьезная причина в виде инфекционного или вирусного заболевания, она не исчезнет без медикаментозного лечения.
Как увлажнить глаза без капель при помощи лекарственных растений:
- алоэ. Свежий сок листьев используют для смачивания кожи век и прилегающей области. Помогает при покраснении;
- отвар из розмарина, фиалок, анютиных глазок, ромашки. Можно использовать по отдельности или сочетать. На 3 ст. л. сырья берут 200 мл кипятка, заваривают, оставляют на час, процеживают и используют для умывания и примочек;
- зеленый чай. Из крепкой заварки выбирают листочки, немного отжимают, заворачивают в марлю и прикладывают к векам на 10-15 минут. Лечить сухость глаз таким компрессом достаточно 2-3 раза в неделю;
- очанка. На 1 ст. л. берут 200 мл кипятка, заваривают и настаивают 30 минут. Применяют для примочек и умывания, когда глаза воспаляются и краснеют после работы за компьютером;
- календула. Готовят и используют аналогично очанке, только сырья нужно взять 3 ст. л.
Совет! Для выделения слезной жидкости можно смазывать веки облепиховым, горчичным, льняным или касторовым маслом.
Видео: сухость глаз — причины, лечение
Вывод
Людям, у которых глаза склонны к раздражению, следует избегать всего, что может вызвать неприятные симптомы. Причинами сухости становятся агрессивные факторы: жара, сухой воздух, пыль и курение. Оградив себя от них, можно значительно улучшить состояние своих глаз.
Источник
Дата публикации 11 ноября 2019 г.Обновлено 11 ноября 2019 г.
Определение болезни. Причины заболевания
Синдром сухого глаза (сухой кератоконъюнктивит) — это воспалительное состояние глаза, при котором слёзная плёнка изменяется по своему химическому и количественному составу. Проявляется комплексом симптомов, таких как жжение, чувство рези и инородного тела в глазу.
По данным различных авторов, сухость глаза встречается примерно у 15-17 % взрослых, проживающих в развитых странах. Этот показатель каждый год увеличивается. За последние 30 лет синдром сухого глаза стал встречаться в 4,5 раза чаще [1].
Одна из причин такого увеличения распространённости синдрома связана с развитием рефракционных хирургических вмешательств — лазерного кератомилёза, фоторефракционной кератэктомии, передней радиальной кератотомии и других. Во время этих операций нарушается иннервация роговицы.
На рост данной патологии также оказывают влияние:
- повсеместное использование смартфонов, планшетов, компьютеров, другого офисного оборудования, а также кондиционеров, так как они высушивают воздух;
- ношение мягких контактных линз;
- регулярный приём лекарств — мочегонных, противоаллергических препаратов, антидепрессантов, средств для снижения холестерина, бета-блокаторов, противозачаточных таблеток [1].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома сухого глаза
Часто встречаемые симптомы [11]:
- раздражение (покраснение) глаз;
- ощущение инородного тела в глазах;
- чувство жжения;
- слизистое отделяемое в виде нитей;
- периодические «затуманивание».
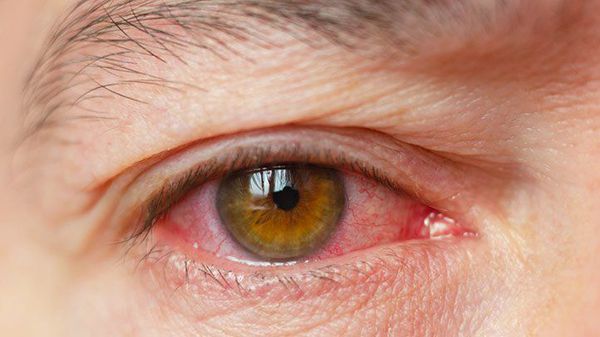
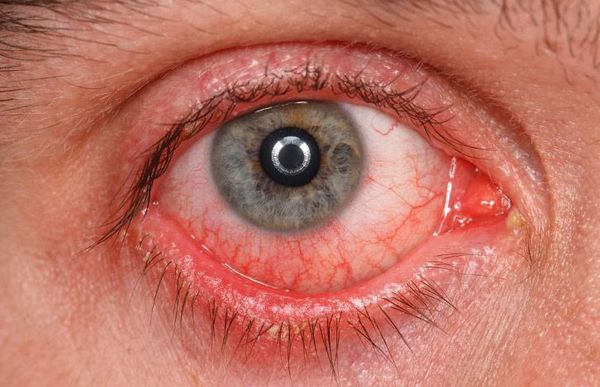
Реже наблюдается зуд в глазу, светобоязнь, утомление или чувство тяжести в глазах. При этом чувства стянутости и давления за глазами не возникают.
Как правило, все перечисленные симптомы проявляются на обоих глазах, но иногда они возникают только в одном глазном яблоке.
Любопытно, что пациенты с синдромом сухого глаза редко жалуются на сухость глаз, хотя иногда они отмечают нехватку эмоциональных слёз или отсутствие слезотечения в ответ на раздражитель, например, лук. В некоторых случаях пациентов беспокоит слезотечение, особенно на улице, так как там много раздражающих факторов — яркое солнце, ветер, холод. От возникающего слезотечения они испытывают дискомфорт.
Признаки сухого кератоконъюнктивита часто усиливаются из-за воздействия внешних факторов, связанных с повышенным испарением слезы от ветра, кондиционера, отопления или при длительном чтении, так как человек начинает реже моргать. При закрытых веках симптомы уменьшаются [5].
Патогенез синдрома сухого глаза
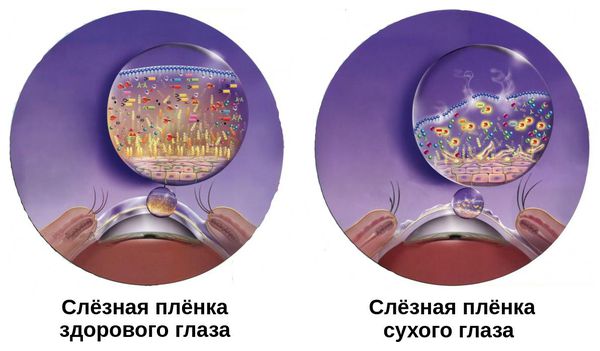
Патогенез сухого кератоконъюнктивита связан с нарушением стабильности слёзной плёнки. Она покрывает переднюю поверхность глаза. В норме её толщина составляет около 10 мкм. При развитии синдрома она становится тоньше.
Распределение слёзной плёнки поверхности глаза происходит благодаря рефлекторному морганию. Для её эффективного распределения должны сочетаться несколько факторов:
- нормальный моргательный рефлекс;
- контакт век и глазной поверхности;
- нормальный эпителий (внешний слой) роговицы.
Слёзная плёнка неоднородна. Она имеет три слоя:
- первый (внешний) слой — липидный — вырабатывается мейбомиевыми железами;
- второй слой — водный — вырабатывается слёзными железами;
- третий слой — муциновый — вырабатывается бокаловидными клетками роговицы.
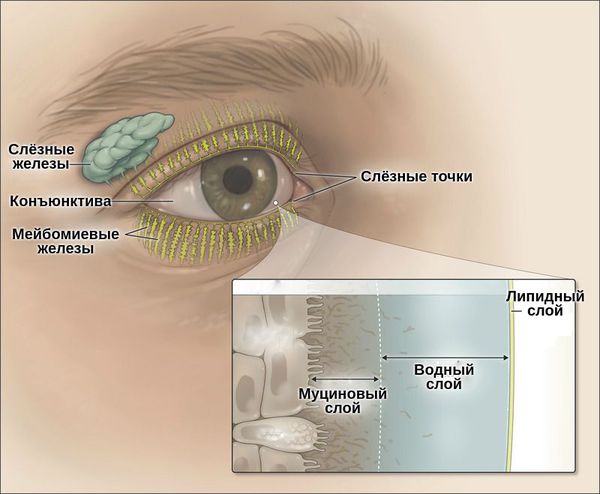
Липидный слой — самый тонкий. Его основная задача — задерживать испарения водного слоя и поддерживать слёзную плёнку. При его нехватке увеличивается испаряемость слезы, что приводит к «сухому глазу».
Водный слой является основой слёзной плёнки. Он состоит из воды, электролитов и белков. За счёт непрерывного обновления он выполняет своё предназначение — доставляет кислород к эпителию роговицы, защищает от бактерий, вымывает инородные тела, обеспечивает гладкость и ровность оптической поверхности.
Муциновый слой состоит из муцинов, которые помогают слёзной плёнке удерживаться на роговице. Он увлажняет и смазывает роговичный эпителий. Его дефицит может быть вызван как нехваткой водного слоя, так и высокой испаряемостью слёзной жидкости. Другой причиной нарушения муцинового слоя может стать повреждение бокаловидных клеток, которые его продуцируют. Это происходит при рубцующемся конъюнктивите, нехватке витамина А, химических ожогах, токсическом воздействии медикаментов [3].
Исходя из особенностей строения слёзной плёнки, патогенез сухого кератоконъюнктивита затрагивает несколько звеньев образования и функционирования слёзной плёнки [1]:
- выработка слезы, муцинов и липидов;
- скорость испарения слёзной плёнки;
- образование слёзной плёнки на поверхности эпителия роговицы.
Классификация и стадии развития синдрома сухого глаза
Единой классификации данного синдрома пока нет, но существует несколько авторских классификаций. Вот некоторые из них.
Национальный глазной институт Америки выделяет две основные категории синдрома:
- Снижение выработки слезы:
- синдром Шегрена — нарушение работы слюнных и слёзных желёз, которое приводит к развитию синдрома сухого глаза;
- снижение выработки слезы, не связанное с синдромом Шегрена.
- Увеличение испарения слезы:
- воспалительное заболевание мейбомиевой железы;
- атрофия мейбомиевых желёз.
Доктор B. Dohlman классифицирует синдром в зависимости от причин снижения слезопродукции слёзным железами:
- Дефицит слезопродукции — обычно связан со скоплением лимфоцитов в ткани слёзной железы:
- синдром Шегрена;
- коллагеноз (синдром Райли — Дея) — редкое наследственное заболевание, которое поражает периферическую нервную систему.
- Дефицит муцина:
- синдром Стивенса Джонсона — тяжёлая системная аллергия, которая снижает защитные свойства муцина;
- глазной пемфигоид — хроническое заболевание глаз аутоиммунного генеза, приводит к недостатку муцина;
- авитаминоз витамина А, который входит в состав муцина.
- Изменённая поверхность роговицы — наблюдается при трахоме (хроническом конъюнктивите, вызванном хламидиями), простом герпесе, роговичных дистрофиях. Повреждённые места уязвимы для инфекций и появления язв.
- Недостаточность увлажнения. Связана с нейропаралитическим кератитом — воспалительно-дистрофическим изменением роговицы на фоне поражения тройничного нерва. Проявляется снижением или отсутствием чувствительности роговицы, невралгическими болями, помутнением и язвой роговицы.
Азиатское общества сухих глаз (ADES) также классифицирует синдром по причинам его возникновения [2]:
- дефицит воды;
- снижение смачиваемости;
- увеличение испарения.
По клиническим проявлениям — жжению, зуду, рези, ощущению тяжести и инородного тела в глазах, слезотечению, светобоязни, уменьшению симптомов после закрытия глаз — синдром сухого глаза бывает:
- слабым — 1-2 симптома;
- умеренным — 3-5 симптомов;
- тяжёлым — более 5 симптомов.
Осложнения синдрома сухого глаза
В зависимости от стадии синдрома у человека может временно ухудшаться зрение, которое восстанавливается при моргании.
Сухость глаза повышает вероятность возникновения бактериального кератита и частого изъязвления, которые могут стать причиной появления перфорации роговицы [5]. Клинически бактериальный кератит проявляется:
- острой болью в глазу;
- отёком;
- корнеальным синдромом — светобоязнью, слезотечением, непроизвольным «зажмуриванием»;
- выраженной воспалительной инъекцией глазного яблока;
- слизисто-гнойными выделениями;
- помутнениями роговицы;
- поверхностными или глубокими изъязвлениями роговицы.
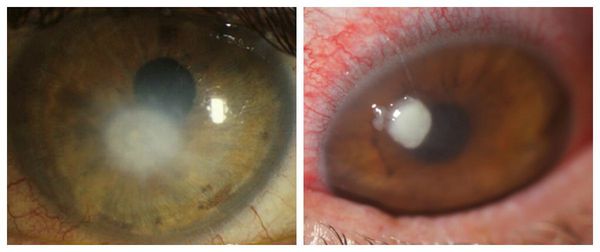
Перфорация роговицы опасна серьёзным снижением зрения, которое может потребовать пересадку роговицы.
Диагностика синдрома сухого глаза
При проведении биомикроскопии врач-офтальмолог может разглядеть признаки нарушения слёзной плёнки и роговицы.
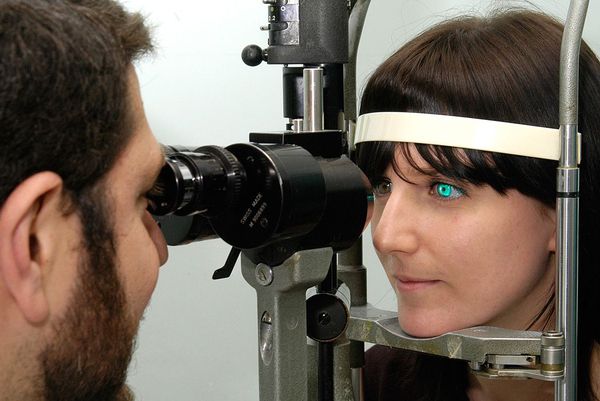
Нарушения слёзной плёнки:
- Появление нитей муцина — признак раннего сухого кератоконъюнктивита. В здоровом глазу после разрыва слёзной плёнки муциновый и липидный слои смешиваются и быстро смываются. При синдроме сухого глаза муцин также смешивается с липидным слоем, но не вымывается, а скапливается в слёзной плёнке и смещается при мигании.
- Уменьшение слёзного мениска — объёма водного слоя слёзной плёнки. В норме он представляет собой выпуклую полосу с правильным верхним краем. При сухом кератоконъюнктивите слёзный мениск становится вогнутым, неравномерным, тонким, а иногда вовсе исчезает.
- Отделяемое в виде пены — возникает в слёзной плёнке или по краю века при нарушении работы мейбомиевых желёз.
Нарушения роговицы:
- Точечная эрозия роговицы — возникает в нижней половине роговицы.
- Появление роговичных нитей. Они состоят из небольших комочков слизи в форме запятой. Одни концы нитей прикрепляются к поверхности роговицы, другие свободно двигаются при мигании.
- Наличие нитчатых инфильтратов — полупрозрачные бело-серые немного выпуклые образования. Как правило, их обнаруживают одновременно с нитями слизи во время окрашивания бенгальским розовым красителем [5].
Для подтверждения и постановки диагноза сухости глаз также проводят различные тесты. Чем выраженнее синдром, тем они надёжнее. Во время тестов измеряют следующие параметры [3]:
- стабильность слёзной плёнки и время её разрыва;
- выработка слезы — тест ширмера, осмолярность слезы;
- заболевание глазной поверхности — окрашивание поверхности глаза.
Тест на время разрыва слёзной плёнки
Время разрыва слёзной пленки — показатель её стабильности. Его измеряют следующим образом:
- в нижний свод конъюнктивы закапывают флуоресцеин;
- просят пациента мигнуть несколько раз, а затем не моргать;
- через щелевую лампу с кобальтовым синим фильтром исследуют срез слёзной плёнки.
Через некоторое время в окрашенной плёнке возникают чёрные линии или пятна, которые указывают на появление сухих участков. Важно зафиксировать время между последним миганием и появлением первых сухих участков. Если данный промежуток длится менее 10 секунд, то это отклонение от нормы.
Тест Ширмера
Данный тест проводят для оценки слезопродукции. С его помощью измеряют увлажнённую часть специальными бумажными фильтрами. Тест проводят следующим образом:
- осторожно убирают имеющуюся слезу;
- согнутый бумажный фильтр помещают в полость конъюнктивы, не касаясь роговицы;
- просят пациента не закрывать глаз и моргать как обычно;
- через пять минут фильтры убирают и оценивают уровень увлажнения: 6-10 мм — это норма, диапазон менее 6 мм указывает на снижение выработки слезы.
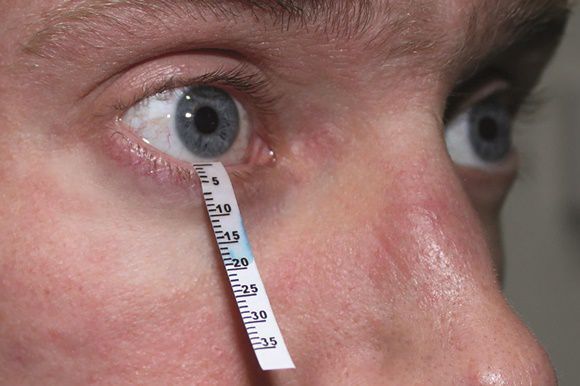
Тест с окрашиванием глазной поверхности
Специальные красители используют для окрашивания нежизнеспособных клеток муцина. Бенгальский розовый краситель прокрашивает изменённую поверхность роговицы в виде двух треугольников. Роговичные нити и инфильтраты также окрашиваются, но ещё интенсивнее. Минусом бенгальского розового в том, что он может вызвать гиперемию (покраснение) глаз, особенно при выраженном синдроме [5]. Тест с лиссаминовым зелёным вызывает меньше раздражения.
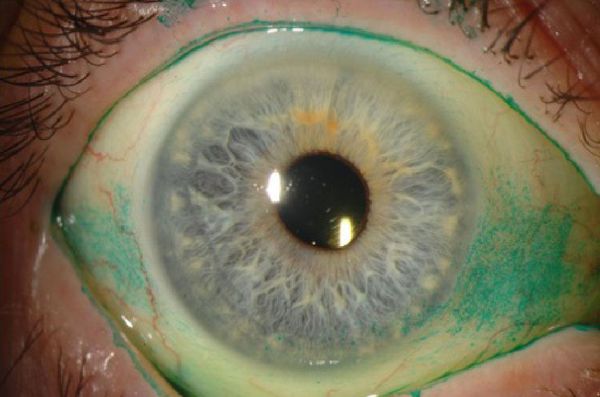
Другие способы диагностики
Помимо основных перечисленных методов диагностики иногда используют следующие тесты [3]:
- осмолярность слёзной плёнки;
- измерение состава слезы;
- слёзная менискометрия;
- импрессионная цитология;
- тест на лактоферрин;
- тест красной нити фенола;
- клиренс-флюоресцииновый тест.
Также применяется мейбография — бесконтактная визуальная оценка структуры мейбомиевых желёз. Она проводится независимо от возраста и пола пациента [9]. Данный метод диагностики используется редко, так как он достаточно новый и не везде есть нужное оборудование.
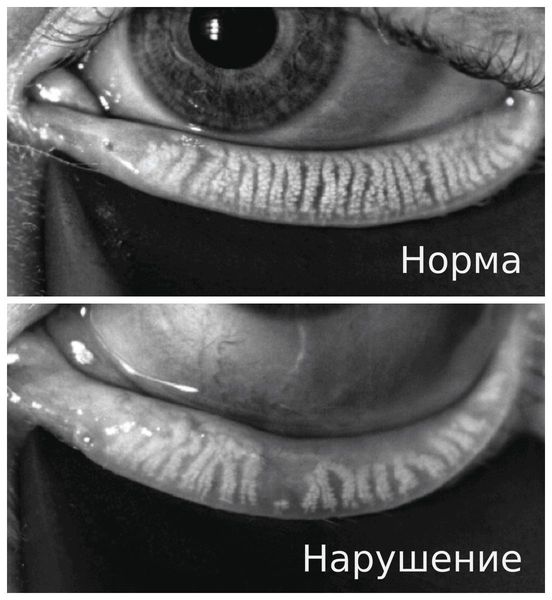
Лечение синдрома сухого глаза
Главная задача при лечении «сухого глаза» — уменьшить неприятные ощущения, сохранить оптическую поверхность роговицы и не допустить повреждения её структур. Одновременно можно применять сразу несколько способов лечения [5].
Сохранение вырабатываемой слезы:
- Уменьшение комнатной температуры — позволяет минимизировать испарения слёзной плёнки.
- В помещении можно использовать увлажнители воздуха, но чаще всего это не даёт результатов. Аппарат не способен значительно увеличить относительную влажность воздуха. Местно повысить влажность можно при помощи специальных очков. У них есть съёмная прокладка, которая защищает глаза от ветра и других раздражающих факторов.

- Частичная боковая тарзорафия — операция, которая заключается в полном или частичном ушивании краёв век. Она уменьшает расстояние между веками глаза, чем может благотворно повлиять на состояние пациента.
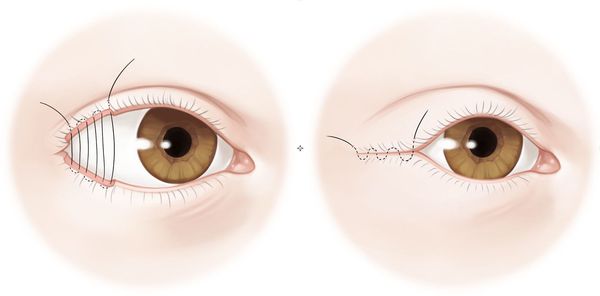
Заместители слезы:
- Капли используются довольно часто. Их главный недостаток — короткий период действия и развитие чувствительности к консерванту.
- Гели состоят из карбомеров — заместителей слезы. Их приходится наносить не так часто, как капли, поэтому использование гелей предпочтительней.
- Также используют мази, которые содержат вазелин и минеральные липиды.
- Спреи для век обычно содержат средство на основе липосома. Они позволяют уменьшить испарение и стабилизировать слёзную плёнку.
Муколитические препараты
Ацетилцистеин 5 % в форме капель можно использовать для лечения пациентов с нитчатым кератитом и инфильтратами. Капли применяют четыре раза в день. Они могут вызвать покраснение после закапывания.
Уменьшение оттока слезы
Окклюзия (закупорка) слёзной точки сохраняет отток слезы и продлевает эффект воздействия искусственных слёз. Это процедура показана пациентам с выраженным синдромом, особенно из-за токсичности консервантов.
Временная закупорка слёзной точки происходит при помещении коллагеновой заглушки в слёзные канальцы. Самая важная задача временной окклюзии — убедиться в том, что после неё не возникнет обильное слезотечение. Для временной окклюзии на несколько месяцев используются силиконовые заглушки. Постоянная окклюзия проводится пациентам с выраженным сухим кератоконъюнктивитом.
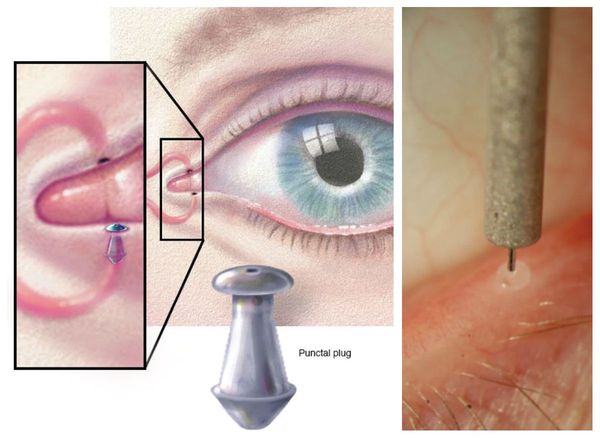
Другие варианты лечения:
- Местное использование циклоспорина 0,05 % или 0,1 % — безопасный, хорошо переносимый и эффективный препарат. Он позволяет уменьшить воспаление слёзной плёнки на уровне клеток.
- Системный приём холинергических препаратов типа пилокарпина — весьма эффективен в лечении ксеростомии — сухости во рту. У 40 % пациентов с сухим кератоконъюнктивитом наблюдается положительный эффект.
Лечение мейбомиевых желёз
Нарушение работы данных желёз является основной причиной появления синдрома сухого глаза. Существует множество вариантов его лечения. Консервативные меры включают тёплые компрессы и гигиену век — наложение тёплых ватных дисков на пять минут, использование специальных гелей для век. Потенциальные медицинские методы лечения включают в себя антибиотики, нестероидные и стероидные противовоспалительные средства, добавки незаменимых жирных кислот, гормональную терапию и контроль инвазии демодекса — распространения клеща Demodex. Процедуры включают внутрипротоковое исследование мейбомиевых желёз, использование электронных нагревательных приборов, интенсивную импульсную световую терапию и интраназальную нейростимуляцию — электростимуляция нервных окончаний увеличивают производство слезы [7].
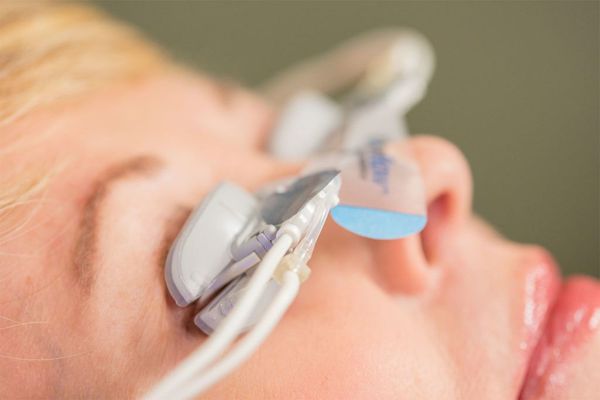
Прогноз. Профилактика
Причинные процессы, вызывающие сухость глаза, как правило, необратимы, поэтому лечение строится вокруг контроля симптомов и предотвращения повреждения поверхности.
Пациенту необходимо пересмотреть свой образа жизни:
- не носить контактные линзы дольше, чем рекомендует производитель;
- прекратить использование препаратов с потенциально токсическим воздействием (капли с консервантами);
- следить, чтобы уровень влажности в помещении был достаточным;
- чаще моргать во время чтения, просмотра телевизора или работы за компьютером;
- располагать экран так, чтобы он был ниже уровня глаз.
Интересно, что при ношении гарнитуры виртуальной реальности толщина липидного слоя и стабильность слёзной плёнки становится лучше, чем при использовании обычного настольного компьютера [8].
Выраженная сухость глаза у курильщиков электронных сигарет и вейперов указывают на потенциальный вред паров электронных сигарет и вейпов по отношению к глазам. Они ухудшают качество слёзной плёнки, из-за чего синдром сухого глаза становится умеренным или тяжёлым. Помимо пара на слёзную плёнку воздействуют опасные побочные продукты вейпа [4].
На качество слёз также влияет индекс массы тела. Как показало недавнее исследование, качество слезы у людей с высоким индексом массы тела было ниже, чем у людей с нормальным весом [10]. Поэтому правильно питание может снизить риск развития нарушений обмена веществ в организме, а следовательно и синдрома сухого глаза.
Хирургическое вмешательство является наиболее эффективным средством для повышения остроты зрения при катаракте. И хотя современные способы лечения катаракты безопасны и эффективны, после операции может развиться несколько осложнений, таких как кистозный макулярный отёк, а также сухость глаза. Причины послеоперационного «сухого глаза» пока не установлены. Поэтому если пациент планирует лазерную рефракционную операцию, то врач должен предупредить его, что эта процедура может привести к синдрому сухого глаза или усугубить его [3].
Препаратов, предназначенных для профилактики послеоперационного сухого глаза, пока не разработано. И хотя использование нестероидных противовоспалительных средств эффективно снижает частоту и степень послеоперационного кистозного макулярного отёка, они могут вызывать побочные эффекты, включая аномалии поверхности и сухость глаз. В связи с этим послеоперационные лекарства должны тщательно отбираться, чтобы улучшить результаты лечения и не допустить развитие сухого кератоконъюнктивита [6].
Источник