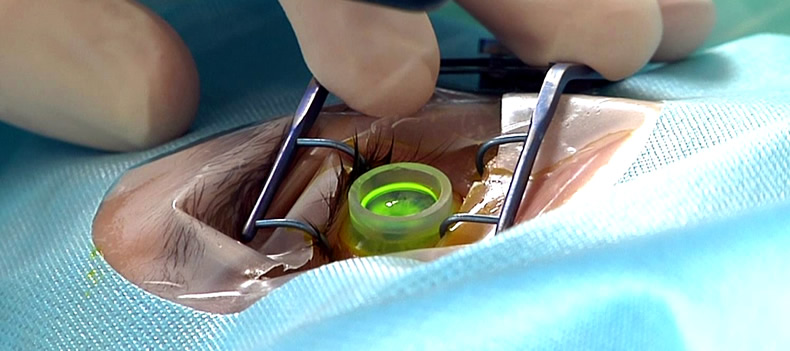
Швы на роговице глаза
Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
Швы на рану в роговице и склере накладываются в тех случаях, когда рана зияет или края ее плохо адаптированы. Закрытие раны швами производится сразу же вслед за отсечением выпавших в рану оболочек или сред глаза.
Различают сквозные швы, которые проводятся через всю толщу роговицы и склеры, и несквозные швы, стягивающие только поверхностные слои этих оболочек.
Описываемая здесь техника наложения сквозных швов на рану роговицы успешно применяется нами в Военно-медицинской академии с 1947 г. Мы считаем возможным рекомендовать ее для широкого использования при боевых ранениях глаза. Фиксация краев раны с помощью предложенного нами специального пинцета, применение малых круглых сосудистых игл № 3 и тонкого шелка № 00 значительно облегчают и упрощают технику наложения роговичных швов и делают эту операцию доступной для любого офталмохирурга. Производить ее следует при хорошем фокальном освещении, получаемом с помощью большой лупы с фокусным расстоянием 20—25 см.
Анестезия капельная и ретробульбарная, акинезия век и наложение уздечных швов «а одну или две прямые мышцы глаза выполняются как обычно при операциях на глазном яблоке.
После отсечения выпавших в рану тканей один из краев раны осторожно, но прочно фиксируется роговичным пинцетом Поляка. Тонкая крутоизогнутая круглая сосудистая игла захватывается иглодержателем ближе к острию, чем к ушку (на границе первой и второй трети). Она вкалывается в край раны между фиксирующими его концами пинцета (в развилке). В кол производится снаружи внутрь по возможности через всю толщу роговицы, отступя от края раны на 1 мм. Доведя иглодержатель до поверхности роговицы, мы снимаем его с иглы, не прекращая фиксировать край раны роговичнъш пинцетом.
Затем захватываем иглодержателем переднюю часть иглы и заканчиваем проведение ее вместе с нитью через первый край раны. Только после этого роговичный пинцет переносят на второй край раны и фиксируют этот край точно против места вкола. Та же игла с ниткой проводится теперь через второй край раны изнутри кнаружи с соблюдением всех предосторожностей, описанных выше. Шов завязывается прочным узлом, после чего таким же образом накладываются, если нужно, второй и последующие швы.
До недавнего времени роговичные швы рекомендовалось накладывать с помощью нитки с двумя иглами, каждая из которых проводилась через края раны изнутри кнаружи. Справедливо считалось, что прошивать край раны в роговице снаружи внутрь небезопасно, поскольку обычный пинцет не обеспечивает хорошей фиксации края раны и при проколе снаружи внутрь не предупреждает значительного давления на вскрытое глазное яблоко.
Фиксация нашим роговичным пинцетом, имеющим на конце развилку, осуществляется одновременно в двух точках, а не в одной. Благодаря этому край раны удерживается весьма прочно, и прокол иглой между концами развилки пинцета не оказывает давления на глазное яблоко. В этих условиях проведение иглы снаружи внутрь столь же безопасно, как выкол ее в обратном направлении. К тому же хорошая фиксация краев раны и переход от швов с двумя иглами к обычным швам с одной иглой существенно облегчают и ускоряют ход операции.

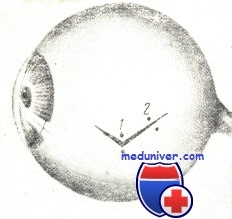
Порядок наложения швов (1, 2, 3) на рану роговицы и роговично-склеральной области (схема)
Вместо тонкого шелка можно применять для швов также тонкий кетгут или женский волос. Преимуществом, шелка является то, что концы шелкового шва меньше раздражают роговицу и конъюнктиву. Мы убедились в этом и в клинической практике, и в эксперименте. Все же и шелковые швы окутываются на следующий день пленкой слизи, как муфтой. Снимать ее не следует, так как она устраняет или по крайней мере смягчает трение концов нитей о роговицу и конъюнктиву.
В последнее время И. Н. Курлов предложил применять вместо шелка тонкие, эластичные и достаточно прочные нити из гетерогенной ткани — брюшины крупного рогатого скота, приготовленные по методу Н. Н. Кузнецова.
Многие авторы рекомендуют накладывать швы не через всю толщу роговицы, а только через передние ее слои, опасаясь, что по каналам сквозных швов возможен занос патогенных микробов в переднюю камеру. Однако эти опасения не нашли подтверждения в наших экспериментах. С другой стороны, оказалось, что сквозные швы лучше обеспечивают плотное смыкание краев раны, чем швы несквозные.
На рисунке схематически изображено, где и в каком порядке рекомендуется накладывать швы на рану роговицы и склеры. Если рана невелика, но имеет лоскутную или угловатую форму, шов накладывается на вершине «угла». При большой длине раны первый шов целесообразно наложить в средней ее части. Это сразу же уменьшает зияние раны. Остальные швы нужно располагать по обе стороны от первого с интервалом в 3—4 мм, стремясь фиксировать швами все выступы («углы»). Особое внимание нужно уделять правильной адаптации краев раны, без чего плотно сомкнуть их швами не удается.
Порядок наложения швов на рану склеры
Весьма целесообразно закончить операцию осторожным введением в переднюю камеру небольшого пузырька стерильного воздуха, который, как эластичный буфер, помогает предупредить вторичное образование передних синехий (И. Ф. Копп). Воздух насасывается в 1-граммовый шприц с надетой на него тонкой тупоконечной канюлей и вводится в камеру через зашитую рану (между швами). Стерилизация воздуха обеспечивается тем, что его насасывают через пламя спиртовой горелки (или вместе с паром над стерилизатором). Не следует стремиться ввести в камеру большой пузырек воздуха, так как он сразу же выходит обратно. Впрочем, не всегда удерживается и небольшой пузырек. Тем не менее, не следует отказываться от попытки его введения.
Если асептичность раны в момент ее обработки вызывает сомнения, следует после наложения швов ввести в переднюю камеру или в стекловидное тело раствор пенициллина (2000—3000 ед. в 0,1 мл) и закончить операцию введением под конъюнктиву раствора пенициллина (50 000 ед. в 0,5 мл).
Накладывается бинокулярная повязка, сменяемая ежедневно или через день. Назначаются постельный режим, пенициллин внутримышечно и сульфаниламиды или левомицетин внутрь. Эвакуация в лежачем положении (самолетом) возможна через 2—3 суток. Бинокулярная повязка может быть сменена на монокулярную через 5—6 дней.
Снятие роговичных швов производится через 10—12 дней после операции. Эта деликатная манипуляция должна выполняться очень осторожно, лучше всего в операционной, при хорошем освещении, хорошо отточенными остроконечными ножницами и под тщательно проведенной капельной анестезией, чтобы не допустить вскрытия раны. Через сутки после снятия швов постельный режим можно обычно отменить.
Заслуживает внимания идея применения «физиологического клея» для быстрого, герметичного и прочного закрытия проникающих ран роговицы и склеры. Таким «физиологическим клеем» является заранее приготовленная плазма крови, которую наносят каплями на раневые поверхности (или на сближенные края раны) и сразу же добавляют к ней капли раствора тромбина (Тассмэн, Тоун и Найдофф и др.). Методика применения такого «физиологического клея» в глазной хирургии нуждается в дальней шей разработке. Возможно, что после наложения швов, адаптирующих и смыкающих края раны в роговице или склере, целесообразно сразу же нанести по всей длине раны тонкий слой плазмы и тромбина, который уже через 1—2 минуты образует прочную связывающую пленку.
При наличии зияющей раны в роговично-склеральной области первый шов следует накладывать на линии лимба. Это лучше всего обеспечивает адаптацию краев раны в роговичной и склеральной ее частях. Перед тем, как накладывать сквозной шов в области лимба и в склере, нужно шпаделем осторожно отслоить край раны в фиброзной оболочке глаза от подлежащих тканей увеального тракта.
— Также рекомендуем «Зашивание раны в склере. Рекомендации»
Оглавление темы «Хирургия ранений глаза»:
- Иссечение тканей глаза при их выпадении после травмы. Рекомендации
- Хирургическое закрытие проникающих ран глаза. Наложение роговичных и склеральных швов
- Зашивание раны в склере. Рекомендации
- Конъюнктивальное покрытие раны роговицы: методика
- Тектоническая пересадка роговицы и склеры: методика
- История развития методов закрытия проникающих ран роговицы и склеры
- Экспериментальные исследования в области закрытия проникающих ран роговицы и склеры
- Исходы закрытия проникающих ран роговицы и склеры. Клинические наблюдения
- Выбор метода закрытия проникающих ран роговицы и склеры. Показания
- Сквозные ранения глазного яблока. Особенности
Источник
Туктаров Л.А., Добронравов О.И., Баширов И.Р., Расческов А.Ю.
Роговичный отек после операции факоэмульсификации катаракты является наиболее частым осложнением в практике любого офтальмохирурга. Данный вид осложнения чаще встречается у лиц пожилого возраста, так как у них ниже плотность эндотелиальных клеток. Определенная роль в протекции эндотелиального клеточного пласта в ходе оперативного вмешательства отводится комбинациям дисперсных и когезивных вискоэластиков. Тем не менее, высокая степень ирригации и мощность используемого ультразвука при катарактах высокой плотности неизбежно приводят к коагуляции эндотелия в области тоннельного разреза. При этом происходит просачивание влаги передней камеры в строму и увеличение толщины роговицы. Влага из передней камеры, скопившись в строме, в передних её отделах находится в связанном состоянии, в результате высвобождение её с течением времени происходит значительно труднее. Параллельное расположение коллагеновых фибрилл нарушается и создается препятствие для прохождения лучей света через строму.
Легкий отек, как правило, не нуждается в специальном лечении. Иногда назначают концентрированные гиперосмолярные глазные капли или мази в комбинации с препаратами, активизирующими клеточный метаболизм (актовегин, солкосерил, корнерегель). Но при длительно сохраняющихся отеках данная терапия является мало эффективной.
Цель — оценить эффективность наложения стягивающих роговичных швов для уменьшения гидратации и восстановления эндотелиального барьера на примере клинического случая.
Материал и методы. В нашей практике мы наблюдали клинический случай стойкого стромального отека роговицы у пациентки М., 82 лет, после операции методом ультразвуковой факоэмульсификации, находившейся под наблюдением в нашей клинике с мая 2012 по сентябрь 2012 года. Пациентка 11 мая 2012 года обратилась с жалобами на постепенное ухудшение зрения левого глаза в течение года. Страдает артериальной гипертензией.
Острота зрения при поступлении: ОD — 0,06 н/к; ОS — 0,4 сфера +1,5Д = 0,5. ВГД при поступлении — 11 мм рт. ст. и 12 мм рт. ст. соответственно.
Объективный статус: ОD — положение глазного яблока — ортофория. Придатки не изменены.
Передний отрезок без патологии. Хрусталик гомогенно мутный, псевдоэксфолиации на передней капсуле. Глубжележащие отделы не офтальмоскопируются. ОS — положение глазного яблока — ортофория.
Придатки не изменены. Передний отрезок без патологии. Хрусталик — помутнение ядра кортикальных слоев. Стекловидное тело — нитчатые помутнения. Глазное дно: ДЗН б/розовый, границы четкие, сосуды сужены. Макулярная область за флером.
Диагноз: ОD — Осложненная катаракта 4 степени, псевдоэксфолиативный синдром. ОS — Возрастная катаракта 2—3 степени.
Результаты и обсуждение. 17 мая 2012 года была выполнена операция: ультразвуковая факоэмульсификация катаракты правого глаза с имплантацией ИОЛ по стандартной методике через тоннельный разрез 2,2 мм.
В послеоперационном периоде пациентка предъявляла жалобы на низкое зрение. Острота зрения не превышала 0,3 с коррекцией.
Объективно: ОD — спокойный. Интрастромальный отек роговицы. Множественные складки десцеметовой оболочки. Передняя камера глубокая. Зрачок круглый, реагирует на свет. Радужная оболочка структурная. ИОЛ центрирована в капсульном мешке. Рефлекс с глазного дна розовый, детали не видны из-за непрозрачности сред. Проводилась интенсивная консервативная терапия. Однако сохранялась устойчивая гидратация стромы. Местное медикаментозное лечение не привело к значительному прогрессу. 12 июля 2012 года в переднюю камеру оперированного глаза введен стерильный воздух и наложены 4 сквозных узловых роговичных шва в параоптической зоне в 3 мм от лимба. Послеоперационный период протекал без особенностей. 2 августа 2012 года швы были сняты.
На момент осмотра 5 сентября 2012 года пациентка отмечала значительное улучшение остроты зрения. Объективно: острота зрения OD — 0,7, не корригирует. Глаз спокойный. Конъюнктива не изменена. Роговица прозрачная. Складки десцеметовой оболочки расправились. Передняя камера глубокая. Влага прозрачная. Радужная оболочка структурная. Зрачок круглый, реагирует на свет. ИОЛ центрирована в капсульном мешке. Рефлекс с г/дна розовый.
Наложение стягивающих роговичных швов привело к расправлению складок десцеметовой оболочки и быстрой дегидратации стромы.
Выводы. На примере данного клинического случая можно сделать выводы, что методика наложения стягивающих роговичных швов является оправданной и высокоэффективной при длительно сохраняющихся стромальных отеках роговицы после ультразвуковой факоэмульсификации катаракты. Она дает быструю реабилитацию и может быть выполнена любым офтальмохирургом.
Источник
Ðåáÿò, ó ìåíÿ â ãëàçó åñòü øîâ. Åñëè êîìó èíòåðåñíî… Õîòÿ âàì íàâåðíîå ïîõóé… Íó ëàäíî, ÿ ïîøåë.
Íåò, òû õîðîøèé, ëîâè ïëþñèê. 🙂

Ìíå â 10 ëåò ñ ðîãàòêè ìóäàêè èç ïîäâàëà â ãëàç ïîïàëè.  96 ãîäó. Ãëàçíîé õèðóðã áûë, ÷òî íàçûâàåòñÿ îò áîãà. Ñîáðàë èç «êàøè» ãëàç, çàøèë. Çðà÷åê êàê ó êîòà òåïåðü. ()
óõ òû.. à ìîæíî ïîñìîòðåòü?))))
Ãëàç çà ãëàç
×òî ñ ìóäàêàìè ñäåëàëîñü?
Ãðèô ýòî òû? 😀
Ïðîñòî ó ìîåãî îäíîêóðñíèêà òîæå îäèí ãëàç êàê ó êîòà)
Íàðîä, ÿ ñòîëüêî ïåðåæèë. È óêîëû â ãëàç, è êèñëîðîä êà÷àëè. Ó ìåíÿ, áëÿòü, äåòñêàÿ ïñèõîòðàâìà, à âàì ôîòêó ñêèíü.
âûêëàäûâàé ôîòî)) ìû æå íå òèòüêè ïðîñèì))
Áëÿòü, ìíå áû âàøè ïðîáëåìû.)))
Âûëîæèøü, äóìàþ çàïëþñóþò ïîä 2ê))
ËÞÑ ËÎÂÈ, È ÏÎÊÀÆÈ ØÎÂ.
ÌÍÅ ÈÍÒÅÐÅÑÍÎ Ñ:
Âîò.
ÎÊ, ïîñòàðàþñü, ïîãîäè ÷óòîê.
Àôèãåòü! î÷åíü êðàñèâî! Íàäåþñü ïîñëå îïåðàöèè âñå óëó÷øèëîñü!
Ó ÌÅÍß ÖÅËÛÕ 7….åñëè ÷å..
âîò ìîé ëåâûé ãëàç ïîñëå îïåðàöèè ïî çàìåíå õðóñòàëèêà:) òîæ øâû áûëè, èõ æóòêî íåïðèÿòíî ñíèìàòü,êîãäà õèðóðã òå â ãëàçó êîëóïàåòñÿ íîæíèöàìè è ïèíöåòîì, è åùå ãîâîðèò íå øåâåëè ãëàçîì èíà÷å ïîðåæó Î_î
îí òåáå óãðîæàë? Ïîäàé íà íåãî â ñóä.
))) ýò áûëî ñëó÷àéíî â 10 ëåò ñ äðóãîì èãðàëèñü:)
Áîîîîîæå òû ìîé….. âûçäîðàâëèâàé)))).. à êàê çðà÷îê ñóæàåòñÿ è ðàñøèðÿåòñÿ?
ýòî 13 ëåò íàçàä áûëî:) èãëîé õðóñòàëèê ïðîáèëè. Íåò, ïîñòîÿííî â îäíîì ïîëîæåíèè, ðåàêöèè íà ñâåò è ôîêóñèðîâêè íåò…
óóóôôôôô….. ñàìîå óæàñíîå, äóìàþ, åñëè ðîãîâèöà íå ïðèæèâ¸òñÿ…
À îòêóäà ôîòî?
Ìåíÿ áîëüøå èíòåðåñóåò, êàêèì èíñòðóìåíòîì äåëàþò òàêîé øîâ. Íåóæåëè òàêîå âîçìîæíî ñäåëàòü ðóêàìè?
äà, áåðóò íèòêó ñ èãîëêîé è çàøèâàþò òåáå ãëàç. ÏÐÅÄÑÒÀÂËßÅØÜ!
Íàòå, òîêà îòúåáèòåñü.
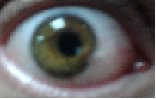
Äà. Îò ÿðêîãî ñâåòà âîîáùå âåøàþñü.  êëóáå, êàê îëåíü õîæó â ÷åðíûõ î÷êàõ. Íà ñàëþò íå ìîãó ñìîòðåòü. îñòàëîñü ïðèìåðíî 30% çðåíèÿ.
÷îòà õóéíÿ êàêàòî. Òðåáóþ HD ìàêðî-ñúåìêó 🙂
Ïðîñèëè âûëîæèòü, âîò äåðæèòå, ñíèìàë íà ñàïîã. Äðóãîãî íå èìååì, çà íåíàäîáíîñòüþ.)))
Íà ãëàçàõ è òàòóèðîâêè ìîãóò áûòü (íåäàâíî ñäåëàëè ïåðâóþ)
âîò
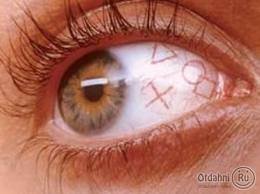
òðàâìà â àðìèè
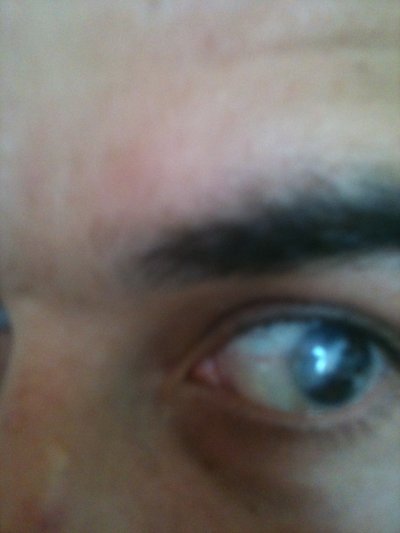
ìåíÿ â äåòñòâå êîøêà çà ãëàç öàïíóëà, òîæå øâû áûëè, à êîãäà èõ ñíÿëè øðàì åùå áûë íåñêîëüêî ëåò)
ïåðåñàäêà ãëàç? ÿ äóìàëà, òàêîå òîëüêî â Íàðóòî âîçìîæíî
ïåðåñàäêà õðóñòàëèêà ýòî îäíî. À ñàì ãëàç íå êðóãëûé, åãî íåâîçìîæíî ïåðåñàäèòü…
Ôó-ôó!! Àé áëèí êàê ïðåäñòàâèë êàê ýòî âñå äåëàåòñÿ!!! Ãàäîñòü!!
à òû ïðåäñòàâü, êàê ïðîèñõîäÿò îïåðàöèè êàñàòåëüíî ïèíóñà
çàãóãëè êàê äåëàþòñÿ îïåðàöèè íà ãëàçó. âåðíåå íà þòáå lasik êàæåòñÿ ýòîò ìåòîä. êàê ñðåçàþò ÷àñòü ãëàçà è ïîòîì ëàçåðîì èñïàðÿþò åãî
Ôó
Íå ìîãó ñìîòðåòü íà øâû/êàòåòåðû/øïðèöû

JESUS CHRIST! MAKE ME UNSEE IT!
À ó ìåíÿ áûëè òàêèå øîâèêè, ðàçâå ÷òî íà áåëêå, à íå ðîãîâèöå. Íè÷åãî ñòðàøíîãî.
Êîììåíòàðèé óäàëåí. Ïðè÷èíà: äàííûé àêêàóíò áûë óäàë¸í
è òåáÿ áû ïîòÿíóëè…â ïîëèöèþ
Источник