Сетчатка причины новообразованных сосудов
Пролиферативная диабетическая ретинопатия
Переход непролиферативной стадии в пролиферативную означает переход на качественно другую ступень развития процесса — гораздо более тяжелую, угрожающую в некоторых случаях полной слепотой. По данным статистики эта форма диабетической ретинопатия встречается у 25-37% пациентов со сроком заболевания более 12-15 лет.
Критерием этого перехода является появление так называемых новообразованных сосудов (неососудов) (рис. 19, 20). Новообразованные сосуды могут возникать в различных участках сетчатки, но наиболее неблагоприятны по прогнозу зрения неососуды в центральной зоне сетчатки и в области зрительного нерва. «Источниками» роста новобразованных сосудов являются собственные сосуды сетчатки. Но, в отличии от них, новообразованные сосуды растут не в самой ткани сетчатки, а выходят на ее поверхность и продолжают свой рост между сетчаткой и стекловидным телом (по его мембране). Вероятно, неососуды являются способом компенсации различных нарушений кровообращения в сетчатке. Находясь вне ткани сетчатки, они не играют никакой положительной роли в кровоснабжения (питания) сетчатки и других тканей глазного яблока.

Рис. 19. Пролиферативная диабетическая ретинопатия. Новообразованные сосуды сетчатки (по международной номенклатуре NVE).

Рис. 20. Пролиферативная диабетическая ретинопатия. Новообразованные сосуды на диске зрительного нерва (по международной номенклатуре NVD).
Появление новообразованных сосудов является лишь самым началом тяжелого процесса, который в своем развитии может привести к слепоте. Основными причинами резкого и значительного снижения зрения являются обширные кровоизлияния и/или развитие отслойки (расслоения) сетчатки. Кровоизлияния могут возникать даже при нормальном уровне глюкозы крови и артериального давления, без предшествующих физических нагрузок, т.е. без каких-либо видимых причин. Интенсивность кровоизлияний может быть различной — от легкого локального, дающего впечатление плавания темных точек, до ощущения полной темноты (рис. 21, 22, 23).

Рис. 21. Преретинальное кровоизлияние.

Рис. 22. Преретинальное кровоизлияние.

Рис. 23. Преретинальное кровоизлияние.
Причиной развития отслоек (расслоения) сетчатки является разрастание фиброзной ткани по мембране стекловидного тела (рис. 24). На определенном этапе своего развития эта ткань резко сокращается. Прикрепляясь к сетчатке, она начинает ее деформировать, тянуть, и в конечном итоге приводит к отслойке сетчатки (рис. 25).

Рис. 24. Пролиферативная диабетическая ретинопатия. Стадия фиброзной пролиферации.

Рис. 25. Схема развития тракционой отслойки сетчатки при пролиферативной диабетической ретинопатии.
Как правило, подобный сценарий развивается в течение нескольких лет. Но у 3-5% пациентов (преимущественно молодые мужчины с 1 типом сахарного диабета) может наблюдаться быстротекущая (молниеносная) форма развития процесса, когда тяжелейшие отслойки сетчатки развиваются в течение несколько недель.
Сложность своевременной диагностики связана с тем, что острота зрения не отражает тяжести процесса на сетчатке. Зрение может быть практически 100-процентным даже при далеко зашедшей стадии. Как правило, пациенты обращаются к офтальмологу при падении зрения, связанного либо с возникновением кровоизлияний либо с развитием отслоек сетчатки, т.е. на том этапе развития процесса, при котором может помочь только хирургическое лечение. Поэтому тяжесть состояния, реальную угрозу потери зрения и необходимость лазерного лечения может оценить только врач, причем лучше, чтоб это был специалист по лазерной хирургии.
Как правило, новообразованные сосуды возникают при СД 1 типа через 10-12 лет от начала заболевания, при СД II типа — через 5-7 лет. Для своевременной диагностики пациентам целесообразно в эти сроки регулярно наблюдаться у лазерного хирурга, несмотря на высокое зрение. Частота последующих посещений определяется врачом с учетом тяжести ситуации.
Пролиферативная диабетическая ретинопатия, лазерное лечение
Лазерное лечение пролиферативной диабетической ретинопатии имеет уже более чем 30-летнюю историю. В настоящее время это уже не экспериментальные разработки, а выработанные годами на основании обширных исследований показания и методики.
Показания к лазерному лечению. Когда же нужно проводить лазерное лечение? Основным показателем необходимости проведения лазеркоагуляции сетчатки является появление и рост новообразованных сосудов. Многолетние обширные исследования, проведенные в США, доказали, что лазерное лечение не является способом профилактики появления новообразованных сосудов. Другими словами, лазерное лечение не целесообразно проводить пока не появились новообразованные сосуды по нескольким причинам:
- не у всех пациентов развивается тяжелая стация (пролиферативная) при естественном течении процесса;
- у некоторых пациентов преждевременно выполненная лазеркоагуляция способствовала более быстрому и злокачественному течению процесса.
Основной целью лазерного лечения является регресс новообразованных сосудов (полное запустевание, прекращение тока крови). Сосуды превращаются в белые тяжи, по которым прекращается кровоток. Если в результате лазерного лечения удается этого добиться — это значит, что не будут возникать массивные внутриглазные кровоизлияния, не будет разрастаться соединительная ткань, не будет впоследствии развиваться отслойка сетчатки. Таким образом, эффективное лазерное лечение может прервать патологический процесс, способный привести человека к полной слепоте.
Эффективность этого метода лечения довольно высока. По данным разных авторов, полного регресса новообразованных сосудов удается добить у 67-85% пациентов с пролиферативной стадией диабетической ретинопатии. Это очень хороший результат, учитывая как тяжесть общего заболевания, так и сложность патологического процесса на сетчатке.
Методика. Как же проводиться лазеркоагуляция сетчатки? В 60-70-е года, на заре развития лазерных технологий, применялась методика непосредственной агрессивной лазеркоагуляции (т.е. прижигания) новообразованных сосудов. Но не все сосуды можно было непосредственно прижечь: либо это были неблагоприятные места — такие, как зрительный нерв, либо это было выполнить невозможно из-за того, что сосуды уже достаточно высоко поднялись над сетчаткой. Методика изолированной непосредственной коагуляции неососудов была не очень эффективна и имела довольно много осложнений. Поэтому впоследствии от нее как самостоятельного метода лечения отказалась. В настоящее время применяется методика, которая «включает», заставляет работать другие опосредованные механизмы воздействия на новообразованные сосуды. Эта методика называется панретинальной лазеркоагуляцией. Она включает в себя лазеркоагуляцию средней периферии сетчатки в сочетании с непосредственным прижигаем неососудов, которые находятся в «неопасных» местах и прилежат к сетчатке (рис. 26).

Рис. 26. Схема выполнения панретинальной лазеркоагуляции.
За первичный курс лечения на сетчатку накладывается не менее 1500 коагулятов, иногда и до 2000. Этот объем проводится за 4-5 сеансов, с перерывом между ними в 2-3 дня. За каждый сеанс накладывается не менее 250-300 коагулятов (лазерных ожогов) (рис. 27).

Рис. 27. Вид глазного дна непосредственно после проведения панретинальной лазеркоагуляции.
Далее пациент приглашается через 3-4- недели (в зависимости от тяжести процесса на сетчатке) для контрольного осмотра. Это связано с тем, что лазерное лечение «работает» не сразу, а лишь «запускает» механизмы различного рода воздействий на кровообращение глаза и сетчатки. Только спустя 3-4 недели начинается и процесс запустевания новообразованных сосудов (рис. 28, 29).

Рис. 28. Вид глазного дна по истечении 3-4 недель после проведения панретинальной лазеркоагуляции.

Рис. 29. Вид глазного дна по истечении 3-4 недель после проведения панретинальной лазеркоагуляции.
При осмотре через 3-4 недели после первичного лечения становится ясно — достаточен ли выбранный (часто стандартный) объем первичного лазерного лечения для того, чтобы остановить процесс, или данному конкретному глазу данного пациента требуется больший объем воздействия. Если в момент осмотра установлено, что новообразованные сосуды не регрессировали, а тем более, если появились новые участки (кустики) неоваскуляризации, проводится дополнительное лазерное лечение. Обычно это 1-2 полноценных сеанса. Далее пациента вновь приглашают через 3-4 недели.
Если в результате лазерного лечения удалось добиться полного регресса новобразованных сосудов, это не значит, что пациент не должен более осматриваться в лазерном центре. К сожаленью, иногда наблюдаются рецидивы заболевания — появляются новые участки новообразованных сосудов. Чаще это бывает связано с декомпенсацией общего заболевания, после перенесенных инфекций, операций; тяжелее процесс на сетчатке протекает на фоне диабетической нефропатии и повышенном артериальном давлении. При рецидивах процесса также должна проводиться дополнительная лазеркоагуляция сетчатки. Объем дополнительного лечения зависит от тяжести проявлений, но обычно не более 1-2 сеансов. Таким образом, в течение первых 6 месяцев осмотры должны проводится ежемесячно. При хорошем результате лечения в последующее время осмотры проводятся с периодичностью 1 раз в 3-4 месяца, а затем и 1 раз в полгода.
Такова тактика лазерного лечения пролиферативной диабетической ретинопатии, используемая в настоящее время во всем мире.
Но, как уже говорилось ранее, положительного результата лечения удается добиться не всегда. При развитии массивных, длительно не рассасывающихся кровоизлияний, при возникновении отслоек сетчатки пациенту может помочь только хирургическое вмешательство — витрэктомия.
В нашей Клинике мы стараемся проводить лазерное лечение даже в самых тяжелых случаях. Это связано с тем, что по собственному опыту и по данным мировой литературы с помощью правильно выполненной панретинальной лазеркоагуляции иногда удается добиться хороших результатов даже в очень тяжелых, казалось совершенно бесперспективных случаях. Многолетний опыт хирургов нашей Клиники показал, что даже в случае неудач лазеркоагуляции, как самостоятельного метода лечения, операции проходят более удачно на глазах, которым в дооперационном периоде была проведена панретинальная лазеркоагуляция.
Источник
Причины развития ангиопатии сетчатки глаза
Ангиопатия сетчатки код по МКБ 10 (международная классификация болезней) — не имеет. В МБК 10 она указана при болезнях, классифицированных в других рубриках, так как является проявлением этих заболеваний. Заболевания, вызывающие развитие ангиопатии сосудов сетчатки глаза:
шейный остеохондроз
травматические повреждения;
повышенное внутричерепное давление
курение;
нарушение нервной регуляции, отвечающей за тонус стенок сосудов;
болезни крови;
работа на вредном производстве;
сахарный диабет;
пожилой возраст;
артериальная гипертензия;
интоксикации организма;
врожденные особенности в строении стенок сосудов (к примеру, телеангиоэтазия);
системные васкулиты, имеющие аутоиммунный характер.
Развитие ангиопатии сетчатки глаз могут вызвать врожденные особенности в строении стенок сосудов (к примеру, телеангиэтазия), работа на вредном производстве, курение, травматические повреждения.
Что видит врач
Для ангиопатии сосудов сетчатки характерно нарушение просвета кровеносных сосудов или их хода: они могут быть сужены, расширены, извиты, полнокровны и т.д., в зависимости от причины, вызвавшей их изменение. Ангиопатия сетчатки, как правило, развивается сразу на обоих глазах.
Виды ангиопатии сетчатки
1. Гипертоническая ангиопатия является следствием имеющейся у человека гипертонической болезни. При данном виде заболевания наблюдаются неравномерные сужения артерий на глазном дне, расширенные вены (нарушается их нормальное соотношение 2:3 в сторону 1:2 и 1:4), точечные кровоизлияния в разных частях глазного яблока, ветвистость венозного русла. Если стадия ангиопатии данного вида запущенна, то видоизменяются ткани сетчатки. В случае устранения гипертонии глазное дно пациента снова приобретает здоровый вид, если имелась начальная стадия.
2. Диабетическая ангиопатия глаз возникает в случае отсутствия своевременного лечения сахарного диабета. Выделяют два типа: микроангиопатия и макроангиопатия. Микроангиопатия – истончение стенок капилляров, приводящее к кровоизлиянию в ткани, которые находятся рядом, а также к нарушению общей циркуляции крови. При макроангиопатии поражаются более крупные сосуды глаза. При развитии диабетической ангиопатии утолщаются базальные мембраны, мукополисахариды засоряют стенки сосудов, что приводит к сужению в них просветов, это чревато в дальнейшем их полной закупоркой. Такие патологические изменения ухудшают микроциркуляцию крови, следствием чего может стать гипоксия (недостаток кислорода) тканей. В запущенных случаях наблюдаются множественные кровоизлияния, приводящие к существенному снижению зрения.
3. Гипотоническая ангиопатия – значительное расширение артерий, пульсация вен. Сосуды выглядят извитыми.
4. Травматическая ангиопатия сетчатки глаза может возникнуть при внезапном сдавливании грудной клетки или травм шейного отдела позвоночника, головного мозга. Это связано со сдавлением сосудов в шейном отделе позвоночника, повышением внутричерепного давления и т.д.
Диагностика и лечение ангиопатии сосудов сетчатки
Диагностировать и назначать лечение ангиопатии сетчатки должен квалифицированный специалист.
Врач в данном случае может назначить препараты, улучшающие микроциркуляцию крови в сосудах глазного яблока: «Эмоксипин», «Трентал», «Солкосерил», «Милдронат» и т.д.
В ходе лечения ангиопатии диабетического характера, помимо лекарств, врач назначает пациенту соблюдение специальной диеты, которая исключает из рациона все продукты, богатые углеводами. Пациентам с таким диагнозом рекомендованы умеренные физические нагрузки, которые способствуют потреблению сахара мышцами и улучшают работу сердечнососудистой системы.
При лечении гипертонической ангиопатии важную роль играет нормализация артериального давления, снижение уровня холестерина. Лечение, как правило, проводится терапевтом или кардиологом.
Улучшить состояние больного при ангиопатии можно с помощью физиотерапевтических методов (лазерное облучение, иглорефлексотерапия, магнитотерапия).
Лечение ангиопатии сетчатки требует отказа от вредных привычек, ответственного отношения к своему здоровью. Ангиопатия сетчатки обоих глаз — расстройство, которое следует лечить сразу. Нельзя бездействовать – запущенная ангиопатия сетчатки глаз может привести к атрофии зрительного нерва, полной или частичной потере зрения. Как видим, важную роль в лечении играют не только глазные врачи, но и смежные специалисты. Лечение основного заболевания приводит к положительным результатам при лечении ангиопатии сетчатки глаза.
Офтальмолог может рекомендовать пациенту сосудистые препараты в виде капель, витамины для глаз в виде таблеток для улучшения микроциркуляции непосредственно в сосудах глаза и сохранения зрения больного, а так же физиотерапевтическое воздействие.
Говоря о применении витаминов, стоит отметить тот факт, что с возрастом содержание в организме веществ лютеин и зеаксантин, необходимых для здоровья глаз и остроты зрения, снижается. Данные вещества не вырабатываются в кишечнике, поэтому их содержание необходимо регулярно восполнять. При выявлении ангиопатии сетчатки и жалобах на прогрессирующее снижение зрения, людям после 45 лет необходимо соблюдать диету. Кроме зеаксантина и лютеина, рацион должен включать витамин С, токоферол, селен и цинк, которые питают, восстанавливают и защищают ткани глаз. Помимо соблюдения диеты, для предупреждения развития возрастных изменений сетчатки, необходимо принимать специальные мультивитамины. Например, витаминно-минеральный комплекс «Окувайт Лютеин Форте» с лютеином и зеаксантином, которые защищают глаза от негативного влияния солнечного света, витаминами С, Е, цинком и селеном. Доказано, что такой состав предупреждает развитие возрастных изменений сетчатки глаза, позволяет наслаждаться острым зрением даже пожилым людям.
Одним из наиболее эффективных физиотерапевтических приборов, который пациент может использовать дома самостоятельно для улучшения зрения и состояния глаз являются «Очки Сидоренко», которые сочетают в себе пневмомассаж, фонофорез, инфразвук и цветотерапию. Все это позволяет добиться высоких результатов в короткие сроки. Этот аппарат характеризует доступная цена, исследования, доказывающие его эффективность и безопасность.
Препараты
Операции
Рекомендуем вам обращать внимание на репутацию заведения и оснащенность современным оборудованием, что позволяет достичь гарантированного результата.
Источник
Ангиопатия сетчатки – широкое понятие, под которым подразумевают нарушение проницаемости, роста, тонуса, извитости сосудов на глазном дне. В первую очередь, оценивается возможность продвижения крови по ним (отсутствие тромбов, сужений и прочих «барьеров»). Эта патология почти неотделима от ретинопатии (нарушений в строении собственно сетчатки).
На глазном дне можно найти отражение множества заболеваний, преимущественно кардиологических, неврологических, эндокринных и болезней крови. Сосудам сетчатки присущи все особенности мозговых сосудов, так как у них общее происхождение.
- Ангиопатия сетчатки
- Симптомы агниопатии сетчатки
- Причина агниопатии
- Диагностика заболевания
- Лечение агниопатии сетчатки
- Результат лечения агниопатии
- Цена на лечение агниопатии стечатки в клинике Тарус»
По ним также судят об изменениях в общей сосудистой сети. К примеру, высокое артериальное давление испытывает сосудистую стенку на прочность, «закаляет» ее – она становится толстой и менее эластичной. На глазном дне это проявляется сужением и выраженной извитостью сосудов.
Кроме того, могут возникать микроаневризмы (мешотчатые расширения сосудов), мелкие кровоизлияния, просачивание плазмы в сетчатку и формирование очагов отека (экссудатов), патологическое расширение и многие другие изменения.

Симптомы ангиопатии сетчатки
Ангиопатия на ранних стадиях обычно ничем не проявляется. Описываемые пациентами жалобы на:
- размытость изображение;
- появление мушек, паутинок перед глазами;
- затемнения;
- снижение зрения вблизи;
имеют чаще всего преходящий характер и ассоциируются с декомпенсацией основного заболевания. Например, возникают на фоне повышенного артериального давления или уровня сахара в крови.
Ангиоретинопатия – далеко зашедшее состояние. Признаки такой патологии могут отличаться в зависимости от ее выраженности. Ключевые симптомы – снижение зрения, «слепые пятна» (скотомы), сужение полей зрения.
Причины развития заболевания
Изменение сосудов сетчатки интересует не только офтальмолога, но и терапевта, эндокринолога, невропатолога. Дело в том, что артерии и вены сетчатки – открыты для обзора, в отличие от системы кровоснабжения других органов.
Наиболее распространенные заболевания сетчатки, сопровождающиеся ангиопатией:
- Гипертоническая болезнь;
- Сахарный диабет;
- Почечная дисфункция;
- Атеросклероз;
- Ревматизм;
- Сосудистые синдромы (Рейно, Бюргера, периартериит, перифлебит);
- Гематологические дефекты;
- Нарушение работы щитовидной железы.
Физиологические причины изменений на глазном дне – преклонный возраст и беременность.
Исключительно «глазные» источники ангиопатии – острые расстройства кровообращения сетчатки (тромбозы, эмболии), хронические гипотонические состояния центральной артерии сетчатки.
Диагностическое значение
Ангиопатия – самостоятельный офтальмологический диагноз, опираясь на который профильный специалист может подтвердить или исключить конкретное заболевание. Большой плюс в том, что ее не сложно обнаружить.
Опытный врач оценивает функциональность сосудов, рассмотрев их на большом увеличении (метод офтальмоскопии). Это исследование неинвазивно, безболезненно, не требует специальной подготовки больного, кроме расширения зрачка за 20 минут до процедуры.
Осмотр глазного дна в Центре “Тарус” выполняют при помощи зеркальной линзы Гольдмана VOLK V3MIR. Этот инструмент обеспечивает максимальный обзор от центра до периферии сетчатки.
Кроме описанной простой и информативной методики в Центре “Тарус” используют:
- Визометрию (исследование остроты зрения);
- Периметрию (тестирование периферического зрения);
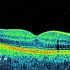
- Оптическую когерентную томографию (современный метод визуализации структур глаза, позволяет оценить толщину и целостность сетчатки).
Остальные диагностические мероприятия назначаются врачом по необходимости.
Лечение ангиопатии
Первые стадии ангиопатии рекомендовано наблюдать. Прогрессирующие формы вызывают осложнения, и именно они требуют специфической терапии. Чтобы не допустить этого, важно помнить: лучшее лечение – профилактика.
В случае патологии сосудов сетчатки, речь идет о компенсации основного заболевания: тщательном контроле уровня глюкозы, давления, работы почек и т.д. Обратите внимание! Многие изменения на глазном дне (к примеру, локальный отек) имеют обратимый характер, когда вызвавшая их болезнь отступает.
Если возникновению неоваскуляризации (роста новообразованных сосудов), формированию экссудатов и даже отека в макулярной (центральной) зоне избежать не удалось, применяют лазерное лечение и введение анти-VEGF препаратов – таких, как Айлия, Луцентис.
Последние блокируют эндотелиальный сосудистый фактор роста, а значит, уменьшают пропотевание плазмы, приводят к запустеванию «непрошенных» сосудов.
А если пренебречь контрольными визитами к офтальмологу?
Запущенная ангиопатия, как уже говорилось, тянет за собой серьезное повреждение сетчатки. Среди них: неоваскулярная глаукома, отслойка сетчатки, макулодистрофия. Это достаточно агрессивные состояния и устранение таких последствий – длительный и кропотливый процесс.
Ожидаемые результаты
Своевременное введение анти-VEGF препаратов, проведение лазерного или оперативного лечения повышает зрительные функции от нескольких букв до двух-трех строчек, в зависимости от стадии. Выполняя все указания врача, Вы предупредите осложнения и получите сохранение качественного зрения.
Источник