Серозный хориоретинит глаза лечение
Хориоретинит глаза – это воспалительное заболевание сосудистой и сетчатой оболочек глаза. Характерно для людей обоих полов и всех возрастов, но чаще выявляется у женщин после 40 лет. Заболевание часто протекает стерто, поэтому выявляется спустя месяцы и годы.

Подробнее о патологии
Чтобы составить представление о хориоретините, что это такое, как проявляется, как лечится, нужно знать анатомию глаза. Зрительный орган представлен тремя оболочками:
- Наружная оболочка. Состоит из прозрачной роговицы, преломляющей лучи света, и белой склеры, которая выполняет опорную функцию.
- Средняя оболочка. Представлена радужной оболочкой, реснитчатым телом, сосудистой оболочкой (хориоидеей). Главная задача средней оболочки – кровоснабжение и обеспечение глаза питательными веществами.
- Внутренняя оболочка. Состоит из сетчатки, или сетчатой оболочки. Основная функция – преобразовывать свет в нервные импульсы, которые затем передаются в головной мозг.
Анатомическое строение зрительного аппарата позволяет понять нам, что все оболочки глаза тесно связаны между собой. Поэтому при воспалении сосудистой оболочки часто вовлекается в процесс и сетчатая оболочка.
Воспалительный процесс распространяется постепенно, начиная с мелких капилляров. Затем по мере прогрессирования хориоретинита воспаление переходит на более крупные сосуды глаза.

Классификация
Существует несколько классификаций (по течению, пути проникновения инфекции, локализации, площади поражения).
По течению хориоретинит делят на:
- острый;
- хронический.
Путь проникновения инфекции бывает:
- эндогенный – инфекция попадает в глаз гематогенным путем;
- экзогенный – переход воспаления с соседних структур глаза.
По локализации очага хориоретинит глаза классифицируют на:
- центральный – воспаление центральных зон сетчатки;
- перипапиллярный – воспалительный процесс вокруг головки зрительного нерва;
- экваториальный – воспаление по экватору;
- периферический – поражение краевых участков глазного дна.
Хориоретинит по площади поражения:
- очаговый – имеется один очаг;
- мультифокальный – несколько воспалительных очагов;
- диффузный – воспалительному процессу подвергается большая часть глазного дна.
Основными причинами возникновения хориоретинита считают инфекции (туберкулез, сифилис, пиогенные бактерии), паразитов (токсоплазмоз), вирусы, травмы. Возникают инфекционно-аллергические процессы, которые обусловливают клинические симптомы. Разберем особенности некоторых видов хориоретинита.
Центральный серозный хориоретинит
Точная причина центрального серозного хориоретинита до сих пор не определена. Центральный хориоретинит может затрагивать оба глаза или только один: левый или правый.
Заболевание протекает в несколько этапов:
- На первом этапе симптомы патологии максимально выражены. На глазном дне в области макулы появляется округлое помутнение.
- Через несколько месяцев наступает вторая стадия. Симптомы стихают, изменения на глазном дне приобретают вид белесоватых точек, а помутнение рассасывается.
- Третья стадия знаменуется восстановлением зрительных функций с остаточными изменениями на глазном дне (мелкие обесцвеченные или желтоватые участки).

Дополнительно читайте статью: центральная серозная хориоретинопатия.
Токсоплазмозный
Заражение происходит, как правило, внутриутробно от матери, страдающей токсоплазмозом. Возможно заражение во взрослом возрасте при снижении иммунитета.
Характерно поражение центральной нервной системы, глаз, других органов. Токсоплазмозный хориоретинит поражает изначально сетчатку, а затем и хориоидею. Визуализируется на глазном дне инфильтрацией по периферии, отслойкой сетчатки, образованием новых сосудов, кровоизлияниями в сетчатку.
Туберкулезный
При проникновении и активизации палочки Коха в организме человека возникает туберкулез. Патологические изменения могут затрагивать разные органы, в т. ч. и глаз.
Туберкулезный хориоретинит при первичном заражении протекает бессимптомно, и является случайной находкой при осмотре у офтальмолога. При вторичном туберкулезе клиническая картина развивается ярко, на глазном дне образуются бугорки, т. н. гранулемы, оставляющие после себя рубцы.
Туберкулезное поражение глаз опасно такими осложнениями, как катаракта, отслойка сетчатки, поражение зрительного нерва. Эти заболевания ведут к значительному ухудшению качества зрения.
Сифилитический
Заражение бледной трепонемой – возбудителем сифилиса – происходит либо внутриутробно, либо во взрослом возрасте. Характерны значительные изменения зрения, признаки атрофических изменений, кровоизлияния в сетчатку.
Врожденный сифилитический хориоретинит проявляется изменениями на периферии глазного дна в нескольких вариантах:
- множество маленьких темных или бледно-желтых очагов (соль с перцем);
- крупные множественные пигментированные очаги чередуются с небольшим количеством участков атрофии;
- обратная ситуация – много участков атрофии, мало пигментированных очагов;
- вся периферия пигментирована, атрофия не визуализируется.
Приобретенный сифилитический хориоретинит проявляется диффузными изменениями.

Симптомы
При хориоретините симптомы связаны с нарушениями функций сетчатки и сосудистой оболочки. Боль и дискомфорт не характерны. Человек может предъявлять жалобы на:
- снижение четкости зрения, склонность к близорукости;
- вспышки перед глазами, мелькающие пятна, искры, молнии (фотопсии);
- пелена, плавающие точки перед глазами;
- выпадение некоторых участков зрения (скотомы);
- ухудшение качества зрения в темное время (гемералопия) при сохранном дневном зрении;
- неправильное восприятие формы, цвета, размеров, расположения предметов (метаморфопсии).

Диагностика заболевания
Для постановки диагноза врач подробно выясняет жалобы, наличие заболеваний глаз или других органов, наличие инфекционных заболеваний организма. Затем проводится наружный осмотр глаза, осмотр глазного дна.
Лабораторные исследования для подтверждения диагноза:
- Бакпосев жидкости со слизистой оболочки – позволяет определить инфекционного агента.
- ИФА с целью определения иммуноглобулинов таких возбудителей, как вирус простого герпеса, токосплазма, цитомегаловирус, хламидия.
- Микрореакция для исключения или подтверждения сифилиса.
- Туберкулинодиагностика для определения туберкулеза.
- С-реактивный белок для подтверждения аутоиммунного процесса.
Инструментальные обследования:
- Визометрия – оценка остроты зрения. Выявляется миопия.
- Тонометрия – определение уровня внутриглазного давления. В тяжелых случаях ВГД повышено.
- Периметрия – определение границ полей зрения. При периферической форме происходит ограничение полей зрения с боков, при очаговой – выпадение лишь небольших участков.
- Офтальмоскопия – обнаружение на глазном дне серовато-желтоватых очагов с размытыми контурами, мелких кровоизлияний, пигментированной макулы. Возможны признаки атрофии.
- Гониоскопия – визуализируются скопления гноя или крови в передней камере глаза.
- ФАГ – ангиографическое определение состояния сосудов сетчатки.
- Электроретинография – оценка состояния сетчатки и ее функциональности.
- ОКТ – определение особенностей воспалительного очага при помощи томографа.
- Рентгенография глазницы – проводится при травматическом повреждении для определения глубины изменений.
Определить центральный хориоретинит, перипапиллярный, экваториальный или периферический можно по локализации воспалительных изменений при осмотре глазного дна. Инфекционного агента определяют по результатам клинических данных и лабораторных исследований.
Предлагаем к просмотру видео глазной клиники о видах хориоретинита, причинах и лечении:
Методы лечения
Хориоретинит лечат в зависимости от причины. Если имело место травматическое повреждение, то проводят полное восстановление анатомии глаза. В иных ситуациях лечение хориоретинита консервативное.
Группы медикаментозных препаратов:
- Антибактериальные средства. Используются антибиотики, чувствительные к возбудителю хориоретинита. Сифилис лечат «Доксициклином», «Пенициллином», «Эритромицином». Токсоплазму лечат «Сульфадимезином», «Пириметамином». Терапия туберкулеза состоит в назначении «Изониазида», «Рифампицина», «Канамицина», «Стрептомицина», а также гормонов.
- Противовирусные и иммуномодулирующие средства: «Амиксин», «Интерферон», «Осельтамивир».
- Дезинтоксикационные средства: «Гемодез», раствор 5% «Глюкозы». В тяжелых случаях проводят гемосорбцию или плазмоферез.
- НПВС. Ежедневно закапывают нестероидные противовоспалительные средства, в тяжелых случаях – вводят ретробульбарно, принимают внутрь, вводят внутривенно или внутримышечно. Представители: «Диклофенак», «Индометацин».
- Антигистаминные препараты для снятия сенсибилизации: «Кларитин», «Супрастин».
- Глюкокортикостероиды. Применяется «Гидрокортизон» путем инстилляций, субконъюнктивальных инъекций, закладывания мази под веко.
- Ферментативные препараты, улучшающие регенерацию: «Лидаза», «Фибринолизин».
- Витамины: «Аскорбиновая кислота», «Мильгамма».
Для усиления эффективности медикаментозного лечения в комплексе назначают физиотерапевтические методы (электрофорез с лекарственными средствами, ультразвуковая терапия).
Можно ли полностью вылечить хориоретинит, зависит от многих факторов. Если болезнь выявлена на ранней стадии, когда еще не успели произойти серьезные изменения, то заболевание излечимо. Рубцовые деформации не подлежат полному излечению.
Прогноз и осложнения
Прогноз заболевания зависит от причины хориоретинита, общего состояния здоровья человека, степени распространенности воспаления. При отсутствии лечения возможно развитие осложнений с прогрессирующим ухудшением зрения.
Возможные осложнения хориоретинита глаза:
- временное или постоянное повышение ВГД;
- неврит зрительного нерва;
- эндофтальмит;
- панофтальмит;
- отслойка сетчатки;
- кровоизлияния с образованием гифемы и гемофтальма;
- слепота.

Хориоретинит глаза часто выступает как малосимптомное заболевание, которое может бесследно пройти или же вызвать серьезные осложнения вплоть до полной потери зрения. Следует ежегодно проходить профилактические осмотры у офтальмолога для раннего выявления патологии.
У призывников и их матерей может возникнуть вопрос, берут ли в армию с хориоретинитом. Это зависит от распространенности процесса, периода (острый или хронический), а также степени ухудшения зрения. Обычно дается временная отсрочка на период обострения.
Делитесь статьей с друзьями в соцсетях. Рассказывайте о своем опыте в комментариях. Берегите свои глаза. Всего доброго.
Источник
Хориоретинит представляет собой патологический процесс, который относится к одной из разновидностей увеита и сопровождается сильным воспалением сетчатки и сосудистых оболочек глаза. Данное заболевание очень коварное (проявляется лишь тогда, когда у человека резко снижается уровень зрения), поэтому нуждается в срочном лечении, так как запущенные случаи чреваты полной потерей остроты зрения.
Как утверждает статистика, болезнь в большинстве случаев диагностируется у европеоидной расы. Чаще всего болезнь может поразить людей старше 40 лет.
В международной классификации болезней МКБ–10 Хориоретинит имеет следующие коды:
— Очаговое хориоретинальное воспаление H30.0
— Диссеминированное хориоретинальное воспаление H30.1
— Другие хориоретинальные воспаления H30.8
— Хориоретинальное воспаление неуточненное H30.9.
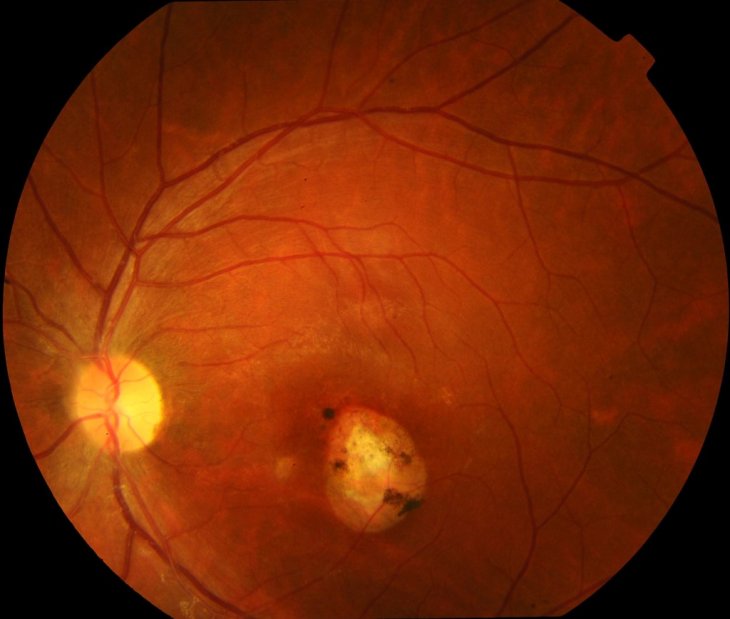
Причины хориоретинита
Обычно болезнь не развивается самостоятельно, то есть, чаще всего причинами хориоретинита выступают различные инфекционные процессы, либо же сопутствующие заболевания, таковыми считаются:
- туберкулез, сифилис, саркоидоз, токсоплазмоз и цитомегаловирус;
- инфекции локального характера (чаще всего к ним относят воспалительные процессы, развивающиеся в лор-органах и непосредственно в области глазного яблока);
- травматизация глаза, при котором происходит поражение и нарушение зрительных нервов и их структур. Особую опасность представляют травмы, сопровождающиеся кровоизлиянием (в таких случаях инфекция проникает внутрь намного быстрее);
- аллергия (в результате аллергической реакции развивается отечность, что впоследствии становится причиной развития центрального серозного хориоретинита);
- длительное нахождение на холоде;
- несчастные случаи (аварии, невыполнение правил техники безопасности на рабочем месте);
- применение лекарств, которые снижают иммунитет человека;
- пересадка органов (большую опасность представляет трансплантация почек);
- сдача крови для донорства;
- интоксикация различного характера (пищевая, химическая, алкогольная, медикаментозная);
- ВИЧ.
Классификация хориоретинита
Хориоретинит классифицируют в зависимости от локализации самого воспаления в глазу. В таком случае болезнь может иметь центральную и периферическую формы. Также существуют очаговое и диффузное поражение. Очаговые поражения могут проявляться, как многоразово, так и в единичных случаях.
От того, в каком месте и сколько раз было диагностировано воспаление, хориоретинит принято подразделять на несколько видов.
По месту возникновения воспаления:
- Центральный серозный хориоретинит. В этом случае воспаление распространяется только на центральные области сетчатки. Этот тип болезни характеризуется скоплением жидкости и отслоением макулы. ЦСХ может протекать как спокойно, так и более агрессивно. Лечению поддаются только случаи повторного и острого протекания.
- Перипапиллярный хориоретинит. Развивается в том случае, если воспалительный процесс протекает неподалеку от области глазного яблока.
- Экваториальный хориоретинит. Диагностируется во фронтальной области по всей поверхности глаза.
- Периферический хориоретинит. Повреждает только боковую часть сосудистых образований и самой сетчатки — именно это становится причиной сужения поля видимости.
По характеру воспалительного процесса:
- Очаговый хориоретинит — для него свойственно наличие воспаления лишь в одном участке.
- Мультифокальный хориоретинит — в этом случае воспалительных очагов может диагностироваться несколько и на разных участках глаза.
- Диффузный хориоретинит — воспаление занимает наибольшую площадь и включает в себя больше двух очаговых поражений, которые не имеют определенных границ.
По степени течения той или иной стадии:
- Активная. На этом этапе уровень зрения резко снижается. Больной замечает быструю усталость после легкой физической деятельности и длительного чтения или просмотра телевизора.
- Субактивная. Относится к средней степени течения. Проявить может себя в том случае, когда инфекционный процесс развивается в другой области (то есть не в глазу, а около него). Симптомы практически не проявляются. Если не заниматься лечением болезни на этой стадии, то хориоретинит преобразуется в хронический.
- Неактивная. На данной стадии какие-либо воспалительные процессы не наблюдаются, но при грамотном осмотре офтальмолога обнаруживаются скопления инфекции, которая по своей консистенции довольно плотная. Чаще всего неактивную стадию диагностируют случайно например, при плановом медосмотре.
Симптомы хориоретинита
Независимо от разновидности диагностируемого хориоретинита, у всех пациентов проявляются следующие симптомы:
- очень сильно снижается качество зрения (это происходит резко и без особых причин);
- пациент перед глазами видит большое количество черных точек;
- человек видит так, как будто сверху глаз накрыли полиэтиленовым пакетом;
- дезориентация в пространстве (человек думает, что движется в одну сторону, а на самом деле направляется в противоположную);
- снижение остроты зрения с наступлением темноты (порой даже невозможно отличить один предмет от другого);
- появляются слепые участки в области видимости человека;
- нарушается видимость цветов (пациент не может различать их);
- пациент не может понять, какой формы и размера предмет;
- более острые стадии характеризуются тем, что большинство предметов видятся человеку как одно большое черно пятно.
Диагностика хориоретинита
Для постановки диагноза хориоретинит больному понадобиться провести комплексное обследование, которое будет состоять, как из лабораторных, так и инструментальных методов.
Лабораторные анализы необходимы для того, чтобы выявить возбудитель и определить его чувствительность к различным антибиотикам (Бактериальный посев конъюнктивы). Также, анализы крови дают возможность, установить на какой стадии в данный момент находится недуг, и с какой интенсивностью он протекает. Лабораторная диагностика также позволяет определить наличие аутоиммунных болезней (иммуноферментный анализ).
Помимо лабораторной диагностики, пациенту предстоит осмотр дополнительных специалистов, которые могут назначить прохождение следующих процедур:
- Визометрия (позволяет становить уровень зрения человека и установить насколько он снизился).
- Определение давления внутри глаза (ВГД). Является актуальным только в тех случаях, когда диагностируется тяжелая и острая степень течения заболевания, именно в этот период давление будет превышать норму.
- Гониоскопия (дает возможность выявить наличие гноя или жидкости в передней камере глазного яблока).
- Офтальмоскопия (выявляет воспалительные процессы, небольшие кровоизлияния, атрофию, а также оценивает пигментацию желтого пятна) является обычной процедурой при каждом визите к окулисту. Именно при таком осмотре можно обнаружить любые изменения в функциональности зрительной системы человека.
- Флуоресцентная ангиография (диагностирует отклонения в сосудистой системе глаза).
- Периметрия (определяет уровень полей видимости человека).
На основе полученных результатов анализов и исследований производится постановка диагноза, а также расписывается дальнейшая тактика лечения заболевания.
Лечение хориоретинита

Одним из вариантов лечения хориоретинита глаз считается оперативное вмешательство, ведь только с его помощью удается полностью избавиться от воспаленного участка и побороться с болезнью, которая стала причиной развития инфекции.
Для того, чтобы операция прошла успешно, пациенту предварительно назначается следующие лечение:
- противовоспалительные средства (нестероидные). Чаще это капли в глаза, которые необходимо применять через 3-4 часа;
- антибиотики — помогают уничтожить первоначальный источник инфекции, также целесообразно принимать после оперативного вмешательства для снижения риска развития инфекции в оперированном участке глаза;
- гормональные препараты (могут назначаться в форме инсталляций либо же уколов гидрокортизона). Укол производится непосредственно в нижнюю часть глаза. При этом дополнительно необходимо применять гидрокортизоновую мазь;
- мидриатики (помогают предотвратить накопление жидкости в глазу и снижают риски развития застойных процессов и глаукомы);
- биостимуляторы и репаранты (помогают восстановить и регенерировать пораженные участки зрительных структур);
- физиотерапия (рекомендована при остром и подостром течении заболевания, а также при хронических типах хориоретинита). Она помогает ускорить восстановительный процесс после проведения операции.
Также обязательно назначают глазные капли, обладающие способностью расширять зрачок.
Если же хориоретинит стал следствием полученной травмы, то в таком случае оперативное вмешательство является необходимым.
При отсутствии своевременного лечения, результатом становится атрофия сетчатки и сосудистой оболочки, что приводит к полной слепоте.
Возможные осложнения хориоретинита
Осложнения хориоретинита могут возникнуть, как при неправильном лечении, так и в реабилитационный период после оперативного вмешательства на глазу, к ним относятся:
- отслоение сетчатки;
- закупорка вен сетчатки;
- неоваскулярная мембрана;
- многоразовые кровоизлияния в глазное яблоко;
- полная потеря зрения;
- неспособность ориентироваться в пространстве и местности;
- спутанность цветов и форм.
Некоторые неприятные симптомы могут с течением времени постепенно уменьшаться и уже спустя пару месяцев способности человека ориентироваться в местности и различать цвета и фигуры нормализуются.
Если же после лечения первоначальная симптоматика проявилась вновь, то в срочном порядке потребуется посетить окулиста, чтобы исключить повторный воспалительный процесс в глазном яблоке.
Профилактика хориоретинита
Чтобы снизить риск развития хориоретинита, каждый человек должен придержаться нескольких правил профилактики, которые заключаются в следующем:
- вовремя лечить инфекционные болезни (особенно острые респираторные вирусные инфекции);
- при резком снижении зрения незамедлительно пойти на консультацию к офтальмологу;
- не находиться долгое время на холоде;
- соблюдение правил личной гигиены (особенно это касается мытья рук);
- ежегодно проходить плановые медосмотры.
В частности регулярно нужно посещать стоматолога. Запущенный кариес может спровоцировать воспалительные и гнойные процессы в ротовой полости, что, впоследствии, может распространиться на зрительные структуры.
Прогноз хориоретинита при своевременной диагностике и адекватном лечении, в большинстве случаев благоприятный.
Источник


