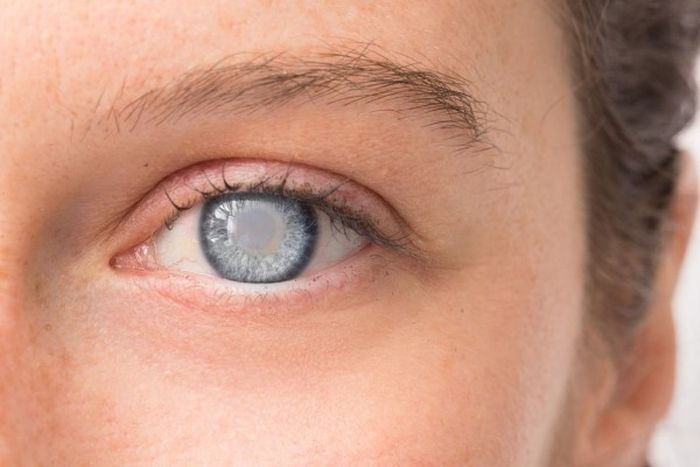
С чем дифференцируется глаукома
Вторичная глаукома – это заболевание, при котором повышение внутриглазного давления и поражение зрительного нерва возникает на фоне основной патологии органа зрения. Проявляется прогрессирующим снижением остроты зрения, болевым синдромом, спазмом аккомодации. Постановка диагноза основывается на результатах гониоскопии, тонометрии, тонографии, визометрии, офтальмоскопии, биомикроскопии и периметрии. Терапевтическая тактика определяется этиологией заболевания и может включать гипотензивную терапию, хирургическое вмешательство, лазерную коагуляцию сетчатой оболочки.
Общие сведения
Вторичная глаукома – одно из наиболее опасных заболеваний в офтальмологии. В структуре всех глазных патологий данная форма глаукомы занимает от 0,8 до 22%. В среднем у одного-двух больных из ста она становится причиной госпитализации. Болезнь относится к числу инвалидизирующих, т. к. в 28% приводит к необратимой потере зрительных функций. В 20-45% длительное повышение ВГД ведет к тяжелому поражению зрительного нерва и требует осуществления энуклеации глазного яблока. В половине случаев диагностируют увеальную форму заболевания. У лиц мужского и женского пола встречается с одинаковой частотой. Географических особенностей эпидемиологии не наблюдается.

Вторичная глаукома
Причины вторичной глаукомы
Повышение ВГД при данной форме глаукомы связано с рядом патогенентически разнородных факторов. Доказано, что патология является полиэтиологичной. Основные причины развития включают:
- Воспалительные процессы. Наиболее распространенные причины болезни – рецидивирующий эписклерит, склерит и увеит. При данных патологических процессах поражается дренажная система глаза, что влечет за собой повышение ВГД.
- Хронический кератит. Повышение ВГД напрямую связано как с воспалением роговой оболочки, так и с вторичным формированием бельма, передних синехий и тяжелыми дегенеративно-дистрофическими изменениями роговицы. Помимо органических предпосылок к развитию вторичной глаукомы, постоянное раздражение оболочки ведет к рефлекторному гипертонусу.
- Эктопия хрусталика. Клинические проявления развиваются при вывихе хрусталика в ПКГ или стекловидное тело, что обусловлено нарушением внутриглазной гидродинамики.
- Катаракта. Глаукоматозные изменения характерны только для незрелой возрастной, травматической или старческой перезрелой формы катаракты. ВГД при этом возрастает из-за сопутствующего хрусталикового блока и сужения передней камеры.
- Тромбоз центральной вены сетчатки. Из-за того, что тромбоз ЦВТ приводит к ишемии, возникает неоваскуляризация радужки, которая в дальнейшем распространяется на область передней камеры.
- Травматические повреждения. Причиной выступает контузия глаза или рана, при которой наблюдается врастание эпителия по ходу зрительного канала. При ожоговой природе патологии повышение ВГД — следствие гиперпродукции водянистой влаги.
- Дегенеративные изменения. Триггером выступают дистрофические изменения в зоне УПК, при которых затрудняется отток внутриглазной жидкости.
- Патологические новообразования внутриглазной локализации. ВГД повышается из-за наличия объемного образования в полости глазного яблока. Из злокачественных патологий наиболее распространенны ретинобластома и меланома глаза.
Патогенез
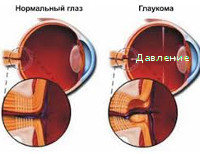
В основе развития вторичной глаукомы лежит нарушение гидродинамики внутриглазной жидкости, в частности, ее оттока. К этому приводит механическое блокирование угла передней камеры (УПК), вызванное отеком трабекулярной сети. В 20% случаев ключевая роль в механизме развития отводится патологической гиперсекреции, что ведет к накоплению большого объема экссудата. Повышение проницаемости стенки сосудов венозного русла и спазм артериол дополнительно стимулируют развитие глазной гипертензии как одного из проявлений болезни. При эктопии хрусталика возникает компрессия роговой оболочки к УПК и трабекуле. При вторичном повреждении стекловидного тела, помимо возникновения зрачкового блока, возможна его обтурация массами межтрабекулярных щелей.
При длительном течении заболевания в области дренажной системы глаза на смену функциональным изменениям приходит формирование органических преград на пути оттока. Прогрессирующее образование гониосинехий, организация экссудата в зоне трабекул и усиление ангиогенеза ведет к нарастанию клинических проявлений зрительной дисфункции. При неопластическом происхождении патологии степень нарастания клинических проявлений определяется скоростью роста новообразования в полости орбиты. При кровотечении в полость стекловидного тела или переднюю камеру повышение ВГД коррелирует с объемом кровоизлияния. Давление снижается по мере рассасывания крови, однако из-за организации сгустков и обтурации трабекулярной сети может быстро нарастать после периода мнимого благополучия.
Классификация
Заболевание имеет исключительно приобретенное происхождение. С клинической точки зрения выделяют одно- и двухстороннюю форму. По этиологии вторичную глаукому классифицируют на:
- Увеальную поствоспалительную. Возникает из-за продолжительного течения воспалительных процессов или наличия поствоспалительных изменений.
- Факогенную. Развивается из-за травматических повреждений хрусталика или является осложнением катаракты.
- Сосудистую. Этиология этой формы напрямую связана с тромбозом или стойким повышением давления в эписклеральных венах глазного яблока.
- Травматическую. В основе формирования глаукомы лежат повреждения органа зрения, вызванные действием термических, химических или ионизирующих факторов.
- Дегенеративную. Дегенеративно-дистрофические изменения приводят к развитию заболевания у больных увеопатиями, аномалией Фукса и иридокорнеальным эндотелиальным синдромом.
- Неопластическую. Возникновению этого варианта патологии предшествует появление доброкачественных и злокачественных новообразований глазного яблока, которые ведут к повышению офтальмотонуса.
Симптомы вторичной глаукомы
Клинические проявления зависят от особенностей течения основной патологии. В большинстве случае поражается только один глаз. При двухсторонней форме изменения развиваются несимметрично. Длительное время симптоматика заболевания отсутствует, за исключением случаев, когда возникновение патологии обусловлено травмой или послеоперационными осложнениями. При увеальной форме пациенты чаще ощущают повышение офтальмотонуса в вечернее время. Наблюдается быстрое, прогрессирующее снижение остроты зрения. Зачастую в течение 1 года наступает полная потеря зрительных функций.
Если заболевание развивается на фоне эктопии хрусталика или катаракты, пациенты предъявляют жалобы на резкую боль в области глазницы, снижение зрения, покраснение переднего отдела глазного яблока. Патология может сопровождаться тошнотой, рвотой, головокружением. Отличительный симптом – дрожание хрусталика при движениях глазных яблок (факодонез). Особенность глаукомы у больных с онкологическими новообразованиями — в медленном нарастании клинических проявлений. Общие симптомы для всех форм – появление радужных кругов перед глазами при взгляде на источник света, затуманивание зрения, головная боль с иррадиацией в надбровные дуги. Часто нарушается аккомодационная способность, в которой превалирует спазм аккомодации. При выполнении зрительной работы быстро развиваются астенопические жалобы.
Осложнения
Наиболее тяжелое осложнение вторичной глаукомы – слепота. Пациенты с данной патологией подвержены высокому риску атрофии зрительного нерва. При сосудистой форме и раневом генезе заболевания распространены кровоизлияния в стекловидное тело и гифема. Возможен рубеоз радужки и неоваскуляризация роговицы. Увеальная глаукома часто осложняется воспалительными и инфекционными заболеваниями (кератит, конъюнктивит, блефарит). Из-за быстрого повышения офтальмотонуса при контузии глаза в практической офтальмологии широко встречаются субконъюнктивальные кровотечения (гипосфагма). При разрывах капсулы хрусталика у пациентов с факолитической формой возникает пластический иридоциклит.
Диагностика
Для постановки диагноза вторичной глаукомы необходимо тщательно собрать анамнез с целью выявления первопричины повышения давления внутри глазного яблока. Наружный осмотр неинформативен, что часто приводит к несвоевременной диагностике. Специфический комплекс офтальмологического обследования включает:
- Гониоскопию. Исследование позволяет изучить состояние передней камеры глазного яблока, выявить морфологические предпосылки к нарушению оттока ВГЖ, а именно, сниженные объема камеры, закрытие УПК, патологии строения роговично-склеральной трабекулы.
- Бесконтактную тонометрию глаза. Выявляется превышение внутриглазным давлением толерантных значений (более 20-22 мм. рт. ст.). Для большей информативности изменений внутриглазного давления в течение дня используют суточную тонометрию.
- УЗИ глаза. Цель ультразвукового исследования – выявить органические изменения, которые потенцируют повышение офтальмотонуса. Дает возможность выявить злокачественные новообразования, признаки эктопии хрусталика.
- Офтальмоскопию. Осмотр глазного дна информативен для визуализации атрофических изменений диска зрительного нерва, вторичного поражение внутренней оболочки, которые возникают при длительном повышении офтальмотонуса.
- Биомикроскопию глаза. Проводится детальный осмотр передней поверхности глазного яблока для выявления язв и бельма роговой оболочки.
- Электронную тонографию глаза. Для вторичной глаукомы характерен инвертированный тип кривой повышения давления с типичным вечерним подъемом. Тонография глазного яблока позволяет измерить объем ВГЖ и рассчитать коэффициент ее оттока.
- Визометрию. У пациентов диагностируют прогрессирующую зрительную дисфункцию. При дополнительном проведении рефрактометрии чаще определяется миопический тип клинической рефракции.
- Периметрию. Определяется сужение полей зрения по концентрическому типу.
Лечение вторичной глаукомы
Цель этиотропной терапии – устранить основное заболевание. При контузионной природе заболевания терапевтическая тактика базируется на назначении анальгетиков, седативных и десенсибилизирующих средств. В комплексном лечении патологии используется:
- Гипотензивная терапия. Применяется при диагностике повышенного ВГД, вызванного гиперсекрецией водянистой влаги. Для достижения толерантных значений внутриглазного давления используют лекарственные средства из группы М-холиномиметиков, адреноблокаторов, ингибиторов карбоангидразы, альфа-2-агонистов и простагландинов.
- Хирургическое вмешательство. При развитии патологии из-за бомбажа роговой оболочки и уменьшения объема передней камеры показана трепанация роговицы. Возникновение зрачкового блока из-за эктопии требует экстракции хрусталика. Если заболевание сопровождается стойким расширением зрачка, на роговую оболочку накладывают кисетный шов. При сужении роговично-склерального угла применяется иридэктомия.
- Лазерная коагуляция сетчатки. Методика лечения используется только при стойком повышении давления в сосудах эписклеры. Доказана эффективность применения тотальной лазерной коагуляции сетчатки при первых признаках стаза крови в передних цилиарных артериях и водоворотных венах.
Прогноз и профилактика
Прогноз для жизни и трудоспособности при своевременной диагностике и лечении благоприятный. Особенность вторичной глаукомы в том, что при адекватной терапии можно восстановить зрительные функции. Специфические методы профилактики отсутствуют. В основе неспецифических превентивных мер лежит контроль показателей внутриглазного давления. Регулярно измерять ВГД рекомендовано пациентам, которым в течение года проводились оперативные вмешательства на глазном яблоке, имеющим травматические повреждения или отягощенный офтальмологический анамнез (глазная мигрень, катаракта, кровоизлияния в переднюю камеру).
Вторичная глаукома — лечение в Москве
Источник
1.3.4. ПЗУГ с витреохрусталиковым блоком (злокачественная глаукома) редко встречающаяся, но крайне тяжелая по течению и прогнозу форма. Характерными клиническими признаками злокачественной глаукомы является мелкая передняя камера, закрытый УПК по всей окружности, высокий уровень ВГД, относительный или абсолютный зрачковый блок. При спонтанной или миотической форме злокачественной глаукомы, как правило, переднезадняя длина глаза меньше 22,0 мм. Назначение миотиков вызывает парадоксальную реакцию: иридохрусталиковая диафрагма смещается кпереди, усиливается зрачковый блок, внутриглазное давление повышается. Злокачественная глаукома развивается после антиглаукомной операции. Имеет некоторые отличительные особенности. Фильтрационный вал не выражен, передняя камера мелкая на всем протяжении или отсутствует (может сохраняться щелевидной в области зрачка). При выраженной клинической картине возможен корнеохрусталиковый контакт на всем протяжении с образованием передних синехий. При гониоскопии в базальной колобоме радужки можно увидеть развёрнутые кпереди отростки цилиарного тела, нередко имеющие контакт с экватором хрусталика. Это подтверждается и при ультразвуковой биомикроскопии. Трудной для визуализации остаётся возможность обнаружения полостей в стекловидном теле. Диск зрительного нерва бледен или атрофичен (в зависимости от стадии процесса), с четкими границами, возможны стриарные геморрагии по краю диска.
Диагностика
Закрытоугольная глаукома со зрачковым блоком При латентно протекающей ЗУГ диагноз, как правило, ретроспективный, основанный на судьбе парного глаза, перенесшего острый приступ глаукомы. Если острого приступа не было, ситуация рассматривается как анатомическая особенность глаза. Симптомы отсутствуют, только при биомикроскопии можно выявить относительное измельчение передней камеры, связанное со смещением иридохрусталиковой диафрагмы кпереди. Гониоскопия свидетельствует о закрытии УПК, при этом зоны пигментации трабекулы и шлеммова канала без компрессии не просматриваются, по крайней мере, на большем протяжении.
Диагноз подострого приступа глаукомы основывается на очень скудных жалобах, которые нередко могут отсутствовать вовсе. Это лёгкое затуманивание, радужные круги вокруг источника света, дискомфорт в глазу, иногда головная боль в области лба и надбровных дуг. При осмотре можно обнаружить незначительную инъекцию, легкий отек роговицы, некоторое расширение зрачка. Гониоскопически можно выявить разную степень блокады УПК. Уровень ВГД может значительно повышаться за счёт выраженной ретенции камерной влаги. Как правило, подострый приступ не оставляет видимых последствий.
Диагноз острого приступа глаукомы обычно не вызывает затруднений. Пациент жалуется на возникшую боль в глазу, надбровье и соответствующей половине головы; снижение зрения, иногда значительное. При осмотре: застойная инъекция, может сопровождаться хемозом конъюнктивы. Нарушается прозрачность роговицы, она становиться отёчной, могут появляться буллёзные изменения; значительно теряется чувствительность. Передняя камера мелкая, иногда сохраняется только в области зрачка. Во время острого приступа водянистая влага может терять прозрачность из-за увеличения содержания в ней белка (хорошо видны после купирования отека роговицы). Радужная оболочка имеет застойную гиперемию, рисунок стушёван. Зрачок паралитически расширен, имеет неправильную форму. В последующем развивается секторальная атрофия стромы радужки. При возможном набухании хрусталика и потери им прозрачности область зрачка приобретает серовато-зелёный оттенок. В тех случаях, когда возможна офтальмоскопия, диск зрительного нерва представляется отёчным, со стушёванными границами и расширенными полнокровными венами. ВГД повышается до очень высоких цифр. При гониоскопии, которая возможна после снятия отека роговицы в результате энергичной гипотензивной терапии, выявляется закрытый УПК на всем протяжении. Некоторые офтальмологи подвергают диагноз сомнению, если на парном глазу при гониоскопии не выявляется узкий угол.
Хроническое течение следует рассматривать как следствие протяженного или протяженных острых приступов глаукомы с явно выраженными органическими изменениями прежде всего дренажной системы, что свидетельствует о явных признаках вторичности процесса.
Глаукома с плоской радужкой характеризуется закрытым углом и типичным (плоским) прикреплением радужки. Эта особенность строения радужки делает переднюю камеру более мелкой на периферии и относительно глубокой в центре.
Закрытоугольная глаукома с укорочением угла, или «ползучая» глаукома, как правило, протекает бессимптомно. Имеет особенности гониоскопической картины, выражающиеся в том, что вершиной угла часто служит не цилиарное тело, а корень радужки. При этом ход фокальной световой линии, не смещаясь, переходит на радужную оболочку.
Диагноз глаукомы с витреохрусталиковым блоком (злокачественная глаукома) важен и сложен. При спонтанной первичной злокачественной глаукоме всегда мелкая камера, закрытый угол, высокий уровень ВГД, относительный зрачковый блок. Процесс часто выявляется случайно. Для злокачественной глаукомы после антиглаукоматозных операций характерна смешанная инъекция разной степени выраженности, практически отсутствуют признаки наружной фильтрации через вновь созданные пути оттока, передняя камера мелкая до щелевидной или сохраняется только в области зрачка. При гониоскопии в просвете базальной колобомы можно увидеть направленные кпереди и контактирующие с экватором хрусталика отростки цилиарного тела. ВГД повышено или очень высокое. Если роговица и хрусталик достаточно прозрачны, при биомикроскопии можно увидеть в стекловидном теле свободные зоны. Особенно важную дополнительную информацию позволяет получить ультразвуковая биомикроскопия: переднее положение цилиарного тела и иридохрусталиковой диафрагмы, изменения объема и конфигурации задней камеры, укорочение передне-задней оси, дополнительно содержащие внутриглазную жидкость камеры в стекловидном теле.
Анамнез
Ввиду того, что ПЗУГ протекает волнообразно, в межприступный период жалоб, как правило, нет. Симптомы, указывающие на глазную патологию, появляются при подостром и остром приступе глаукомы. При продвинутых стадиях заболевания, когда глаукоматозный процесс принимает хронический характер, жалобы схожи с теми, которые предъявляют пациенты с первичной открытоугольной глаукомой (ПОУГ). Заболевание двустороннее, но острый приступ редко развивается на обоих глазах одновременно.
Непосредственной причиной острого приступа в анамнезе часто считают стресс, нервно-психологическое перевозбуждение, длительную работу с наклоном головы, чрезмерно большой объем принятой жидкости, переохлаждение, индуцированный мидриаз. Следует обращать внимание на возможные общие жалобы: головную боль, тошноту, рвоту, кишечные расстройства.
Физикальные исследования
• Исследование зрительных функций (визометрия, периметрия).
• Наружный осмотр (общая оценка).
• Биомикроскопия (состояние слизистой, роговицы, глубины передней камеры и прозрачность водянистой влаги, состояние радужки, размер, форма и положение зрачка и его реакция на свет, степень прозрачности хрусталика и стекловидного тела).
Лабораторные исследования
• Как правило, не проводятся.
Инструментальные исследования
• Гониоскопия.
• Офтальмоскопия.
• Тонография (редко, по показаниям).
• Ультразвуковая биометрия и ультразвуковая биомикроскопия.
Дифференциальный диагноз
Диагноз ПЗУГ обычно не вызывает затруднений. В ряде случаев возникает необходимость дифференцировать острый приступ глаукомы с иридоциклитом, для которого характерны перикорнеальная инъекция; прозрачная, блестящая, не теряющая чувствительности роговица; нормальная глубина передней камеры (редко может быть неравномерна); гиперемия и сглаженность рельефа радужки; более узкий, чем на здоровом глазу, зрачок; преобладание болей в глазу; ВГД в пределах нормы или понижено (иногда может быть повышено).
На высоте острого приступа глаукомы при отсутствии специалиста возникает необходимость дифференцировать с приступом мигрени, гипертоническим кризом, желудочно-кишечной инфекцией, острым животом. Злокачественную глаукому, развившуюся в послеоперационном периоде, следует дифференцировать с синдромом мелкой передней камеры, в понятие которого входит цилиохориоидальная отслойка, гиперфильтрация, наружная фильтрация, циклодиализная щель.
Лечение
Цель лечения: сохранение зрения; снижение ВГД до толерантного уровня; сохранение качества жизни.
Показания к госпитализации: некупируемый в течение суток острый приступ глаукомы; отсутствие стойкой нормализации уровня ВГД, сопровождающееся снижением зрительных функций; злокачественная глаукома.
Немедикаментозное лечение
Входит в комплекс мероприятий для купирования острого приступа глаукомы: горячие ножные ванны; солевое слабительное; гирудотерапия (пиявки на височную область); горчичники на область затылка.
Медикаментозное лечение
Общие принципы
Лечение направлено на снижение ВГД до уровня цели (или толерантного), что предполагает создание условий для сохранения зрительных функций. При хроническом течении, сопровождающимся отсутствием стойкой нормализации уровня ВГД, рекомендуют:
Местно: пилокарпина гидрохлорид 1-2% по капле до 4 раз в день; бета-адреноблокаторы (при отсутствии противопоказаний): тимолола малеат 0,25-0,5% по 1 капле 2 раза в день, бетоптик 0,5% (бетоптик-С) по 1 капле 2 раза в день, проксодолол 1% по 1 капле 2 раза в день; местные ингибиторы карбоангидразы: азопт 1% по 1 капле 2 раза в день, трусопт 2% по 1 капле до 3-х раз в день; комбинированные препараты: фотил (тимолол 0,5% пилокарпин 2%) по 1 капле 2 раза в день, фотил-форте (тимолол 0,5% пилокарпин 4%) по 1 капле 2 раза в день.
Для купирования острого приступа глаукомы:
• местно – бета-адреноблокаторы (при отсутствии противопоказаний, см. выше); местные ингибиторы карбоангидразы (см. выше); пилокарпина гидрохлорид 1-2% (после начавшегося снижения уровня ВГД);
• системно – глицерол 50% 1-1,5 г/кг веса внутрь; маннитол 20% 1-2 г/кг внутривенно медленно в течение 45 минут; диакарб 0,25 мг 2 раза в день с одновременным приемом панангина по 1 таблетке 3 раза в день.
Злокачественная глаукома:
• местно – циклоплегики – атропин сульфат 1% по 1 капле до 6 раз в день, цикломед 1% по 1 капле до 6 раз в день; бета-адреноблокаторы (при отсутствии противопоказаний, см. выше); адренергические антагонисты: клонидин 0,25-0,5% по 1 капле 2 раза в день, эпипефрин 0,25-2% по 1 капле до 3-х раз в день; местные ингибиторы карбоангидразы (см. выше); стероидные противовоспалительные препараты – дексаметазон 0,1% до 4-х раз в день; нестероидные противовоспалительные препараты – диклофенак или индометацин или непафенак 0,1% по 1 капле до 4-х раз в день;
• системно – глицерол 50% (см. выше); маннитол 20% (см. выше); диакарб 250 мг (см. выше).
Лазерное лечение
Профилактическую иридэктомию выполняют на одном глазу, если в анамнезе на парном глазу был острый или подострый приступ. Если оба глаза имеют латентно протекающую ПЗУГ и нет никаких диагностических приёмов, позволяющих точно установить, разовьётся ли острый приступ глаукомы в будущем, необходимо проведение профилактической иридэктомии на обоих глазах. В 15-25% случаев профилактическая иридэктомия не предотвращает развития острого приступа глаукомы. Профилактическая лазерная иридэктомия малоэффективна при «ползучей» ПЗУГ и неэффективна при глаукоме с плоской радужкой. С лечебной целью лазерную иридэктомию выполняют при подостром и остром приступе глаукомы. В последнем случае она эффективна при умеренно выраженных изменениях. При злокачественной глаукоме лазерную иридэктомию делают даже в том случае, если во время предыдущей антиглаукоматозной операции уже было сформировано иридотомическое отверстие. Кроме этого лазер используют для гиалоидотомии и циклофотокоагуляции.
Хирургическое лечение
Показания: отсутствие нормализации уровня ВГД, сопровождающееся снижением зрительных функций; некупирующийся в течение суток острый приступ глаукомы; неэффективность медикаментозного и лазерного лечения при злокачественной глаукоме. Базовая операция – синустрабекулэктомия с многочисленными модификациями. Эффективной считается операция иридоциклоретракции по М.М. Краснову. В начальных стадиях оказывается эффективной микроинвазивное дренирование задней камеры. При наличии факторов риска развития рубцовой блокады вновь созданных путей оттока применяют цитостатики и антиметаболиты. Дренажная хирургия при неблагоприятных исходах синустрабекулэктомии с применением антиметаболитов. При злокачественной глаукоме, особенно в случае ее развития после хирургического вмешательства, рассматриваются 3 типа хирургической тактики: операции на стекловидном теле (витреоаспирация, передняя и тотальная витрэктомия); экстракция хрусталика вне зависимости от степени его помутнения; комбинированные вмешательства (витреоленсэктомия).
Примерные сроки нетрудоспособности
Зависят от тяжести клинической картины. При определенной потере зрительных функций определяется инвалидность.
Дальнейшее ведение
Все больные глаукомой нуждаются в активном диспансерном наблюдении, предусматривающим строгий контроль за состоянием глаукоматозного процесса и предупреждения необратимых изменений.
Прогноз
Относительно благоприятный при латентном и хроническом течении. При приступообразном течении прогноз менее благоприятный, так как уровень офтальмотонуса плохо контролируется, размахи суточных колебаний ВГД значительны, что вызывает быстрое прогрессирование процесса. При злокачественной глаукоме прогноз всегда серьёзный или неблагоприятный.
Источник