Ретинопатия сетчатки глаза признаки и лечение
Ретинопатия – поражение ретинальных сосудов, приводящее к нарушению кровоснабжения сетчатки, ее дистрофии, атрофии зрительного нерва и слепоте. Ретинопатия протекает безболезненно: при этом отмечается появление перед глазами плавающих пятен (скотом) и пелены, прогрессирующее снижение зрения. Диагностика ретинопатии требует проведения консультаций специалистов (офтальмолога, невролога, кардиолога, эндокринолога), исследования остроты и полей зрения, выполнения офтальмоскопии, биомикроскопии, флуоресцентной ангиографии глазного дна, электрофизиологических исследований, УЗИ глаза. При ретинопатии необходимо достижение компенсации сопутствующих заболеваний, назначение вазодилататоров, витаминов, антикоагулянтов, проведение гипербарической оксигенации, лазеркоагуляции сетчатки.
Общие сведения
Понятием «ретинопатии» в офтальмологии обозначаются различные по происхождению патологические изменения сетчатки, не связанные с воспалением (ретинопатии первичные), а также поражения сетчатки, развивающиеся вследствие других заболеваний (ретинопатии вторичные). Среди первичных ретинопатий выделяют центральную серозную, острую заднюю многофокусную и наружную экссудативную ретинопатию. К вторичным ретинопатиям относят диабетическую, гипертоническую, травматическую, а также ретинопатию при заболеваниях крови. В отдельную форму, которая изучается не только офтальмологией, но и педиатрией, выделяется ретинопатия недоношенных.
Ретинопатия
Первичные ретинопатии
Центральная серозная ретинопатия
Этиология первичных ретинопатий остается неизвестной, поэтому их относят к идиопатическим. Центральная серозная ретинопатия (центральный серозный ретинит, идиопатическая отслойка желтого пятна) чаще выявляется у мужчин 20-40 лет, не имеющих соматических заболеваний. В анамнезе пациенты указывают на перенесенные эмоциональные стрессы, частые головные боли по типу мигрени. При центральной серозной ретинопатии поражение сетчатки обычно одностороннее.
Симптомы центральной серозной ретинопатии включают микропсию (уменьшение размеров видимых предметов), появление скотом, снижение остроты и сужение полей зрения. Важным дифференциально-диагностическим признаком является улучшение зрения при использовании слабо положительных линз.
Патоморфологическая картина при центральной серозной ретинопатии характеризуется серозной отслойкой пигментного эпителия в макулярной области, что определяется в процессе офтальмоскопии как ограниченное овальное или круглое выбухание более темного цвета, чем окружающие ткани сетчатки. Типично отсутствие фовеального рефлекса (световой полоски вокруг центральной ямки сетчатки), наличие желтоватых или сероватых преципитатов.
В лечении центральной серозной ретинопатии используется лазерная коагуляция сетчатки. Проводится терапия, направленная на укрепление сосудистой стенки, улучшение микроциркуляции, уменьшение отека сетчатки; назначается оксигенобаротерапия. В 80% случаев, при своевременной активной терапии серозной ретинопатии удается остановить отслойку сетчатки и восстановить зрение до исходного уровня.
Острая задняя многофокусная пигментная эпителиопатия
Данная форма ретинопатии может быть одно- или двусторонней. При острой задней многофокусной пигментной эпителиопатии образуются множественные плоские субретинальные очаги серовато-белого цвета, при обратном развитии которых формируются участки депигментации. При осмотре глазного дна определяются периваскулярный отек периферических сосудов сетчатки, извитость и расширение вен, отек ДЗН.
У значительной части больных происходит помутнение стекловидного тела, развивается эписклерит и иридоциклит. Рано нарушается центральное зрение, в поле зрения появляются центральные или парацентральные скотомы.
Лечение задней многофокусной пигментной эпителиопатии проводится консервативно; включает назначение витаминотерапии, сосудорасширяющих препаратов (винпоцетина, пентоксифиллина и др.), ангиопротекторов (солкосерила), ретробульбарных инъекций кортикостероидов, гипербарической оксигенации. Прогноз при данной форме первичной ретинопатии, как правило, благоприятный.
Наружная экссудативная ретинопатия
Развитие наружной экссудативной ретинопатии (болезни Коутса, наружного экссудативного ретинита) преимущественно отмечается у молодых мужчин. Поражение сетчатки чаще одностороннее. При данной форме ретинопатии под сосудами сетчатки скапливается экссудат, геморрагии, кристаллы холестерина. Изменения, как правило, локализуются на периферии глазного дна; поражение макулярной зоны происходит редко. Нередко при ангиографии сетчатки выявляются множественные микроаневризмы, артериовенозные шунты.
Течение наружной экссудативной ретинопатии медленное, прогрессирующее. Лечение проводится путем лазеркоагуляции сетчатки и гипербарической оксигенации. Прогноз отягощается отслойкой сетчатки, требующей неотложного вмешательства, развитием иридоциклита и глаукомы.
Вторичные ретинопатии
Гипертоническая ретинопатия
Патогенетически гипертоническая ретинопатия связана с артериальной гипертензией, почечной недостаточностью, токсикозом беременных. При этой форме ретинопатии отмечается спазм артериол глазного дна с последующим эластофиброзом или гиалинозом их стенок. Тяжесть поражения определяется степенью гипертензии и длительностью течения гипертонической болезни.
В развитии гипертонической ретинопатии выделяют 4 стадии. Стадия гипертонической ангиопатии сетчатки характеризуется обратимыми функциональными изменениями, затрагивающими артериолы и венулы сетчатки.
В стадии гипертонического ангиосклероза поражение ретинальных сосудов носит органический характер и связано со склеротическим уплотнением сосудистых стенок, снижением их прозрачности.
Стадия гипертонической ретинопатии характеризуется наличием очаговых изменений в ткани сетчатки (геморрагий, плазморрагий, отложений липидов, белкового экссудата, зон ишемического инфаркта), частичного гемофтальма. У пациентов с гипертонической ретинопатией отмечается снижение остроты зрения, появляются скотомы (плавающие пятна) перед глазами. Обычно на фоне антигипертензивной терапии данные изменения регрессируют, а симптомы исчезают.
В стадии гипертонической нейроретинопатии к ангиопатии, ангиосклерозу и собственно ретинопатии, присоединяются явления отека ДЗН, экссудации, очаги отслойки сетчатки. Данные изменения более характерны для злокачественной гипертонии и гипертензии почечного генеза. Стадия гипертонической нейроретинопатии может закончиться атрофией зрительного нерва и необратимой потерей зрения.
Диагностика гипертонической ретинопатии включает консультацию офтальмолога и кардиолога, проведение офтальмоскопии и флюоресцентной ангиографии. Офтальмоскопическая картина характеризуется изменением калибра сосудов сетчатки, их частичной или тотальной облитерацией, симптомом Салюса — Гунна (смещением вены в глубокие ретинальные слои вследствие давления на нее напряженной и уплотненной артерии в зоне их перекреста), субретинальной экссудацией и др.
При гипертонической ретинопатии проводится коррекция артериальной гипертония, назначаются антикоагулянты, витамины, проводится оксигенобаротерапия и лазерная коагуляция сетчатки. Осложнениями гипертонической ретинопатии являются рецидивирующий гемофтальм и тромбозы вен сетчатки. Прогноз гипертонической ретинопатии серьезный: не исключается значительное снижение зрения и даже развитие слепоты. Ретинопатия отягощает течение основной патологии и беременности, поэтому может стать медицинским основанием для искусственного прерывания беременности.
Атеросклеротическая ретинопатия
Причиной развития атеросклеротической ретинопатии служит системный атеросклероз. Изменения, происходящие в сетчатке в стадиях ангиопатии и ангиосклероза, аналогичны таковым при гипертонической ретинопатии; в стадии нейроретинопатии появляются мелкие капиллярные геморрагии, отложения кристаллического экссудата по ходу вен, побледнение ДЗН.
Основными методами офтальмологической диагностики атеросклеротической ретинопатии служит прямая и непрямая офтальмоскопия, ангиография сосудов сетчатки. Специальное лечение атеросклеротической ретинопатии не проводится. Наибольшее значение имеет терапия основного заболевания – назначение дезагрегантов, антисклеротических, сосудорасширяющих препаратов, ангиопротекторов, мочегонных средств. При развитии нейроретинопатии показаны курсы электрофореза с протеолитическими ферментами. Осложнениями атеросклеротической ретинопатии часто становятся окклюзия артерий сетчатки, атрофия зрительного нерва.
Диабетическая ретинопатия
Патогенез диабетической ретинопатии обусловлен наличием сахарного диабета 1 или 2 типа. Основными факторами риска развития ретинопатии являются длительность течения диабета, выраженная гипергликемия, нефропатия, артериальная гипертензия, ожирение, гиперлипидемия, анемия. Диабетическая ретинопатия является наиболее частыми и серьезным осложнением диабета и служит главной причиной слабовидения и слепоты.
В развитии данной формы заболевания выделяют стадии диабетической ангиопатии, диабетической ретинопатии и пролиферирующей диабетической ретинопатии. Первые две стадии (ангиопатии и простой ретинопатии) протекают с теми же изменениями, что и аналогичные стадии гипертонической и атеросклеротической ретинопатии. В ранней стадии пролиферирующей диабетической ретинопатии развивается неоваскуляризация сетчатки, в поздней стадии происходит врастание вновь образованных сосудов и рецидивирующие кровоизлияния в стекловидное тело, разрастание глиальной ткани. Натяжение волокон и деформация стекловидного тела обусловливают развитие тракционной отслойки сетчатки, которая и является причиной неизлечимой слепоты при диабетической ретинопатии.
В начальных стадиях диабетическая ретинопатия проявляется устойчивым снижением остроты зрения, появлением перед глазами пелены и плавающих пятен, которые периодически исчезают. Затруднено чтение и выполнение мелкой работы. В поздней пролиферирующей стадии наступает полная потеря зрения.
Проведение офтальмоскопии под мидриазом позволяет детально осмотреть глазное дно и выявить характерные для диабетической ретинопатии изменения. Функциональное состояние сетчатки периферических зон исследуется с помощью периметрии. С помощью УЗИ глаза определяются участки уплотнений, кровоизлияний, рубцов в толще глазного яблока. Электроретинография проводится с целью определения электрического потенциала и оценки жизнеспособности сетчатки. Для уточнения состояния сетчатки применяется лазерная сканирующая томография и ретинальная ангиография.
Дополнительные сведения в комплексе офтальмологического обследования пациентов с диабетической ретинопатией получают с помощью определения остроты зрения, биомикроскопии, диафаноскопии глаза, определения критической частоты слияния мельканий (КЧСМ) и т. д.
Лечение диабетической ретинопатии должно проходить под контролем офтальмолога и эндокринолога (диабетолога). Необходим тщательный контроль уровня глюкозы в крови, своевременный прием противодиабетических препаратов, витаминов, антиагрегантов, ангиопротекторов, антиоксидантов, средств, улучшающих микроциркуляцию. При отслоении сетчатки применяют лазеркоагуляцию. В случае выраженных изменений в стекловидном теле и образовании рубцов показано проведение витрэктомии, витреоретинальной операции.
Осложнениями диабетической ретинопатии служат катаракта, гемофтальм, помутнение и рубцовые изменения стекловидного тела, отслойка сетчатки, слепота.
Ретинопатия при заболеваниях крови
Ретинопатии могут развиваться при различной патологии системы крови – анемиях, полицитемии, лейкозах, миеломной болезни, макроглобулинемии Вальденстрема и др.
Каждая из форм характеризуется специфической офтальмоскопической картиной. Так, при ретинопатии, обусловленной полицитемией, вены сетчатки приобретают темно-красный цвет, а глазное дно – цианотичный оттенок. Нередко развиваются тромбоз вен сетчатки и отек ДЗН.
При анемиях глазное дно, напротив, бледное, сосуды сетчатки расширены, окраска и калибр артерий и вен одинаковы. Ретинопатия при анемиях может сопровождаться субретинальными и экстраретинальными кровоизлияниями (гемофтальмом), экссудативной отслойкой сетчатки.
При лейкозах со стороны глазного дна наблюдается извитость вен, диффузный отек сетчатки и ДЗН, кровоизлияния, скопление зон экссудата.
При миеломной болезни и макроглобулинемии Вальденстрема в результате диспротеинемии, парапротеинемии, сгущения крови расширяются ретинальные вены и артерии, развиваются микроаневризмы, тромботические окклюзии вен, геморрагии в сетчатку.
Лечение ретинопатий, связанных с патологией системы крови, требует терапии основного заболевания, проведения лазеркоагуляции сетчатки. В отношении зрительной функции прогноз серьезный.
Травматическая ретинопатия
Развитие травматической ретинопатии связано с внезапным и резким сдавлением грудной клетки, при котором происходит спазм артериол, наступает гипоксия сетчатки с выходом в нее транссудата. В ближайшем периоде после травмы развиваются кровоизлияния и органические изменения сетчатки. Травматическая ретинопатия может привести к атрофии зрительного нерва.
Последствиями контузии глазного яблока служат изменения, получившие название Берлиновское помутнение сетчатки. Данная форма травматической ретинопатии связана с субхориоидальным кровоизлиянием и отеком глубоких ретинальных слоев, выходом транссудата в пространство между сетчаткой и сосудистой оболочкой.
Для лечения травматической ретинопатии назначается витаминотерапии, проводится борьба с тканевой гипоксией, гипербарическая оксигенация.
Ретинопатия недоношенных
Перечисленные выше формы ретинопатии, преимущественно встречаются у взрослых. Особую форму заболевания представляет ретинопатия недоношенных, связанная с недоразвитием сетчатки у детей, родившихся от преждевременных родов. Для завершения формирования и созревания всех структур глаза недоношенные дети нуждаются в зрительном покое и бескислородном местном тканевом дыхании (гликолизе). С другой стороны, для выхаживания недоношенных и стимуляции метаболических процессов в жизненно важных органах требуется дополнительная оксигенация, что приводит к угнетению гликолиза в сетчатой и сосудистой оболочках глаза.
Наибольшему риску развития ретинопатии недоношенных подвержены дети, рожденные на сроке гестации менее 31 недели, с массой при рождении менее 1500 гр, нестабильным общим состоянием, получающие длительную кислородотерапию, перенесшие переливание крови.
Новорожденные группы риска по развитию ретинопатии обследуются офтальмологом спустя 3-4 недели после рождения. Офтальмологическое обследование повторяют каждые 2 недели до завершения формирования сетчатки. К поздним осложнениям ретинопатии недоношенных относят близорукость, косоглазие, амблиопию, глаукому, отслойку сетчатки, слабовидение.
В начальных стадиях ретинопатии недоношенных может произойти самопроизвольное излечение, поэтому применяется наблюдательная тактика. В остальных случаях показано проведение лазерной коагуляции или криоретинопексии, а при неэффективности — склеропломбировки, витрэктомии.
Профилактика
С целью предупреждения развития ретинопатии необходимо диспансерное наблюдение офтальмологом пациентов с гипертонической болезнь, сахарным диабетом, атеросклерозом, заболеванием почек, заболеваниями крови, травмами, беременных с нефропатией и др.
Профилактика ретинопатии недоношенных требует внимательного ведения беременности у женщин группы риска по преждевременным родам, совершенствования условий выхаживания недоношенных. Дети, перенесшие ретинопатию в период новорожденности, должны обследоваться детским офтальмологом ежегодно до 18 лет.
Важную роль в профилактике ретинопатий играет согласованность действий специалистов различных профилей: офтальмологов, эндокринологов, кардиологов, неврологов, акушеров-гинекологов, педиатров, травматологов и др.
Источник
Сетчатка — это тонкий слой внутренней оболочки глаза, который прилегает к задней части глазного яблока. Она представляет собой сложно устроенную многослойную структуру. На нее проецируется изображение с роговицы и хрусталика, после чего оно преобразуется в нервные импульсы и передается в зрительные отделы головного мозга. На фоне различных общих и системных заболеваний нередко возникают патологии, приводящие к поражению сетчатки глаза и ее истончению. В результате атрофируется зрительный нерв и пациенты теряют способность полноценно видеть и даже полностью утрачивают зрение.
Что это такое
Ретинопатия — это поражения сетчатой оболочки глазного яблока, имеющие разную этиологию. Патология развивается как следствие нарушения циркуляции крови из-за проблем с ретинальными сосудами. Это приводит к необратимому снижению зрения. Причины возникновения первичной формы заболевания до конца не выяснены и считаются идиопатическими.
Вторичные формы часто являются осложнением гипертонии, сахарного диабета, почечной недостаточности, избыточного веса. Однако есть и другие причины развития нарушений. В группу риска входят люди, имеющие:
- среднюю и высокую степень близорукости;
- токсикоз на поздних стадиях беременности (гестоз);
- травмы головного мозга и непосредственно глазного яблока;
- заболевания сердечно-сосудистой системы (атеросклероз);
- артериальную гипертензию;
- сахарный диабет, особенно в пожилом возрасте;
- тяжело протекающие инфекционные заболевания.
Также заболеванием страдают недоношенные младенцы, которые выхаживаются в кислородных кувезах. Патология обычно протекает незаметно: для нее характерны такие симптомы, как появление пятен и пелены перед глазами, прогрессирующее снижение остроты зрения. Своевременная диагностика зрения на современном оборудовании позволит выявить болезнь на ранней стадии.
Виды
Ретинопатия — это патологические изменения в сетчатке разного происхождения. В зависимости от причин, вызвавших болезнь, принято выделять следующие виды:
- Диабетическая. Развивается у пациентов, на протяжении нескольких лет страдающих сахарным диабетом 1 или 2 типа, особенно при высоких показателях уровня содержания сахара в крови, несоблюдении рекомендованной диеты, нарушении медикаментозного и инъекционного лечения. Факторами риска являются повышенное давление, нехватка железа в организме, ожирение. Это наиболее опасное осложнение диабета. Сосуды сетчатки поражаются, к тканям поступает меньше кислорода. Сначала снижается острота зрения, появляются и внезапно исчезают плавающие пятна. Пациентам сложно работать с мелкими предметами, читать. На поздней стадии при отсутствии лечения и прогрессировании заболевания происходит полная отслойка сетчатки, зрительная функция утрачивается. В рамках лечения проводится полное обследование у офтальмолога и эндокринолога.
- Атеросклеротическая. Протекает на фоне общего атеросклероза, так как из-за образования бляшек затрудняется ток крови. Диагностика подразумевает проведение офтальмоскопии (исследование глазного дна) для оценки состояния сетчатки и питающих ее кровеносных сосудов. Также специалисту видны изменения в стекловидном теле. При этой форме наблюдается побледнение диска зрительного нерва, липидные отложения, небольшие, но многочисленные капиллярные кровоизлияния. Для коррекции патологии хирургического вмешательства не требуется. Пациентам назначается этиотропная терапия: антисклеротические средства, препараты для расширения сосудов сетчатой оболочки глазного яблока, улучшения микроциркуляции в них.
- Гипертоническая. Эта форма заболевания развивается как следствие стабильно высокого давления, почечной недостаточности и токсикоза на поздних сроках беременности. У пациентов наблюдаются спазм капилляров глазного дна, поражения сосудистых стенок, ухудшается кровоснабжение сетчатой оболочки, что приводит к изменениям в ее структуре.
- Травматическая. Болезнь проявляется после механических повреждений глаза из-за резкого спазма сосудов, кислородного голодания сетчатой оболочки, излияния в нее внутриглазной жидкости или капиллярных кровоизлияний из сосудов. В качестве терапии применяются витаминные капли местного применения.
Ретинопатия OU
| Название | Форма | Признаки |
| Диабетическая | Пролиферативная диабетическая ретинопатия OU | Осложнение при сахарном диабете I типа. Характерно образование новых сосудов, которые прорастают из сетчатой оболочки в стекловидное тело и вызывают кровоизлияния в нем. Нередко приводит к отслоению сетчатки и утрате зрения. |
| Диабетическая макулопатия | Возникает при II типе сахарного диабета и затрагивает центральную зону сетчатки, поэтому снижается центральное зрение. | |
| Фоновая ретинопатия | Патологические изменения происходят только в сетчатой оболочке глазного яблока. | |
| Гипертоническая | Гипертонический ангиосклероз | Изменяются ретинальные сосуды, происходит уплотнение их стенок |
| Нейроретинопатия | Для этой стадии характерны очаговые отслойки сетчатой оболочки, стойкие и необратимые изменения в ретине. Часто приводит к атрофии зрительного нерва и полной утрате зрения. Важна своевременная терапия. | |
| Гипертоническая ангиопатия | Обратимые изменения, затрагивающие исключительно сосуды сетчатой оболочки. | |
| Ретинопатия недоношенных | Ретролентальная фиброплазия | Возникает у детей, родившихся преждевременно (на 26–28 неделях). Изменения происходят в сетчатке и стекловидном теле из-за высокой концентрации кислорода в боксах. |
Сосуды сетчатки
Выделяют также первичные формы патологии:
| Название | Признаки и характер развития |
| Центральная серозная | Поражается эпителиальный слой макулярной области, содержащий пигменты. Зрение значительно ухудшается, предметы искажаются в размерах (выглядят меньше), уменьшается поле зрения. Для коррекции применяются хирургические методы. |
| Острая задняя многофокусная | Часто поражает оба глаза. Поврежденные сосуды сетчатой оболочки глаза выглядят отечными, вены увеличены. Поле зрения сужается, острота зрения снижается, наблюдается воспаление глазного яблока. Эта форма ретинопатии хорошо поддается лечению каплями для расширения и укрепления сосудов, противовоспалительными средствами. |
| Болезнь Коутса | Чаще всего встречается у мужчин до 45 лет, медленно прогрессирует, локализуется по краям сетчатой оболочки. Исследование глазного дна показывает наличие многочисленных излияний крови и внутриглазной жидкости в область под сетчаткой. Осложнениями являются отслоение сетчатки, воспаление радужной оболочки, повышение внутриглазного давления, глаукома. Требуется хирургическая коррекция нарушения. |
Признаки
При таком заболевании, как ретинопатия, симптомы проявляются не сразу. Они зависят от вида патологии и обычно выражаются в нарушении зрительной функции. Характерные признаки следующие:
- снижение остроты зрения;
- уменьшение угла обзора;
- появление точек, темные пятен, внезапной пелены;
- микроскопией предметов (уменьшение в размерах).
Также часто в глазном яблоке происходит кровоизлияние, разрастаются сосуды, что приводит к покраснению белка. При тяжелых формах патологии меняется цвет зрачка и нарушается его реакция. Нередко у пациентов отмечаются симптомы общего недомогания: головокружение, головная боль, тошнота. Для более точного диагноза понадобится провести исследование глазного дна.
Диагностика заболевания
Диагностика заболевания включает посещение нескольких узкопрофильных специалистов — офтальмолога, невролога, кардиолога, эндокринолога. Лечащий врач выписывает направление на комплексное обследование, которое проводится на высокоточном оборудовании. Офтальмология предлагает следующие методы:
- проверка остроты зрения;
- периметрия — изучение и анализ поля зрения;
- тонометрия — измерение внутриглазного давления;
- электрофизиологическое исследование, помогающее определить уровень жизнеспособности нервных клеток сетчатки и зрительного нерва;
- лазерное сканирование сетчатой оболочки;
- ультразвуковое исследование внутренних структур глаза;
- офтальмоскопия — осмотр глазного дна, помогающий точно оценить состояние сетчатой оболочки и ретинальных сосудов, а также стекловидного тела;
- флуоресцентная ретинальная ангиография.
Диагностика подбирается для каждого пациента индивидуально на основе сбора анамнеза и проведенных обследований.
Пациенты, страдающие сахарным диабетом, обследуются каждые полгода. Женщины в период беременности — раз в триместр. Для детей осмотр у офтальмолога является обязательным мероприятием в возрасте одного месяца и далее каждые две недели до завершения формирования сетчатки.
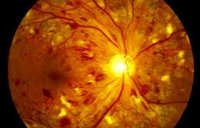
Глазное дно
Изменения глазного дна помогают определить форму и вид ретинопатии, для этого проводится специальное исследование — офтальмоскопия. Обычно сначала наблюдаются многочисленные мелкие кровоизлияния, хрупкие кровеносные сосуды и экссудат. На второй стадии отмечается расширение вен сетчатой оболочки. Затем происходит закупорка сосудов из-за нехватки кислорода и питательных веществ.
Лечение
При ретинопатии необходимо достичь компенсации параллельно протекающих заболеваний, устранить причины. Лечение патологии зависит от вида и стадии протекания процесса. В современной медицине применяют два направления:
- Консервативное — применение глазных капель, антикоагулянтов, сосудорасширяющих средств, витаминных и гормональных препаратов.
- Хирургическое. Метод коррекции нарушения зависит от степени поражения. Как правило, назначается лазерная операция, криохирургическая коагуляция сетчатки (воздействие жидким азотом), а также витрэктомия (удаление стекловидного тела). Проведение операции стоит доверить только опытному хирургу-офтальмологу в медицинской клинике, так как результат не всегда удовлетворительный.
Ретинопатия по венозному типу
Ретинопатия венозного стаза (ишемическая) проявляется внезапно появляющейся перед глазами пеленой и затуманиванием обоих глаз, раздвоением предметов, кратковременной утратой способности видеть одним глазом, стойким снижением остроты зрения. Вены сетчатой оболочки расширены, стенки их становятся проницаемыми, кровоток в них замедляется, также наблюдаются микроаневризмы. Нарушается проходимость крупных шейных артерий, также характерно наличие небольших кровоизлияний, тяготеющих к венозным сосудам. В артериях выражены склеротические процессы, в просвете артериальных сосудов образуются бляшки.
Диагностика заболевания включает флуоресцентную ангиографию. Обычно такая форма патологии развивается у больных атеросклерозом, заболеваниями крови и при осложненной близорукости высокой степени. Рекомендуется пройти обследование у ангиолога и нейрохирурга
Миопическая ретинопатия
Данная форма заболевания развивается на фоне близорукости (миопии) средней и высокой степени. Поражения сетчатой оболочки возникают из-за нарушений циркуляции крови и сосудистых расстройств. Ткани не получают питания в достаточном количестве, что ухудшает функционирования сетчатой оболочки глазного яблока.
Прогрессирование болезни ведет к образованию дегенеративных процессов в ее клетках, зрительный нерв атрофируется, в результате у пациента существенно падает острота зрения. Не стоит запускать патологию, иначе это может привести к утрате зрительной функции.
Понравилась публикация?
Поставь ей оценку — кликай на звезды!
Рейтинг статьи
/ 5. Голосов:
Источник


