Рекомендации при разрыве сетчатки
Разрыв сетчатки глаза в офтальмологии считается одним из самых тяжелых состояний. Патологические изменения этого элемента глаза могут привести к полной утрате зрения, поэтому важно вовремя отреагировать на симптомы.

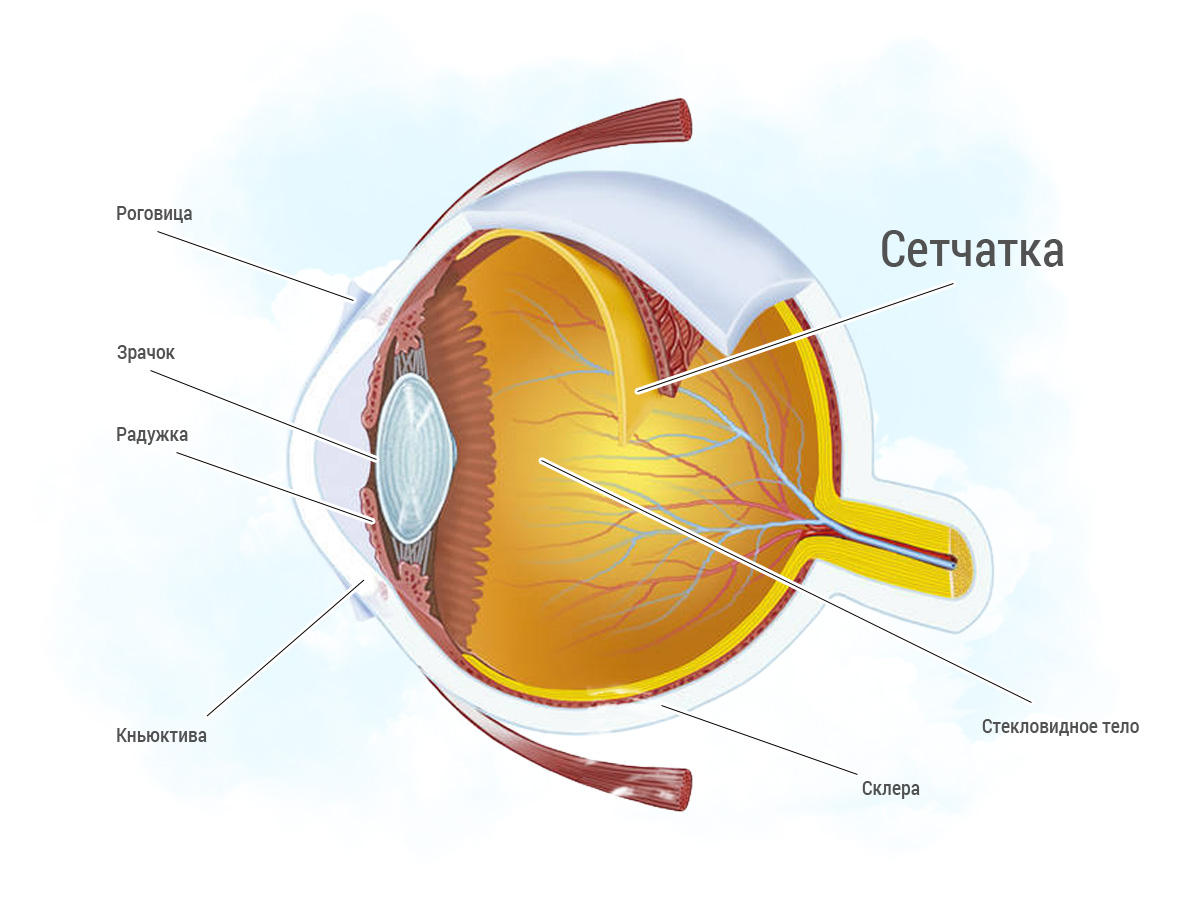
Анатомическое строение глазного яблока
Сетчатка (ретина) – тончайшая оболочка глаза, которая служит для преобразования световых лучей в нервные импульсы. Сетчатку называют первичным анализатором зрительного нерва. Этот элемент глаза составляет 0,3-0,6 мм в самой тонкой части.
Чтобы понять причины разрыва сетчатки, нужно сначала изучить анатомию глаза. Глазное яблоко человека имеет сферическую форму.
Оболочки глаза:
- Внешняя фиброзная оболочка состоит из роговичного слоя и склеры.
- Средняя сосудистая (хориоидея) включает радужку, цилиарное тело и скопление сосудов.
- Внутренняя оболочка называется сетчаткой, она отвечает за превращение энергии света в импульсы.
Перед сетчаткой располагается стекловидное тело – гелеобразная субстанция, заполняющая камеру глаза. С внешней оболочки импульсы передаются по нейронной цепи в кору мозга. В области зрительного нерва сетчатка соединяется с нервными волокнами.
Ретина выстилает глазное яблоко и прилегает к сосудистой оболочке, от которой получает вещества для нормального функционирования. Поэтому сосуды глаза просвечиваются сквозь сетчатку и создают красный рефлекс глазного дна. Сетчатка подпитывается из центральной артерии и сосудов из сосудистой оболочки.
Ретина зафиксирована только в двух местах: вблизи диска зрительного нерва и на зубчатой линии до экватора глаза. На остальном протяжении сетчатка удерживается давлением стекловидного тела без срастания.
Макула или желтое пятно располагается в центре сетчатки. Эта область включает центральную ямку и ямочку, где концентрируются фоторецепторы и нет сосудов. Ямочка помогает воспринимать цвета и обеспечивает остроту зрения. Макула дает человеку возможность читать, а изображения, которые фокусируются в этой области, видны четко.

Что вызывает разрыв сетчатки глаза
Сетчатка – очень сложная структура, которая включает десять слоев. Один из слоев содержит фоторецепторы (палочки и колбочки), отвечающие за дневное и сумеречное зрение. Зачастую разрыв сетчатки происходит из-за нарушения ее структуры и окружающих тканей.
Частые причины разрыва сетчатки:
- Дистрофия сетчатки. Подобное явление приводит к возникновению дырчатых разрывов. Дистрофическое повреждение сетчатки приводит к нарушению целостности периферии зрительного анализатора. Это может произойти по разным первичным и вторичным причинам, не обязательно офтальмологическим.
- Сращивание сетчатки со стекловидным телом. Разрыв сетчатки происходит в областях, которые не могут выдержать резкие движения: при изменении положения стекловидного тела оно тянет за собой ретину в местах сращения. Данное явление называют клапанным разрывом.
- Сильные травмы глаз или организма. Даже при нормальном состоянии глаз сетчатка все равно может порваться. Это происходит при сильном сотрясении, когда слой рвется в области контакта с зубчатой линией. Удар, которой способен порвать здоровую сетчатку, характерен для ДТП, падения с большой высоты, производственных ситуаций.
Когда сращение стекловидного тела и сетчатки происходит к области макулы, возникают клапанные разрывы, но на этом участке они несут гораздо большую опасность. В этом случае требуется срочное лечение, иначе пациент может быстро и навсегда лишиться зрения.
Симптоматика разрыва сетчатки
Опасность данного явления заключается в том, что первое время оно никак не проявляется или дает незначительные симптомы, на которые редко обращают внимание. При наличии даже одного слабовыраженного симптома нужно немедленно обратиться к офтальмологу.
Признаки разрыва сетчатки:
- Мелкие вспышки перед глазами, которые напоминают удары молнии. Симптом усиливается при плохом освещении.
- Наличие мелькающих темных точек, линий и пятен.
- Внезапное снижение остроты зрения.
- Размытость объектов вне зависимости от дальности из расположения.
- Эффект пленки на глазах.
- Возникновение темных пятен, которые затемняют поле зрения. Обычно пятно одно, но может иметь разные размеры и располагаться в любом месте. Разрастание этого пятна свидетельствует об увеличении разрыва.
Подобная симптоматика может указывать на разрыв сетчатки или даже начальную стадию отслойки сетчатки. Примечательно, что чаще всего дискомфорт возникает уже при отслойке, поскольку у разрыва нет конкретной симптоматики.
Возникновение черного участка в поле зрения свидетельствует о том, что начался процесс отслаивания ретины. В слепой области зрительные клетки уже утратили способность передавать информацию в мозг. Чем дольше сетчатка будет отслаиваться, тем меньше останется шансов восстановить зрительную функцию.

Последствия разрыва ретины
Самым опасным последствием разрыва ретины можно считать ее отслойку. При этом теряется контакт между сетчаткой и питающей ее сосудистой оболочкой. Без связи с кровеносными сосудами сетчатка быстро отмирает, поэтому при отсутствии срочного лечения можно безвозвратно ослепнуть.
Как одно из тяжелых осложнений разрыва можно выделить рубцевание сетчатки. Это чревато стягиванием оболочки к точке дефекта, что повышает риск отслойки здоровых участков. При наличии разрыва нередко происходят кровотечения. В этом случае начинает формироваться гематома, которая провоцирует отслаивание ретины на всем ее протяжении.
Когда возникают признаки разрыва или отслойки сетчатки, следует немедленно обратиться за помощью. Подобные явления требуют неотложного лечения, иначе неминуемо произойдет потеря зрения. При выборе терапии разрыва врач должен учитывать стадию и тип патологического процесса.
Диагностика разрыва и отслойки сетчатки
Своевременная диагностика и лечение разрыва повышают шансы на восстановление сетчатки и сохранение зрения. Застарелые же дефекты лечатся с трудом, даже операции часто оказываются неэффективными.
Подтвердить разрыв сетчатки можно при помощи офтальмоскопии, биомикроскопии (осмотр глазного дна щелевой лампой), сонографии и УЗИ глаз. После установления диагноза врач уточняет локализацию дефекта, а также его размеры и давность. Эти показатели будут определять методику лечения.
Ранняя диагностика разрыва сетчатки затруднительна, но имеет первостепенное значение. В процессе обследования пациента обычно прибегают к таким методам:
- визометрия (измерение остроты зрения);
- офтальмоскопия (осмотр глазного дна);
- периметрия (изучение полей зрения);
- биомикроскопия (оценка переднего отрезка глазного яблока);
- тонометрия (измерение внутриглазного давления);
- определение энтоптических феноменов.
При необходимости также назначают:
- ультразвуковое сканирование в В-режиме;
- лабораторные тесты.
Важное значение при диагностике разрыва следует уделить офтальмоскопии. Она покажет отслойку при ее наличии и позволит оценить степень протяжения дефекта, оценить состояние макулы и найти места разрыва. Рекомендуется комбинировать методики осмотра глазного дна, чтобы получить всю информацию о состоянии сетчатки. Многократные осмотры глазного дна позволяют обнаружить разрыв сетчатки и выбрать технику лечения.
Также стоит провести исследования энтоптических феноменов. Они помогают определить наличие отслойки при помутнении хрусталика или кровоизлиянии в стекловидное тело (состояния, при которых невозможно изучить глазное дно). В этих случаях также назначают УЗИ в В-режиме.
При подозрении на отслойку иногда назначают электрофизиологические тесты, которые позволяют оценить функциональность сетчатки. Лабораторные тесты нужны перед хирургическим вмешательством (анализ крови и мочи, проверка на ВИЧ, гепатит и сифилис, рентгенограмма груди и носа). Перед операцией нужно также получить разрешение терапевта, стоматолога и отоларинголога.
В случае быстрого прогрессирования отслойки необходима экстренная госпитализация пациента ввиду риска повреждения макулярной области. Госпитализация не требует проводить все тесты, достаточно анализа крови. Это повышает риск осложнений, но ускорит операцию.

Хирургическая коррекция разрыва сетчатки
Когда разрыв сетчатки не сопровождается отслойкой, чаще всего для коррекции патологии рекомендуется проводить лазерную коагуляцию. Во время операции дефективный участок изолируют и блокируют распространение разрыва, в особенности на интактные участки. Аналогично работает криохирургическая терапия, только в процедуре используют не высокотемпературный лазер, а низкие температуры.
Если разрыв сетчатки сочетается с отслойкой, хирургическое ограничение малоэффективно, в особенности, когда дефект находится в области макулы. Осложненное повреждение требует дополнительного давления на сетчатку во время операции.
Подобный эффект можно осуществить при помощи витрэктомии. Эта процедура подразумевает замену стекловидного тела на «тяжелую воду». Вещество помогает прижимать сетчатку к сосудистой оболочке. Подобная процедура – пломбирование склеры при помощи силиконовой губки. Пациенты с разрывом сетчатки даже после лечения должны регулярно проходить осмотры у офтальмолога, ведь эта патология часто рецидивирует.
Лазерная коагуляция сетчатки
Процедура коагуляции проводится при дистрофии сетчатки, а также сосудистых дефектах, которые обусловлены развитием опухоли. Операция позволяет предотвратить отслоение сетчатки и остановить дистрофию глазного дна.
Хирургическое лечение выступает единственным верным при разрыве ретины. Лазерная коагуляция является амбулаторной процедурой, для которой достаточно местной анестезии. Она занимает примерно 20 минут, а после осмотра пациент может отправляться домой. Операция безопасна для людей разного возраста, не вредит сердечно-сосудистой и другим системам.
Лечение подразумевает использование лазера, который повышает температуру тканей и вызывает их коагуляцию (свертывание). Этот принцип обеспечивает бескровность операции.
При лечении разрыва сетчатки используют высокоточный лазер. Он создает сращения между этой и сосудистой оболочками, а для фильтрации излучения в глаз вставляют специальную линзу. Ход операции отслеживается через микроскоп.
Преимущества лазерной коагуляции:
- отсутствие необходимости вскрывать глазное яблоко;
- бескровность, соответственно, предотвращение инфицирования;
- местное капельное обезболивание;
- оперативность;
- быстрое восстановление.

Криокоагуляция разрыва сетчатки
Криотерапия сетчатки позволяет создать хориоретинальный очаг при помощи низких температур. Результат лечения имеет аналогичные свойства, что и лазерная коагуляция.
Крикоагуляция проводится в амбулаторных условиях с применением местной капельной анестезии. Процедуру проводят криоаппликатором, который позволяет воздействовать на овальные участки (6 на 2 мм). Сначала аппликатор погружают в жидкий азот (-196°С).
Сверхнизкие температуры при оперировании органов зрения обеспечивают хорошую проникающую способность. Криотерапия не влияет на мышечные волокна и склеру.
Витрэктомия при отслойке сетчатки
Витрэктомия – микрохирургическая операция, которая заключается в удалении стекловидного тела глазного яблока. Показаниями к операции выступают такие патологии: натяжение, отслойка или разрыв сетчатки, кровоизлияние и спровоцированное ею ухудшение зрения, наличие инородного тела, травмы, помутнение стекловидного тела, пролиферативная ретинопатия.
Витрэктомия подразумевает постепенное удаление стекловидного тела при помощи тончайших инструментов. После удаления элемента чаще всего дополнительно проводят лазерную эндокоагуляцию сетчатки. Врач удаляет фиброзную и рубцовую ткань, расправляет сетчатку и убирает образовавшиеся отверстия. Чтобы восстановить давление в глазу, вместо стекловидного тела вводят сбалансированный солевой раствор, газ или масло из силикона.

Доверять витрэктомию можно только опытному хирургу-офтальмологу. Желательно, чтобы врач специализировался на микрохирургическом лечении сетчатки.
Зачастую операцию делают амбулаторно, хотя иногда все-таки требуется госпитализация пациента. Обычно процедура занимает 1-3 часа под местным или общим обезболиванием. После витрэктомии требуется некоторое время держать голову в определенном положении, но в целом реабилитация не требует больших усилий.
Возможные осложнения:
- повышение внутриглазного давления;
- продолжительные кровотечения;
- отек роговичного слоя;
- рецидив отслойки;
- инфекция органов зрения.
Зачастую витрэктомия является единственным способом сохранить зрение при разрыве и отслойке сетчатки. Операция позволяет остановить распространение патологии и даже восстановить зрительную функцию при тракционной отслойке. Однако этот метод будет эффективен только в том случае, если дефект не коснулся макулы и сохранилось центральное зрение.
Контактные линзы каких брендов вам знакомы?
Источник
 После перенесения операции на сетчатке глаза пациенту не обязательно находиться на стационарном лечении. Каждый врач предложит данную опцию и будет настаивать на стационарном наблюдении минимум 1 неделю.
После перенесения операции на сетчатке глаза пациенту не обязательно находиться на стационарном лечении. Каждый врач предложит данную опцию и будет настаивать на стационарном наблюдении минимум 1 неделю.
После выписки сразу после хирургического вмешательства или через 7 дней дома понадобится соблюдать ряд несложных правил. Они нужны для предотвращения осложнений и скорейшего заживления ретины.
Как быстро восстанавливается зрение после операции
Чем грамотней проведено лечение, тем лучшие результаты получает пациент. Зрительное восприятие после оперативного вмешательства удается в большей степени восстановить.
Зрение начинает улучшаться, как только отверстие в сетчатке закрывается. Исчезает пелена перед глазами. Первым восстанавливается периферическое зрение, обзор становится практически в норме, в дальнейшем полностью становится нормальным.
Если была отслойка центральной зоны, даже успешная операция не гарантирует излечения. После хирургического вмешательства в течение 3 месяцев зрение станет лучше, но полностью восстановиться не сможет. Центральное зрительное восприятие восстанавливается медленно и в дальнейшем может наблюдаться улучшение, но еще более медленными темпами.
После витрэктомии первые результаты появятся через несколько недель или месяцев.
Важно понимать, что период улучшения зависит не от проведенной операции, а от правильно соблюденной профилактики во время реабилитации.
Ранняя реабилитация
Ранняя реабилитация — это первый месяц после проведения хирургического вмешательства. Необходимо соблюдать следующие правила:
- Нельзя поднимать тяжести, заниматься бодибилдингом и использовать тяжелые гантели (штанги). Максимальная тяжесть предмета — 3 кг.
- Отказаться от контактных видов спорта — бокс, тхэквондо, борьба и другие. Нельзя допускать попадание ударов в голову, может возникнуть кровоизлияние, отслойка или другое осложнение.
- Запрещено наклонять голову вниз. При необходимости сделать любое действие, сопровождающееся наклоном головы, попросить родных о помощи. Спать на животе нельзя, мыть голову — запрокинув назад.
- Противопоказано посещать места с высокими температурами. К ним относят бани, сауны, солярий. Также нельзя принимать горячую ванну и долго находиться под палящими лучами солнца.
- Движения глаз свести к минимуму, стараться меньше сидеть за компьютером и использовать прочие гаджеты. Глаза не зажмуривать и чаще пребывать в расслабленном состоянии.
- При выходе на улицу надевать защитные очки. Солнцезащитные очки использовать в любое время года, если операция проводилась зимой — тоже надевать.
 Главное правило раннего реабилитационного периода — следовать рекомендациям врача согласно приему медикаментов. Прописанные доктором препараты позволяют быстрее восстановить клетки сетчатки, предотвратить воспалительные и инфекционные процессы.
Главное правило раннего реабилитационного периода — следовать рекомендациям врача согласно приему медикаментов. Прописанные доктором препараты позволяют быстрее восстановить клетки сетчатки, предотвратить воспалительные и инфекционные процессы.
Поздняя реабилитация
На данном этапе потребуется посетить офтальмолога через месяц после операции. Все правила, выполняемые при ранней реабилитации соблюдать.
Важно предупреждать травмирование глаз и засорение. При попадании инородных тел промывать растворами, которые назначил врач для таких случаев. Затем обязательно посетить офтальмолога.
Использовать косметические средства не рекомендуется. Данные составы раздражают слизистую глаза и занесут инфекцию при неправильном применении или случайном попадании в глаз.
Капли и прочие препараты продолжают использовать до полного заживления ретины. О прекращении приема скажет врач.
Ограничения во время реабилитационного периода
Ограничения на физические нагрузки минимальны в первый месяц после оперативного вмешательства. Через 30 дней эти запреты снимаются, но это не означает, что сразу можно приступать к тяжелой атлетике или бодибилдингу.
Подъем тяжестей разрешается, но не сразу по 30 кг и более. Увеличивать килограммы постепенно.
Все, кто любит дачный отдых, могут через месяц приступить к своим занятиям, но длительный наклон головы вниз все же запрещен.
При отсутствии других заболеваний других ограничений практически не будет. Во время реабилитационного периода нельзя трогать оперированный орган зрения, в том числе во время умывания.
Спать следует на стороне, противоположной оперированному глазу. Также ограничения накладываются на спиртные напитки, никотин и прочие лекарства, не назначенные офтальмологом.
Садиться за руль нельзя, пока врач не подтвердит, что это безопасно для пациента и других водителей.
Общие рекомендации врачей
К общим рекомендациям относят следующие правила:
- стараться не попадать водой в глаза в течение первой недели;
- не наклонять голову сильно назад во время принятия душа;
- не использовать косметику первые 2 недели после операции;
- использовать солнцезащитные очки с ультрафиолетовой защитой;
- при трудностях с чтением не паниковать, это будет продолжаться в течение нескольких недель;
- не использовать очки или линзы;
- избегать пребывания в задымленных и запыленных местах в течение первого месяца реабилитации.
Полезное видео
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
Макулярные разрывы. Макулярное отверстие. Разрыв макулы глаза
Макулярный разрыв сетчатки – это дефект центральной (фовеолярной) области сетчатки округлой или овальной формы, возникающий в результате травмы или воспаления, но, как правило, вследствие естественных возрастных причин.
 |
| Макулярный разрыв сетчатки глаза |
Глаз заполнен изнутри гелеподобным студенистым прозрачным веществом – стекловидным телом, которое занимает 4/5 объема глазного яблока, заполняя пространство между хрусталиком и сетчатой оболочкой. Стекловидное тело на всем протяжении прилежит к сетчатке, но наиболее прочно стекловидное тело связано с сетчаткой в пределах ее центральной зоны – макулы.
Центральная область сетчатки или макула состоит из большого количества плотно расположенных фоторецепторных клеток (палочек и колбочек), именно эта область обеспечивает человеку предметное зрение.
С возрастом стекловидное тело претерпевает инволюционные дистрофические изменения, разжижатся и отделяется от сетчатки, однако, сохраняя прочную связь с сетчатой оболочкой в макулярной зоне, оказывает на последнюю постоянное механическое воздействие, что в конечном итоге и приводит к развитию макулярного отверстия.
Причины макулярных разрывов
Возрастные изменения стекловидного тела и его отделение от сетчатки являются основными причинами формирования макулярного отверстия. Такой разрыв макулы глаза называется идиопатическим или спонтанным. При этом макулярный разрыв может быть сквозным (полным), захватывая все слои сетчатки, или несквозным, так называемый ламеллярный разрыв сетчатки.
В 10% случаев макулярный разрыв сетчатки формируется после перенесенной глазной травмы и возникает в результате прохождения ударной волны через глазное яблоко, что приводит к разрыву центральной сетчатки в ее наиболее тонком месте.
Макулярные разрыв также возможны и у пациентов, недавно перенесших оперативное лечение по поводу регматогенной отслойки сетчатки. Несмотря на успешно проведенную операцию, у 1% пациентоов развивается центральный макулярный разрыв сетчатки. В подобных случаях причинами развития заболевания являются развитие эпиретинального фиброза, атрофия фоторецепторов в центральной зоне сетчатки, нарушения гидравлического давления.
Макулярный разрыв сетчатки глаза чаще встречается у женщин, основной возраст пациентов колеблется в пределах 55-65 лет. В 12-ти % случаев заболевание является двусторонним, то есть макулярное отверстие впоследствии развивается и на парном глазу.
Симптомы разрыва макулы
Несмотря на постепенный характер прогрессирования заболевания, макулярные разрывы имеют достаточно характерную клиническую картину.
Снижение остроты зрения является самым первым и наиболее часто встречающимся симптомом разрыва макулы, так как именно макулярная зона обеспечивает предметное зрение. При этом сами пациенты замечают нарушения центрального зрения только при вождении автомобиля или при чтении в виде размытости контуров предметов, букв. Острота зрения при начальных стадиях макулярного отверстия сохраняется достаточно высокой.
Если макулярное отверстие сетчатки прогрессирует, то появляется искажение изображения — прямые линии становятся изогнутыми, возникают трудности при чтении. Сквозной макулярный разрыв сетчатки глаза сопровождается появлением серого пятна в центральном поле зрения.
Если Вы заметили один из перечисленных ниже симптомов, Вы должны незамедлительно обратиться за консультацией витреоретинального хирурга:
- чувство «искажений рассматриваемых предметов» и «изогнутости прямых линий»;
- затруднения при чтении или при работе на близком расстоянии с мелкими деталями;
- ощущение «серого пятна перед глазом»;
- резкое снижение остроты зрения вдаль.
Внимание! Прогноз заболевания и восстановление зрительных функций тем выше, чем раньше оказана офтальмологическая помощь.
Макулярные разрывы сетчатки. Современные методы диагностики
Диагностика макулярного разрыва сетчатки глаза заключается в проведении стандартных и инструментальных методов обследования. К рутинным методам обследования можно отнести:
Визометрия (проверка остроты зрения). Острота зрения пациентов варьирует в зависимости стадии и размера макулярного разрыва сетчатки. Ламеллярные разрывы сетчатки и макулярные разрывы I стадии характеризуются сохранением высокой остроты зрения до 0,6-0,8. Сквозные макулярные разрывы II стадии в пределах 300 мкм снижают остроту зрения до 0,2-0,5. При сквозном макулярном разрыве III и IV стадии и размере свыше 300 мкм острота зрения обычно варьирует в пределах 0,08 — 0,15.
Тест-сетка Амслера. Использование сетки Амслера позволяет пациенту проводить самоконтроль, выявляя наличие искажений линий или выпадения каких-либо участков центрального зрения. Однако использование теста позволяет диагностировать только наличие макулярной патологии без уточнения характера заболевания.
Тест Вотцке-Аллена заключается в направлении узкой вертикальной полоски света или диодного луча, через фовеоллу, используя макулярную линзу для офтальмоскопии. Макулярные разрывы дают разрыв в наблюдаемой пациентом полоске света. Подобный результат обусловлен сквозным дефектом сетчатки в области разрыва, что и провоциует скотому.
Тест с лазерным лучом. При лазерной световой диагностике небольшой пучок света или диодный луч направляется на макулярное отверстие. При этом макулярные разрывы сетчатки не позволяют пациенту увидеть световой луч, однако пациент начинает его видеть сразу же, как только он направляется на здоровую зону центральной сетчатки.
Офтальмоскопия (осмотр глазного дна). Макулярные разрывы, как правило, имеют характерную офтальмоскопическую картину в виде круглого или овального дефекта в макулярной зоне с четко очерченными краями ярко-красной формы. Длительно существующие сквозные макулярные разрывы содержат в своем основании желто-белые включения, свидетельствующие о повреждении пигментного эпителия сетчатки. Края макулярного отверстия зачастую отечные, что обусловлено кистовидными изменениями сетчатки по краю макулярного разрыва.
Инструментальные методы диагностики макулярного отверстия:
Высокочастотное В-сканирование глазного блока (УЗИ глаза) позволяет оценить взаимоотношения макулы и стекловидного тела, определить стадию макулярного отверстия, однако не является 100 % достоверным диагностическим методом при проведении дифференциальной диагностики макулярного разрыва и других заболеваний макулярной зоны.
Флюоресцентная ангиография глазного дна (ФАГ) может оказаться так же полезной для точного определения макулярных разрывов, в отличие от другой патологии макулы здесь не происходит просачивания и накопления контрастного вещества. Сквозные макулярные разрывы на ангиограмме хорошо визуализируются в виде гранулярного гиперфлюоресцентного окна.
Микросферопериметрия и мультифокальная электроретинография (ЭРГ) позволяют объективно оценивать функциональные потери при макулярном разрыве в дооперационном периоде и после проведенного хирургического лечения.
Оптическая когерентная томография (OКT) позволяет получить изображения срезов макулярной зоны сетчатки с высокой степенью разрешения. ОКТ дает возможность специалисту диагностировать макулярный разрыв, определить его стадию и оценить взаимоотношения сетчатки и стекловидного тела.
 |
| Оптическая когерентная томография. Профиль центральной зоны сетчатки в норме |
В ряде случаев ОКТ помогает отличить несквозное макулярное отверстие (ламеллярный разрыв макулы) и кистовидные изменения центральной сетчатки от сквозного макулярного разрыва.
Оптическая когерентная томография высокого разрешения в настоящее время является наиболее информационным и достоверным методом диагностики при макулярном разрыве.
Лечение макулярного разрыва сетчатки
Макулярные разрывы сетчатки приводят к существенному снижению центрального зрения, искажению изображения, к затруднению работы на близком расстоянии и чтению. Некоторые макулярные разрывы закрываются самостоятельно и не требуют лечения. Но, как правило, требуется хирургическая операция, чтобы закрыть макулярный разрыв сетчатки, а следовательно, повысить остроту зрения и улучшить качество зрения.
Современное хирургическое лечение макулярного разрыва сетчатки позволяет полностью устранить проявления заболевания.
В нашей клинике при макулярном разрыве проводится операция микроинвазивной витрэктомии в формате 25G. Через три микропрокола, диметром 0,5 мм, хирург вводит в оперируемый глаз канюлю для подачи сбалансированного физиологического раствора, витреотом и эндоосветитель.
В ходе операции при макулярном разрыве в максимально возможном объеме удаляется измененное стекловидное тело. Витреотомом или при помощи витреального пинцета производится отделение заднего основания стекловидного тела от сетчатки (удаление ЗГМ), тем самым устраняются тракции на сетчатку глаза.
Наиболее ответственным моментом является удаление внутренней пограничной мембраны (ВПМ) с помощью витреального пинцета. Пилинг внутренней пограничной мембраны сетчатки позволяет закрывать макулярное отверстие в 95-99% случаев.
Для надежной адаптации и склеивания краев макулярный разрыв операция завершается тампонадой витреальной полости силиконовым маслом, стерильным воздухом или газовоздушной смесью. Силиконовое масло облегчает послеоперационный период, касающийся обязательного вынужденного положения пациента «лицом вниз». Однако, к применению силиконовой тампонады при операции макулярного разрыва имеются определенные показания (макулярный разрыв большого диаметра, ригидность сетчатки, рецидив макулярного отверстия, сопутствующая миопия высокой степени). Поэтому если позволяют условия, лечение макулярного разрыва проводится с использованием газовой тампонады.
Хирургическое лечение макулярного разрыва – это сложная высокотехнологичная операция, однако использование современных хирургических систем, миниатюрного микрохирургического инструментария позволяет нам выполнять операции при макулярном разрыве амбулаторно, без госпитализации в стационар, совершенно безболезненно и с гарантированно высоким анатомическим и функциональным результатом.
Лечение ламеллярных разрывов
Ламеллярный разрыв сетчатки имеет такие же симптомы, как и сквозной разрыв макулы глаза, однако сопровождается менее значимым снижением остроты зрения. Основным симптомом при ламеллярном разрыве является ощущения искривления, искажения изображения. До недавнего времени ламеллярные разрывы лечились консервативным способом. Однако применение в рамках консервативной терапии ферментных препаратов, таких как коллализин, оказалось неэффективным.
Внедрение в повседневную практику нашей клиники современных технологий витреоретинальной хирургии и использование микроинвазивной витрэктомии 25-27G позволили проводить операцию при ламеллярном разрыве макулы при минимальном зрительном дискомфорте у пациента абсолютно безопасно, безболезненно, без госпитализации пациента в стационар.
После операции макулярного разрыва
После операции по поводу макулярного разрыва пациент может быть выписан из стационара в день операции. При выписке врач расскажет об особенностях послеоперационного режима, назначит антибактериальные и противовоспалительные глазные капли, частоту и продолжительность их закапывания, определит график послеоперационных консультаций.
Основной задачей пациента в послеоперационном периоде является позиционирование положения головы «лицом вниз». Такое вынужденное положение потребуется в течение первых 3-4 дней после операции, чтобы газовый пузырь оказывал давление на разрыв макулы и создавал условия для его зарастания.
Повязку с прооперированного глаза можно будет снять на следующий день, однако зрение в первые дни после операции будет нерезким, поскольку глаз заполнен газом, который будет самостоятельно рассасываться и замещаться собственной внутриглазной жидкостью в течение 10-14 дней.
После полного рассасывания газо-воздушной смеси и окончания послеоперационного периода пациент сможет вернуться к полноценной жизни. Уровень восстановления зрительных функций в послеоперационном периоде зависит от размера разрыва макулы, длительности существования заболевания, наличия сопутствующей глазной патологии. Более успешные в функциональном плане результаты возможны при проведении операции на ранних стадиях макулярного разрыва.

Источник