Реферат по офтальмологии на тему заболевания сетчатки и зрительного нерва
ГЛАВА 15. ЗАБОЛЕВАНИЯ ЗРИТЕЛЬНОГО НЕРВА
Содержание главы
■ Воспалительные заболевания
• Неврит зрительного нерва (папиллит)
• Ретробульбарный неврит
■ Застойный диск зрительного нерва
■ Атрофия зрительного нерва
■ Ишемическая нейропатия
• Передняя ишемическая нейропатия
• Задняя ишемическая нейропатия
Зрительный нерв представляет
собой белое вещество мозга. Весьма важен тот факт, что диск
зрительного нерва может быть детально исследован методом офтальмоскопии
и с помощью лазерных сканирующих устройств. При офтальмоскопическом
исследовании (рис. 15.1) оценивают: цвет диска, равномерность его
окраски, ширину и цвет нейроретинального ободка и экскавации, четкость
границ, степень выстояния диска в стекловидное тело (в норме диск
зрительного нерва находится в плоскости окружающей сетчатки), состояние
сосудов (их цвет, диаметр, извитость, пульсацию).
Патология
зрительного нерва включает в себя воспалительные его заболевания
(оптический неврит), ишемические состояния, аномалии развития,
токсические поражения, невоспалительный отек (застойный диск) и
атрофические изменения. Многие из этих заболеваний имеют тесную связь с
системной патологией, являясь иногда первыми ее проявлениями.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
Неврит зрительного нерва обычно носит односторонний характер. В зависимости от локализации процесса и особенностей клиническо-

Рис. 15.1. Офтальмоскопическая картина диска зрительного нерва в норме
го течения выделяют интрабульбарный (папиллит) и ретробульбарный оптический неврит.
Неврит зрительного нерва (папиллит)
Воспалительный
процесс в зрительном нерве возникает на фоне общих (при гриппе, кори,
сифилисе, туберкулезе и др.) и очаговых инфекций (при воспалении
придаточных пазух носа, менингите, энцефалите, увеите и т.д.).
Начало
заболевания острое. Больные жалуются на снижение зрения в течение
короткого промежутка времени, а также появление пятен перед глазом
(положительных скотом) и «вспышек света». Снижение зрительных функций
определяется степенью поражения папилломакулярного пучка; острота
зрения может варьировать от очень низкой до относительно высокой.
При
осмотре выявляют вялость зрачковых реакций на стороне поражения. В
поле зрения обнаруживают центральные и пара- центральные скотомы
различной интенсивности, величины и формы. На глазном дне определяют
гиперемию, отечность и стушеванность границ диска зрительного нерва, а
также расширение артерий и вен сетчатки (рис. 15.2). Выстояние диска в
стекловидное тело обычно незначительное.
Лечение включает
терапию основного заболевания и применение антимикробных и, при
показаниях, противовирусных препаратов. С целью улучшения зрительных
функций назначают витамины группы B, аскорбиновую кислоту и средства,
улучшающие микроциркуляцию, осмотерапию. Прогноз зависит от масштаба
поражения зрительного нерва. Острота зрения после выздоровления может
вос- становиться, но чаще развивается атрофия зрительного нерва с
частичной или полной потерей зрения.
Ретробульбарный неврит
Наиболее частая причина ретробульбарного неврита — рассеянный склероз. У 30-60% больных, перенесших ретробульбарный

Рис. 15.2. Изменения диска зрительного нерва при неврите
неврит,
через некоторое время присоединяются другие симптомы рассеянного
склероза. Значительно реже причиной заболевания могут быть инфекции.
Ретробульбарный
неврит характеризуется очень быстрым падением остроты зрения до счета
пальцев у лица или до светоощуще- ния и появлением центральной скотомы.
Больные также отмечают тупую боль в глубине орбиты, особенно при
движении глазного яблока. На ранних стадиях этого заболевания
патологических изменений при офтальмоскопии не обнаруживают, и лишь
спустя месяц и более могут появиться начальные признаки атрофии
зрительного нерва (побледнение височной половины или всего диска
зрительного нерва).
Все больные
должны быть осмотрены терапевтом и неврологом на предмет выявления
демиелинизирующих заболеваний. В ряде слу- чаев с диагностической целью
выполняют магнитно-резонансную томографию орбит и головного мозга.
Лечение основано
на этиологическом принципе. Применение кортикостероидов сокращает
период выздоровления, но не предотвращает повторных атак, которые
свойственны ретробульбарному невриту при рассеянном склерозе.
После
перенесенного ретробульбарного неврита часто формируется атрофия
зрительного нерва, причем иногда наблюдается явное несоответствие между
высокой остротой зрения и выраженным побледнением диска зрительного
нерва.
ЗАСТОЙНЫЙ ДИСК ЗРИТЕЛЬНОГО НЕРВА
Застойный
диск зрительного нерва возникает при повышении внутричерепного
давления и характеризуется невоспалительным оте- ком диска зрительного
нерва.
Причины повышения внутричерепного
давления: объемные образования головного мозга (опухоли, гематомы,
абсцессы и сосудистые аневризмы), а также процессы, нарушающие
циркуляцию ликвора (гидроцефалия, тромбозы мозговых синусов, менингиты,
энцефалиты, опухоли спинного мозга и уремия).
В
результате повышения давления ликвора происходит сдавление нервных
волокон зрительного нерва. Возникает аксоплазматический стаз, что
приводит к отеку диска зрительного нерва. Уровень повышен-

Рис. 15.3.Офтальмоскопическаякартина застойного диска зрительного нерва (начальная стадия)

Рис. 15.4. Офтальмоскопическаякартина застойного диска зрительного нерва (стадия развитого отека)
ного
внутричерепного давления в значительной мере определяет выраженность
отека зрительного нерва. Таким образом, застойный диск, в первую
очередь, обусловлен механическими, а не сосудистыми причинами.
У
большинства больных процесс носит двухсторонний характер. Субъективных
проявлений, в том числе снижения остроты зрения, до наступления
атрофии зрительного нерва, как правило, не возникает. При
офтальмоскопии в начальной стадии выявляют стушеванность верхней и
нижней границ диска зрительного нерва (рис. 15.3). Постепенно отек
увеличивается и распространяется на носовую и височную половины. На
стадии развитого отека (рис. 15.4) поверхность диска зрительного нерва
становится бледноватой и приподнимается над уровнем окружающей сетчатки
(грибовидное выстояние диска в стекловидное тело). Происходит
расширение вен сетчатки, в то время как диаметр артерий обычно не
изменен.
При длительном
течении развивается вторичная (постзастойная) атрофия зрительного
нерва. Диск зрительного нерва приобретает беловато-серый или белый
цвет, сосуды сетчатки становятся узкими. Наступают выраженные изменения
поля зрения, причем быстрее они захватывают носовую его часть, в
особенности нижне-носовой квадрант.
Лечение застойного диска зрительного нерва направлено на устранение причины, вызвавшей повышение внутричерепного давления.
АТРОФИЯ ЗРИТЕЛЬНОГО НЕРВА
Атрофия
зрительного нерва наступает вследствие гибели его нервных волокон, что
приводит к снижению всех зрительных функций и к побледнению диска
зрительного нерва. По степени снижения зрительных функций атрофия может
быть частичной (рис. 15.5) или полной (рис. 15.6). По
офтальмоскопической картине выделяют первичную и вторичную атрофию
зрительных нервов. Атрофия зрительного нерва, развившаяся после отека
диска зрительного нерва, когда сохраняется стушеванность его границ,
называется вторичной.

Рис. 15.5. Частичная атрофия зри-

Рис. 15.6. Атрофия зрительного нерва
тельного нерва
Причины атрофии зрительного нерва:
— нарушения кровообращения;
— сдавление
зрительного нерва в орбите, в зрительном канале или в полости черепа
(опухоли, аневризмы, гематомы, переломы костей черепа и др.);
— токсические воздействия (токсинами табака, этанолом, метанолом, изониазидом, этамбутолом и пр.);
— метаболические нарушения (например, сахарный диабет);
— травматические повреждения (в частности, контузии);
— дегенеративные процессы в сетчатке, сопровождающиеся гибелью ганглиозных клеток;
— оптический неврит (папиллит);
— застойный диск зрительного нерва.
ИШЕМИЧЕСКАЯ НЕЙРОПАТИЯ
Наиболее
часто к нарушению кровообращения в зрительном нерве приводят
артериальная гипертензия, атеросклероз, сахарный диа- бет, острая
артериальная гипотония, а также височный артериит. В зависимости от
уровня поражения зрительного нерва различают переднюю (сопровождающуюся
отеком диска зрительного нерва) и заднюю ишемическую нейропатию.
Передняя ишемическая нейропатия
Передняя
ишемическая нейропатия представляет собой инфаркт интраокулярной части
зрительного нерва, вызванный нарушением кровообращения в задних
коротких цилиарных артериях. При офтальмоскопии виден отечный бледный
диск зрительного нерва, иногда по краю диска определяются единичные
штрихообразные кровоизлияния. Края диска стушеваны, вены сетчатки
расширены (рис. 15.7).
Заболевание начинается внезапно и характеризуется безболезненным снижением зрения
различной
степени выраженности, сужением поля зрения и появлением центральных
скотом. Различают переднюю ишемическую нейропатию, не связанную с
артериитом (95% случаев), и более редкую форму заболевания, связанную с
височным артериитом (болезнью Хортона).
Лечение направлено
на терапию основного заболевания. Также назначают гиперосмотические,
мочегонные, сосудорасширяющие средства и препараты, улучшающие
микроциркуляцию. При височном артериите применяют терапию большими
дозами глюкокортикоидов.
Прогноз
заболевания зависит от его формы. Передняя ишемическая нейропатия при
височном артериите вызывает большее снижение зрения, и значительно чаще
процесс бывает двухсторонним.

Рис. 15.7. Передняя ишемическая нейрооптикопатия, начальные при- знаки атрофии зрительного нерва
Задняя ишемическая нейропатия
Заболевание встречается значительно реже, чем передняя ишемическая нейропатия, и возникает в результате ишемических поврежде-
ний
ретробульбарного отдела зрительного нерва. Острое нарушение
кровообращения приводит к внезапному снижению остроты зрения вплоть до
слепоты и разнообразным дефектам в поле зрения. При офтальмоскопии
изменений со стороны зрительного нерва не обнаруживается. Побледнение
зрительного нерва в результате его атрофии становится заметным через
1,5-2 мес.
Лечение заболевания
направлено на устранение причины, например, артериальной гипотонии,
восполнение кровопотери. Применяют противоотечные средства,
кортикостероиды и ангиопротекторы. Прогноз заболевания неблагоприятен:
острота зрения достигает 0,1- 0,2 только у половины больных. В
дальнейшем возможны аналогичные сосудистые нарушения в парном глазу.
Источник
Èçó÷åíèå îáùåãî ñòðîåíèÿ çðèòåëüíîãî íåðâà, îïèñàíèå åãî îòäåëîâ: âíóòðèãëàçíîãî, âíóòðèîðáèòàëüíîãî, âíóòðèêàíàëüöåâîãî è âíóòðè÷åðåïíîãî. Ïîíÿòèå, ïðè÷èíû è ïðèçíàêè ïàïèëëèòà è ðåòðîáóëüáàðíîãî íåâðèòà. Çàñòîé çðèòåëüíîãî íåðâà è åãî àòðîôèÿ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
1. Ñòðîåíèå çðèòåëüíîãî íåðâà
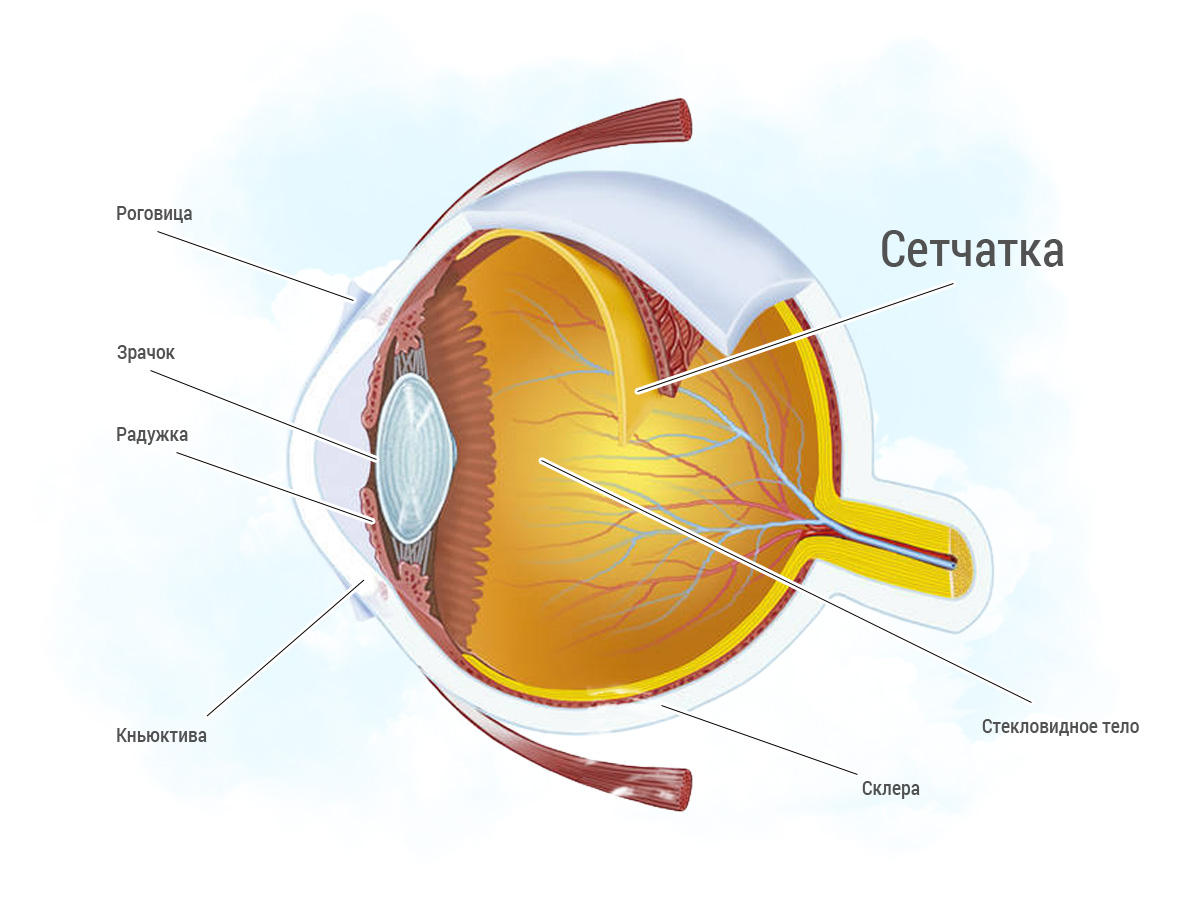
Çðèòåëüíûé íåðâ (n. opticus) îáåñïå÷èâàåò ïåðåäà÷ó íåðâíûõ èìïóëüñîâ, âûçâàííûõ ñâåòîâûì ðàçäðàæåíèåì, îò ñåò÷àòêè ê çðèòåëüíîìó öåíòðó â êîðå çàòûëî÷íîé äîëè ìîçãà.
Íåðâíûå âîëîêíà îò ÷óâñòâèòåëüíûõ êëåòîê ñåò÷àòêè â êîíå÷íîì èòîãå ñîáèðàþòñÿ ó çàäíåãî ïîëþñà ãëàçà â çðèòåëüíûé íåðâ. Îáùåå êîëè÷åñòâî íåðâíûõ âîëîêîí, îáðàçóþùèõ çðèòåëüíûé íåðâ, ñîñòàâëÿåò áîëåå 1 ìëí, íî èõ êîëè÷åñòâî óìåíüøàåòñÿ ñ âîçðàñòîì. Ðàñïîëîæåíèå è õîä íåðâíûõ âîëîêîí îò ðàçëè÷íûõ îáëàñòåé ñåò÷àòêè èìååò ñòðîãî îïðåäåëåííóþ ñòðóêòóðó. Ïî ìåðå ïðèáëèæåíèÿ ê äèñêó çðèòåëüíîãî íåðâà (ÄÇÍ) ñëîé íåðâíûõ âîëîêîí óòîëùàåòñÿ, è ýòî ìåñòî íåñêîëüêî âîçâûøàåòñÿ íàä ñåò÷àòêîé. Çàòåì ñîáðàííûå â äèñê çðèòåëüíîãî íåðâà (ÄÇÍ) âîëîêíà èçãèáàþòñÿ ïîä óãëîì 90?, îáðàçóÿ âíóòðèãëàçíóþ ÷àñòü çðèòåëüíîãî íåðâà.
Çðèòåëüíûé íåðâ
Äèñê çðèòåëüíîãî íåðâà èìååò äèàìåòð îêîëî 1,75-2,0 ìì è çàíèìàåò ïëîùàäü 2-3 ìì. Çîíà ïðîåêöèè ÄÇÍ â ïîëå çðåíèÿ ñîîòâåòñòâóåò îáëàñòè ñëåïîãî ïÿòíà. Âïåðâûå ñëåïîå ïÿòíî áûëî îáíàðóæåíî ôèçèêîì Ý. Ìàððèîòîì â 1668 ã.
Çðèòåëüíûé íåðâ íà÷èíàåòñÿ îò ÄÇÍ è çàêàí÷èâàåòñÿ â õèàçìå. Äëèíà çðèòåëüíîãî íåðâà ó âçðîñëîãî ÷åëîâåêà ñîñòàâëÿåò îò 35 äî 55 ìì. Çðèòåëüíûé íåðâ èìååò S-îáðàçíûé èçãèá, êîòîðûé ïðåïÿòñòâóåò åãî íàòÿæåíèþ ïðè äâèæåíèè ãëàçíîãî ÿáëîêà. Ïðàêòè÷åñêè íà âñåì ïðîòÿæåíèè çðèòåëüíûé íåðâ, ïîäîáíî ãîëîâíîìó ìîçãó, èìååò òðè îáîëî÷êè: òâåðäóþ, ïàóòèííóþ è ìÿãêóþ. Ïðîñòðàíñòâà ìåæäó íèìè çàïîëíåíû æèäêîñòüþ ñëîæíîãî ñîñòàâà.
Òîïîãðàôè÷åñêè çðèòåëüíûé íåðâ äåëÿò íà 4 îòäåëà: âíóòðèãëàçíîé, âíóòðèîðáèòàëüíûé, âíóòðèêàíàëüöåâûé è âíóòðè÷åðåïíîé.
Çðèòåëüíûå íåðâû îáîèõ ãëàç âûõîäÿò â ïîëîñòü ÷åðåïà, è ñîåäèíÿÿñü â îáëàñòè òóðåöêîãî ñåäëà, îáðàçóþò õèàçìó.  îáëàñòè õèàçìû îñóùåñòâëÿåòñÿ ÷àñòè÷íûé ïåðåêðåñò âîëîêîí çðèòåëüíîãî íåðâà. Ïåðåêðåùèâàþòñÿ âîëîêíà, èäóùèå îò âíóòðåííèõ (íîñîâûõ) ïîëîâèí ñåò÷àòêè, è íå ïåðåêðåùèâàþòñÿ âîëîêíà, èäóùèå îò íàðóæíûõ (âèñî÷íûõ) ïîëîâèí.
Ïîñëå ïåðåêðåñòà çðèòåëüíûå âîëîêíà îáðàçóþò çðèòåëüíûå òðàêòû (tractus opticus).  ñîñòàâ êàæäîãî òðàêòà âõîäÿò âîëîêíà îò íàðóæíîé ïîëîâèíû ñåò÷àòêè òîé æå ñòîðîíû è âíóòðåííåé ïîëîâèíû ïðîòèâîïîëîæíîé.
2. Íåâðèò
Íåâðèò çðèòåëüíîãî íåðâà — âîñïàëèòåëüíûé, èíôåêöèîííûé èëè äåìèåëèíèçèðóþùèé ïðîöåññ ïîðàæàþùèé çðèòåëüíûé íåðâ. Ïîòåðÿ çðåíèÿ, êîòîðàÿ âîçíèêàåò â òå÷åíèå ÷àñîâ (ðåäêî) èëè äíåé (÷àùå) ñ ìàêñèìàëüíûì ðàçâèòèåì ñèìïòîìîâ ÷åðåç íåäåëþ ïîñëå íà÷àëà çàáîëåâàíèÿ. Ïîòåðÿ çðåíèÿ â ïðåäåëàõ îò ìèíèìàëüíîé äî ïîëíîé.
Ïðè÷èíû:
* Âîñïàëåíèå ãîëîâíîãî ìîçãà è ìîçãîâûõ îáîëî÷åê (ìåíèíãèòû, ýíöåôàëèòû);
* Íåêîòîðûå îñòðûå è õðîíè÷åñêèå îáùèå èíôåêöèè (ãðèïï, àíãèíà, ñûïíîé òèô, ðîæà, îñïà, ìàëÿðèÿ, òóáåðêóëåç, ñèôèëèñ, áðóöåëëåç è ïð.);
* Îáùèå íåèíôåêöèîííûå çàáîëåâàíèÿ (ïàòîëîãèè êðîâè, íåôðèò, äèàáåò ïîäàãðà è ïð.);
* Ëîêàëüíûå èíôåêöèè (òîíçèëëèò, îòèò, ñèíóñèò è ïð.);
* Ïàòîëîãèÿ áåðåìåííîñòè;
* Àëêîãîëüíàÿ èíòîêñèêàöèÿ;
* Î÷àãè âîñïàëåíèÿ âíóòðåííèõ îáîëî÷åê ãëàçà è ãëàçíèöû;
* Ðàññåÿííûé ñêëåðîç;
* Òðàâìû.
Ñèìïòîìû:
Ïðîöåññ îäíîñòîðîííèé, íî ìîæåò áûòü äâóñòîðîííèì, ñîïðîâîæäàåòñÿ áîëÿìè îðáèòû, îñîáåííî ïðè äâèæåíèÿõ ãëàçà, àíîìàëüíàÿ ðåàêöèÿ çðà÷êà, ïðèîáðåòåííàÿ ïîòåðÿ öâåòíîãî çðåíèÿ, öåíòðàëüíàÿ, äóãîîáðàçíàÿ ñêîòîìà(âûïàäåíèå ÷àñòè ïîëÿ çðåíèÿ) èëè ñóæåíèå ïîëÿ çðåíèÿ ïî âåðòèêàëè. Íà ãëàçíîì äíå ãèïåðåìèÿ(ïîêðàñíåíèå) è íå ÷åòêè ãðàíèöû äèñêà, êðîâîèçëèÿíèÿ, ðàñøèðåííûå ñîñóäû
Ïðè÷èíû ïàïèëëèòà è ðåòðîáóëüáàðíîãî íåâðèòà: ðàññåÿííûé ñêëåðîç, äåòñêèå èíôåêöèè (ïàðîòèò, âåòðÿíàÿ îñïà), âèðóñíûå áîëåçíè, âîñïàëèòåëüíûå ïðîöåññû îáîëî÷åê ìîçãà, îðáèòû, ñèíóñîâ, âîñïàëèòåëüíûå ïðîöåññû ãëàçà. çðèòåëüíûé íåðâ íåâðèò àòðîôèÿ
Äèàãíîñòêà:
1.Îïðåäåëåíèå îñòðîòû è ïîëåé çðåíèÿ
2.Èññëåäîâàíèå öâåòîâîãî çðåíèÿ
3.Îñìîòð ãëàçíîãî äíà
4.Èçìåðåíèå âíóòðèãëàçíîãî äàâëåíèÿ
5. Ðåíòãåíîãðàôèÿ ïðèäàòî÷íûõ ïàçóõ íîñà
6. ßÌÐ-ñêàíèðîâàíèå ìîçãà è îðáèòû
Ëå÷åíèå:
* Àíòèáàêòåðèàëüíàÿ òåðàïèÿ — àíòèáèîòèêè, ñóëüôàíèëàìèäû
* Äëÿ óëó÷øåíèÿ êðîâîñíàáæåíèÿ — íèêîòèíîâàÿ êèñëîòà, òðåíòàë (ïåíòîêñèôèëëèí)
* Äåãèäðàòàöèîííàÿ òåðàïèÿ
* Äåñåíñèáèëèçèðóþùàÿ òåðàïèÿ
* Ãëêæîêîðòèêîèäû — ìåñòíûå èíúåêöèè, âíóòðèâåííîå ââåäåíèå, âíóòðü
* Ïðåäíèçîëîí 1 ìã/êã/ñóò 2 íåä, çàòåì ñíèæåíèå â òå÷åíèå 1-2 íåä
* Ïóëüñ-òåðàïèÿ: ìåòèëïðåäíèçîëîí 30 ìã (îñíîâàíèÿ)/êã â/â â òå÷åíèå 30 ìèí êàæäûå 6 ÷ (âñåãî 12 äîç), çàòåì ïðåäíèçîëîí âíóòðü 1 ìã/êã/ñóò 11 äíåé ñ ïîñëåäóþùèì ñíèæåíèåì äîçû â òå÷åíèå 1-2 íåä
* Ìåòèëïðåäíèçîëî-íà àöåòàò 20 ìã ðåòðîáóëüáàðíî ñ èíòåðâàëàìè 1-5 íåä.
Ïðîãíîç:
* Çðèòåëüíàÿ àêòèâíîñòü íà÷èíàåò âîññòàíàâëèâàòüñÿ ÷åðåç 2-3 íåä ïîñëå íà÷àëà çàáîëåâàíèÿ
* Âûçäîðîâëåíèå â òå÷åíèå íåñêîëüêèõ ìåñÿöåâ
* Çðåíèå ÷àñòî âîçâðàùàåòñÿ ê íîðìàëüíîìó èëè ïî÷òè íîðìàëüíîìó óðîâíþ
* Ó 74% æåíùèí è 34% ìóæ÷èí ñ ÍÇÍ â àíàìíåçå â îòäàë¸ííîì ïåðèîäå ðàçâèâàåòñÿ ðàññåÿííûé ñêëåðîç.
Çàñòîéíûé äèñê çðèòåëüíîãî íåðâà
Çàñòîéíûì äèñêîì çðèòåëüíîãî íåðâà íàçûâàþò åãî îòåê íåâîñïàëèòåëüíîé ïðèðîäû. Êàê ïðàâèëî, òàêîå ñîñòîÿíèå ñàìîñòîÿòåëüíûì çàáîëåâàíèåì íå ÿâëÿåòñÿ, à ïðîâîöèðóåòñÿ ïîâûøåííûì âíóòðè÷åðåïíûì äàâëåíèåì.
Ïðè÷èíû âîçíèêíîâåíèÿ:
Ïðè÷èí ïîâûøåíèÿ âíóòðè÷åðåïíîãî äàâëåíèÿ äîñòàòî÷íî ìíîãî, ê íèì îòíîñÿòñÿ: îïóõîëåâûå ïðîöåññû â ïîëîñòè ÷åðåïà, îòåêè ãîëîâíîãî ìîçãà, âîñïàëåíèÿ òêàíåé ãîëîâíîãî ìîçãà èëè åãî îáîëî÷åê, ÷åðåïíî-ìîçãîâûå òðàâìû.
Êðîìå òîãî, ê îòåêó çðèòåëüíîãî íåðâà ìîãóò ïðèâåñòè: áîëåçíè êðîâè, àëëåðãè÷åñêèå çàáîëåâàíèÿ, àðòåðèàëüíàÿ ãèïåðòåíçèÿ è áîëåçíè ïî÷åê.
Èíîãäà âîçíèêíîâåíèå îòå÷íîñòè çðèòåëüíîãî íåðâà ñâÿçàíî ñ òðàâìàìè ãëàçíèöû è ãëàçà, èëè ñ çàáîëåâàíèÿìè îðãàíà çðåíèÿ, êîòîðûå ñîïðîâîæäàþòñÿ ïîíèæåíèåì âíóòðèãëàçíîãî äàâëåíèÿ. Ïîäîáíîå ñîñòîÿíèå ðàçâèâàåòñÿ è ïðè íàðóøåíèè îòòîêà æèäêîñòè îò íàõîäÿùåéñÿ â ãëàçíèöå ÷àñòè çðèòåëüíîãî íåðâà.  íîðìå, âíóòðèãëàçíàÿ æèäêîñòü äîëæíà îòõîäèòü â ïîëîñòü ÷åðåïà, îäíàêî, ñíèæåíèå âíóòðèãëàçíîãî äàâëåíèÿ, ìîæåò âûçûâàòü åå çàäåðæêó.
Ñèìïòîìû:
Ïðè çàñòîéíîì äèñêå çðèòåëüíîãî íåðâà ñîñòîÿíèå çðèòåëüíîé ôóíêöèè äîëãîå âðåìÿ îñòàåòñÿ ïðàêòè÷åñêè â íîðìå. Òîëüêî äëèòåëüíîå ñóùåñòâîâàíèå çàñòîÿ ïðîâîöèðóåò àòðîôè÷åñêèé ïðîöåññ, ÷òî ñâÿçàíî ñ ïîâûøåíèåì äàâëåíèÿ íà âîëîêíà òêàíè çðèòåëüíîãî íåðâà. Ïðè ðàçâèòèè àòðîôèè, íåðâíàÿ òêàíü íà÷èíàåò ïîñòåïåííî çàìåíÿòüñÿ íà ñîåäèíèòåëüíóþ, ñ íåîáðàòèìîé óòðàòîé ñâîèõ ôóíêöèé.
Ðàçâèòèå ñîñòîÿíèÿ çàñòîéíîãî äèñêà çðèòåëüíîãî íåðâà ïðîõîäèò ñëåäóþùèå ñòàäèè:
* Íà÷àëüíóþ, íàçûâàåìóþ íà÷àëüíûì çàñòîéíûì äèñêîì çðèòåëüíîãî íåðâà, êîãäà ïðîèñõîäèò îòåê òîëüêî êðàåâ äèñêà. Ïðè äèàãíîñòèêå íà ãëàçíîì äíå âèäíà ðàçìûòîñòü ãðàíèö äèñêà, êîòîðàÿ íà÷èíàåòñÿ îò åãî âåðõíåãî êðàÿ. Íàáëþäàåòñÿ óìåðåííàÿ ãèïåðåìèÿ äèñêà.
* Ñëåäóþùàÿ ñòàäèÿ — ýòî âûðàæåííûé çàñòîé äèñêà çðèòåëüíîãî íåðâà. Íà ýòîì ýòàïå îòåêàåò âåñü äèñê, ñóùåñòâóþùåå â íîðìå â åãî öåíòðå óãëóáëåíèå, âûðàâíèâàåòñÿ, à ïîâåðõíîñòü äèñêà âûãèáàåòñÿ ê ñòåêëîâèäíîìó òåëó. Ïîêðàñíåíèå äèñêà óñèëèâàåòñÿ, ïðèîáðåòàÿ ñèíþøíûé îòòåíîê, ñîñóäû ãëàçíîãî äíà ðàñøèðÿþòñÿ (âêëþ÷àÿ âåíû), ñîçäàåòñÿ êàðòèíà ñîñóäîâ, êàê áû âçáèðàþùèõñÿ íà âûãíóòûé äèñê çðèòåëüíîãî íåðâà. Èçðåäêà âîêðóã îòå÷íîãî äèñêà íàáëþäàþòñÿ òî÷å÷íûå êðîâîèçëèÿíèÿ. Ýòà ñòàäèÿ õàðàêòåðèçóåòñÿ ñîõðàíåíèåì çðèòåëüíûõ ôóíêöèé. Ñîõðàííîñòü ôóíêöèè çðåíèÿ è âûðàæåííûå èçìåíåíèÿ íà ãëàçíîì äíå íàçûâàþò «ïåðâûìè íîæíèöàìè çàñòîÿ». Ïðè ýòîì ïàöèåíòà áåñïîêîÿò òîëüêî ãîëîâíûå áîëè èëè æàëîá ñîâñåì íåò. Íà ïåðâûõ ñòàäèÿõ, ïðè óñòðàíåíèè ïðè÷èíû çàñòîÿ (îñíîâíîãî çàáîëåâàíèÿ) îòåê ïîñòåïåííî óìåíüøàþòñÿ, à ðóáåæè äèñêà çðèòåëüíîãî íåðâà ïîëíîñòüþ âîññòàíàâëèâàþòñÿ.
* Íîâûé ýòàï ðàçâèòèÿ çàñòîÿ — ðåçêî âûðàæåííûé çàñòîéíûé äèñê çðèòåëüíîãî íåðâà. Íà ýòîé ñòàäèè ïîâåðõíîñòü äèñêà åùå áîëüøå âûïèðàåò â ñòåêëîâèäíîå òåëî, ñîçäàâàÿ ìíîæåñòâåííûå î÷àãè êðîâîèçëèÿíèé íà ñàìîì äèñêå è íà ñåò÷àòêå. Íà÷èíàåòñÿ ïðîöåññ îòåêà ñåò÷àòêè, ñäàâëèâàþùèé íåðâíûå âîëîêíà çðèòåëüíîãî íåðâà. Âîëîêíà ãèáíóò, çàìåùàÿñü ñîåäèíèòåëüíîé òêàíüþ.
* Ïîñëåäíþþ ñòàäèþ ïðèíÿòî îáîçíà÷àòü, êàê «âòîðûå íîæíèöû çàñòîÿ» èëè àòðîôèÿ çàñòîéíîãî äèñêà. Ïðè ýòîì ó çðèòåëüíîãî íåðâà ïðîèñõîäèò âòîðè÷íàÿ àòðîôèÿ. Óìåíüøàåòñÿ îòåê äèñêà, óìåíüøàþòñÿ è åãî ðàçìåðû, âåíû ñóæàþòñÿ, ïîñòåïåííî ðàññàñûâàþòñÿ êðîâîèçëèÿíèÿ. Ñîñòîÿíèå ïàöèåíòà õàðàêòåðèçóåòñÿ óëó÷øåíèåì êàðòèíû íà ãëàçíîì äíå, è ðåçêèì ñíèæåíèåì ôóíêöèè çðåíèÿ.
Äàëüíåéøåå âîçäåéñòâèå ïðè÷èíû çàñòîÿ, äåëàåò àòðîôèþ çðèòåëüíûõ íåðâîâ ïîëíîé è îêîí÷àòåëüíîé, à ôóíêöèè çðåíèÿ áåçâîçâðàòíî óãàñàþò.
Äèàãíîñòèêà:
 äèàãíîñòèêå çàñòîéíîãî äèñêà çðèòåëüíîãî íåðâà âàæíîå çíà÷åíèå èìåþò àíàìíåç, èññëåäîâàíèå ïîëÿ çðåíèÿ, îôòàëüìîñêîïèÿ è ÔÀÃÄ.
Ëå÷åíèå:
Èçëå÷åíèå çàñòîéíîãî äèñêà íåâîçìîæíî áåç óñòðàíåíèÿ ïðè÷èíû åãî âûçâàâøåé. Ïîýòîìó, îñíîâíàÿ çàäà÷à — èçëå÷èòü îñíîâíîå çàáîëåâàíèå. Äëÿ ïîääåðæàíèÿ íîðìàëüíîãî ïèòàíèÿ íåðâà ïðåäïèñûâàþò ñîñóäîðåãóëèðóþùèå ïðåïàðàòû (êàâèíòîí, òðåíòàë, ñåðìèîí), ñðåäñòâà óëó÷øàþùèå ïèòàíèå íåðâíîé ñèñòåìû (äèàâèòîë, àêòîâåãèí, ìåêñèäîë, íîîòðîïèë).
Ïðîãíîç
Ïðîãíîç âñåãäà ñåðüåçíûé è îïðåäåëÿåòñÿ âîçìîæíîñòÿìè ñâîåâðåìåííîãî óñòðàíåíèÿ îñíîâíîé ïðè÷èíû çàáîëåâàíèÿ.
Àòðîôèÿ çðèòåëüíîãî íåðâà
Àòðîôèÿ çðèòåëüíîãî íåðâà — ïðîöåññ ïîëíîãî ëèáî ÷àñòè÷íîãî ðàçðóøåíèÿ ñîñòàâëÿþùèõ íåðâ âîëîêîí è çàìåùåíèå èõ ñîåäèíèòåëüíîé òêàíüþ.
Ïðè÷èíû âîçíèêíîâåíèÿ:
Ñðåäè ïðè÷èí àòðîôèè çðèòåëüíîãî íåðâà î÷åíü ÷àñòî ñïåöèàëèñòû íàçûâàþò íàñëåäñòâåííîñòü è âðîæäåííóþ ïàòîëîãèþ, êðîìå òîãî, îíà ìîæåò ñòàòü ñëåäñòâèåì ðàçëè÷íûõ çàáîëåâàíèé îðãàíà çðåíèÿ — ïàòîëîãè÷åñêèõ ïðîöåññîâ â ñàìîì çðèòåëüíîì íåðâå èëè ñåò÷àòêå (âîñïàëåíèÿ, òðàâìû, îòåê, çàñòîé, òîêñè÷åñêèå ïîâðåæäåíèÿ, íàðóøåíèÿ êðîâîîáðàùåíèÿ, äèñòðîôèÿ, ñäàâëåíèÿ çðèòåëüíîãî íåðâà ïð.), áîëåçíåé íåðâíîé ñèñòåìû èëè îáùèõ çàáîëåâàíèé.
Ïàòîëîãè÷åñêèå èçìåíåíèÿ öåíòðàëüíîé íåðâíîé ñèñòåìû ÿâëÿþòñÿ åäâà ëè íå îñíîâíûìè «âèíîâíèêàìè» ðàçâèòèÿ àòðîôèè çðèòåëüíîãî íåðâà: îïóõîëè, ñèôèëèòè÷åñêèå ïîðàæåíèÿ, àáñöåññû ãîëîâíîãî ìîçãà, ìåíèíãèòû, ýíöåôàëèòû, ðàññåÿííûé ñêëåðîç, òðàâìû ÷åðåïà. Âìåñòå ñ òåì, ïðè÷èíàìè ðàçâèòèÿ äàííîé àíîìàëèè ìîãóò ñòàòü ãèïåðòîíè÷åñêàÿ áîëåçíü è àòåðîñêëåðîç, îòðàâëåíèå õèíèíîì, àâèòàìèíîçû, ïðîôóçíûå êðîâîòå÷åíèÿ.
Ãîëîäàíèå òêàíåé âíóòðåííèõ ñðåä ãëàçà âñëåäñòâèå íåïðîõîäèìîñòè öåíòðàëüíîé è ïåðèôåðè÷åñêèõ àðòåðèè ñåò÷àòêè, òàêæå ìîæåò áûòü ïðè÷èíîé àòðîôèè çðèòåëüíîãî íåðâà, êðîìå òîãî îíà ÿâëÿåòñÿ îäíèì èç îñíîâíûõ ïðèçíàêîâ ãëàóêîìû.
Ñèìïòîìû:
 îôòàëüìîëîãèè ïðèíÿòî âûäåëÿòü ïåðâè÷íóþ è âòîðè÷íóþ àòðîôèè çðèòåëüíîãî íåðâà, çàêîí÷åííóþ è ïðîãðåññèðóþùóþ, ÷àñòè÷íóþ è ïîëíóþ, à òàêæå îäíîñòîðîííþþ è äâóñòîðîííþþ ôîðìû çàáîëåâàíèÿ.
Ãëàâíûì ñèìïòîìîì äàííîé ïàòîëîãèè ÿâëÿåòñÿ íåïîääàþùååñÿ êîððåêöèè óõóäøåíèå çðåíèÿ. Ýòîò ñèìïòîì ñïîñîáåí ïðîÿâëÿòüñÿ ïî-ðàçíîìó, ÷òî çàâèñèò îò âèäà àòðîôèè. Ïðîãðåññèðóþùàÿ àòðîôèÿ âåäåò ê íåóêëîííîìó ñíèæåíèþ çðåíèÿ âñëåäñòâèå îòìèðàíèÿ çðèòåëüíîãî íåðâà, ÷òî ìîæåò ïðèâåñòè ê ïîëíîé ñëåïîòå. Ýòîò ïðîöåññ, êàê ïðàâèëî, ïðîòåêàåò èëè ñòðåìèòåëüíî — â òå÷åíèå íåñêîëüêèõ äíåé, èëè ïðîèñõîäèò ïîñòåïåííî, â òå÷åíèå íåñêîëüêèõ ìåñÿöåâ.
Ïðè ÷àñòè÷íîé àòðîôèè, ïðîöåññ óõóäøåíèÿ çðåíèÿ îñòàíàâëèâàåòñÿ íà êàêîì-òî ýòàïå è çðåíèå ñòàáèëèçèðóåòñÿ. Òàêèì îáðàçîì, ìîæíî âûäåëèòü àòðîôèþ ïðîãðåññèðóþùóþ è çàêîí÷åííóþ.
Íàðóøåíèÿ çðåíèÿ ïðè àòðîôèè ìîãóò áûòü ñàìûìè ðàçíîîáðàçíûìè, â òîì ÷èñëå èçìåíåíèå ïîëåé çðåíèÿ (îáû÷íî ñóæåíèå, êîãäà «áîêîâîå çðåíèå» ïðîïàäàåò), âïëîòü äî ðàçâèòèÿ «òóííåëüíîãî çðåíèÿ», ïðè êîòîðîì ÷åëîâåê âèäèò êàê áû ñêâîçü òðóáî÷êó, à èìåííî, âèäèò òîëüêî îáúåêòû, íàõîäÿùèåñÿ ïðÿìî ïåðåä íèì. Òàêîå ñîñòîÿíèå ñîïðîâîæäàåòñÿ ïîÿâëåíèåì ñêîòîì — òåìíûõ ïÿòåí íà ëþáîì èç ó÷àñòêîâ ïîëÿ çðåíèÿ èëè ðàññòðîéñòâîì öâåòîîùóùåíèÿ.
 çàâèñèìîñòè îò ëîêàëèçàöèè ïðîöåññà ïàòîëîãèè èçìåíåíèå ïîëåé çðåíèÿ áûâàåò íå òîëüêî «òóííåëüíûì. Òàê, ðàçâèòèå ñêîòîì (ò¸ìíûõ ïÿòåí) ïåðåä ãëàçàìè ãîâîðèò î ïîðàæåíèè âîëîêîí íåðâîâ â öåíòðàëüíîì îòäåëå ñåò÷àòêè èëè íåïîñðåäñòâåííîé áëèçîñòè îò íåãî. Ñóæåíèå ïîëåé çðåíèÿ ðàçâèâàåòñÿ è â ñëó÷àÿõ, êîãäà ïîðàæåíû ïåðèôåðè÷åñêèå íåðâíûå âîëîêíà, ïðè÷åì, åñëè ïîðàæåíèÿ äîñòàòî÷íî ãëóáîêèå, ðå÷ü èäåò îá èñ÷åçíîâåíèè ïîëîâèíû ïîëÿ çðåíèÿ. Òàêèå èçìåíåíèÿ ìîãóò áûòü è íà îäíîì, è íà îáîèõ ãëàçàõ.
Äèàãíîñòèêà :
Ïðè ïîäîçðåíèè íà àòðîôèþ çðèòåëüíîãî íåðâà íåîáõîäèìî öåëåíàïðàâëåííîå îôòàëüìîëîãè÷åñêîå îáñëåäîâàíèå. Êðîìå òîãî, ìîæåò ïîòðåáîâàòüñÿ êîíñóëüòàöèÿ íåâðîëîãà èëè íåéðîõèðóðãà.
Îáñëåäîâàíèå âðà÷îì-îôòàëüìîëîãîì âêëþ÷àåò:
îñìîòð ãëàçíîãî äíà ÷åðåç çðà÷îê, ðàñøèðåííûé ñïåöèàëüíûìè êàïëÿìè;
ïðîâåðêà îñòðîòû çðåíèÿ;
îïðåäåëåíèå ãðàíèö ïîëÿ çðåíèÿ (ñôåðîïåðèìåòðèÿ);
îöåíêà öâåòîâîãî âîñïðèÿòèÿ;
êîìïüþòåðíàÿ ïåðèìåòðèÿ. Ýòîò ìåòîä âûÿâëÿåò, êàêîé ó÷àñòîê íåðâà ïîñòðàäàë;
âèäåîîôòàëüìîãðàôèÿ. Ïîçâîëÿåò ñóäèòü î õàðàêòåðå ïîâðåæäåíèé çðèòåëüíîãî íåðâà;
êðàíèîãðàôèÿ (ðåíòãåí ÷åðåïà) ñ îáÿçàòåëüíûì ïðèöåëüíûì ñíèìêîì îáëàñòè òóðåöêîãî ñåäëà;
êîìïüþòåðíàÿ òîìîãðàôèÿ è ìàãíèòíî-ÿäåðíûé ðåçîíàíñ ãîëîâíîãî ìîçãà óòî÷íÿþò ïðè÷èíó çàáîëåâàíèÿ çðèòåëüíîãî íåðâà;
â íåêîòîðûõ ñëó÷àÿõ — ëàçåðíàÿ äîïïëåðîãðàôèÿ.
Ëå÷åíèå:
Àòðîôèÿ çðèòåëüíîãî íåðâà ïðàêòè÷åñêè íå ïîääàåòñÿ ëå÷åíèþ, âåäü ðàçðóøåííûå íåðâíûå âîëîêíà ïðîñòî íåâîçìîæíî âîññòàíîâèòü. Ñóùåñòâóåò íåáîëüøàÿ íàäåæäà íà ýôôåêò îò òåðàïèè âîëîêîí, êîòîðûå íàõîäÿòñÿ â ïðîöåññå ðàçðóøåíèÿ, íî ïîêà ñîõðàíèëè ñâîþ æèçíåäåÿòåëüíîñòü. Îäíàêî åñëè ýòîò ìîìåíò óïóùåí, çðåíèå áîëüíîãî ãëàçà áóäåò óòåðÿíî íàâñåãäà.
Íåîáõîäèìî èìåòü ââèäó, ÷òî àòðîôèÿ çðèòåëüíîãî íåðâà çà÷àñòóþ íå ÿâëÿåòñÿ ñàìîñòîÿòåëüíûì çàáîëåâàíèåì, à ðàçâèâàåòñÿ êàê ñëåäñòâèå íåêèõ ïàòîëîãè÷åñêèõ ïðîöåññîâ îòäåëîâ çðèòåëüíîãî ïóòè. Èìåííî ïîýòîìó, êàê ïðàâèëî, åå ëå÷åíèå íà÷èíàåòñÿ ñ óñòðàíåíèÿ âûçâàâøèõ ïàòîëîãèþ ïðè÷èí. Åñëè àòðîôèÿ ê ýòîìó âðåìåíè åùå íå óñïåëà ðàçâèòüñÿ, òî â òå÷åíèå íåêîòîðîãî âðåìåíè (îò äâóõ íåäåëü äî äâóõ ìåñÿöåâ) ìîæåò ïðîèçîéòè íîðìàëèçàöèÿ êàðòèíû è çðèòåëüíûå ôóíêöèè âîññòàíîâÿòñÿ.
Ìåäèêàìåíòîçíîå ëå÷åíèå ïðè ýòîì íàïðàâëåíî íà óñòðàíåíèå îòåêîâ è âîñïàëåíèÿ âîëîêîí çðèòåëüíîãî íåðâà, óëó÷øåíèå åãî òðîôèêè è êðîâîîáðàùåíèÿ (ïèòàíèÿ), âîññòàíîâëåíèå ïðîâîäèìîñòè íå ïîëíîñòüþ ðàçðóøåííûõ íåðâíûõ âîëîêîí.
Íóæíî îòìåòèòü, ÷òî ïðîöåññ ýòî äëèòåëüíûé, ñî ñëàáî âûðàæåííûì ýôôåêòîì, êîòîðûé â çàïóùåííûõ ñëó÷àÿõ è âîâñå îòñóòñòâóåò. Ïîýòîìó äëÿ óñïåõà ïðåäïðèÿòèÿ, ëå÷åíèå äîëæíî áûòü íà÷àòî î÷åíü áûñòðî.
Êàê îòìå÷àëîñü âûøå, îñíîâíûì çäåñü ÿâëÿåòñÿ ëå÷åíèå çàáîëåâàíèÿ — ïðè÷èíû àòðîôèè, íà ôîíå êîòîðîãî íàçíà÷àþò êîìïëåêñíóþ òåðàïèþ ñ èñïîëüçîâàíèåì ðàçëè÷íûõ ôîðì ïðåïàðàòîâ: ãëàçíûõ êàïåëü, èíúåêöèé (îáùèõ è ìåñòíûõ), òàáëåòîê, ôèçèîòåðàïèè. Òàêîå ëå÷åíèå, êàê ïðàâèëî, íàïðàâëÿþò:
1. Íà óëó÷øåíèå êðîâîîáðàùåíèÿ ñîñóäîâ, ïèòàþùèõ íåðâ, ïðèìåíÿÿ ñîñóäîðàñøèðÿþùèå ñðåäñòâà (íèêîòèíîâóþ êèñëîòó, êîìïëàìèí, íî-øïó, ïàïàâåðèí, äèáàçîë, ýóôèëëèí, ãàëèäîð, ñåðìèîí, òðåíòàë) è àíòèêîàãóëÿíòû (òèêëèä, ãåïàðèí);
2. Íà óëó÷øåíèå ïðîöåññîâ îáìåíà â òêàíÿõ íåðâà è ñòèìóëèðîâàíèå ðåãåíåðàöèè èçìåíåííîé òêàíè, ïðèìåíÿÿ áèîãåííûå ñòèìóëÿòîðû (òîðôîò, ýêñòðàêò àëîý, ñòåêëîâèäíîå òåëî è ïð.), òàìèíû (Â1, Â2, Â6, àñêîðóòèí), ôåðìåíòû (ôèáðèíîëèçèí, ëèäàçó), àìèíîêèñëîòû (ãëóòàìèíîâóþ êèñëîòó), èììóíîñòèìóëÿòîðû (ýëåóòîðîêîêê, æåíüøåíü);
4. Íà êóïèðîâàíèå âîñïàëèòåëüíûõ ïðîöåññîâ ïðè ïîìîùè ãîðìîíàëüíûõ ïðåïàðàòîâ (ïðåäíèçîëîíà, äåêñàìåòàçîíà);
5. Íà óëó÷øåíèå ôóíêöèîíèðîâàíèÿ öåíòðàëüíîé íåðâíîé ñèñòåìû (ýìîêñèïèí, öåðåáðîëèçèí, íîîòðîïèë, ôåçàì, êàâèíòîí).
Ïðåïàðàòû ïðèíèìàþò òîëüêî ïî íàçíà÷åíèþ âðà÷à è ïîñëå óñòàíîâëåíèÿ òî÷íîãî äèàãíîçà. Ëèøü ñïåöèàëèñò ìîæåò ïîäîáðàòü îïòèìàëüíîå ëå÷åíèå ñ ó÷åòîì ñîïóòñòâóþùèõ çàáîëåâàíèé.
Âìåñòå ñ òåì èñïîëüçóåòñÿ ôèçèîòåðàïåâòè÷åñêîå ëå÷åíèå è èãëîðåôëåêñîòåðàïèÿ; ñóùåñòâóþò ìåòîäû ìàãíèòíîé, ëàçåðíîé, à òàêæå ýëåêòðîñòèìóëÿöèè çðèòåëüíîãî íåðâà.
Ëå÷åíèå ïîâòîðÿþò êóðñàìè ñïóñòÿ íåñêîëüêî ìåñÿöåâ.
Ïðè î÷åâèäíîì ñíèæåíèè çðåíèÿ ìîæåò áûòü ïîäíÿò âîïðîñ î ïðèñâîåíèè ïàöèåíòó ãðóïïû èíâàëèäíîñòè.
Îñëåïøèì è ñëàáîâèäÿùèì äîëæåí áûòü íàçíà÷åí êóðñ ðåàáèëèòàöèè, ïî âîçìîæíîñòè óñòðàíÿþùèé èëè êîìïåíñèðóþùèé îãðàíè÷åíèÿ æèçíåäåÿòåëüíîñòè, êîòîðûå âîçíèêàþò âñëåäñòâèå óòðàòû çðåíèÿ.
Ïðîãíîç:
Ïðîãíîç îáû÷íî ïëîõîé, áîëåçíü çàêàí÷èâàåòñÿ ñëåïîòîé.
Ñïèñîê ëèòåðàòóðû
1. Òðîí Å.Æ. Çàáîëåâàíèÿ çðèòåëüíîãî ïóòè. — Ë.: Ìåäãèç, 1955
2. https://proglaza.ru/bolezniglaz/nevrit-zritelnogo-nerva.html
3. Ñèíåëüíèêîâ Ð. Ä., Ñèíåëüíèêîâ ß. Ð. Àòëàñ àíàòîìèè ÷åëîâåêà: Ó÷åá. Ïîñîáèå. — 2-å èçä.. — Ì.: Ìåäèöèíà, 1996
Ðàçìåùåíî íà Allbest.ru
Источник