Реферат глаукома причины симптомы лечение и профилактика
Глаукома – хроническая патология глаз, характеризующаяся повышением внутриглазного давления, развитием оптической нейропатии и нарушениями зрительной функции. Клинически глаукома проявляется сужением полей зрения, болью, резью и ощущением тяжести в глазах, затуманиванием зрения, ухудшением сумеречного зрения, в тяжелых случаях слепотой. Диагностика глаукомы включает в себя периметрию, тонометрию и тонографию, гониоскопию, оптическую когерентную томографию, лазерную ретинотомографию. Лечение глаукомы требует использования антиглаукомных капель, применения методов лазерной хирургии (иридотомии (иридэктомии) и трабекулопластики) или проведения антиглаукоматозных операций (трабекулэктомии, склерэктомии, иридэктомии, иридоциклоретракции и др.).
Общие сведения
Глаукома – одно из самых грозных заболеваний глаз, приводящих к потере зрения. Согласно имеющимся данным, глаукомой страдают около 3 % населения, а у 15% незрячих людей во всем в мире глаукома послужила причиной слепоты. В группе риска по развитию глаукомы находятся люди старше 40 лет, однако в офтальмологии встречаются такие формы заболевания, как юношеская и врожденная глаукома. Частота заболевания значительно увеличивается с возрастом: так, врожденная глаукома диагностируется у 1 из 10-20 тыс. новорожденных; в группе 40-45-летних людей – в 0,1% случаев; у 50-60-летних – в 1,5% наблюдений; после 75 лет – более чем в 3% случаев.
Под глаукомой понимают хроническое заболевание глаз, протекающее с периодическим или постоянным повышением ВГД (внутриглазного давления), расстройствами оттока ВГЖ (внутриглазной жидкости), трофическими нарушениями в сетчатке и зрительном нерве, что сопровождается развитием дефектов поля зрения и краевой экскавации ДЗН (диска зрительного нерва). Понятием «глаукома» сегодня объединяют около 60 различных заболеваний, имеющих перечисленные особенности.
Глаукома
Причины развития глаукомы
Изучение механизмов развития глаукомы позволяет говорить о мультифакторном характере заболевания и роли порогового эффекта в ее возникновении. То есть для возникновения глаукомы необходимо наличие ряда факторов, которые в сумме вызывают заболевание.
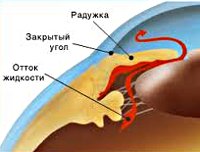
Патогенетический механизм глаукомы связан с нарушением оттока внутриглазной жидкости, играющей ключевую роль в обмене веществ всех структур глаза и поддержании нормального уровня ВГД. В норме вырабатываемая ресничным (цилиарным) телом водянистая влага скапливается в задней камере глаза – щелевидном пространстве, расположенным позади радужки. 85-95% ВГЖ через зрачок перетекает в переднюю камеру глаза – пространство между радужкой и роговицей. Отток внутриглазной жидкости обеспечивается особой дренажной системой глаза, расположенной в углу передней камеры и образованной трабекулой и шлеммовым каналом (венозным синусом склеры). Через эти структуры ВГЖ оттекает в склеральные вены. Незначительная часть водянистой влаги (5-15%) оттекает дополнительным увеосклеральным путем, просачиваясь через ресничное тело и склеру в венозные коллекторы сосудистой оболочки.
Для поддержания нормального ВГД (18-26 мм рт. ст.) необходим баланс между оттоком и притоком водянистой влаги. При глаукоме это равновесие оказывается нарушенным, в результате чего в полости глаза скапливается избыточное количество ВГЖ, что сопровождается повышением внутриглазного давления выше толерантного уровня. Высокое ВГД, в свою очередь, приводит к гипоксии и ишемии тканей глаза; компрессии, постепенной дистрофии и деструкции нервных волокон, распаду ганглиозных клеток сетчатки и в конечном итоге – к развитию глаукомной оптической нейропатии и атрофии зрительного нерва.
Развитие врожденной глаукомы обычно связано с аномалиями глаз у плода (дисгенезом угла передней камеры), травмами, опухолями глаз. Предрасположенность к развитию приобретенной глаукомы имеется у людей с отягощенной наследственностью по данному заболеванию, лиц, страдающих атеросклерозом и сахарным диабетом, артериальной гипертонией, шейным остеохондрозом. Кроме этого, вторичная глаукома может развиваться вследствие других заболеваний глаз: дальнозоркости, окклюзии центральной вены сетчатки, катаракты, склерита, кератита, увеита, иридоциклита, прогрессирующей атрофии радужки, гемофтальма, ранений и ожогов глаз, опухолей, хирургических вмешательств на глазах.
Классификация глаукомы
По происхождению различают первичную глаукому, как самостоятельную патологию передней камеры глаза, дренажной системы и ДЗН, и вторичную глаукому, являющуюся осложнением экстра- и интраокулярных нарушений.
В соответствии с механизмом, лежащим в основе повышения ВГД, выделяют закрытоугольную и открытоугольную первичную глаукому. При закрытоугольной глаукоме имеет место внутренний блок в дренажной системе глаза; при открытоугольной форме – угол передней камеры открыт, однако отток ВГЖ нарушен.
В зависимости от уровня ВГД глаукома может протекать в нормотензивном варианте (с тонометрическим давлением до 25 мм рт. ст.) или гипертензивном варианте с умеренным повышением тонометрического давления (26-32 мм рт. ст.) либо высоким тонометрическим давлением (33 мм рт. ст. и выше).
По течению глаукома может быть стабилизированной (при отсутствии отрицательной динамики в течение 6 месяцев) и нестабилизированной (при тенденции к изменениям поля зрения и ДЗН при повторных обследованиях).
По выраженности глаукомного процесса различают 4 стадии:
- I (начальная стадия глаукомы) – определяются парацентральные скотомы, имеется расширение оптического диска, экскавация ДЗН не доходит до его края.
- II (стадия развитой глаукомы) – поле зрения изменено в парцентральном отделе, сужено в нижне- и/или верхневисочном сегменте на 10° и более; экскавация ДЗН носит краевой характер.
- III (стадия далеко зашедшей глаукомы) – отмечается концентрическое сужение границ поля зрения, выявляется наличие краевой субтотальной экскавации ДЗН.
- IV (терминальная стадия глаукомы) – имеет место полная утрата центрального зрения либо сохранность светоощущения. Состояние ДЗН характеризуется тотальной экскавацией, деструкцией нейроретинального пояска и сдвигом сосудистого пучка.
В зависимости от возраста возникновения выделяют глаукому врожденную (у детей до 3-х лет), инфантильную (у детей от 3-х до 10-ти лет), ювенильную (у лиц в возрасте от 11-ти до 35-ти лет) и глаукому взрослых (у лиц старше 35-ти лет). Кроме врожденной глаукомы, все остальные формы являются приобретенными.
Симптомы глаукомы
Клиническое течение открытоугольной глаукомы, как правило, бессимптомное. Сужение поля зрения развивается постепенно, иногда прогрессирует в течение нескольких лет, поэтому нередко пациенты случайно обнаруживают, что видят только одним глазом. Иногда предъявляются жалобы на затуманивание взгляда, наличие радужных кругов перед глазами, головную боль и ломоту в надбровной области, снижение зрения в темноте. При открытой глаукоме обычно поражаются оба глаза.
В течении закрытоугольной формы заболевания выделяют фазу преглаукомы, острого приступа глаукомы и хронической глаукомы.
Преглаукома характеризуется отсутствием симптоматики и определяется при офтальмологическом обследовании, когда выявляется узкий или закрытый угол передней камеры глаза. При преглаукоме больные могут видеть радужные круги на свету, ощущать зрительный дискомфорт, кратковременную потерю зрения.
Острый приступ закрытоугольной глаукомы обусловлен полным закрытием угла передней камеры глаза. ВГД может достигать при этом 80 мм. рт. ст. и выше. Приступ может провоцироваться нервным напряжением, переутомлением, медикаментозным расширением зрачка, длительным пребыванием в темноте, долгой работой со склоненной головой. При приступе глаукомы появляется резкая боль в глазу, внезапное падение зрения вплоть до светоощущения, гиперемия глаз, потускнение роговицы, расширение зрачка, который приобретает зеленоватый оттенок. Именно поэтому типичному признаку заболевание получило свое название: «glaucoma» переводится с греческого как «зеленая вода». Приступ глаукомы может протекать с тошнотой и рвотой, головокружением, болями в сердце, под лопаткой, в животе. На ощупь глаз приобретает каменистую плотность.
Острый приступ закрытоугольной глаукомы является неотложным состоянием и требует скорейшего, в течение нескольких ближайших часов, снижения ВГД медикаментозным или хирургическим путем. В противном случае больному может грозить полная необратимая потеря зрения.
Со временем глаукома принимает хроническое течение и характеризуется прогрессирующим увеличение ВГД, рецидивирующими подострыми приступами, нарастанием блокады угла передней камеры глаза. Исходом хронической глаукомы служит глаукомная атрофия зрительного нерва и потеря зрительной функции.
Диагностика глаукомы
Раннее выявление глаукомы имеет важное прогностическое значение, определяющее эффективность лечения и состояние зрительной функции. Ведущее значение в диагностике глаукомы играет определение ВГД, детальное изучение глазного дна и ДЗН, исследование поля зрения, обследование угла передней камеры глаза.
Основными методами измерения внутриглазного давления служит тонометрия, эластотонометрия, суточная тонометрия, отражающая колебания ВГД в течение суток. Показатели внутриглазной гидродинамики определяются с помощью электронной тонографии глаза.
Неотъемлемой частью обследования при глаукоме является периметрия – определение границ поля зрения с помощью различных методик – изоптопериметрии, кампиметрии, компьютерной периметрии и др. Периметрия позволяет выявить даже начальные изменения полей зрения, которые не замечаются самим пациентом.
С помощью гониоскопии при глаукоме офтальмолог имеет возможность оценить строение угла передней камеры глаза и состояние трабекулы, через которую происходит отток ВГЖ. Информативные данные помогает получить УЗИ глаза.
Состояние ДЗН является важнейшим критерием оценки стадии глаукомы. Поэтому в комплекс офтальмологического обследования включается проведение офтальмоскопии — процедуры осмотра глазного дна. Для глаукомы характерно углубление и расширение сосудистой воронки (экскавации) ДЗН. В стадии далеко зашедшей глаукомы отмечается краевая экскавация и изменение цвета диска зрительного нерва.
Более точный качественный и количественный анализ структурных изменений ДЗН и сетчатки проводится с помощью лазерной сканирующей офтальмоскопии, лазерной поляриметрии, оптической когерентной томографии или гейдельбергской лазерной ретинотомографии.
Лечение глаукомы
Существует три основных подхода к лечению глаукомы: консервативный (медикаментозный), хирургический и лазерный. Выбор лечебной тактики определяется типом глаукомы. Задачами медикаментозного лечения глаукомы служат снижение ВГД, улучшение кровоснабжения внутриглазного отдела зрительного нерва, нормализация метаболизма в тканях глаза. Антиглаукомные капли по своему действию делятся на три большие группы:
- Препараты, улучшающие отток ВГЖ: миотики (пилокарпин, карбахол); симпатомиметики (дипивефрин); простагландины F2 альфа – латанопрост, травопрост).
- Средства, ингибирующие продукцию ВГЖ: селективные и неселективные ß-адреноблокаторы (бетаксолол, бетаксолол, тимолол и др.); a- и β-адреноблокаторы (проксодолол).
- Препараты комбинированного действия.
При развитии острого приступа закрытоугольной глаукомы требуется незамедлительное снижение ВГД. Купирование острого приступа глаукомы начинают с инстилляции миотика — 1% р-ра пилокарпина по схеме и р-ра тимолола, назначения диуретиков (диакарба, фуросемида). Одновременно с лекарственной терапией проводят отвлекающие мероприятия – постановку банок, горчичников, пиявок на височную область (гирудотерапию), горячие ножные ванны. Для снятия развившегося блока и восстановления оттока ВГЖ необходимо проведение лазерной иридэктомии (иридотомии) или базальной иридэктомии хирургическим методом.
Методы лазерной хирургии глаукомы довольно многочисленны. Они различаются типом используемого лазера (аргонового, неодимового, диодного и др.), способом воздействия (коагуляция, деструкция), объектом воздействия (радужка, трабекула), показаниями к проведению и т. д. В лазерной хирургии глаукомы широкое распространение получили лазерная иридотомия и иридэктомия, лазерная иридопластика, лазерная трабекулопластика, лазерная гониопунктура. При тяжелых степенях глаукомы может выполняться лазерная циклокоагуляция.
Не потеряли своей актуальности в офтальмологии и антиглаукоматозные операции. Среди фистулизирующих (проникающих) операций при глаукоме, наиболее распространены трабекулэктомия и трабекулотомия. К нефистулизирующим вмешательствам относят непроникающую глубокую склерэктомию. На нормализацию циркуляции ВГЖ направлены такие операции, как иридоциклоретракция, иридэктомия и др. С целью снижения продукции ВГЖ при глаукоме проводится циклокриокоагуляция.
Прогноз и профилактика глаукомы
Необходимо понимать, что полностью излечиться от глаукомы невозможно, однако данное заболевание можно держать под контролем. На ранней стадии заболевания, когда еще не произошли необратимые изменения, могут быть достигнуты удовлетворительные функциональные результаты лечения глаукомы. Бесконтрольное течение глаукомы приводит к необратимой потере зрения.
Профилактика глаукомы заключается в регулярных осмотрах окулистом лиц групп риска — с отягощенным соматическим и офтальмологическим фоном, наследственностью, старше 40 лет. Пациенты, страдающие глаукомой, должны находиться на диспансерном учете у офтальмолога, регулярно каждые 2-3 месяца посещать специалиста, пожизненно получать рекомендуемое лечение.
Источник
Ïðè÷èíû, âèäû è ïðîÿâëåíèÿ ãëàóêîìû, êëèíè÷åñêèå ôîðìû çàáîëåâàíèÿ. Ñòðóêòóðà ãëàçà è ìåõàíèçì ôîðìèðîâàíèÿ èçîáðàæåíèÿ. Ïðîâåäåíèå îôòàëüìîëîãè÷åñêîãî èññëåäîâàíèÿ. Âûáîð ëå÷åáíûõ ïðåïàðàòîâ. Ìåòîäû ñíèæåíèÿ âíóòðèãëàçíîãî äàâëåíèÿ è îñòðûõ ïðèñòóïîâ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://allbest.ru
Ðåôåðàò
Òåìà:
Ïðîôèëàêòèêà è ëå÷åíèå ãëàóêîìû
Âûïîëíèë:
Ïðîâåðèëà :
×åëÿáèíñê 2014.
Ïðîôèëàêòèêà è ëå÷åíèå ãëàóêîìû
«Ãëàóêîìà — îäíà èç ñàìûõ ãðîçíûõ ãëàçíûõ áîëåçíåé. Îíà íå ùàäèò íè íîâîðîæäåííûõ, íè ïîæèëûõ, íî ÷àùå ïîðàæàåò ïåðåøàãíóâøèõ 40-ëåòíèé ðóáåæ. Îñîáóþ òðåâîãó âûçûâàåò òîò ôàêò, ÷òî ÷èñëî çàáîëåâøèõ ãëàóêîìîé, êîòîðàÿ âî âñåõ ñòðàíàõ ìèðà çàíèìàåò îäíî èç ïåðâûõ ìåñò ñðåäè ïðè÷èí ñëåïîòû è èíâàëèäíîñòè ïî çðåíèþ, íåñìîòðÿ íà âñå óñèëèÿ ñïåöèàëèñòîâ, íà âíåäðåíèå íîâûõ ïðåïàðàòîâ è òåõíîëîãèé íå ñíèæàåòñÿ, à äàæå èìååò òåíäåíöèþ ê ðîñòó.»
Ãëàóêîìà — ìíîãîïðè÷èííîå çàáîëåâàíèå ãëàç, îñíîâíûì ïðîÿâëåíèåì êîòîðîãî ÿâëÿåòñÿ ïîñòîÿííîå èëè ïåðèîäè÷åñêîå ïîâûøåíèå âíóòðèãëàçíîãî äàâëåíèÿ, èç-çà íàðóøåíèÿ îòòîêà âîäÿíèñòîé âëàãè (âíóòðèãëàçíîé æèäêîñòè) èç ãëàçà.
Âíóòðèãëàçíàÿ æèäêîñòü îìûâàåò è ïèòàåò ñòðóêòóðû, ëèøåííûå êðîâåíîñíûõ ñîñóäîâ, — ñòåêëîâèäíîå òåëî, õðóñòàëèê, ðîãîâóþ îáîëî÷êó.  íîðìå öèëèàðíîå òåëî (÷àñòü ñîñóäèñòîé îáîëî÷êè ãëàçà) ïðîäóöèðóåò îêîëî 2 ìì3 âëàãè â ìèíóòó. È ñòîëüêî æå äîëæíî îòòåêàòü ïî ñïåöèàëüíîé äðåíàæíîé ñèñòåìå, ñîñòîÿùåé èç ïîðèñòîé äèàôðàãìû â óãëó ïåðåäíåé êàìåðû ãëàçà è ìèêðîñêîïè÷åñêèõ êàíàëüöåâ, âïàäàþùèõ â ìåëêèå âåíû. È äî òåõ ïîð, ïîêà ïðèòîê ñîîòâåòñòâóåò îòòîêó, ïîääåðæèâàåòñÿ ïîñòîÿííûé óðîâåíü æèäêîñòè â ãëàçó è ñîîòâåòñòâåííî íîðìàëüíîå âíóòðèãëàçíîå äàâëåíèå — 16-26 ìì ðòóòíîãî ñòîëáà.
Âûäåëÿþò âðîæäåííóþ è ïðèîáðåòåííóþ ãëàóêîìó. Âðîæäåííàÿ ãëàóêîìà âñòðå÷àåòñÿ íå òàê ÷àñòî è ëå÷åíèå (õèðóðãè÷åñêîå) ïðîâîäÿò â äåòñêèõ îòäåëåíèÿõ áîëüíèö â ðàííåì âîçðàñòå. ×àùå âñåãî ïðèõîäèòñÿ ñòàëêèâàòüñÿ ñ ïåðâè÷íîé îòêðûòîóãîëüíîé ãëàóêîìîé, êîòîðàÿ â íà÷àëå ïðîòåêàåò íåçàìåòíî äëÿ ÷åëîâåêà (íåò óõóäøåíèÿ çðåíèÿ, áîëè, <ïåëåíû>) è ýòî â ñâîþ î÷åðåäü ïðèâîäèò ê ïðîãðåññèðîâàíèþ çàáîëåâàíèÿ, çàïóùåííûì ñëó÷àÿì, êîãäà âñòàåò âîïðîñ òîëüêî î ñîõðàíåíèè îñòàòî÷íîãî çðåíèÿ, à ïîðîé äëÿ ñíÿòèÿ áîëåâîãî ñèíäðîìà, ÷òîáû ñîõðàíèòü ãëàç.
 ïðèîáðåòåííûõ ãëàóêîìàõ âûäåëÿþò: âîçðàñòíóþ (ïåðâè÷íóþ îòêðûòîóãîëüíóþ è çàêðûòîóãîëüíóþ ãëàóêîìó), îáû÷íî ðàçâèâàåòñÿ ó ëþäåé ñòàðøå 40-50 ëåò; îíà ÿâëÿåòñÿ îäíîé èç ãëàâíûõ ïðè÷èí íåèçëå÷èìîé ñëåïîòû. È âòîðè÷íóþ, êîòîðàÿ ñâÿçàíà ñ òðàâìàìè ãëàçà è äðóãèìè çàáîëåâàíèÿìè ãëàçà èëè îðãàíèçìà (íàïðèìåð, ñàõàðíûé äèàáåò), ïîñëå ïåðåíåñåííûõ ãëàçíûõ îïåðàöèé (íàïðèìåð, êàòàðàêòû) èëè âîñïàëåíèé (íàïðèìåð, óâåèò, èðèäîöèêëèò).
Ïðè ãëàóêîìå ñòðàäàþò ñàìûå íåæíûå ñòðóêòóðû ãëàçà — íåðâíûå âîëîêíà ñåò÷àòêè è çðèòåëüíûé íåðâ. Ïðè ïåðâè÷íîé ãëàóêîìå ìåñòîì íàðóøåíèÿ îòòîêà ÿâëÿåòñÿ ðàäóæíî-ðîãîâè÷íûé óãîë (óãîë ïåðåäíåé êàìåðû ãëàçà), ãäå íàõîäèòñÿ òàê íàçûâàåìàÿ ôèëüòðóþùàÿ çîíà ãëàçà. Íàðóøåíèå îòòîêà âíóòðèãëàçíîé æèäêîñòè ìîæåò âîçíèêàòü â ðåçóëüòàòå áëîêàäû ïóòåé îòòîêà, íàïðèìåð êîðíåì ðàäóæêè è ðàçâèâàþùèìèñÿ çäåñü ñïàéêàìè. Ïðè÷èíîé íàðóøåíèÿ îòòîêà ìîæåò áûòü âðîæäåííîå íàðóøåíèå (íåïðàâèëüíîå ôîðìèðîâàíèå óãëà ïåðåäíåé êàìåðû ãëàçà), à òàêæå èçìåíåíèÿ â ñàìèõ ïóòÿõ îòòîêà.  íåêîòîðûõ ñëó÷àÿõ ïîâûøåíèå âíóòðèãëàçíîãî äàâëåíèÿ ìîæåò áûòü ñâÿçàíî ñ ÷ðåçìåðíîé âûðàáîòêîé âíóòðèãëàçíîé æèäêîñòè. Ïðè âòîðè÷íîé ãëàóêîìå ïðè÷èíîé íàðóøåíèÿ îòòîêà âíóòðèãëàçíîé æèäêîñòè ìîæåò, íàïðèìåð, ñòàòü ñêîïëåíèå âëàãè, ðàçíîãî ðîäà âîñïàëåíèÿ, è êàê ñëåäñòâèå ñïàéêè è ðóáöû â ãëàçó.
Óñòàíîâëåíà íàñëåäñòâåííàÿ ïðåäðàñïîëîæåííîñòü ê ãëàóêîìå. Òàêæå ðèñê çàáîëåâàíèÿ ãëàóêîìîé ñîõðàíÿåòñÿ åñëè ó âàñ åñòü ìèîïè÷åñêàÿ ðåôðàêöèÿ (áëèçîðóêîñòü). ãëàóêîìà âíóòðèãëàçíîé îôòàëüìîëîãè÷åñêèé
Çàòðóäíåíèå îòòîêà âíóòðèãëàçíîé æèäêîñòè ìîæåò äëèòåëüíîå âðåìÿ îñòàâàòüñÿ êîìïåíñèðîâàííûì ãëàâíûì îáðàçîì çà ñ÷åò ñîêðàùåíèÿ ïðîäóêöèè âíóòðèãëàçíîé æèäêîñòè. Îäíàêî â ñòðåññîâûõ ñèòóàöèÿõ ðàâíîâåñèå ìîæåò ëåãêî íàðóøàòüñÿ.  ðåçóëüòàòå ñäàâëèâàþòñÿ ìåëü÷àéøèå êðîâåíîñíûå ñîñóäû, ñíàáæàþùèå êèñëîðîäîì è ïèòàíèåì çðèòåëüíûé íåðâ è ñåò÷àòóþ îáîëî÷êó ñ åå ìíîãî÷èñëåííûìè ïàëî÷êàìè è êîëáî÷êàìè. Ýòè âàæíåéøèå ñâåòîâîñïðèíèìàþùèå è ñâåòîïðîâîäÿùèå ñòðóêòóðû ãëàçà íå ñïîñîáíû âûäåðæèâàòü íåïîìåðíîå äàâëåíèå, äà åùå íåäîñòàòî÷íî «ïèòàÿñü». Îíè ïîñòåïåííî àòðîôèðóþòñÿ, è çðåíèå ïðîãðåññèâíî ñíèæàåòñÿ. Êàê ïðàâèëî, ïðè ãëàóêîìå ïîðàæàþòñÿ îáà ãëàçà, îäíàêî ïðîöåññ â íèõ ÷àñòî ïðîòåêàåò íå îäíîâðåìåííî.
Êàê óæå óïîìèíàëîñü âûøå ðàçëè÷àþò çàêðûòîóãîëüíóþ è îòêðûòîóãîëüíóþ ôîðìû ãëàóêîìû. Çàêðûòîóãîëüíîé ôîðìå íåðåäêî ñîîòâåòñòâóåò ðàñïðîñòðàíåííîå â êëèíè÷åñêîé ïðàêòèêå íàçâàíèå <çàñòîéíàÿ> ãëàóêîìà. Ïîÿâëÿþòñÿ ïðåõîäÿùåå çàòóìàíèâàíèå çðåíèÿ, íåðåçêèå áîëè â îêðóæíîñòè ãëàç è â îáëàñòè âèñêà, âîçíèêàþò ðàäóæíûå êðóãè âîêðóã èñòî÷íèêîâ ñâåòà. Ïåðåóòîìëåíèå, ñòðåññ èëè äëèòåëüíîå ïðåáûâàíèå â òåìíîòå ìîãóò ñïðîâîöèðîâàòü îñòðûé áîëåâîé ïðèñòóï, ïðè êîòîðîì âíóòðèãëàçíîå äàâëåíèå ìîæåò äîñòèãàòü 80 ìì. ðò. ñò. è âûøå.  ãëàçó ïîÿâëÿåòñÿ ðåçêàÿ áîëü, çðåíèå ñíèæàåòñÿ äî ñâåòîîùóùåíèÿ, ãëàç ãèïåðåìèðîâàí (ñëèçèñòàÿ îáîëî÷êà êðàñíååò), ðîãîâèöà ñòàíîâèòñÿ òóñêëîé, à çðà÷îê ðàñøèðÿåòñÿ è ñëåãêà çåëåíååò (êñòàòè, èìåííî èç-çà ýòîãî çåëåíîâàòîãî îòòåíêà áîëåçíü åùå â íåçàïàìÿòíûå âðåìåíà è ïîëó÷èëà ñâîå íàçâàíèå, èáî â ïåðåâîäå ñ ãðå÷åñêîãî «glaucoma» îçíà÷àåò «çåëåíàÿ âîäà»). Ïðèñòóï ìîæåò ñîïðîâîæäàòüñÿ òîøíîòîé, ðâîòîé, ãîëîâíîé áîëüþ, ãîëîâîêðóæåíèåì, èíîãäà áîëè îòäàþò â îáëàñòü ñåðäöà, ïîä ëîïàòêó, â îáëàñòü æèâîòà. Ïðèñòóï ìîæåò áûòü è ñëàáûì, à áîëü — âïîëíå òåðïèìîé, òóïîé. Íî íåçàâèñèìî îò åå èíòåíñèâíîñòè ëþáîé ïðèñòóï îñòàâëÿåò íåèçãëàäèìûå ñëåäû â òêàíÿõ ãëàçà — ïîÿâëÿþòñÿ ñïàéêè, â òîì ÷èñëå è â óãëó ïåðåäíåé êàìåðû, ÷òî çíà÷èòåëüíî çàòðóäíÿåò îòòîê æèäêîñòè. Åñëè ïðèñòóï íå êóïèðîâàòü â òå÷åíèå ïåðâûõ ñóòîê, òî ýòî ìîæåò ïðèâåñòè ê çíà÷èòåëüíîìó íåîáðàòèìîìó ñíèæåíèþ çðåíèÿ, à èíîãäà è ê ñëåïîòå.
Äëÿ îòêðûòîóãîëüíîé ãëàóêîìû õàðàêòåðíî ïîñòåïåííîå ðàçâèòèå çðèòåëüíûõ íàðóøåíèé, êîòîðûå áîëüíîé äîëãîå âðåìÿ íå çàìå÷àåò, èìåííî ïîýòîìó åå ÷àñòî íàçûâàþò «ìîë÷àëèâîé». Ëèøü èíîãäà ïî óòðàì çðåíèå êàê áû çàòóìàíèâàåòñÿ. Íî ñòîèò ïîäâèãàòüñÿ — óìûòüñÿ, îäåòüñÿ, è «òóìàí» ðàññåèâàåòñÿ. Áûâàåò, ïðè âçãëÿäå íà ëàìïó, ôîíàðü ïåðåä ãëàçàìè ðàñïëûâàþòñÿ ðàäóæíûå êðóãè. Íî êàê òîëüêî îòâîäèøü âçãëÿä, îíè èñ÷åçàþò. À òåì âðåìåíåì ïðîèñõîäÿò èçìåíåíèÿ ïåðèôåðè÷åñêîãî ïîëÿ çðåíèÿ (ñî ñòîðîíû íîñà), à òàêæå óâåëè÷èâàåòñÿ ñëåïîå ïÿòíî.Íî íå íàäî æäàòü êîãäà, ïîñòåïåííî ñóæèâàÿ áîêîâîå çðåíèå, «ìîë÷àëèâàÿ» ãëàóêîìà çàñòàâèò ñìîòðåòü íà ìèð ñêâîçü çàìî÷íóþ ñêâàæèíó, à ïîòîì íàâñåãäà çàêðîåò è ýòî êðîøå÷íîå îòâåðñòèå.
 êàæäîé êëèíè÷åñêîé ôîðìå âûäåëÿþò 4 ñòàäèè: íà÷àëüíóþ (I), ðàçâèòóþ (II), äàëåêî çàøåäøóþ (III) è òåðìèíàëüíóþ (IV).  íà÷àëüíîé ñòàäèè ãëàóêîìû ïîëå çðåíèÿ íå èçìåíåíî. Ïðè óìåðåííîì ñóæåíèè ïîëÿ çðåíèÿ (äî 30-40 îò òî÷êè ôèêñàöèè) ãîâîðÿò î ðàçâèòîé ñòàäèè ãëàóêîìû, ïðè âûðàæåííîì (äî 15 îò òî÷êè ôèêñàöèè è áîëåå õîòÿ áû â îäíîì ìåðèäèàíå) — î äàëåêî çàøåäøåé. Ïðîãðåññèðîâàíèå çàáîëåâàíèÿ ïðèâîäèò ê ñíèæåíèþ çðåíèÿ âïëîòü äî ñâåòîîùóùåíèÿ, à çàòåì ê ïîëíîé óòðàòå çðèòåëüíîé ôóíêöèè (òåðìèíàëüíàÿ ñòàäèÿ, èëè àáñîëþòíàÿ ãëàóêîìà).  ðÿäå ñëó÷àåâ ïðè ïîëíîé óòðàòå çðèòåëüíîé ôóíêöèè íà ïåðåäíèé ïëàí ìîæåò âûñòóïàòü áîëåâîé ñèíäðîì — òàê íàçûâàåìàÿ àáñîëþòíàÿ áîëÿùàÿ ãëàóêîìà.
Âòîðè÷íàÿ ãëàóêîìà èìååò ìíîæåñòâî ðàçëè÷íûõ ôîðì. Îäíèì èç åå ïðîÿâëåíèé ìîãóò áûòü òàê íàçûâàåìûå ãëàóêîìîöèêëèòè÷åñêèå êðèçû, êîãäà îñòðîíàñòóïàþùåå ïîâûøåíèå âíóòðèãëàçíîãî äàâëåíèÿ ñî÷åòàåòñÿ ñ äðóãèìè ñèìïòîìàìè èðèäîöèêëèòà.
Îòäåëüíî õî÷åòñÿ âûäåëèòü ãëàóêîìó ñ íîðìàëüíûì âíóòðèãëàçíûì äàâëåíèåì. Òðóäíîñòè ñ óñòàíîâëåíèåì äèàãíîçà çàêëþ÷àþòñÿ â ñëîæèâøèõñÿ ñòåðåîòèïàõ, ÷òî ãëàóêîìà — ýòî âñåãäà âûñîêîå âíóòðèãëàçíîå äàâëåíèå. ×àùå âñåãî â ýòèõ ñëó÷àÿõ äàâëåíèå äåðæèòñÿ â çîíå âåðõíåé ãðàíèöû íîðìû, íî êðîâîîáðàùåíèå â çðèòåëüíîì íåðâå ðåçêî óõóäøåíî è, çíà÷èò, åãî ôóíêöèè íàðóøàþòñÿ. Îïàñíîñòü åå è çàêëþ÷àåòñÿ êàê ðàç â òîì, ÷òî îíà ÷àñòî äèàãíîñöèðóåòñÿ â äàëåêî çàøåäøåé ñòàäèè.
Äëÿ âûÿâëåíèÿ ãëàóêîìû íåîáõîäèìî ïðîéòè îôòàëüìîëîãè÷åñêîå èññëåäîâàíèå. Âåäóùàÿ ðîëü ïðè ýòîì ïðèíàäëåæèò äàííûì òîíîìåòðèè (êîòîðóþ ïðîâîäÿò ñïåöèàëüíûì òîíîìåòðîì Ìàêëàêîâà). Ïðè ïîäîçðåíèè íà ãëàóêîìó áîëüøîå çíà÷åíèå èìåþò ïîâòîðíûå èçìåðåíèÿ âíóòðèãëàçíîãî äàâëåíèÿ â ðàçëè÷íîå âðåìÿ ñóòîê.
Ëå÷åíèå ëþáîãî âèäà ãëàóêîìû íàïðàâëåíî, ïðåæäå âñåãî, íà íîðìàëèçàöèþ âíóòðèãëàçíîãî äàâëåíèÿ. Ëå÷åíèå ïðè ïåðâè÷íîé îòêðûòîóãîëüíîé ãëàóêîìå íà÷èíàåòñÿ ñ ïðèìåíåíèÿ ãëàçíûõ êàïåëü ñ öåëüþ ñíèæåíèÿ âíóòðèãëàçíîãî äàâëåíèÿ.  íàñòîÿùåå âðåìÿ ðàçðàáîòàíî è ïðåäñòàâëåíî â àïòå÷íîé ñåòè áîëüøîé âûáîð êàïåëü èñïîëüçóåìûõ ïðè ãëàóêîìå. Ñðåäè íèõ âûäåëÿþò îñíîâíûå ãðóïïû òå, êîòîðûå ñíèæàþò ïðîäóêöèþ âíóòðèãëàçíîé æèäêîñòè è òå êîòîðûå óëó÷øàþò îòòîê âíóòðèãëàçíîé æèäêîñòè. Ïîðîé âðà÷ó ïðèõîäèòñÿ êîìáèíèðîâàòü ïðåïàðàòû ìåæäó ñîáîé.
Ê íàèáîëåå ðàñïðîñòðàíåííûì ïðåïàðàòàì, ñïîñîáñòâóþùèì ëó÷øåìó îòòîêó âíóòðèãëàçíîé æèäêîñòè, îòíîñÿòñÿ ïèëîêàðïèí (0,5-6% ðàñòâîð), êàðáàõîëèí (0,5-1% ðàñòâîð), àöåêëèäèí (2-5% ðàñòâîð), ïðèìåíÿåìûå â âèäå ãëàçíûõ êàïåëü äî 6 ðàç â ñóòêè, à òàêæå ôèçîñòèãìèíà ñàëèöèëàò (0,25-1% ðàñòâîð), ïðîçåðèí (0,5% ðàñòâîð), êîòîðûå íàçíà÷àþò â êà÷åñòâå ãëàçíûõ êàïåëü äî 4 ðàç â ñóòêè, àðìèè (0,005-0,01% ðàñòâîð). Ïèëîêàðïèí íà÷àëè ïðèìåíÿòü åùå â ïðîøëîì âåêå, íî îí è ïî ñåé äåíü îñòàåòñÿ ýôôåêòèâíûì ïðè ðàçíûõ ôîðìàõ ãëàóêîìû. Âðà÷è öåíÿò ïðåïàðàò çà òî, ÷òî îí íå âûçûâàåò íåæåëàòåëüíûõ îñëîæíåíèé, ïðàêòè÷åñêè âñåãäà õîðîøî ïåðåíîñèòñÿ è ê íåìó íå âîçíèêàåò ïðèâûêàíèÿ. Ïèëîêàðïèí äåéñòâóåò ìÿãêî, ôèçèîëîãè÷íî: íèêîãî è íè÷åãî íå óãíåòàÿ, ïîìîãàåò äðåíàæíîé ñèñòåìå ñïðàâëÿòüñÿ ñî ñâîèìè îáÿçàííîñòÿìè, óëó÷øàåò ôèëüòðàöèþ æèäêîñòè è ñíèæàåò âíóòðèãëàçíîå äàâëåíèå.
 íàñòîÿùåå âðåìÿ ñóùåñòâóåò öåëàÿ ãðóïïà ïðåïàðàòîâ (òèìîëîë, áèòîïòèê, ïðîêñîäîëîë, òðóñîïò) ñ èíûì ìåõàíèçìîì äåéñòâèÿ: îíè ñäåðæèâàþò, ïîäàâëÿþò ïðîäóêöèþ âíóòðèãëàçíîé æèäêîñòè, íèêàê íå âëèÿÿ íà åå îòòîê.  öåëîì äëÿ ãëàçà ýòî íå ñëèøêîì çäîðîâî, èáî, êàê ìû ïîìíèì, åñòü ñòðóêòóðû, êîòîðûì âëàãà æèçíåííî íåîáõîäèìà. Íî èç äâóõ çîë ïðèõîäèòñÿ âûáèðàòü ìåíüøåå. Ñåãîäíÿ íàèáîëåå øèðîêî äëÿ ëå÷åíèÿ âñåõ âèäîâ ãëàóêîìû ïðèìåíÿþò òèìîëîë ìàëåàò (0,25-0,5%). Âûïóñêàþò ïðåïàðàò íåñêîëüêî ïðîèçâîäèòåëåé â ðàçíûõ ñòðàíàõ, ïîýòîìó è â àïòåêå åãî ìîæíî âñòðåòèòü ïîä ðàçíûìè èìåíàìè: îôòàí-òèìîëîë, îêóïðåñ, òèìîïòèê, îêóðèë. Õîðîøî ñåáÿ çàðåêîìåíäîâàë áåòàêñîëîë (áåòîïòèê). Îí íå òîëüêî ñäåðæèâàåò ïðîäóêöèþ âíóòðèãëàçíîé æèäêîñòè, íî â êàêîé-òî ñòåïåíè óëó÷øàåò ïèòàíèå ñåò÷àòêè è çðèòåëüíîãî íåðâà, ñïîñîáñòâóÿ ñîõðàíåíèþ ïîëÿ çðåíèÿ. Ïðåïàðàò íàçíà÷àþò áîëüíûì ñ òàêèìè ñîïóòñòâóþùèìè çàáîëåâàíèÿìè, êàê ñàõàðíûé äèàáåò, áðîíõèàëüíàÿ àñòìà, íåêîìïåíñèðîâàííûå ñåðäå÷íî-ñîñóäèñòûå çàáîëåâàíèÿ. Íàäî ñêàçàòü, ÷òî âñå ëåêàðñòâà ýòîé ãðóïïû êàê áû íàæèìàþò íà îäíè è òå æå «êíîïêè» ìåõàíèçìà, îòâåòñòâåííîãî çà ðåãóëÿöèþ âíóòðèãëàçíîãî äàâëåíèÿ. Ïîýòîìó èõ íå êîìáèíèðóþò, à âûáèðàþò êàêîé-òî îäèí.
Ïðè îñòðîì ïðèñòóïå ãëàóêîìû, âî èçáåæàíèå íåîáðàòèìûõ íàðóøåíèé çðåíèÿ ïðèìåíÿþò, êàê ýêñòðåííûå ïðåïàðàòû, ãëèöåðîë (ñìåñü ãëèöåðèíà ñ òàêèì æå êîëè÷åñòâîì ôðóêòîâîãî ñîêà èëè ñèðîïà âíóòðü èç ðàñ÷åòà 1,5 ã ãëèöåðèíà íà 1 êã ìàññû òåëà), ñîëåâûå ñëàáèòåëüíûå, ñåðíîêèñëóþ ìàãíåçèþ, êîòîðûå óâåëè÷èâàþò îñìîòè÷åñêîå äàâëåíèå êðîâè.  ðåçóëüòàòå æèäêîñòü èç âñåõ òêàíåé, â òîì ÷èñëå è ïîëîñòåé ãëàçíîãî ÿáëîêà, çàñàñûâàåòñÿ â êðîâÿíîå ðóñëî, è âíóòðèãëàçíîå äàâëåíèå áûñòðî ñíèæàåòñÿ.
Åñëè ó âàñ íà÷àëñÿ ñèëüíûé ïðèñòóï áîëè, êîòîðûé õàðàêòåðåí òîëüêî äëÿ çàêðûòîóãîëüíîé ôîðìû ãëàóêîìû, íåîáõîäèìî ñðàçó æå çàêàïàòü â ãëàçà êàïëè, êîòîðûìè âû ëå÷èòåñü ïîñòîÿííî. Åñëè ýòî ïèëîêàðïèí, åãî êàïàþò â òå÷åíèå ïåðâîãî ÷àñà ïîñëå íà÷àëà ïðèñòóïà ÷åðåç êàæäûå 15-20 ìèíóò, çàòåì êàæäûé ÷àñ. Òèìîëîë, áåòàêñîëîë è äðóãèå ïðåïàðàòû, ïîäàâëÿþùèå ïðîäóêöèþ âíóòðèãëàçíîé æèäêîñòè, ìîæíî çàêàïàòü ëèøü îäèí ðàç â ñàìîì íà÷àëå ïðèñòóïà. Îäíîâðåìåííî ïðèìèòå ëþáîå ìî÷åãîííîå, êîòîðîå åñòü â àïòå÷êå. Åñëè ýòî äèàêàðá, çàïåéòå åãî ñîäîâûì ðàñòâîðîì (1/2 ÷àéíîé ëîæêè ñîäû íà 1/2 ñòàêàíà òåïëîé êèïÿ÷åíîé âîäû). Îäíîâðåìåííî ïðèìèòå ëþáîå îáåçáîëèâàþùåå: àíàëüãèí, êåòîíàë. Äîïîëíèòå âñå ýòî ñåðíîêèñëîé ìàãíåçèåé, êîòîðàÿ ó ñòðàäàþùèõ çàêðûòîóãîëüíîé ôîðìîé ãëàóêîìû âñåãäà äîëæíà áûòü ïîä ðóêîé. Ñäåëàéòå ãîðÿ÷óþ íîæíóþ âàííó è ïîñòàâüòå ãîð÷è÷íèêè íà çàòûëîê. Äàæå â òîì ñëó÷àå, êîãäà áîëü óòèõíåò, îòïóñòèò, íåìåäëåííî îáðàùàéòåñü ê ëå÷àùåìó âðà÷ó, âûçûâàéòå «Ñêîðóþ». Åñëè íåñìîòðÿ íà âñå ïðèíÿòûå ìåðû â òå÷åíèå 18-20 ÷àñîâ âðà÷ íå çàôèêñèðóåò ñíèæåíèÿ âíóòðèãëàçíîãî äàâëåíèÿ, ïîòðåáóåòñÿ ýêñòðåííîå õèðóðãè÷åñêîå âìåøàòåëüñòâî. Íå îòêàçûâàéòåñü îò îïåðàöèè! Ñóäüáó ãëàçà ðåøàþò áóêâàëüíî ÷àñû, ïðîìåäëåíèå ÷ðåâàòî ïîòåðåé çðåíèÿ, êîòîðîå ïîòîì íèêàêèìè ñïîñîáàìè âîçâðàòèòü íå óäàñòñÿ.
Âàæíîå ìåñòî ïðèíàäëåæèò ìåòîäàì ëå÷åíèÿ ñ èñïîëüçîâàíèåì ëàçåðîâ
 íàñòîÿùåå âðåìÿ äåòàëüíî ðàçðàáîòàíû äåñÿòêè ìåòîäèê âåäåíèÿ ìèêðîõèðóðãè÷åñêèõ îïåðàöèé ïðè ãëàóêîìå.  êàæäîì êîíêðåòíîì ñëó÷àå õèðóðã âûáèðàåò îïòèìàëüíûé âàðèàíò, ðóêîâîäñòâóÿñü çíàíèåì òîãî, íà êàêîì èìåííî ó÷àñòêå äðåíàæíîé ñèñòåìû âîçíèêëî ïðåïÿòñòâèå. Ìèêðîõèðóðãè÷åñêîå âìåøàòåëüñòâî ìàëîòðàâìàòè÷íî, êàê ïðàâèëî, äàåò õîðîøèå ðåçóëüòàòû. Ïîýòîìó íå òðàòüòå âðåìÿ íà ñîìíåíèÿ, íå æäèòå, ïîêà â ñåò÷àòêå è çðèòåëüíîì íåðâå ðàçîâüþòñÿ òàêèå ãðîçíûå è íåîáðàòèìûå èçìåíåíèÿ, ñ êîòîðûìè íå ñïðàâèòñÿ íè ëàçåð, íè ìèêðîõèðóðãèÿ. Íàèáîëüøåå ðàñïðîñòðàíåíèå ïîëó÷èëè òàê íàçûâàåìûå ôèñòóëèçèðóþùèå îïåðàöèè, ïðè êîòîðûõ â ñòåíêå ãëàçíîãî ÿáëîêà ôîðìèðóþò êàíàë äëÿ âîññòàíîâëåíèÿ îòòîêà âíóòðèãëàçíîé æèäêîñòè. Ïðè çàêðûòîóãîëüíîé ãëàóêîìå ïîêàçàíî èññå÷åíèå ó÷àñòêà ðàäóæêè — èðèäýêòîìèÿ; îíà, êàê ïðàâèëî, èñïîëüçóåòñÿ ïðè îñòðîì ïðèñòóïå ãëàóêîìû.
Ïðè àáñîëþòíîé áîëÿùåé ãëàóêîìå ïðèáåãàþò ê ðåòðîáóëüáàðíîìó (â êëåò÷àòêó çà ãëàçíûì ÿáëîêîì) ââåäåíèþ 96 ñïèðòà; ïðèìåíÿþò ðåíòãåíîòåðàïèþ, îïåðàöèè îïòèêî-öèëèàðíîé íåéðîýêòîìèè, ïåðåñå÷åíèå çðèòåëüíîãî è ðåñíè÷íûõ íåðâîâ, èíîãäà óäàëÿþò ãëàç. Ïðè âòîðè÷íîé ãëàóêîìå ëå÷åíèå íàïðàâëåíî â ïåðâóþ î÷åðåäü íà îñíîâíîå çàáîëåâàíèå.
Òå÷åíèå ãëàóêîìû âî ìíîãîì çàâèñèò îò âàøåãî îáðàçà æèçíè. Èçáåãàéòå ôèçè÷åñêèõ è íåðâíûõ ïåðåãðóçîê. Ïðåäåëüíàÿ òÿæåñòü, êîòîðóþ äîïóñòèìî ïîäíèìàòü, — 10 êã. Ïåðåãðóçêîé äëÿ âàñ ìîæåò ñòàòü äàæå ïðîïîëêà ãðÿäîê, åñëè âû ðàáîòàåòå â íàêëîí. ×òî áû âû íè äåëàëè — ÷èòàåòå, ÷åðòèòå, âÿæåòå, íå ñèäèòå ñ íàêëîíåííîé ãîëîâîé è ïðè ïëîõîì îñâåùåíèè. Ïèòàéòåñü ðàöèîíàëüíî ñîîòâåòñòâåííî âîçðàñòó, ïðåäïî÷èòàéòå îâîùíûå áëþäà, ðûáó, ñûðûå îâîùè è ôðóêòû, îãðàíè÷üòå æèâîòíûå æèðû è ñàõàð. Åñëè âû êóðèëüùèê — áðîñüòå êóðèòü íåìåäëåííî! Íèêîòèí âðåäåí äëÿ âàøèõ ãëàç. Äëÿ âàñ î÷åíü âàæåí õîðîøèé ñîí. Åñëè âàì ïðåäñòîèò óéòè èç äîìà íàäîëãî, íå çàáóäüòå âçÿòü ñ ñîáîé íåîáõîäèìûå ãëàçíûå êàïëè. Ïðè çàêðûòîóãîëüíîé ãëàóêîìå ïðîòèâîïîêàçàíî ïðåáûâàíèå â òåìíîòå, óïîòðåáëåíèå êîôåèíà è êîôåèíñîäåðæàùèõ íàïèòêîâ, ëåêàðñòâåííûõ ñðåäñòâ, âûçûâàþùèõ ðàñøèðåíèå çðà÷êà (àòðîïèíà, ñêîïîëàìèíà, ïðåïàðàòîâ áåëëàäîííû è äð.).
 çàêëþ÷åíèè íåîáõîäèìî ñêàçàòü î òîì, ÷òî ãëàóêîìà — çàáîëåâàíèå ïîæèçíåííîå. Äàæå åñëè ïðîâåäåííîå ëå÷åíèå ïîçâîëÿåò âíóòðèãëàçíîìó äàâëåíèþ îñòàâàòüñÿ íà íîðìàëüíîì óðîâíå íà ïðîòÿæåíèè ìíîãèõ ëåò, íåò ãàðàíòèè, ÷òî ïîäúåìû âíóòðèãëàçíîãî äàâëåíèÿ íå áóäóò ïîâòîðÿòüñÿ. Ïîýòîìó, åñëè ó âàñ äèàãíîñòèðîâàíà ãëàóêîìà, âàì íåîáõîäèìî ïîñòîÿííî íàõîäèòñÿ ïîä íàáëþäåíèåì îôòàëüìîëîãà. Îáû÷íî ïåðèîäè÷íîñòü îñìîòðîâ ñîñòàâëÿåò 2-3 ìåñÿöà, â çàâèñèìîñòè îò ñòàäèè áîëåçíè.
Ðàçìåùåíî íà Allbest.ru
…
Источник

