Рецидивирующая эрозия роговицы глаза причины
Это повторяющееся повреждение эпителия, наблюдающееся при нарушениях в базальной мембране эпителиального слоя роговицы.
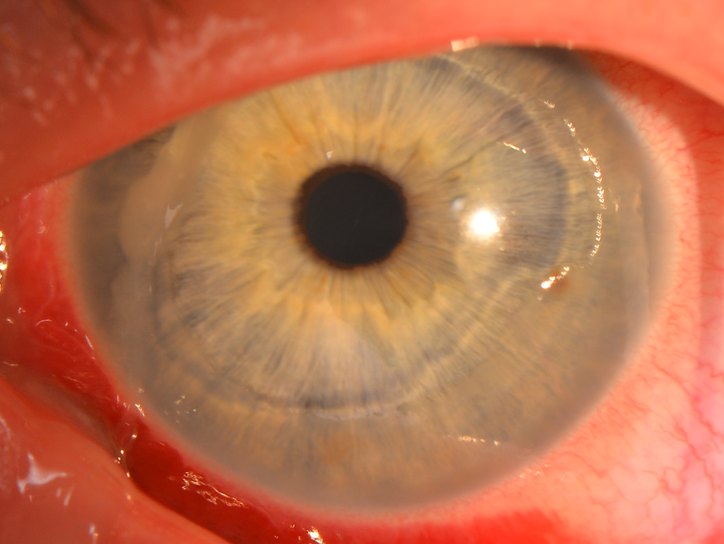
Рецидивирующая эрозия роговицы – это повторяющееся повреждение эпителия, наблюдающееся при нарушениях в базальной мембране эпителиального слоя роговицы.
Роговица глаза человека состоит из пяти слоев. Самый наружный слой носит название эпителий роговицы, он состоит из 5-6 слоев клеток, выполняет защитную функцию и достаточно хорошо восстанавливается при повреждении. Эпителий располагается на, так называемой базальной мембране, которая регулирует восстановление эпителия и его структуру. Под ней располагается тонкая мембрана, которая называется боуменовой оболочкой – это плотная ткань, которая служит опорой для эпителия. Глубже нее лежит строма, составляющая большую часть объема роговицы, которая состоит из особых клеток – кератоцитов, расположенных в строгом порядке, что обеспечивает прозрачность роговицы. Строма сзади прилежит к самой прочной ткани роговицы – десцеметовой оболочке – плотной мембране, выполняющей защитную функцию. Последний слой – эндотелий, представляет собой слой из одного ряда клеток, выполняющих функцию насоса, контролирующего обмен жидкостью и питательными веществами между роговицей и влагой передней камеры глаза.
Причины возникновения рецидивирующей эрозии роговицы
Рецидивирующая эрозия роговицы возникает, как правило, после травмы поверхностного слоя роговицы, то есть эрозии роговицы, при которой повреждается базальная мембрана эпителиального слоя. За счет повреждения базальной мембраны, происходит нарушение структуры вновь образованных эпителиальных клеток, также могут формироваться мельчайшие полости под эпителием, при легком давлении на которые пласт эпителиальных клеток отслаивается, образуя эрозивную поверхность. Затем постепенно этот дефект зарастает и покрывается эпителием, но в виду того, что базальная мембрана по-прежнему имеет нарушенную функцию, эрозия в дальнейшем также может рецидивировать.
Кроме того, возможно возникновение рецидивирующей эрозии, как следствие дистрофического процесса в роговице глаза. Это возможно как при дистрофии, непосредственно, базальной мембраны эпителия, так и при выраженном отеке роговицы, когда могут формироваться большие наполненные жидкостью пузыри или буллы, при разрыве которых возникает обширная эрозия роговицы.
Симптомы
Проявления эрозии роговицы при рецидивирующем процессе обнаруживаются внезапно, чаще утром, только открыв глаза. Это объясняется тем, что ночью контакт век с эпителием роговицы становится более плотным, а из-за нехватки увлажнения поверхности роговицы, при движении век вместе с ним отрывается и участок эпителиального слоя, доставляя значительные неудобства пациенту.
Болевой синдром в глазу возникает сразу после появления эрозии и связан с обнажением многочисленных нервных окончаний роговицы, затем при восстановлении повреждения чувство боли может переходить в ощущение инородного тела.
Покраснение глаза является проявлением реагирования местных сосудов на выраженное раздражение нервных окончаний или быть признаком начинающегося воспалительного процесса при осложнении эрозии инфекцией.
Одновременно с болью появляется обильное слезотечение из-за болевого синдрома и раздражения нервных окончаний.
Светобоязнь также является проявлением сильной боли в глазе.
Снижение зрения может быть при центральном расположении эрозии или очень большом размере поврежденной поверхности, так как окружающая ткань роговицы часто отекает и снижается ее прозрачность.
Диагностика
Производится тщательное офтальмологическое обследование. Производится осмотр всей поверхности роговицы с помощью микроскопа, так называемой щелевой лампы. Небольшие эрозии могут быть пропущены, поэтому дополнительно производится окрашивание роговицы красителем, например раствором флуоресцеина, благодаря этому удается выявить даже самые незначительные участки повреждения.
Лечение
Для снижения неприятных симптомов эрозии роговицы пациентам назначаются препараты искусственной слезы, а также глазные капли, гели и мази, которые восстанавливают эпителиальный слой роговицы. Препараты искусственной слезы и увлажняющие капли назначаются этой группе пациентов на длительное время, для того, чтобы снизить вероятность рецидива.
Для снижения неприятных симптомов и улучшения восстановления эпителия роговицы могут применяться также мягкие лечебные контактные линзы.
Для профилактики вторичной инфекции роговицы назначается антибактериальный препарат в виде капель или мази.
В тяжелых случаях, при частых рецидивах заболевания возможно проведение эксимерлазерной операции – фототерапевтической кератэктомии, суть которой заключается в удалении с помощью лазера поврежденной базальной мембраны эпителиального слоя, за счет чего в последующем исключаются рецидивы эрозии роговицы.
Источник
Майчук Д.Ю.
В зависимости от причины возникновения, хронические эрозии можно разделить на две большие группы.
Первая группа – хронические персистирующие эрозии – это дефекты эпителия роговицы, которые постоянно присутствуют у
Согласно данным статистики, на долю заболеваний роговицы приходится около четверти всех глазных болезней. Современные подходы к диагностике и лечению этих заболеваний обсуждались на симпозиуме, проводимом при поддержке компании BAUSCH+LOMB/VALEANT во время научно —практической конференции «Белые ночи 2014».
Своими мнениями по этим вопросам поделились ведущие специалисты по проблемам переднего отрезка глаза: В.В. Бржеский, Д.Ю. Майчук и С.Ю. Астахов. пациента, несмотря на проводимое лечение.
К ним относятся:
• токсические (рис. 1);
• трофические (рис. 2);
• микозные эрозии (рис. 3).
Вторая группа – это собственно рецидивирующие эрозии, которые эпителизируются в результате лечения, а через некоторое время возникают вновь. К этому типу дефектов можно отнести:
• герпетические (рис. 4);
• посттравматические (рис. 5);
• постинфекционные (рис. 6);
• дистрофические эрозии (рис. 7).
Соответственно, клиническое отношение к этим двум видам эрозий должно быть различным.
Каждая разновидность эрозий имеет свои особенности терапии, однако основные принципы лечения одинаковы для любых хронических эрозий роговицы.
Терапия эрозий всегда должна состоять из следующих компонентов:
• антибактериальный;
• противовоспалительный;
• репаративный;
• противоотечный;
• защитный.
Слезозаместительная терапия
Лечение любой эрозии начинается с антибактериальной терапии.
Антибиотики назначают на срок до 7 дней, далее рекомендуется отмена препарата. Однако за это время дефект эпителия может не исчезнуть, а на открытую раневую поверхность легко присоединяется новая микрофлора. Поэтому после отмены антибиотиков необходим переход на антисептики (Витабакт) 3 —4 раза в день. Антисептики можно использовать длительно, до 3 —4 мес. в зависимости от течения заболевания.
В качестве противовоспалительной терапии эффект дает Офтан дексаметазон. Если требуется более длительное противовоспалительное лечение, через месяц можно перейти на циклоспорин А 2 раза в день, который может применяться до 6 мес. и более. Если использование стероидов противопоказано, то препаратами выбора могут быть и нестероидные противовоспалительные средства – Индоколлир, Диклоф, Неванак, Акьюлар. Допустимо их длительное применение более 3 мес.
Наилучшими репаративными свойствами обладает препарат Корнерегель (рис. 2). Его аналог – Солкосерил – по эффекту ему почти не уступает, но хуже переносится больными. Дело в том, что Солкосерил предназначен для ускорения регенерации ран кожи в общей хирургии, а Корнерегель создавался компанией BAUSCH+LOMB специально для глаз. В меньшей степени репаративным действием обладает Хилозар —Комод (за счет наличия в нем декспантенола) и Баларпан.
Современным препаратом с противоотечным эффектом является Хилопарин —Комод: за счет входящего в его состав гепарина он быстро улучшает прозрачность отечной роговицы. Кроме этого, отек тканей может уменьшиться при применении Арутимола и Баларпана. Офтальмоферон также в какой —то степени обладает противоотечными свойствами, но при эрозиях его нельзя применять более трех раз в день, так как этот препарат ухудшает репаративные свойства эпителия.
К защитным мероприятиям относятся закладывание на ночь Корнерегеля, Вит —А —Поса или Визмед —геля (0,3%), а также ношение контактных линз. Как правило, назначаются обычные однодневные линзы. Если пациент пользуется контактными линзами, то требуется обязательное параллельное применение антисептиков. Закапывать Витабакт в течение дня можно, не снимая линз; его инстилляции необходимы, чтобы не допустить накопления под линзой микрофлоры. Пользоваться гелевыми препаратами на ночь следует в течение года уже после полного заживления эрозии с целью предупреждения нового рецидива.
Слезозаместительная терапия требуется пациентам с хроническими эрозиями минимум на год, а лучше на 4 —5 лет после последней атаки эрозии. Для пациентов, у которых дефект роговицы эпителизовался, хороши гелевые формы препаратов (Видисик, Офтагель).
Если же эрозия относится к разряду хронических персистирующих, и дефект окончательно не заживает, то лучше использовать гиалуроновую кислоту повышенной концентрации (Оксиал, Визмед монодозы, Хиломакс —Комод, Хилабак). Присутствие консервантов в препаратах в данной ситуации является плюсом, так как они оказывают антисептический эффект и препятствуют присоединению вторичной инфекции в зоне эпителиального дефекта.
Помимо общих принципов, терапия каждой разновидности хронических эрозий имеет свои особенности.
Токсические эрозии развиваются, как правило, на фоне тяжелых хронических блефаритов, контагиозного моллюска, после витреоретинальных операций или как острая лекарственная аллергия. Естественно, что в этом случае нужно постараться устранить причину заболевания: провести лечение блефарита, заменить тяжелый силикон на легкий или удалить хирургическим путем контагиозного моллюска.
Этим пациентам необходима периодическая антибактериальная терапия (Флоксал или Офтаквикс – 7 дней), а затем проводится длительное применение антисептиков до достижения полной эпителизации, так как при токсическом поражении сохраняется высокая вероятность присоединения вторичной инфекции. Противовоспалительное лечение, как правило, в таких случаях требуется в течение долгого времени. Дексаметазон назначается на месяц, а после его отмены возможен переход на длительное применение Рестазиса 2 раза в день (до 6 мес.). При необходимости возможно парабульбарное введение кортикостероидов.
Трофические эрозии возникают при несмыкании век, выраженном отеке конъюнктивы, невралгии тройничного нерва. Полностью вылечить этот вид эрозии практически невозможно, однако при этом заболевании все же обычно имеется выстилание роговичного дефекта эпителиальными клетками. Инфицирование у таких пациентов происходит реже, поэтому им требуется только периодическое применения антибактериальных препаратов. Витабакт можно применять кратковременным курсом 4 раза в день в течение двух недель каждые 3 мес. Особое внимание при этом должно уделяться репаративным и защитным мероприятиям.
Микозные эрозии осложняют травмы глаз веткой или травой, могут развиваться при системных микозах и требуют системного применения противогрибковых препаратов. Дефект роговицы сопровождается субэпителиальным отеком, в последующем происходит разрыв эпителия и присоединяется вторичная бактериальная инфекция. Поэтому противомикозная терапия должна обязательно сопровождаться назначением антибиотиков. Практикующему врачу важно дифференцировать грибковое поражение с лентовидной дистрофией роговицы. При этом заболевании также возможно появление крошкообразного отделяемого, но у пациентов отсутствует болевой синдром, а хороший лечебный эффект дает противовоспалительная терапия вплоть до системного применения кортикостероидов.
Классические описания пациентов при собственно рецидивирующих эрозиях весьма характерны: проснулся от резкой боли; проснулся, открыл глаза – резкая боль; боль прошла к середине дня; боль становилась слабее в течение нескольких последних дней. Механизм образования этих эрозий таков: за счет несостоятельности слезной пленки ночью конъюнктива век адгезируется к поверхности роговицы, и в случае слабости связи эпителия со стромой роговицы при открывании век происходит отрыв эпителия (рис. 8). Из —за отека чувствительность проблемной зоны за несколько часов становится меньше, эрозия быстро эпителизируется, а через некоторое время атака вновь повторяется, так как причины заболевания не устранены.
Герпетическая эрозия проявляется либо рецидивом герпеса, либо выпадением поверхностных клеток эпителия, либо географическим кератитом. При малейшем подозрении на герпес необходимо направить пациента на вирусологическое исследование.
В комплекс терапии при герпетических эрозях нужно добавить противовирусный препарат. Поскольку
Ацикловир можно использовать не более пяти дней ввиду его токсичности, лучшим вариантом будет применение Зиргана, допустимое до трех недель. Чем дольше использование противовирусного препарата, тем выше шанс получить более длительную ремиссию. Параллельно необходимо использование антибиотиков, а после окончания курса Зиргана начинается длительное (минимум 2 мес.) применение Дексаметазона, затем возможен переход на Рестазис. В последующем проводится длительная защитная (Вит —А —Пос на ночь) и слезозаместительная терапия.
Дистрофические эрозии (например, нитчатый кератит), как правило, возникают на фоне ревматоидного артрита или тиреоидита и требуют одновременного лечения основного заболевания.
Точечные эрозии возникают при сочетании синдрома «сухого глаза» и любого кератита в анамнезе, поэтому основной упор в этом случае делают на слезозаместительную терапию. При наличии точечных эпителиальных вакуолей невозможно сразу сделать вывод о том, что они собой представляют: анатомическое образование, рецидивирующую эрозию или герпес. Поэтому даже при наличии мелких точечных вкраплений необходимо полноценное обследование на герпетическую инфекцию. При частых рецидивах возможно проведение фототерапевтической кератэктомии.
Кроме перечисленных мероприятий, пациентам с хроническими эрозиями желательно использовать в помещениях увлажнители воздуха.
Источник
Роговая оболочка глаза принимает на себя основную защитную функцию органов зрения и нередко не выдерживает воздействия внешних факторов. Ее поверхностное повреждение известно в офтальмологии под названием эрозия роговицы глаза. Заболевание сопровождается очаговым слущиванием эпителия — рогового слоя, который защищает внутренние структуры глаз от агрессивного влияния среды. Образовавшаяся язвочка становится «воротами» для инфекций, которые могут перейти на стекловидное тело, хрусталик и глазное дно. При отсутствии лечения эрозия способна привести к необратимой потере зрения.
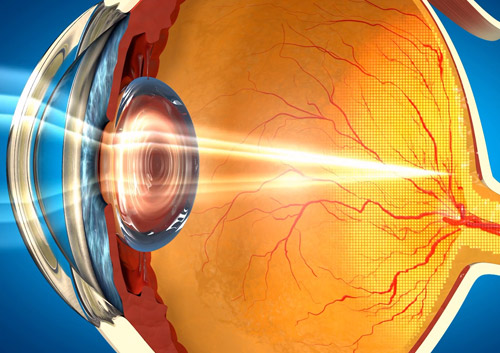
Строение роговицы глаза
Внешняя оболочка глаза или роговица представляет собой многослойную линзу, которая выполняет роль экрана, защищающего органы зрения от механических, химических и температурных воздействий, а также является основной оптической преломляющей линзой. Состоит она из пяти слоев:
- Поверхностный или эпителиальный — состоит из нескольких рядов эпителиальных клеток, которые способны быстро делиться.
- Боуменова мембрана — опорный слой, поддерживающий наружный эпителий. В ней меньше рядов клеток, но расположены они плотнее.
- Строма — самая толстая часть роговицы, состоящая из кератоцитов, обеспечивающая прозрачность оболочки глаза.
- Десмецетов слой — каркас роговицы, состоящий из эпителия. Самый жесткий и прочный слой.Внутренний слой — эндотелий, прилегающий к поверхности передней камеры глаза, состоит из видоизмененного эпителия. Он обеспечивает обменные процессы между внутренней средой органов зрения и наружными слоями роговицы.
Для заболевания характерно поражение только наружного эпителиального слоя. Однако в ряде случаев патологический процесс затрагивает глубокие слои оболочки, провоцируя ее помутнение и инфицирование передней камеры глазного яблока.
Основные причины эрозии
Эрозия наружного слоя роговицы может возникать на фоне инфекционных или неинфекционных процессов. Причинами инфекционного повреждения являются:
- поражение оболочки глаза вирусом герпеса;
- обсеменение грибками;
- хламидиоз глаз;
- бактериальные конъюнктивиты, спровоцированные синегнойной палочкой, стрептококком, стафилококком.
Неинфекционные эрозии роговой оболочки обусловлены ее дистрофией, которая развивается на фоне недостаточности местного иммунитета, травматического повреждения. Наиболее распространенными причинами неинфекционных форм заболевания служат:
- нарушения правил ношения контактных линз;
- синдром сухого глаза;
- попадание в глаз инородных предметов или химических веществ;
- повреждение роговицы в процессе хирургического вмешательства на глазах;
- травмы глаза.
Также патология возникает из-за аутоиммунных заболеваний, гормональных и эндокринных нарушений: атопического дерматита, ревматоидного артрита, сахарного диабета и т. д. На фоне этих заболеваний нередко развивается рецидивирующая, то есть повторяющаяся патология.
Важно! Неинфекционная и травматическая эрозия роговицы может осложниться присоединением инфекции. Так как оба вида требуют специфической терапии, при диагностике запущенного процесса врачу важно установить истинные причины болезни.
Симптомы
Клинические проявления эрозивного повреждения роговицы специфичны, поэтому поставить предварительный диагноз можно уже на этапе опроса пациента. Первый признак патологии — острая, иногда непереносимая боль в одном глазу. По ощущениям она схожа с попаданием в глаз острого инородного предмета или песка. Спустя 1-2 суток после начала разрушения роговицы возникает реактивное слезотечение, появляется отечность век, в 80% случаев больные сталкиваются с блефароспазмом: неспособностью открыть глаз и нормально моргать.
Для инфекционной эрозии характерно наличие дополнительных симптомов:
- покраснение и отечность слизистых оболочек глаза с первых суток заболевания;
- выделение из глаза гноя;
- светобоязнь (усиление неприятных ощущений при попытке посмотреть на источник света).
Если бактериям удалось повредить центральную часть роговицы, наблюдается заметное снижение остроты зрения.
При рецидивирующей форме эрозии роговицы глаза на оболочке формируются рубцовые ткани, которые почти не пропускают свет. Кроме того, эрозии при такой форме болезни перерастают в язвы — более глубокие очаги дистрофии роговицы. При тяжелом течении они могут достигать передней камеры глаза и служить воротами для инфекций. Такая форма болезни чаще всего заканчивается потерей зрения.
Диагностика
Для диагностики эрозивного повреждения роговицы используются методы детальной визуализации. Осмотр глаз с помощью специальных инструментов помогает определить причину недомогания:
- обнаружить инородные предметы в конъюнктивальном мешке;
- увидеть опухолевые изменения слизистых оболочек;
- визуализировать экссудат при инфекционных заболеваниях глаз.
После простого визуального осмотра проводится биомикроскопия глаза — детальный осмотр роговицы с помощью специального оптического прибора. Процедура помогает визуализировать эрозию, определить ее размер и степень проникновения в роговицу.
Полезно знать! Если врач видит внешние признаки эрозии, но не может обнаружить патологический очаг из-за его небольших размеров, он использует флуоресцеин — специальный краситель, который «подсвечивает» даже микроскопические повреждения на роговой оболочке глаз.
Для выявления причин заболевания используют дополнительные исследования:
- диафаноскопию или измерение внутриглазного давления;
- офтальмоскопию и ультразвуковую диагностику для выявления внутриглазных патологий;
- бактериологические и цитологические анализы мазка с конъюнктивы.
Пациентам, которые носят контактные линзы, придется сдать их для проверки под микроскопом. Дело в том, что на них могут быть микроскопические трещины и шероховатости, способные повредить роговицу. На основании полученных в процессе диагностики данных врач назначает лечение.
Методы лечения
Первым этапом терапии эрозии на роговице неинфекционного происхождения становится туширование дефекта раствором бриллиантовой зеленой или йода. Это препятствует дальнейшему распространению деструктивного процесса вглубь и вширь. При стремительном развитии дегенеративного процесса врач может применить лазерную коагуляцию границ эрозии.
После очищения патологического очага лечение эрозии продолжают с применением физиотерапии:
- ультрафонофорез — введение лекарственных растворов в роговицу посредством ультразвуковых волн;
- электрофорез — введение медицинских препаратов с помощью воздействия электрических волн;
- магнитотерапию — воздействие на ткани глаза магнитным полем.
Для ускорения заживления эрозии используются кератопротекторы — средства, ускоряющие регенерацию эпителиального слоя оболочки глаза. К ним относятся препараты «Керакол», «Визитил», «Дакролюкс». Они содержат гипромеллозу и схожие с ней органические соединения, которые образуют на поверхности роговой оболочки тонкую пленку, защищают от внешних воздействий. Помимо этого, в состав кератопротекторов включают соединения, стимулирующие регенерацию тканей, восстанавливающие кровоснабжение органов зрения.
Для уменьшения симптоматики, защиты поверхности глаза от трения, устранения раздражений используют увлажняющие капли в глаза: «Систейн Ультра», «Визин», «Офтагель» и их аналоги.
Если консервативная терапия не может сдержать распространение эрозии или дефект стремительно углубляется и распространяется вширь, используют кератопластику — микрохирургическое восстановление роговицы.
При инфекционной эрозии, помимо перечисленных препаратов, используют лекарства, соответствующие выявленному возбудителю: антибиотики, противогрибковые, противовирусные или противопаразитарные средства. Для ослабления воспалительного процесса, который обязательно сопутствует инфекционной эрозии, применяют:
- антигистаминные препараты;
- иммуномодуляторы;
- противовоспалительные средства.
Их используют в форме мазей, капель в глаза (инстилляций), внутриглазных (парабульбарных) инъекций. Длительность их применения зависит от тяжести патологического процесса.
Заживает эрозия роговой оболочки в течение нескольких недель. На ее месте может образоваться рубцовая ткань, вызывающая ухудшение зрения. Если со временем она не замещается здоровыми тканями, проводят микрохирургическую операцию — лазерную абляцию. Хирург-офтальмолог удаляет поверхностные слои роговой оболочки, после чего на их месте формируется здоровая ткань.
Во время лечения эрозии на роговице не рекомендуется использовать местные анестетики и анальгетики. Они нарушают заживление и могут спровоцировать истончение роговицы.
Возможные осложнения и прогноз
При своевременном выявлении и адекватном лечении эрозия бесследно исчезает за 2-4 недели. Повторное появление дефекта или рубцевание при правильной терапии маловероятны.
Запоздалая диагностика и лечение чреваты многочисленными осложнениями:
- Неоваскуляризацией роговицы — образованием дополнительных сосудов, проникающих в роговую оболочку, которые снижают остроту зрения. Устранить осложнение можно только хирургическим методом.
- Прободной язвой с десцеметоцеле — выпячиванием внутрь глазного яблока. Через отверстие язвы может вытекать наружу содержимое глазного яблока, в некоторых случаях происходит ущемление радужки. Со временем патология приводит к глаукоме или атрофии зрительного нерва.
- Инфицированием стекловидного тела с образованием гнойного экссудата. Осложнение заканчивается распространением инфекции на головной мозг, кровеносную систему, другие органы.
Избежать осложнений можно, обращаясь к офтальмологу сразу после появления неприятных симптомов и соблюдая предписания врача.
Источник


