Разрыв слезной пленки глаза лечение
Полунин Г.С., Полунина Е.Г.
ФГБУ «НИИГБ» РАМН, Москва
Рези, боли, чувство инородного тела, песка в глазах, а также неустойчивое (флюктуирующее) зрение – это типичные жалобы пациента с болезнью «сухого глаза» (БСГ) при неполноценной слезной пленке. Ощущения пациента часто бывают очень изнурительными, а назначаемое лечение при этом неэффективно, что заставляет его обращаться к врачу многократно.Офтальмологи порой недооценивают эти жалобы пациента и связывают их с личностными особенностями больного и часто направляют его на консультацию к невропатологу или даже к психиатру. Однако своевременная диагностика болезни «сухого глаза» и назначение адекватной терапии, включающей терапевтическую гигиену век с теплыми компрессами и самомассажем век, соблюдение зрительного режима – увеличение числа морганий, регулярные перерывы в процессе зрительной работы, слезозаместительная терапия, назначение противовоспалительной терапии при наличии показаний позволяют купировать жалобы пациентов и значительно улучшить качество их жизни.
В последние годы пациенты все чаще обращаются к офтальмологам с жалобами на дискомфортные ощущения в глазах и/или слезотечение. После осмотра и обследования, врач ставит диагноз «сухой глаз». У пациента возникает правомерный вопрос – почему «сухой глаз», ведь слезы же «текут ручьем»?!
Впервые термин «сухой глаз» или «сухой кератоконъюнктивит» был предложен шведским офтальмологом Sjogren в 1933 году как один из триады признаков (ревматоидный артрит, ксеростомия, сухой кератоконъюнктивит) описанного им заболевания, названного впоследствии его именем. Sjogren установил закономерность сочетания сухости глаз и полости рта с полиартритом, и подчеркнул значение сухого кератоконъюнктивита как местного признака системного заболевания. Именно эти исследования стали началом углубленного изучения этого патологического состояния.
Работы Холли и Лемпа (1977) легли в основу концепции о трехслойной структуре слезной пленки и патогенеза развития синдрома «сухого глаза» (рис. 1).
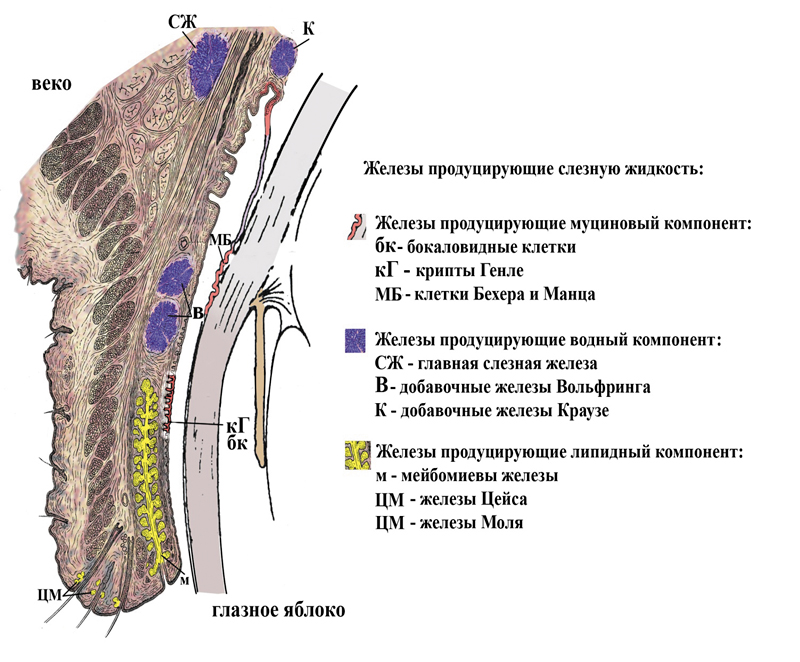
Рис. 1. Железы и железистые структуры, участвующие в образовании
слезной жидкости (Полунин Г.С., Полунина Е.Г., 2007)
Первоначально предполагалось, что развитие синдрома «сухого глаза» (ССГ) связано только с уменьшением объема продукции слезной жидкости, и именно поэтому термин «сухой глаз» отражал суть процесса и соответствовал клинической картине. В последующих многочисленных исследованиях различных авторов было показано многообразие этиологических факторов возникновения ССГ. Это, в первую очередь, блефариты и блефароконъюнктивиты, при которых объем водного компонента слезной пленки не уменьшается, а нестабильность слезной пленки может быть обусловлена нехваткой липидов или муцина.
Многие годы большая часть исследований была посвящена изучению сухости глаза при тяжелейшей иммунной патологии – синдроме Сьегрена. И только десятилетия спустя выяснилось, что пациентов с уменьшением объема слезной жидкости, являющегося следствием аутоиммунного процесса, гораздо меньше (2-5%), чем пациентов, у которых изменение слезопродукции развивается на фоне нарушения секреции муцина и липидов (84-92%), связанных с изменением условий окружающей среды, повышенной зрительной нагрузкой, изменением питания.
Следует отметить, что у пациентов с нарушением секреции муцина (который продуцируется бокаловидными клетками конъюнктивы и роговицы, криптами Генле и клетками Бехера и Манца) и особенно липидов (продуцирующихся в основном мейбомиевыми железами, расположенными в толще век) далеко не всегда снижен объем слезопродукции. Однако ввиду разбалансированности состава слезной жидкости нет условий для формирования стабильной слезной пленки, которая может выполнять защитную, оптическую и трофическую функции.
Слезная пленка является первым барьером на пути агрессивных внешних факторов. Она играет защитную роль посредством бактерицидных и очищающих свойств, препятствует развитию инфекций и удаляет пылевые частицы, предупреждает от повреждения мелкими инородными телами роговицу.
Покрывая поверхность роговицы, слезная пленка выполняет оптическую функцию. Для нормального функционирования роговицы как оптической линзы, ее поверхность должна быть идеально гладкой, сферичной, прозрачной. Это возможно только при том условии, если поверхность эпителия будет увлажнена, поскольку даже локальное высыхание эпителиальной выстилки в пределах 0,3 мкм2 по площади и 0,5 мкм в глубину способно нарушить зрительное восприятие. Влажность и гладкость поверхности роговицы обеспечивается прекорнеальной слезной пленкой при ее равномерном перераспределении по всей поверхности роговицы за счет мигательных движений век.
Слезная жидкость выполняет трофическую функцию: поверхность конъюнктивы и роговицы покрыта многослойным неороговевающим эпителием, который при нормальных условиях увлажняется слезной жидкостью. Это особенно важно для осуществления питания и оксигенации бессосудистой роговой оболочки.
В результате нарушений качества слезной пленки развиваются патологические процессы, сокращается время ее разрыва. В норме слезная пленка сохраняет сферичность при открытых веках не менее 10 секунд. При разрыве слезной пленки роговица «оголяется» и срабатывает рефлекторная дуга – роговичный рефлекс. Основная слезная железа впрыскивает в конъюнктивальную полость небольшой объем слезы, а моргания век ее равномерно распределяют по поверхности глаза, формируя на следующий короткий период слезную пленку. При недостатке слезы пациенты отмечают «сухость» глаза, а при поступлении ее из слезной железы в достаточном объеме глаз становится влажным и может отмечаться слезотечение. Учитывая возникающее несоответствие жалоб пациентов и клинической картины (ведущей жалобой является слезотечение), с одной стороны, и названием заболевания – болезнь «сухого глаза», с другой стороны, нам кажется логичным заменить название «болезнь «сухого глаза» на термин «болезни слезной пленки», который более объективно отражает суть патологического процесса – нарушение качества слезной пленки, сокращение времени ее разрыва (менее 10 секунд).
Болезни слезной пленки (БСП) – это многофакторные заболевания слезной пленки и поверхности глаза, которые вызываются негативным воздействием внешних и внутренних факторов на поверхность глаза и, в первую очередь, на слезообразующие железы, вследствие чего нарушаются стабильность слезной пленки и ее функции – защитная, трофическая и оптическая. Болезни слезной пленки сопровождаются дискомфортными ощущениями в глазах и потенциальной возможностью снижения зрения.
Классификация болезней слезной пленки
На сегодняшний день существует множество классификаций болезни «сухого глаза». Все они основаны на разных признаках: этиологическом (системноорганная, блефароконъюнктивальная, роговичная, экзогенная формы (Полунин Г.С. с соавт., 2003)), признаку, определяющему объем слезопродукции (гипо- , нормои гиперсекреторные (Полунин Г.С. с соавт., 2003). В соответствии с системой DEWS синдром «сухого глаза» классифицируется по 4 степеням тяжести. Первая степень – наименее выраженная симптоматика в отсутствии характерных признаков. Вторая степень – незначительный дискомфорт, возможны жалобы на зрительные симптомы, слабое прокрашивание конъюнктивы и роговицы, включения в слезную пленку. Третья степень – выраженный дискомфорт, постоянные жалобы со стороны глаз, прокрашивание роговицы в центральной зоне, возможно снижение остроты зрения. Четвертая степень – болезнь приобретает тяжелое течение, появляется нитчатый кератит, язвы и рубцы роговицы.
Особое место занимает классификация, основанная на патогенетическом признаке, утвержденная на международном конгрессе, посвященном ССГ, так как именно она отражает механизм развития болезни. Согласно этой рабочей классификации, выделяют две основные формы болезни «сухого глаза». Первая – вододефицитная форма, и вторая – эвапоративная (испарительная), эвапорация – испарение (DEWS Report: A.Mission Completed. Ocul Surf. 2007).
Вододефицитная форма включает болезни слезной пленки, ассоциированные с синдромом Сьегрена и другими видами иммунной патологии. При этих формах нарушения функций слезной пленки происходят из-за воспалительных повреждений основной слезной железы и добавочных слезных желез. При этом резко уменьшается секреция водного компонента слезной пленки. Слезная пленка становится очень тонкой и не способна равномерно покрывать поверхность глаза, следовательно не может выполнять свои функции. В итоге это приводит к возникновению дискомфортных ощущений у пациента, снижается зрение и развиваются дефекты в роговице.
Эвапоративная форма болезни «сухого глаза», согласно международной рабочей классификации, связана с повышенной испаряемостью слезы с поверхности глаза, обусловленной неполноценностью поверхностного липидного слоя слезной пленки. Чаще всего это бывает связано с дисфункцией мейбомиевых желез. К этой форме отнесены также случаи, связанные с пониженной влажностью воздуха в окружающей среде, с повышенной зрительной работой, например, работой на компьютере, вследствие чего сокращается число морганий век в минуту. Это связано с тем, что акт моргания участвует в таких процессах, как выброс компонентов базальной секреции слезы, поддержание постоянства температуры глаза, формирование слезной пленки, обеспечивает нормальный отток слезы и очищает поверхность глаза.
К эвапоративной форме международная комиссия отнесла и случаи, в которых причиной нарушения слезопродукции является применение глазных капель с консервантами, включая бензалконий хлорид, который разрушает муциновый слой слезной пленки, обеспечивающий ее сцепление с эпителием роговицы. Повреждение муцин-секретирующих клеток (бокаловидных клеток конъюнктивы и эпителия роговицы) происходит и в процессе ношения контактных линз, о чем свидетельствует их витальное окрашивание. На наш взгляд, это самостоятельная форма болезни слезной пленки – муцинодефицитная, связанная с деструкцией одного из слоев слезной пленки – муцинового.
Таким образом, мы выделяем третью форму БСП – муцинодефицитную, связанную с поражением муцинового слоя слезной пленки. Эвапоративную (испарительную) форму БCП, связанную с поражением липидного слоя, исходя из структуры слезной пленки логично назвать липодефицитной формой, тем самым связывая название с объектом патологических изменений в слоях слезной пленки.
Итак, при болезни слезной пленки мы выделяем три основные ее формы:
– липодефицитная форма, при которой нарушена структура поверхностного липидного слоя. Эта форма наблюдается при дисфункции мейбомиевых желез, при болезнях век – мейбомиитах, блефаритах различной этиологии, включая аллергические, инфекционные и демодекозные;
– вододефицитная форма, при которой отмечается дефицит внутреннего водного слоя слезной пленки, который обусловлен поражением основных слезных желез, чаще всего это иммуноопосредованные заболевания, включая синдром Сьегрена;
– муцинодефицитная форма, при которой нарушена структура муцинового слоя слезной пленки и она не может обеспечить ее сцепление с поверхностью глаза и, в частности, с роговицей. Эта форма развивается при поражениях бокаловидных клеток конъюнктивы и эпителиальных клеток роговицы и конъюнктивы, которые часто развиваются при ношении контактных линз, при инстилляциях глазных капель с токсическими консервантами и при приеме пациентами некоторых медикаментов.
Конечно, клинические проявления болезней слезной пленки более сложны, а диагностические тесты на сегодняшний день пока недостаточно совершенны для точной дифференцировки каждой из этих форм, особенно муцинодефицитной. Нарушение структуры одного из слоев может провоцировать развитие нарушений в других слоях пленки, и поэтому они часто встречаются в комбинации. Тем не менее они существуют, и актуальной задачей является определение их диагностических критериев. Изменения продукции слезы неразрывно связаны с воспалительными процессами поверхности глаза – «красный глаз», поэтому диагностика этих заболеваний должна проводиться комплексно и включать анализ всех аспектов, связанных с изменением слезной пленки.
Диагностика болезни слезной пленки
В современных условиях проблема сухости глаза стоит особенно остро, это связано с резким ухудшением экологии окружающей среды и чрезвычайно возросшей зрительной нагрузкой, обусловленной стремительным техническим прогрессом, сопряженным с необходимостью пользования компьютерной техникой, контактной коррекцией зрения и широким распространением кераторефракционных операций.
Диагностика болезни слезной пленки начинается с выяснения жалоб пациента и сбора анамнеза, который зачастую в постановке диагноза «синдром «сухого глаза» играет ключевую роль.
Жалобы пациентов:
• чувство жжения в глазах;
• ощущение сухости в глазах;
• покраснение глаз;
• зуд в области глаз;
• чувство инородного тела в глазах;
• ощущение утомления глаз, особенно при работе за компьютером;
• отек и покраснение в области век;
• неустойчивое «флюктуирующее» зрение (за счет нарушения слезной пленки, и, как следствие, потери гладкой рефракционной поверхности);
• слезотечение;
• светобоязнь;
• повышенная чувствительность к табачному дыму.
При сборе анамнеза очень важно обращать внимание на условия, в которых появляются или усиливаются вышеперечисленные жалобы, а также на наличие факторов риска.
Факторы риска развития синдрома «сухого глаза»:
• работа в офисных помещениях и длительные поездки в автомобиле (кондиционированный воздух, мониторное излучение);
• возраст пациентов старше 45 лет;
• наличие в анамнезе системных заболеваний (ревматоидные заболевания, заболевания щитовидной железы, герпес, мононуклеоз, операции на тройничном нерве и др.);
• наличие в анамнезе травм, ожогов, глазных операций и воспалительных заболеваний глаз (блефариты, конъюнктивиты, кератиты и др.);
• применение лекарственных средств (бета-блокаторы, анальгетики, антихолинергические препараты, антидепрессанты, пероральные контрацептивы, эстрогены, антимигренозные препараты и др.);
• ношение контактных линз;
• работа в условиях повышенного воздействия вредных факторов внешней среды (сухого воздуха, теплового излучения, пыли, газов или паров растворителей);
• воздействие табачного дыма, плавание в хлорированной воде. Таким образом, все факторы риска можно условно подразделить на внешние и внутренние.
После сбора и анализа данных анамнеза необходимо проведение биомикроскопического обследования, в ходе которого особое внимание стоит обратить на наличие признаков синдрома «болезни слезной пленки».
Биомикроскопические признаки БСП:
• состояние век (телеангиоэктазии, эритема на коже век, дисфункция мейбомиевых желез, твердые пробки в их протоках, пенистые выделения, отек, гиперемия и деформация краев век (рис. 2).
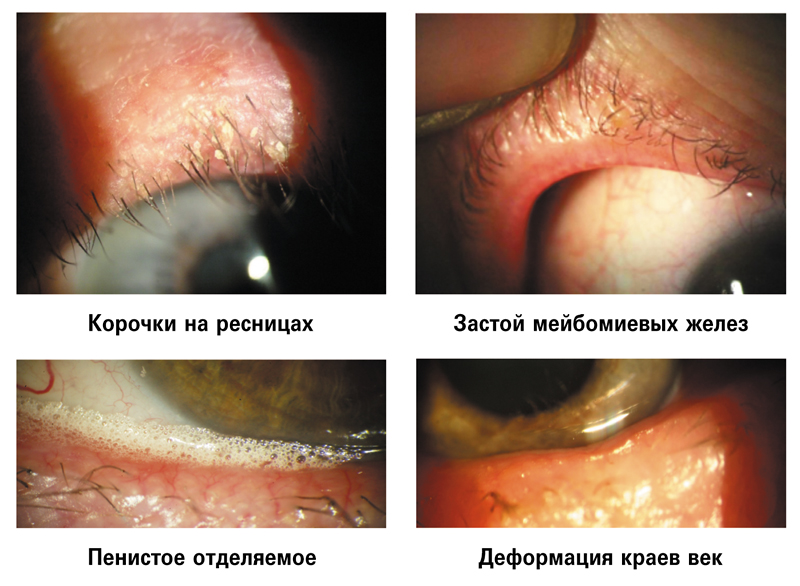
Рис. 2. Биомикроскопические признаки болезни слезной пленки
В норме слезная пленка способна при открытых веках сохранять сферичность в течение 10-15 секунд, после чего происходит ее разрыв. Восстановление сферичности слезной пленки происходит при моргании. Число морганий при нормальной слезной пленке не должно быть меньше 10-15 в минуту. При изменении ее качества, за счет нарушения в отдельных слоях, время сохранения сферичности может сокращаться до 1-2 секунд, и для восстановления ее целостности требуется не менее 60 морганий в минуту. При современном ритме жизни и зрительной нагрузке – это невозможно. В современных условиях, при очень высокой зрительной нагрузке, число морганий в минуту резко сокращается. И очень часто происходит дисбаланс между разрывом прероговичной слезной оболочки и восстановлением ее сферичности. Роговица «оголяется», ее поверхностные нервы очень чувствительны и после этого реагируют даже на соприкосновение с воздухом, который в свою очередь усиливает испарение и вызывает болезненные ощущения в глазу и окружающих областях. Более того, из-за нарушения сферичности при разрыве слезной оболочки пациенты отмечают нарушение зрения, которое становится флюктуирующим. На короткие промежутки времени оно становится ясным, но вдруг снова все предметы видятся как через «неровные круги воды». Это пугает пациентов. Они в тревоге обращаются к офтальмологам, а те часто не могут разобраться в чем причина, направляют этих пациентов к невропатологам или даже психиатрам. Хотя причина таких нарушений – чисто офтальмологическая. В слезе обнаружены липиды практически всех основных типов, в подавляющем большинстве это триглицериды, эфиры холестерина, и в меньшем количестве диглицериды, моноглицериды, свободные жирные кислоты, холестерол и фосфолипиды. При этом холестерол содержится в количестве 200 мг%, так же как и в крови, и поступает в кровь в составе α- и β-липопротеинов. При нормальной температуре тела все фракции липидов, секретируемых мейбомиевыми железами, находятся в жидком состоянии и легко эвакуируются на маргинальные края век. Однако некоторые фракции липидов становятся твердыми при температуре 35,8° по Цельсию. Температура краев век в норме не превышает 36,0°, а при открытых веках, при снижении числа морганий в минуту, температура краев век может снижаться до 34,4° и ниже. Снижение температуры краев век приводит к образованию пробок в устьях и протоках мейбомиевых желез и нарушению эвакуации секрета наружу. Застой циркуляции секрета является благоприятным условием для развития клещей и инфекций. Для устранения условий, способствующих образованию пробок в мейбомиевых железах, необходимо соблюдать определенные гигиенические меры:
1) соблюдать зрительный режим работы и не ограничивать число морганий в минуту;
2) очищать края век с помощью специальных средств (блефарошампуня, блефарогелей, блефаролосьона и блефаросалфеток);
3) делать согревающие компрессы на веки для разжижения секрета в протоках мейбомиевых желез;
4) проводить массаж век для эвакуации секрета.
Страницы: 1 2 3 4 5
Источник
Дата публикации 11 ноября 2019 г.Обновлено 11 ноября 2019 г.
Определение болезни. Причины заболевания
Синдром сухого глаза (сухой кератоконъюнктивит) — это воспалительное состояние глаза, при котором слёзная плёнка изменяется по своему химическому и количественному составу. Проявляется комплексом симптомов, таких как жжение, чувство рези и инородного тела в глазу.
По данным различных авторов, сухость глаза встречается примерно у 15-17 % взрослых, проживающих в развитых странах. Этот показатель каждый год увеличивается. За последние 30 лет синдром сухого глаза стал встречаться в 4,5 раза чаще [1].
Одна из причин такого увеличения распространённости синдрома связана с развитием рефракционных хирургических вмешательств — лазерного кератомилёза, фоторефракционной кератэктомии, передней радиальной кератотомии и других. Во время этих операций нарушается иннервация роговицы.
На рост данной патологии также оказывают влияние:
- повсеместное использование смартфонов, планшетов, компьютеров, другого офисного оборудования, а также кондиционеров, так как они высушивают воздух;
- ношение мягких контактных линз;
- регулярный приём лекарств — мочегонных, противоаллергических препаратов, антидепрессантов, средств для снижения холестерина, бета-блокаторов, противозачаточных таблеток [1].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома сухого глаза
Часто встречаемые симптомы [11]:
- раздражение (покраснение) глаз;
- ощущение инородного тела в глазах;
- чувство жжения;
- слизистое отделяемое в виде нитей;
- периодические «затуманивание».
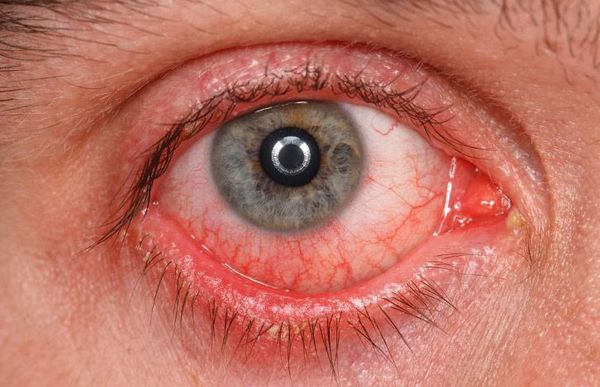
Реже наблюдается зуд в глазу, светобоязнь, утомление или чувство тяжести в глазах. При этом чувства стянутости и давления за глазами не возникают.
Как правило, все перечисленные симптомы проявляются на обоих глазах, но иногда они возникают только в одном глазном яблоке.
Любопытно, что пациенты с синдромом сухого глаза редко жалуются на сухость глаз, хотя иногда они отмечают нехватку эмоциональных слёз или отсутствие слезотечения в ответ на раздражитель, например, лук. В некоторых случаях пациентов беспокоит слезотечение, особенно на улице, так как там много раздражающих факторов — яркое солнце, ветер, холод. От возникающего слезотечения они испытывают дискомфорт.
Признаки сухого кератоконъюнктивита часто усиливаются из-за воздействия внешних факторов, связанных с повышенным испарением слезы от ветра, кондиционера, отопления или при длительном чтении, так как человек начинает реже моргать. При закрытых веках симптомы уменьшаются [5].
Патогенез синдрома сухого глаза
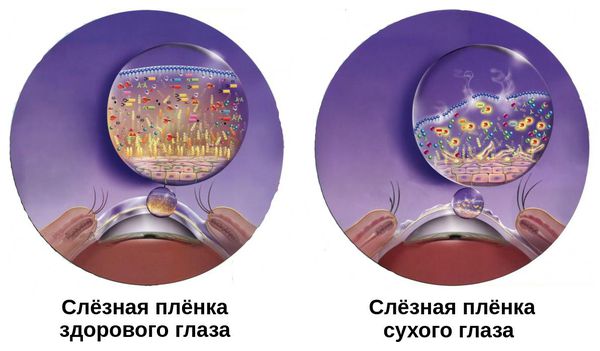
Патогенез сухого кератоконъюнктивита связан с нарушением стабильности слёзной плёнки. Она покрывает переднюю поверхность глаза. В норме её толщина составляет около 10 мкм. При развитии синдрома она становится тоньше.
Распределение слёзной плёнки поверхности глаза происходит благодаря рефлекторному морганию. Для её эффективного распределения должны сочетаться несколько факторов:
- нормальный моргательный рефлекс;
- контакт век и глазной поверхности;
- нормальный эпителий (внешний слой) роговицы.
Слёзная плёнка неоднородна. Она имеет три слоя:
- первый (внешний) слой — липидный — вырабатывается мейбомиевыми железами;
- второй слой — водный — вырабатывается слёзными железами;
- третий слой — муциновый — вырабатывается бокаловидными клетками роговицы.
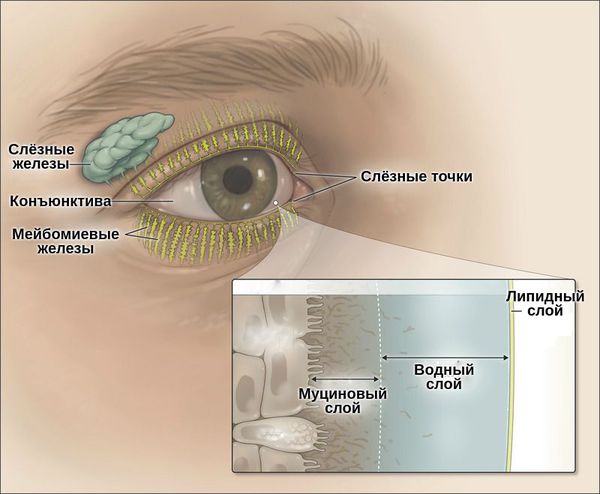
Липидный слой — самый тонкий. Его основная задача — задерживать испарения водного слоя и поддерживать слёзную плёнку. При его нехватке увеличивается испаряемость слезы, что приводит к «сухому глазу».
Водный слой является основой слёзной плёнки. Он состоит из воды, электролитов и белков. За счёт непрерывного обновления он выполняет своё предназначение — доставляет кислород к эпителию роговицы, защищает от бактерий, вымывает инородные тела, обеспечивает гладкость и ровность оптической поверхности.
Муциновый слой состоит из муцинов, которые помогают слёзной плёнке удерживаться на роговице. Он увлажняет и смазывает роговичный эпителий. Его дефицит может быть вызван как нехваткой водного слоя, так и высокой испаряемостью слёзной жидкости. Другой причиной нарушения муцинового слоя может стать повреждение бокаловидных клеток, которые его продуцируют. Это происходит при рубцующемся конъюнктивите, нехватке витамина А, химических ожогах, токсическом воздействии медикаментов [3].
Исходя из особенностей строения слёзной плёнки, патогенез сухого кератоконъюнктивита затрагивает несколько звеньев образования и функционирования слёзной плёнки [1]:
- выработка слезы, муцинов и липидов;
- скорость испарения слёзной плёнки;
- образование слёзной плёнки на поверхности эпителия роговицы.
Классификация и стадии развития синдрома сухого глаза
Единой классификации данного синдрома пока нет, но существует несколько авторских классификаций. Вот некоторые из них.
Национальный глазной институт Америки выделяет две основные категории синдрома:
- Снижение выработки слезы:
- синдром Шегрена — нарушение работы слюнных и слёзных желёз, которое приводит к развитию синдрома сухого глаза;
- снижение выработки слезы, не связанное с синдромом Шегрена.
- Увеличение испарения слезы:
- воспалительное заболевание мейбомиевой железы;
- атрофия мейбомиевых желёз.
Доктор B. Dohlman классифицирует синдром в зависимости от причин снижения слезопродукции слёзным железами:
- Дефицит слезопродукции — обычно связан со скоплением лимфоцитов в ткани слёзной железы:
- синдром Шегрена;
- коллагеноз (синдром Райли — Дея) — редкое наследственное заболевание, которое поражает периферическую нервную систему.
- Дефицит муцина:
- синдром Стивенса Джонсона — тяжёлая системная аллергия, которая снижает защитные свойства муцина;
- глазной пемфигоид — хроническое заболевание глаз аутоиммунного генеза, приводит к недостатку муцина;
- авитаминоз витамина А, который входит в состав муцина.
- Изменённая поверхность роговицы — наблюдается при трахоме (хроническом конъюнктивите, вызванном хламидиями), простом герпесе, роговичных дистрофиях. Повреждённые места уязвимы для инфекций и появления язв.
- Недостаточность увлажнения. Связана с нейропаралитическим кератитом — воспалительно-дистрофическим изменением роговицы на фоне поражения тройничного нерва. Проявляется снижением или отсутствием чувствительности роговицы, невралгическими болями, помутнением и язвой роговицы.
Азиатское общества сухих глаз (ADES) также классифицирует синдром по причинам его возникновения [2]:
- дефицит воды;
- снижение смачиваемости;
- увеличение испарения.
По клиническим проявлениям — жжению, зуду, рези, ощущению тяжести и инородного тела в глазах, слезотечению, светобоязни, уменьшению симптомов после закрытия глаз — синдром сухого глаза бывает:
- слабым — 1-2 симптома;
- умеренным — 3-5 симптомов;
- тяжёлым — более 5 симптомов.
Осложнения синдрома сухого глаза
В зависимости от стадии синдрома у человека может временно ухудшаться зрение, которое восстанавливается при моргании.
Сухость глаза повышает вероятность возникновения бактериального кератита и частого изъязвления, которые могут стать причиной появления перфорации роговицы [5]. Клинически бактериальный кератит проявляется:
- острой болью в глазу;
- отёком;
- корнеальным синдромом — светобоязнью, слезотечением, непроизвольным «зажмуриванием»;
- выраженной воспалительной инъекцией глазного яблока;
- слизисто-гнойными выделениями;
- помутнениями роговицы;
- поверхностными или глубокими изъязвлениями роговицы.
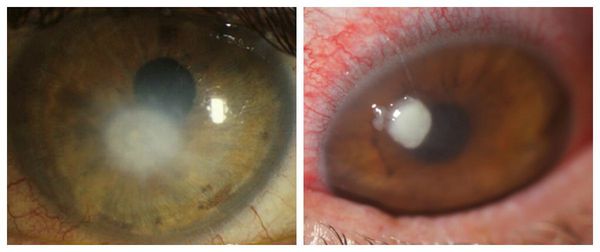
Перфорация роговицы опасна серьёзным снижением зрения, которое может потребовать пересадку роговицы.
Диагностика синдрома сухого глаза
При проведении биомикроскопии врач-офтальмолог может разглядеть признаки нарушения слёзной плёнки и роговицы.
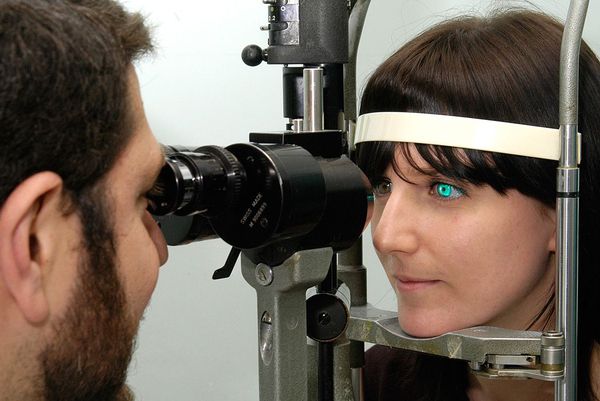
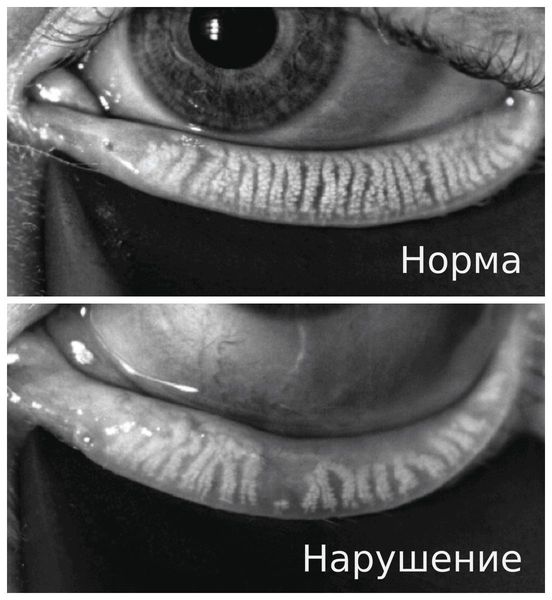
Нарушения слёзной плёнки:
- Появление нитей муцина — признак раннего сухого кератоконъюнктивита. В здоровом глазу после разрыва слёзной плёнки муциновый и липидный слои смешиваются и быстро смываются. При синдроме сухого глаза муцин также смешивается с липидным слоем, но не вымывается, а скапливается в слёзной плёнке и смещается при мигании.
- Уменьшение слёзного мениска — объёма водного слоя слёзной плёнки. В норме он представляет собой выпуклую полосу с правильным верхним краем. При сухом кератоконъюнктивите слёзный мениск становится вогнутым, неравномерным, тонким, а иногда вовсе исчезает.
- Отделяемое в виде пены — возникает в слёзной плёнке или по краю века при нарушении работы мейбомиевых желёз.
Нарушения роговицы:
- Точечная эрозия роговицы — возникает в нижней половине роговицы.
- Появление роговичных нитей. Они состоят из небольших комочков слизи в форме запятой. Одни концы нитей прикрепляются к поверхности роговицы, другие свободно двигаются при мигании.
- Наличие нитчатых инфильтратов — полупрозрачные бело-серые немного выпуклые образования. Как правило, их обнаруживают одновременно с нитями слизи во время окрашивания бенгальским розовым красителем [5].
Для подтверждения и постановки диагноза сухости глаз также проводят различные тесты. Чем выраженнее синдром, тем они надёжнее. Во время тестов измеряют следующие параметры [3]:
- стабильность слёзной плёнки и время её разрыва;
- выработка слезы — тест ширмера, осмолярность слезы;
- заболевание глазной поверхности — окрашивание поверхности глаза.
Тест на время разрыва слёзной плёнки
Время разрыва слёзной пленки — показатель её стабильности. Его измеряют следующим образом:
- в нижний свод конъюнктивы закапывают флуоресцеин;
- просят пациента мигнуть несколько раз, а затем не моргать;
- через щелевую лампу с кобальтовым синим фильтром исследуют срез слёзной плёнки.
Через некоторое время в окрашенной плёнке возникают чёрные линии или пятна, которые указывают на появление сухих участков. Важно зафиксировать время между последним миганием и появлением первых сухих участков. Если данный промежуток длится менее 10 секунд, то это отклонение от нормы.
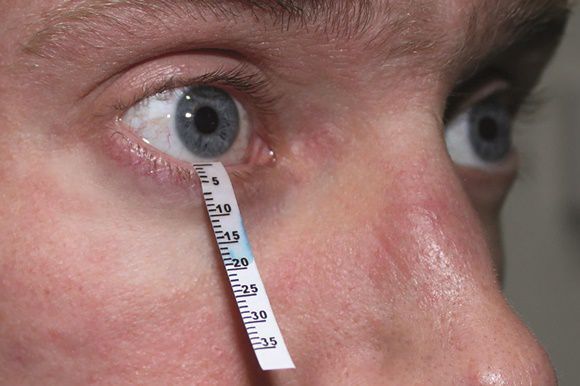
Тест Ширмера
Данный тест проводят для оценки слезопродукции. С его помощью измеряют увлажнённую часть специальными бумажными фильтрами. Тест проводят следующим образом:
- осторожно убирают имеющуюся слезу;
- согнутый бумажный фильтр помещают в полость конъюнктивы, не касаясь роговицы;
- просят пациента не закрывать глаз и моргать как обычно;
- через пять минут фильтры убирают и оценивают уровень увлажнения: 6-10 мм — это норма, диапазон менее 6 мм указывает на снижение выработки слезы.
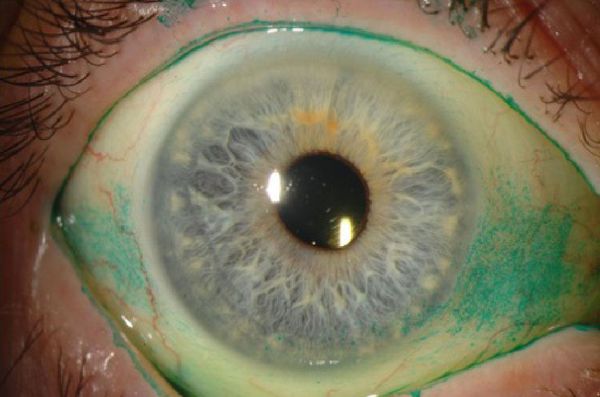
Тест с окрашиванием глазной поверхности
Специальные красители используют для окрашивания нежизнеспособных клеток муцина. Бенгальский розовый краситель прокрашивает изменённую поверхность роговицы в виде двух треугольников. Роговичные нити и инфильтраты также окрашиваются, но ещё интенсивнее. Минусом бенгальского розового в том, что он может вызвать гиперемию (покраснение) глаз, особенно при выраженном синдроме [5]. Тест с лиссаминовым зелёным вызывает меньше раздражения.
Другие способы диагностики
Помимо основных перечисленных методов диагностики иногда используют следующие тесты [3]:
- осмолярность слёзной плёнки;
- измерение состава слезы;
- слёзная менискометрия;
- импрессионная цитология;
- тест на лактоферрин;
- тест красной нити фенола;
- клиренс-флюоресцииновый тест.
Также применяется мейбография — бесконтактная визуальная оценка структуры мейбомиевых желёз. Она проводится независимо от возраста и пола пациента [9]. Данный метод диагностики используется редко, так как он достаточно новый и не везде есть нужное оборудование.
Лечение синдрома сухого глаза
Главная задача при лечении «сухого глаза» — уменьшить неприятные ощущения, сохранить оптическую поверхность роговицы и не допустить повреждения её структур. Одновременно можно применять сразу несколько способов лечения [5].
Сохранение вырабатываемой слезы:
- Уменьшение комнатной температуры — позволяет минимизировать испарения слёзной плёнки.
- В помещении можно использовать увлажнители воздуха, но чаще всего это не даёт результатов. Аппарат не способен значительно увеличить относительную влажность воздуха. Местно повысить влажность можно при помощи специальных очков. У них есть съёмная прокладка, которая защищает глаза от ветра и других раздражающих факторов.

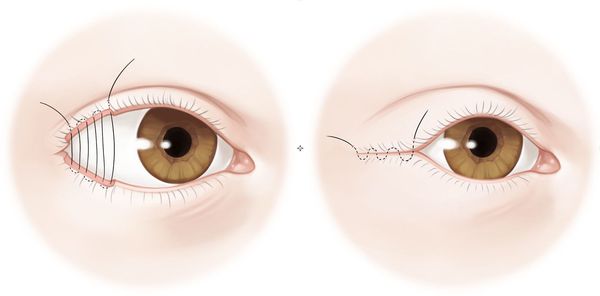
- Частичная боковая тарзорафия — операция, которая заключается в полном или частичном ушивании краёв век. Она уменьшает расстояние между веками глаза, чем может благотворно повлиять на состояние пациента.
Заместители слезы:
- Капли используются довольно часто. Их главный недостаток — короткий период действия и развитие чувствительности к консерванту.
- Гели состоят из карбомеров — заместителей слезы. Их приходится наносить не так часто, как капли, поэтому использование гелей предпочтительней.
- Также используют мази, которые содержат вазелин и минеральные липиды.
- Спреи для век обычно содержат средство на основе липосома. Они позволяют уменьшить испарение и стабилизировать слёзную плёнку.
Муколитические препараты
Ацетилцистеин 5 % в форме капель можно использовать для лечения пациентов с нитчатым кератитом и инфильтратами. Капли применяют четыре раза в день. Они могут вызвать покраснение после закапывания.
Уменьшение оттока слезы
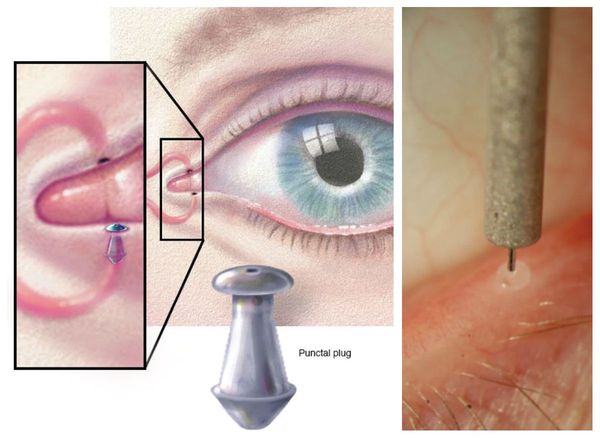
Окклюзия (закупорка) слёзной точки сохраняет отток слезы и продлевает эффект воздействия искусственных слёз. Это процедура показана пациентам с выраженным синдромом, особенно из-за токсичности консервантов.
Временная закупорка слёзной точки происходит при помещении коллагеновой заглушки в слёзные канальцы. Самая важная задача временной окклюзии — убедиться в том, что после неё не возникнет обильное слезотечение. Для временной окклюзии на несколько месяцев используются силиконовые заглушки. Постоянная окклюзия проводится пациентам с выраженным сухим кератоконъюнктивитом.
Другие варианты лечения:
- Местное использование циклоспорина 0,05 % или 0,1 % — безопасный, хорошо переносимый и эффективный препарат. Он позволяет уменьшить воспаление слёзной плёнки на уровне клеток.
- Системный приём холинергических препаратов типа пилокарпина — весьма эффективен в лечении ксеростомии — сухости во рту. У 40 % пациентов с сухим кератоконъюнктивитом наблюдается положительный эффект.
Лечение мейбомиевых желёз
Нарушение работы данных желёз является основной причиной появления синдрома сухого глаза. Существует множество вариантов его лечения. Консервативные меры включают тёплые компрессы и гигиену век — наложение тёплых ватных дисков на пять минут, использование специальных гелей для век. Потенциальные медицинские методы лечения включают в себя антибиотики, нестероидные и стероидные противовоспалительные средства, добавки незаменимых жирных кислот, гормональную терапию и контроль инвазии демодекса — распространения клеща Demodex. Процедуры включают внутрипротоковое исследование мейбомиевых желёз, использование


