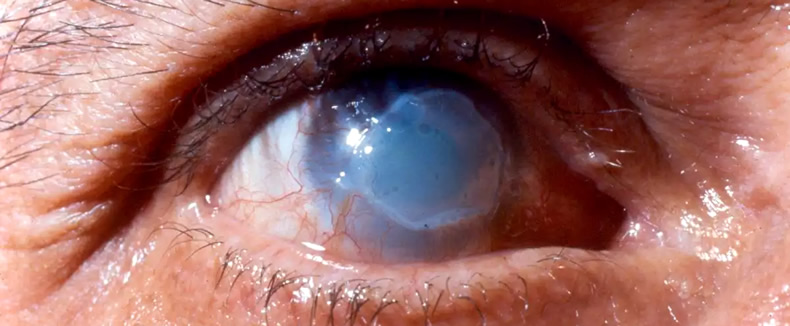
Повреждение роговицы и хрусталика
Внешняя оболочка глаза, или роговица — наружный слой из эпителиальных клеток, который защищает содержимое глазного яблока от внешних воздействий. Она сохраняет стабильность органа зрения и обеспечивает проникновение светового потока на хрусталик и зрительные анализаторы на глазном дне. Именно она становится первым и последним препятствием для инородных предметов и веществ, светового, энергетического и температурного излучения. Самая распространенная патология глаз — повреждение роговицы.
Причинами повреждения роговицы могут стать разнообразные воздействия: от непосредственной травмы наружного слоя глаза инородным телом до изменения ее клеточной структуры при контакте с сильно нагретым предметом или воздухом. От того, насколько глубоко и обширно повреждена роговица, делают выводы об опасности для зрения. Чем глубже повреждение, тем выше риск осложнений вплоть до слепоты.
Причины и разновидности повреждений роговицы
Роговица глаза очень тонка и практически ничем не защищена, если не считать подвижное веко. Ее можно повредить случайно или намеренно, в результате несчастного случая или несоблюдения мер безопасности при ношении контактных линз и очков.
Основные причины возникновения повреждений роговицы делятся на внешние и внутренние. Внешние возникают из-за попадания в глаз инородных предметов, веществ, термического или волнового воздействия. Внутренние — из-за врожденных или приобретенных заболеваний, отражающихся на состоянии роговицы и провоцирующих нарушение ее целостности.
Внешние причины повреждения роговицы считаются наиболее многочисленными и разнообразными. Они делятся на несколько групп в зависимости от вида воздействия на роговую оболочку:
- Механические травмы роговицы. Бывают острыми и тупыми. Острое нарушение целостности отличается тем, что инородный предмет проникает через слои роговой оболочки и достигает стекловидного тела и внутренних структур глазного яблока. Чаще всего это царапина, прокол или порез роговицы. Тупые травмы глаза выражаются ушибом роговицы глаза, который не сопровождается радикальным рассечением тканей.
- Термические повреждения роговицы — ожог наружной оболочки раскаленным предметом, чрезмерно нагретым воздухом, паром. В редких случаях фиксируются термические ожоги оболочки глаза, возникшие из-за ее соприкосновения со слишком холодными предметами.
- Химическое повреждение. Эта причина повреждения роговицы считается второй по распространенности после механической травмы. Она возникает при попадании в глаз капель кислот или щелочей.
- Лучевая травма роговицы, которая возникает при незащищенном визуальном контакте с чрезмерно ярким светом (так называемые «зайчики»), магнитными, электрическими или радиационными волнами.
Еще одной причиной повреждения роговицы, относящейся к внешним, офтальмологи называют первичные инфекции оболочки глаза.
Внутренние процессы, приводящие к развитию патологии, не имеют четкой классификации. К ним относятся:
- нарушение обменных и метаболических процессов в организме или непосредственно в тканях глаза, которые вызывают истончение оболочки, отслоение ее наружного слоя от мембраны;
- сухость слизистой вследствие высокой нагрузки на органы зрения, ношения контактных линз, аллергии или особенности работы слезных желез, что провоцирует преждевременный ускоренный износ внешнего слоя роговицы;
- аутоиммунное истончение роговой оболочки, в процессе которого защитные клетки атакуют ткани рогового слоя;
- генетическая аномалия, отражающаяся на образовании в организме коллагена, в результате которой роговица утрачивает упругость и эластичность, становится ломкой;
- нестабильность внутриглазного давления, которое вызывает потерю прочности роговой оболочки, провоцирует микроразрывы, способные стать воротами для инфекций;
- возрастные изменения.
Все они имеют одну природу — вызывают истончение или снижение защитных свойств оболочки глаз. Такие причины чаще провоцируют эрозию, отслоение или разрыв роговицы.
В отличие от внешних причин, которые проявляются на одном глазу, внутренние могут поражать оба глаза одновременно или последовательно.
Основные симптомы
На поверхности роговой оболочки располагается множество нервных рецепторов, из-за чего малейшее воздействие на нее сопровождается сильным дискомфортом. Эта защитная реакция помогает сократить продолжительность травмирующих контактов и уберегает от проникающих повреждений роговицы.
Характерными симптомами травм и повреждений внешней оболочки глаза являются:
- интенсивное слезотечение;
- непереносимость яркого света;
- блефароспазм (неконтролируемое напряжение мышц века);
- боль, которая по ощущениям напоминает попавший в глаза песок;
- частичная потеря зрения, неспособность сфокусировать взгляд;
- покраснение слизистых оболочек век, появление сосудистого рисунка на склерах.
При глубоких проникающих ранах глаз, когда деструктивный процесс затрагивает зрительные нервы, клиническую картину дополняет интенсивная головная боль, тошнота, головокружение.
Первая помощь
Правильно оказанная первая помощь — залог того, что повреждение будет купировано и устранено без значительных последствий для здоровья. Существует четкий алгоритм выполнения действий после получения травмы или повреждения другой природы. Для начала необходимо прекратить контакт роговицы с травмирующим фактором:
- При попадании в глаз инородного тела необходимо аккуратно удалить его чистыми руками, стерильной салфеткой или струей едва теплой воды. Использовать пинцет нежелательно, так как им можно еще больше повредить оболочку глаза и слизистую. Вата тоже не подходит, так как она оставляет на поверхностных тканях микроскопические волокна.
- При повреждении химическими веществами глаз промывают проточной водой в течение 10-15 минут, раздвинув руками веки.
- При термическом ожоге необходимо охладить глаз, приложив к нему смоченную в ледяной воде салфетку.
При проникающем ранении категорически запрещается удалять самостоятельно инородный предмет. В результате чего зрение будет утрачено безвозвратно.
После устранения источника травмы необходимо изолировать глаз от внешней среды. Независимо от того, как сильно повреждена роговица, для наложения повязки разрешается использовать только стерильную марлю. Ее накладывают как аппликацию, не прижимая к глазной впадине. Зафиксировать ткань можно пластырем или слабой повязкой из широкого бинта. Чтобы избавиться от реактивного моргания, уцелевший глаз тоже следует закрыть.
После оказания первой помощи важно как можно быстрее доставить пострадавшего в больницу. Его лечением будет заниматься офтальмолог-терапевт или офтальмолог-хирург в зависимости от масштаба повреждений.
Лечение
Схема лечения зависит от того, насколько серьезное повреждение роговицы. При поверхностных травмах оболочки глаз используется консервативная терапия. В первые сутки для профилактики осложнений применяется:
- антибиотик или противомикробный препарат в форме мази, чаще всего тетрациклин;
- антисептики (хлоргексидин и его аналоги) в форме растворов для инстилляции (промывания) глаза;
- нестероидные противовоспалительные средства системного действия в форме таблеток.
Для ускорения регенерации применяются капли в глаза с антиоксидантами (витаминами А и Е), витаминами группы В, коллагеном, пептидами и аминокислотами, гиалуроновой кислотой.
При глубоком разрушении оболочки глаза прибегают к радикальным мерам, чаще всего к пластике роговицы (кератопластике). После восстановления назначают курс антибиотикотерапии, а для профилактики неоваскуляризации, рубцевания и трофических патологий используют препараты с антигипоксическим и противовоспалительным действием.
Проникающие очаги на роговице устраняют только хирургическим путем. После удаления попавших в глаз чужеродных элементов проводят репозицию смещенных элементов: радужки, хрусталика и т. д. Если хрусталик поврежден, проводят его замену протезом. В завершение операции на капсулу глаза накладывают нейлоновые кисетные швы. Их оставляют минимум на 1,5 месяца. В случае если роговая оболочка размозжена и ее невозможно собрать швами, на ее место пересаживают искусственные заплаты или аутотрансплантат (частицу роговицы с уцелевшего глаза).
После операции пострадавших ждет длительная реабилитация, после которой врач оценит состояние капсулы глаза и при необходимости назначить коррекцию: лазерное устранение рубцовых дефектов на роговице или коррекцию зрения.
Возможные осложнения
Даже незначительное повреждение роговицы требует своевременной терапии или наблюдения врача. При отсутствии таковых существует риск инфицирования глазного яблока бактериями, грибками, вирусами и палочками, образования на эпителиальном слое капсулы рубцов, атрофии зрительного нерва.
Наиболее распространенными осложнениями офтальмологи называют:
- вторичную глаукому — часто возникает после термического или химического ожога глаз;
- помутнение стекловидного тела — осложнение, характерное для химической и проникающей травмы глаз;
- травматическую катаракту, которая появляется вследствие проникающей травмы.
Непроникающее повреждение, которое не лечили под контролем врача, может осложниться инфицированием глаза, абсцессом головного мозга, сепсисом. Такие последствия сложно поддаются лечению и в 70-80% случаев завершаются летальным исходом. Сохранить здоровье и жизнь может только своевременное обращение к врачу.
Источник
Описание

Этиология и классификация
Повреждения радужки и хрусталика могут быть следствием как тупых травм, так и проникающих ранений глазного яблока. Так, возможно возникновение травматического мидриаза вследствие пареза сфинктера, частичного и полного иридодиализа, следствием последнего является возникновение аниридии (рис. 53).
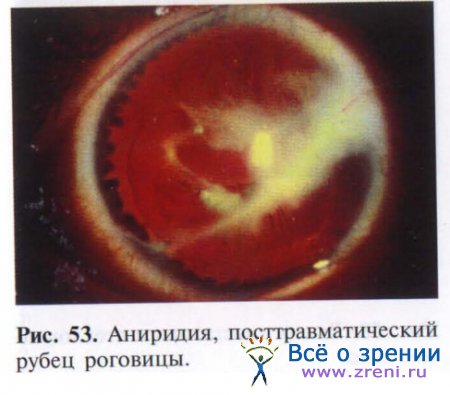
Кроме того, возможны радиальные разрывы радужки и отрыв ее части с образованием секторальных дефектов. При повреждении сосудов радужки возникает гифема, которая может быть частичной и полной.
Любое травмирующее воздействие на хрусталик достаточно интенсивности даже без нарушения целостности капсулы приводит к возникновению помутнений различной степени выраженности. При сохранении капсульного мешка чаще развивается субкапсулярная катаракта с локализацией помутнений в проекции приложения травмирующей силы. При тупой травме глаза возможно образование на передней капсуле хрусталика отпечатка пигментного листка радужки — кольца Фоссиуса.
При разрыве хрусталиковой сумки, что, как правило, имеет место при проникающем ранении, возникает быстрое помутнение всех хрусталиковых волокон с их набуханием. При этом весьма частым осложняющим фактором является выход волокон хрусталика в зоне дефекта в переднюю камеру и при сквозном ранении хрусталика с повреждением передней гиалоидной мембраны — в стекловидное тело.
Следствием механической травмы нередко является патология связочного аппарата хрусталика. Так, после воздействия повреждающего фактора возникает подвывих (сублюксация), при котором происходит разрыв части цинновых связок, но, тем не менее, при помощи оставшихся участков ресничного пояска хрусталик удерживается на своем месте. Более тяжелым состоянием является вывих (люксация) хрусталика в переднюю камеру или в стекловидное тело. Люксация в переднюю камеру вызывает развитие вторичной факотопической глаукомы с очень высокими значениями офтальмотонуса вследствие полной блокады оттока жидкости из глаза.
При проникающих ранениях весьма частым является наличие инородных тел в передней камере, на радужке и в веществе хрусталика.
Клинические признаки и симптомы
При травмах глаза одним из типичных синдромов является синдром раздражения первой ветви тройничного нерва, который проявляется блефароспазмом, слезотечением и светобоязнью, а также может характеризоваться возникновением болевого синдрома различной степени выраженности.
Травматический мидриаз представляет собой парез сфинктера зрачка (рис. 54).
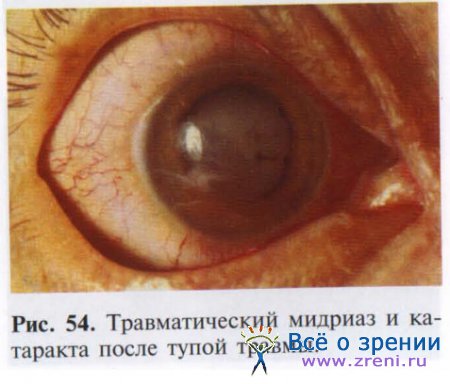
Возникает практически сразу после травмирующего воздействия и характеризуется отсутствием реакции зрачка на свет и увеличением его размера до 7-10 мм. Больные предъявляют жалобы на светобоязнь и снижение остроты зрения вследствие отсутствия эффекта диафрагмы.
Иридодиализ характеризуется частичным или полным отрывом корня радужки, что также нарушает функционирование автоматической диафрагмы глазного яблока (рис. 55).
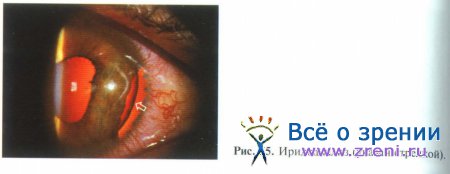
Весьма частым спутником этого патологического состояния является кровотечение из поврежденных сосудов, что является причиной образования частичной или полной гифемы. Полный отрыв корня радужки ведет к формированию аниридии. Больные жалуются в основном на снижение зрения различной степени, светобоязнь.
Радиальные разрывы радужки и секторальные дефекты образуются, как правило, при проникающих ранениях глаза. Причиной их является непосредственно ранящее воздействие инородного тела. Также возможно образование гифемы. Кроме того, частным случаем, приводящим к образованию дефектов ткани радужки, является ее ущемление в ране при проникающем ранении. Это ведет к значительным повреждениям иридальной ткани, ее разволокнению, ишемизации и некрозу вставленных в рану участков.
Кольцо Фоссиуса представляет собой отложения пигмента на передней капсуле хрусталика в проекции зрачка и является следствием компрессии радужки во время тупой травмы (рис. 56).
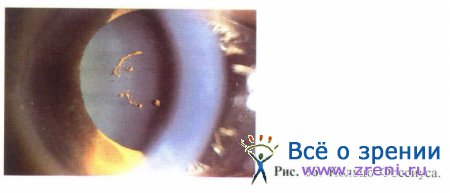
Само по себе данное состояние не является опасным и не служит причиной появления специфических жалоб.
Субкапсулярные помутнения хрусталикового вещества также могут быть следствием тупой травмы глаза. Причиной их возникновения является компрессионная травма хрусталиковых волокон, приводящая к их патологическому изменению. В зависимости от локализации помутнений они могут быть причиной значительного снижения зрения (при центральном расположении) либо не вызывают каких-либо жалоб со стороны больного.
Травматическая катаракта с нарушением целостности хрусталиковой сумки возникает чаще после проникающего ранения, но возможно развитие этого патологического состояния и после тупой травмы. В зависимости от локализации и величины дефекта капсулы хрусталика формирование катаракты вследствие интенсивного оводнения хрусталиковых волокон происходит через 1-7 сут. Осложняющим фактором является выраженное набухание вещества хрусталика, что приводит к увеличению объема волокон и достаточно часто — к выходу некоторого их количества в переднюю камеру, а при наличии дефекта задней капсулы и передней гиалоидной мембраны — в стекловидное тело. Это может приводить к потере эндотелиальных клеток роговицы вследствие механического контакта хрусталикового вещества с последней, развитию факогенного увеита и вторичной глаукомы. Жалобы больных сводятся к прогрессирующему ухудшению зрительных функций.
Подвывих хрусталика возникает вследствие разрыва части волокон цинновой связки хрусталика. Основным в диагностике этого патологического состояния является анализ биомикроскопических признаков: факодонеза, иридодонеза, асимметрии глубины передней камеры, смещения хрусталика (рис. 57).
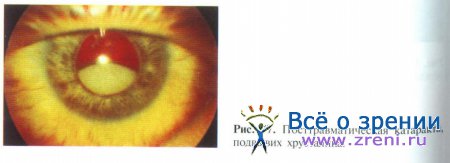
Различают 3 степени сублюксации.
При подвывихе I степени: в условиях максимального мидриаза при биомикроскопии край хрусталика не виден; равномерно увеличена или уменьшена глубина передней камеры; иридодонез и факодонез незначительные.
При подвывихе II степени: край хрусталика не заходит за оптическую ось; передняя камера неравномерная; иридодонез и факодонез выраженные.
При подвывихе III степени: край хрусталика заходит за оптическую ось; разрыв цинновой связки распространяется более чем на 180° окружности; иридодонез и факодонез выраженные.
При сублюксации наблюдается расстройство аккомодации, возможно возникновение хрусталикового астигматизма вследствие неравномерного натяжения хрусталиковой сумки со стороны сохранившихся связок. Уменьшение глубины передней камеры при сублюксации может затруднять отток водянистой влаги и быть причиной развития вторичной факотопической глаукомы.
Вывих хрусталика происходит в случае разрыва всех цинновых связок. При этом хрусталик может быть люксирован как в стекловидное тело (рис. 58), так и в переднюю камеру.
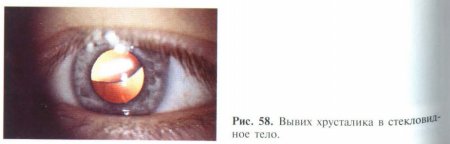
Если вывихивание в витре-альную полость протекает относительно благоприятно и сопровождается лишь ухудшением зрения, то его смещение в переднюю камеру вызывает блокаду оттока водянистой влаги из глаза, что сопровождается резким повышением внутриглазного давления (факотопическая глаукома), а контакт с эндотелием роговицы может стать причиной эпителиально-эндотелиальной дистрофии роговицы.
Инородные тела, локализующиеся в передней камере, на радужке и в хрусталике, требуют быстрого удаления во избежание дополнительного повреждения внутриглазных структур, развития инфекционных осложнений и возможного токсического влияния материала инородного тела (металлоз).
Диагноз и рекомендуемые клинические исследования
Для диагностики повреждений радужки и хрусталика в первую очередь проводят биомикроскопию. В качестве дополнительных методов применяют двух- и трехмерное ультразвуковое сканирование, позволяющее определить наличие и расположение инородных тел в глазу. С этой же целью выполняется рентгенография по Балтину и по Фогту. Одним из наиболее современных методов является ультразвуковая биомикроскопия, позволяющая оценить состояние связочного аппарата и капсулы хрусталика.
Дополнительные данные могут быть получены на основании анамнеза (материал инородного тела, направление и сила удара и т.п.)
Клинические рекомендации
При лечении повреждений радужки и хрусталика применяют медикаментозные и хирургические методы.
Терапевтические мероприятия направлены в первую очередь на купирование воспалительного процесса, а при наличии проникающего ранения — и на профилактику и лечение инфекционных осложнений. При наличии гифемы дополнительно назначают препараты, ускоряющие ее рассасывание.
Учитывая тот факт, что радужка имеет богатую иннервацию является важнейшей рефлексогенной зоной, а также то, что вещество хрусталика обладает аутоантигенными свойствами, больным с повреждениями этих структур даже без нарушения целостности глаза назначают интенсивную противовоспалительную терапию.
В конъюнктивальный мешок закапывают в 1-е сутки каждый час, затем 3—6 р/сут: дексаметазона 0,1% р-р (Максидекс); бетаметазона 0,1% р-р (Бетам-Офталь); дезонид-21-натрия фосфата 0,25% р-р (Пренацид). Параллельно назначают инстилляции 3—6 р/сут НПВС: диклофенак натрия 0,1% р-р (Дикло-Ф, Наклоф).
С целью уменьшения экссудации из сосудов радужки и риска образования синехий закапывают мидриатики непрямого и прямого действия в 2 р/сут: атропина сульфата 1% р-р (Атромед); фенилэфрина 2,5% и 10% р-р (Ирифрин).
В качестве антибактериальной терапии назначают антибиотики в виде инстилляции 3—6 р/сут: гентамицина 0,3% р-р (Гентамицин); тобрамицина 0,3% р-р (Тобрекс); ципрофлоксацина 0,3% р-р (Ципромед); офлоксацина 0,3% р-р («…»).
Кроме того, широкое распространение получили глазные капли, представляющие комбинированные препараты, содержащие антибиотики и ГКС (инсталлируют 3—6 р/сут): неомицин/полимиксин В/дексаметазон р-р (Макситрол); гентамицин/дексаметазон р-р (Декса-гентамицин); гентамицин/бетаметазон р-р (Гаразон).
При наличии выраженного воспаления и при присоединении инфекционного процесса назначают периокулярные инъекции ГКС и антибиотиков 1—2 р/сут: дексаметазона 4 мг/мл по 0,5 мл; гентамицина 40 мг/мл по 0,5 мл. В этом случае системно назначают мощные НПВС: целексоксиб (Целебрекс, таблетки 200 мг) по 1 таблетке 2 р/сут.
С целью ускорения рассасывания гифемы применяют ежедневно периокулярные инъекции по 1 мл гистохрома 0,02% р-р (Гистохром) и назначают аутогемотерапию по обычной схеме.
Хирургическая коррекция может быть проведена только после купирования воспалительных и инфекционных осложнений. Исключение составляет первичная хирургическая обработка, направленная на удаление доступных визуальному контролю инородных тел и восстановление целостности глаза. Кроме того, в ряде случаев удаляют травматическую катаракту на фоне факогенного увеита с целью устранения причины воспаления.
При выполнении реконструктивных вмешательств при повреждении радужки и хрусталика, как правило, в первую очередь производят манипуляцию с хрусталиковыми структурами с целью удаления травматической катаракты, имплантации интраокулярной линзы, ее фиксации в глазу. Следующим этапом выполняют пластику радужки, устраняют травматический мидриаз, а в случае аниридии — подшивают искусственную радужную оболочку.
Хирургическое лечение травматических катаракт в последнее время все чаще проводят с использованием технологий малых разрезов и факоэмульсификационной техники. При полной или частичной сохранности связочного аппарата весьма полезной для уменьшения силы воздействия на связочный аппарат и стабилизации самого капсульного мешка является имплантация капсульного кольца сразу после выполнения капсулорексиса или вскрытия передней капсулы при невозможности его выполнения. Удаление хрусталика весьма часто производят в режиме ирригации-аспирации без применения ультразвука ввиду низкой плотности травматических катаракт. Важным моментом является использование вискоэластиков, защищающих эндотелий во время вмешательства. В то же время имеющиеся повреждения капсульного мешка обуславливают использование минимальной интенсивности аспирационных потоков. При выпадении стекловидного тела через дефект в задней капсуле выполняют переднюю витрэктомию.
При вывихе хрусталика в стекловидное тело наиболее оптимальными являются проведение передней витрэктомии и перемещение хрусталика в переднюю камеру, где, как и при первичной люксации вперед, может быть произведена факоэмульсификация. При этом во избежание его повторного погружения в витреальную полость, может быть достигнут интраоперационный миоз путем введения раствора ацетилхолина (готовится ex temporae) в переднюю камеру или при повреждении радужки хрусталик может поддерживаться широким шпателем.
При сохранении капсульного мешка в него производят имплантацию интраокулярной линзы. При подвывихе II и особенно III степени линзу подшивают к прикорневой трети радужки узловым швом 10-0. При отсутствии капсульного мешка возможно несколько вариантов фиксации искусственного хрусталика в глазу. Наиболее простым способом при сохранной радужке является фиксация хрусталика к ее прикорневой трети 2 узловыми швам на 3 и 9 ч условного циферблата. Другим способом является транссклеральная фиксация линзы в цилиарную борозду, которая является единственно возможной при выраженном повреждении радужки, а также ее отсутствии.
В некоторых случаях до сих пор имплантируют ирис-клипс линзы и переднекамерные модели искусственных хрусталиков, при использовании которых риск возникновения таких осложнений, как дислокация линзы, эпителиально-эндотелиальная дистрофия и вторичная глаукома, существенно повышается.
Вмешательства на радужке имеют целью восстановление целостности и функций этой структуры. При возникновении иридодиализа с помощью специальных игл с нитью 8-0 осуществляют фиксацию корня радужки к склере. Дефекты радужной оболочки по возможности сшивают узловыми швами без избыточного натяжения (во избежание развития хронического ирита) с целью формирования центрально расположенного зрачка и’устранения поликории. Травматический мидриаз может быть устранен путем наложения у зрачкового края кисетного шва. При аниридии возможна имплантация искусственной радужки, которая фиксируется к склере несколькими швами. В то же время при невозможности проведения по той или иной причине столь масштабной операции, выходом из положения может служить подбор контактной линзы, окрашенной по периферии, с прозрачным центром, заменяющей природную диафрагму.
Удаление инородных тел, находящихся в передней камере, на радужке и в области хрусталика, является первостепенной задачей и может быть осуществлено с помощью пинцетной техники, магнитом, шприцем с канюлей Simkoe или аспирационно-ирригационного наконечника факоэмульсификатора.
—
Статья из книги: Неотложная офтальмология | Е.А. Егоров, А.В. Свирин, Е.Г. Рыбакова и др.
Источник