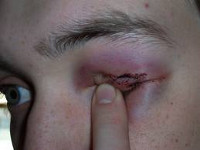
После операции язва роговицы
Одним из серьезных поражений глазного органа в офтальмологии считается заболевание – язва роговицы глаза, которое проявляется помутнением хрусталика, значительным снижением зрения, а также кратерообразными дефектами. Продолжительность лечения и последующие прогнозы напрямую зависят от тяжести клинической картины. Самолечение в данном случае недопустимо, а затягивание и игнорирование проблемы грозит полной потерей зрения.

Отличие язвенного поражения глазного органа от эрозии
Первые признаки язвенного поражения глаза очень схожи с признаками эрозии роговицы. В обоих случаях пациенты испытывают одинаковые симптомы. Но если эрозия легко поддаётся лечению и не имеет тяжёлых последствий, то в случае с язвенными поражениями роговицы всё намного серьезнее.
По своей структуре роговица глаза делится на пять слоёв. Самым поверхностным слоем выступает эпителиальный пласт. Затем боуменова оболочка, строма и десцеметовый слой. Самым последним слоем глазного органа выступает эндотелий. Поражение двух поверхностных слоёв роговицы чаще свидетельствуют о наличии эрозии, но если разрушение тканей распространилось глубже, речь уже идёт о язве. Язва роговицы трудноизлечима. Чаще всего при образовании язв у пациента наблюдаются значительные нарушения зрительных функций глазного органа, а при несвоевременном лечении увеличивается риск ослепнуть полностью.
Первые симптомы язвенных дефектов глазного органа идентичны симптомам проявления эрозии. Поэтому консультация офтальмолога является обязательной.
В большинстве случаев болезнь развивается в результате жизнедеятельности бактерий. Это могут быть стрептококки, стафилококки, синегнойная палочка и многие другие. В слоях роговицы образовываются дефекты. Чем глубже были затронуты структурные слои роговицы, тем обширнее и грубее сформируются рубцы по излечению. Такие рубцы проявляются в виде бельма. Также большую роль в результатах лечения играет локализация язвенного очага. Если у пациента язвенными дефектами была поражена центральная зона, рубцевание по окончании лечения будет провоцировать потерю зрения.
Клинические формы проявления язв роговицы глаза
Среди основных и часто встречающихся форм проявления болезни выделяют инфекционную и неинфекционную природу язв роговицы. К инфекционным формам относят:
- герпетическое;
- грибковое;
- паразитарное;
- бактериальное, а также трахоматозное поражение.
Среди неинфекционных поражений глазного органа выделяют:
- системные иммунные заболевания;
- первичная дистрофия роговицы;
- частые рецидивирующие проявления эрозии роговицы;
- наличие синдрома сухого глаза;
- проявления весенних конъюнктивитов.
Также заболевание разделяют на несколько видов. Каждый из них определяется по распространению поражения, глубине и ширине проявления. Об особенностях каждого вида.

Ползучая язва роговицы
Своё название этот вид получил благодаря своеобразному распространению. Язва роговицы имеет прогрессирующий край, который быстро продвигается в одну из сторон глазного органа. В области противоположного края, язва постепенно эпителизируется (раневой дефект восполняется соединительной тканью). Распространение язвенного дефекта происходит стремительно. По истечении нескольких дней большая часть роговицы уже захвачена болезнью.
Наиболее распространённая причина возникновения ползучей язвы – полученные микротравмы, которые в последующем инфицировались пневмококками или синегнойной палочкой.
Коварство ползучей формы заболевания заключается в том, что поражение происходит не только в области роговицы. Оно часто продвигается вглубь глазного органа, инфицируя внутреннюю оболочку и провоцируя некроз тканей (омертвение).
Разъедающая язва
Проявляется этот вид формированием нескольких отдельных язвочек по всей оболочке роговицы. С последующим протеканием болезни они начинают расширяться и объединяться между собой, поражая значительную часть глазного органа. После излечения болезни, сформировавшийся на месте поражения рубец, напоминает форму месяца.
В офтальмологии разъедающую язву считают самым сложным видом. Причина этому – неустановленная этиология возникновения.
Герпетическая язва
Проявляется образованием инфильтратов и пузырьков, которые формируются в эпителиальной области. Своеобразные высыпания напоминают ветви дерева. Вокруг поражённого участка роговица начинает отекать. С течением болезни поражения начинают распространяться ближе к области стромы, провоцируя возникновение иридоциклита и ирита. Заболевание способно осложняться вторичным инфицированием.
Из особенностей симптоматики. Чаще эта форма поражения глазного органа проявляется не вызывая болевых ощущений и с отсутствием отделяемых фрагментов (гноя). Особенно это касается пациентов преклонного возраста. У деток язвенные поражения сопровождаются выраженным покраснением глазок, светобоязнью, наличием резкой боли.

Гнойная язва роговицы
Даже при незначительной травме глазного органа возникает эрозия роговицы. Если же в травмированную область попала пневмококковая инфекция, развитие гнойной язвы не избежать. Определяется эта форма заболевания по следующей симптоматике. В центре роговицы формируется незначительных размеров инфильтрат, который имеет серовато-жёлтый цвет. Уже в течение суток можно наблюдать, как он видоизменяется в язву, имеющую гнойный оттенок. Передняя камера наполняется гноем. Сама роговица мутнеет и отекает. Начинает развиваться ирит с последующей перфорацией роговицы.
Общая симптоматика
Первые симптомы чаще всего начинают проявляться на первых сутках после того, как была получена травма глазного органа. Если болезнь начала формироваться под воздействием определённых этиологических факторов, признаки могут немного задержаться в своём проявлении. Каждый вид язвы имеет своё клиническую картину, но симптоматика между ними схожа. Среди проявлений заболевания пациент ощущает:
- болевой синдром режущего характера, который может быть постоянным или периодическим;
- светобоязнь и повышенная слезоточивость;
- покраснения глазного органа и области вокруг него с разной интенсивностью;
- пониженная острота зрения;
- иногда пациенту затруднительно закрыть или открыть глаз;
- постоянное ощущение чужеродного тела в глазном органе;
- спустя первые сутки начинают появляться гнойные выделения.
При проявившихся симптомах в обязательном порядке нужно попасть на приём к офтальмологу за классифицированной помощью. Самостоятельное применение глазных капель недопустимо. Течение воспалительного процесса может лишь усугубиться после применения неправильно подобранными каплями. В итоге формируется рубец, провоцирующий различные патологические процессы и формирование бельма. Лечение каждого отдельного вида данного заболевания проводится при помощи разных препаратов.

Факторы, провоцирующие язву глазного органа
Как уже говорилось ранее, факторы, вызывающие формирование язвы роговицы глаза, самые разнообразные, но все они делятся на инфекционную и неинфекционную природу появления. Возбудителями инфекционной язвы являются: бактерицидные, грибковые, паразитарные, а также вирусные инфекции. Чаще всего они попадают в глазной орган через уже имеющуюся в нём эрозию.
Неинфекционная форма язвы возможна при наличии дистрофии или дегидратации роговицы, а также при имеющемся иммунном заболевании. В этом случае на глазной орган должны повлиять возбудители язвы в виде следующих факторов.
- Пациент пользуется контактными линзами, но при этом нарушает все предписания по их хранению и ношению.
- Бесконтрольное и частое применение агрессивных препаратов. В их число входят и противогрибковые медикаменты.
- Несоблюдение пациентом элементарных правил гигиены касающихся глаз, а также и их нарушения при проведении.
- К формированию язвы роговицы часто приводят различные иные болезни глаз, а также системные заболевания всего организма человека.
- Некоторые глазные капли и мази изготавливаются по определённой органической рецептуре. Они рассчитаны на прямое инфицирование глазного органа, но это только в определённых случаях. А вот самостоятельное и бесконтрольное применение таких препаратов провоцирует появление язв.
- Болезнь может быть вызвана попаданием инородного предмета в глазной орган, а также при иных механических вмешательствах и ожогах.
Офтальмологами была подмечена ещё одна закономерность. Заболевание развивается чаще и стремительнее у пациентов с истощённым организмом, на фоне скорой утомляемости и слабости.

Диагностика заболевания
Вначале со слов пациента собирается информация о первых проявлениях заболевания. Затем специалисту нужно определить область повреждений, их обширность и глубину. Здесь важно не пропустить образование даже самых маленьких язвочек. Справиться с этой задачей помогает раствор флуоресцеина, а также специальный микроскоп (щелевая лампа). Сначала в глазной орган вводится раствор. Все имеющиеся повреждения в роговице окрашиваются ярко-зелёным цветом. Рассмотреть их и определить степень повреждения помогает щелевая лампа.
Определить насколько глубокие структуры глаза вовлечены в воспалительный процесс, помогают исследования в виде гониоскопии, УЗИ глаза, диафаноскопии, офтальмоскопии и измерения ВГД. В дополнение специалисту может потребоваться провести дополнительные исследования функций слезоотделения.
Наличие глубоких и обширных язв в совокупности с инфекционными процессами часто начинают затрагивать более глубокие внутриглазные структуры. Это приводит к развитию язвенного кератита с последующей потерей зрения.
Чтобы точно установить причину образования язвы на роговице, проводятся бактериологические и цитологические исследования. С конъюнктивы глаза, а также краёв роговицы берётся мазок, который в дальнейшем исследуется.
Способы лечения язв роговицы глаза
Язва роговицы тяжёлое офтальмологическое заболевание, лечение которого проводится строго в стационарных условиях. Для врачевания инфекционных процессов назначается целый комплекс противовоспалительной терапии, включающий в себя обширную витаминотерапию, а также:
- В случаях дефицита выработки слезы назначаются препараты, которые помогаю увлажнить поверхность глазного органа.
- Приостановить воспалительный процесс помогают стероидные и гормональные средства.
- Среди антибиотиков обширного спектра действия специалисты прибегают к помощи препаратов в виде мазей (чаще всего это мазь Тетрациклина, Дететрациклина, Гентамицина).
- Может быть назначен приём антибиотиков внутренний (Бензилпеницилин, Стрептомицин сульфат, Тетрациклин, а также Олететрин).
- Лечение тяжёлой формы язвы может потребовать ввод препаратов под конъюнктиву. Среди таких препаратов: Неомицин или Мономицин, Нетромицин или Гентамицин. Любой из этих препаратов и способ его введения назначается исключительно лечащим врачом.
В качестве вспомогательной терапии назначаются вспомогательные лекарственные препараты, которые способствуют быстрому восстановлению и укреплению роговицы.
Присутствие в органе активного воспалительного процесса становит угрозу прободения роговицы. Это становится главным показателем к проведению хирургического вмешательства в виде сквозной или послойной кератопластики – в ходе операции поражённый участок удаляется и заменяется донорским материалом.
По окончании лечения препаратами важно продолжить его физиотерапией в виде электрофореза, ультразвука или рентгенотерапии. Даже при самом эффективном лечении в слоях роговицы начнут образовываться рубцы, а данные методы помогут предотвратить их загрубение.
Некоторые особенности в ходе лечения и по его окончании. Образовавшиеся на поверхности роговицы рубцы иссекаются лазером. При воспалительном процессе в слезном мешке органа, проводится промывание специальными растворами слезно-носового канала. Чтобы исключить расширение или углубление локализации заболевания, специалист туширует поражённую область йодом, зелёнкой или спиртовым раствором.

Возможные осложнения
Язва роговицы не зря относится к серьёзным офтальмологическим заболеваниям. Осложнения и последствия без своевременного и правильного лечения нешуточные. К ним относятся:
- формирование вторичной глаукомы;
- образования в виде грыжи в области роговичной мембраны;
- полная атрофия зрительных нервов;
- формирование бельма на роговице, которое приводит к слепоте;
- регулярный сбор гноя и возникновение абсцессов стекловидного тела;
- формирование иридоциклита либо ирита;
- постоянное воспаление способно спровоцировать абсцесс мозга, менингит либо энцефалит.
Среди всех видов заболевания самой опасной считается ползучая язва. Её стремительное распространение сильно затрудняет лечение. Осложнения проявляются в виде гнойных воспалений всего глазного органа, тромбозами пещеристого синуса, а также сепсисом и менингитом.
Подведя итоги по всем случаям удаления язв и восстановления роговицы можно сказать, что после самого эффективного лечения нет гарантии на восстановление 100% зрения. Бельмо, оставшееся на месте повреждения, не даст таких шансов и чем дольше тянуть с походом к офтальмологу, тем больше шансов потерять зрение полностью.
Контактные линзы каких брендов вам знакомы?
Источник
Смирнова А.Ф., Котлубей Г.В., Голубов К.Э., Перекрестов М.Б.
Несмотря на достижения современной офтальмологии в лечении пациентов с язвой роговицы (ЯР), проблема остается актуальной, поскольку гнойные воспалительные процессы в роговице приводят к значительному снижению зрения и даже к гибели глаза. Разработка новых способов хирургического лечения пациентов с ЯР с применением альтернативных донорской роговице пластических материалов является актуальной. В отечественной и зарубежной литературе имеются единичные сообщения о применении для пластики роговицы аутосклеральных лоскутов [Красюк Е.Ю., 1997; Abreu P. et al., 2000].
Цель – повысить эффективность лечения пациентов с гнойной язвой роговицы путем применения разработанной новой методики лечебно-тектонической кератопластики аутосклеральными лоскутами (ЛТКА).
Материал и методы. Под наблюдением находилось 85 чел. (85 глаз) в возрасте от 51 до 83 лет с перфорирующими язвами роговицы, которым была произведена ЛТКА по предложенной методике (патент на изобретение UA 70246A, МКИ А61 F9/00).
Методика операции состояла в следующем: L-образным разрезом конъюнктиву отсекают у лимба и по направлению к экватору и вместе с теноновой оболочкой отсепаровывают в сторону экватора вначале в одном квадранте (рис. 1а). Циркулем отмечают необходимые размеры аутосклерального лоскута, после чего при помощи лезвия выкраивают лоскут склеры прямоугольной формы толщиной ½-⅔ толщины склеры, с основанием у лимба (рис. 1б). Выкроенный склеральный лоскут переворачивают через основание и укладывают на роговицу (рис. 1в). Размеры лоскута рассчитывают таким образом, чтобы он заходил за середину роговицы и перекрывал имеющийся дефект роговицы по ширине. В противоположном первому этапу операции квадранте используют L-образный разрез конъюнктивы у лимба и в сторону экватора, затем конъюнктиву вместе с теноновой оболочкой отсепаровывают в сторону экватора, циркулем отмечают необходимые размеры аутосклерального лоскута, после чего при помощи лезвия выкраивают лоскут склеры прямоугольной формы на ½-⅔ ее толщины с основанием у лимба (рис. 1г). Выкроенный склеральный лоскут переворачивают через основание на роговицу, аутосклеральные лоскуты сшиваются между собой, накладывают швы на слизистую (рис. 1д).
Критериями клинической эффективности данной операции служили состояние роговицы, трансплантатов, выраженность воспаления и сроки его исчезновения, частота развития осложнений, частота успеха применяемого лечения и его сроки, частота повторных операций.
Результаты и обсуждение. Заживление роговицы при ЯР является длительным процессом, проходящим несколько фаз по данным морфологических исследований. При этом клинически улучшение или ухудшение состояния роговицы в разные сроки наблюдения характеризуются разными проявлениями.
Анализ состояния роговицы в динамике показал, что уже через 3 суток после операции улучшение было отмечено в 97,17% случаев и характеризовалось тем, что язвенный дефект или зона перфорации роговицы полностью закрыты трансплантатом, отмечался регресс перифокального отека и инфильтрации, а также просветление роговицы, эпителизация перифокального дефекта.
Ухудшение состояния роговицы проявлялось в увеличении площади дефекта за пределы трансплантата, увеличении глубины дефекта, усилении перифокального отека, гнойной инфильтрации стромы. Клинически состояние роговицы у пациентов улучшалось быстрее, что, вероятнее всего, связано с лечебным эффектом аутосклеральных лоскутов на роговицу благодаря наличию кровоснабжения, иннервации, участию лоскутов в воспалении, доставке к язвенному дефекту системных антибиотиков.
Через 7 суток после операции состояние роговиц практически не изменилось. Так, в 95,24% случаев наблюдался регресс перифокального отека, рассасывание инфильтратов, эпителизация видимой части роговицы, язвенный дефект был полностью закрыт трансплантатом. Ухудшение состояния роговицы в 4,76% проявлялось обнажением язвенного дефекта за счет лизиса или дислокации трансплантата, увеличением площади и глубины язвенного дефекта, усилением гнойной инфильтрации роговицы.
Через 14 суток после операции в основной группе в большинстве случаев состояние роговицы продолжало улучшаться (полная эпителизация видимой части роговицы, регресс десцеметита, отека, инфильтрации, заживление язвенного дефекта роговицы под трансплантатом).
На 21 сутки после операции у 97,33% больных состояние роговицы характеризовалось эпителизацией и восстановлением прозрачности перифокальной части роговицы, исчезновением десцеметита, отека, инфильтрации, заживлением язвенного дефекта роговицы под трансплантатом. В 2,67% случаев ухудшением состояния роговицы считали увеличение площади и глубины язвенного дефекта, его обнажение за счет лизиса или дислокации трансплантата до момента эпителизации язвы.
Через 1 мес. после операции в 95,66% случаев наблюдалось заживление роговицы под трансплантатом, что обеспечивалось адекватным положением трансплантата, отсутствием его лизиса и подвижности. В 4,34% случаев отмечено обнажение язвы до момента полной ее эпителизации в связи с преждевременным лизисом трансплантата, его дислокацией.
По прошествии 2 мес. после операции отмечена полная эпителизация роговицы. У пациентов на роговице сохранялись остатки аутосклеральных лоскутов, сращенные с язвенным дефектом роговицы и частично покрытые роговичным эпителием.
Через 1 год после операции отмечались незначительные изменения в состоянии роговицы с тенденцией к незначительному просветлению в связи с перестройкой рубца.
В отдаленные сроки после операции в 2,67% случаев было отмечено развитие вторичной глаукомы. Повторная лечебная кератопластика была произведена в 2,65% случаев.
Для иллюстрации возможности пластики роговицы лоскутами аутосклеры и особенностей послеоперационного течения ЯР у пациентов после ЛТКА представлен клинический пример.
Пациент Л., 67 лет. Диагноз: язва роговицы травматической этиологии правого глаза. Поступил в отделение через 1 мес. после бытовой травмы. Консервативное лечение в стационаре по месту жительства оказалось неэффективным. В связи со значительным истончением роговицы до десцеметовой оболочки, наличием сопутствующей глаукомы и высокого риска перфорации роговицы произведена ЛТКА.
Состояние глаза при поступлении: глаз раздражен, парацентрально с 10 до 12 часов – гнойная язва роговицы овальной формы, 4х6 мм, с инфильтрированными, подрытыми краями, истончением до десцеметовой оболочки в центре.
Таким образом, анализируя в целом эффективность применения методики лечебно-тектонической кератопластики аутосклеральными лоскутами, следует признать ее эффективным методом лечения язв роговицы, имеющим высокую частоту успеха и способствующим уменьшению числа осложнений.
Источник