Помутнение роговицы глаза новорожденного
Аномалии развития роговицы у ребенка
У детей встречается большое разнообразие различных патологических состояний, сопровождающихся нарушением прозрачности и оптических свойств роговицы, среди них аномалии развития и генетические болезни составляют гораздо большую часть, чем у взрослых. Однако многие дегенеративные и дистрофические состояния могут проявляться лишь в подростковом возрасте или еще позже.
Аномалии роговицы, особенно монокулярные или асимметричные, потенциально амблиогенны; при лечении мы должны не только стремиться восстановить оптическую прозрачность, но и учесть вызванные амблиопией изменения.
Белая роговица у новорожденного представляет собою серьезную задачу для дифференциальной диагностики. Первое, о чем следует думать, это врожденная глаукома. Внутриглазное давление повышено, диаметр роговицы значительно увеличен. Могут наблюдаться разрывы десцеметовой мембраны. Экскавация дисков зрительных нервов расширена, зачастую после достижения контроля внутриглазного давления экскавация становится меньше. Обычно показано неотложное вмешательство.
Другая причина помутнения роговицы у новорожденных — травма акушерскими щипцами. На веках или щеке могут оставаться отпечатки щипцов. Выявляется линейный, обычно вертикальный, разрыв десцеметовой мембраны с отеком роговицы; эти изменения всегда регрессируют самостоятельно, вызывая развитие астигматизма. Впоследствии возможна декомпенсация роговицы. Метаболические расстройства, которые могут вызывать врожденное помутнение роговицы, например мукополисахаридоз, врожденные наследственные эндотелиальные и стромальные дистрофии описаны в отдельных статьях на сайте.
а) Дефекты эмбрионального развития роговицы у ребенка. Дисгенез переднего сегмента. Дисгенез переднего сегмента представляет собою спектр врожденных аномалий переднего сегмента, развивающихся вследствие нарушения волн миграции клеток нервного гребня, которые, начиная с шестой недели проникают под поверхностную эктодерму в первичную мезенхиму и формируют эндотелий и строму роговицы, угол передней камеры и строму радужки. Поэтому дисгенез переднего сегмента часто сопровождается глаукомой и помутнением роговицы.
Дисгенез переднего сегмента связан с аномалиями гомеозисных генов, контролирующих миграцию и дифференцировку клеток нервного гребня, например мутации генов РАХ6, PITX2 и FOXC1.
Эффективность сквозной кератопластики при односторонних случаях ограничена в связи с высоким риском развития амблиопии и отторжения трансплантата; эта операция более целесообразна при двусторонних поражениях. Иногда сквозная кератопластика выполняется на глазу с более выраженным помутнением; лучший глаз подлежит наблюдению в надежде на спонтанное просветление. Эффективность сквозной кератопластики у пациентов с такой патологией и в этой возрастной группе также невелика; достичь удовлетворительных зрительных функций удается лишь менее чем в 50% случаев вследствие отторжения лоскута, амблиопии или глаукомы.
б) Генетические синдромы с аномалией роговицы:
1. Роговица при трисомии 18 и мозаичной трисомии 8 хромосомы. Помутнение роговицы у новорожденных наблюдалось в нескольких случаях трисомии 18 хромосомы. Изменения роговицы включают в себя гиперцеллюлярность стромы и отсутствие десцеметовой и боуменовой мембран. Аномалии век могут вызывать повреждение глазной поверхности.
Плотный отек роговицы описан при мозаичной трисомии 8 хромосомы, выявлена интенсивно васкуляризованная фиброзная ткань в поверхностных слоях роговицы. Наблюдалось спонтанное разрешение этого помутнения, но также были выявлены другие офтальмологические изменения, в том числе диффузные изменения пигментного слоя сетчатки, затухающая ЭРГ, синдром Дуэйна и гипоплазия макулы.
2. Роговица при эктодермальной дисплазии. Эктодермальная дисплазия — редкое (1:100.000 живых новорожденных), обычно Х-сцепленное или аутосомно-рецессивное заболевание, характеризующееся поражением экзокринных желез, истончением или отсутствием волос, аномалиями зубов и ногтей. В группу эктодермальных дисплазий входит большое количество различных синдромов; две основные группы — это гидротические и ангидротические (гипогидротические) формы. Поражения глаз обычно ограничиваются ангидротическими формами.
Патологические изменения глаз включают в себя блефарит, конъюнктивит, рубцевание роговицы, паннус, светобоязнь, снижение слезопродукции и заворот век с трихиазом. Изменения слезных и мейбомиевых желез могут вызывать поражение поверхности глаза — кератопатию, инфекцию и рубцевание. Однако рецидивирующие эрозии, паннус и помутнения роговицы развиваются и при нормальных характеристиках слезной пленки; это свидетельствует о том, что иногда первичной патологией может являться недостаточность лимбальных стволовых клеток. Исходя из этого, для лечения паннуса с помутнением роговицы предлагается конъюнктивальная лимбальная аллотрансплантация.
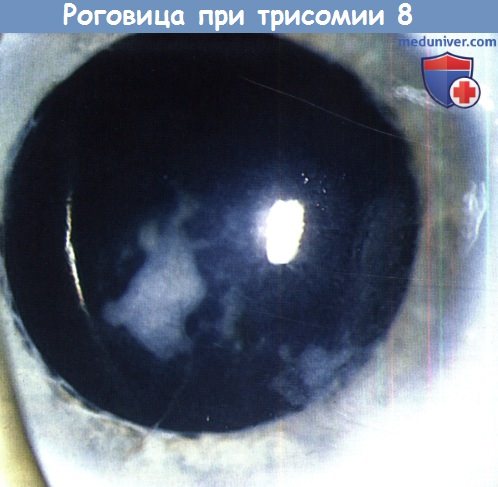
Синдром мозаичной трисомии 8 хромосомы,
характерные «географические» помутнения роговицы.

Эктодермальная дисплазия с мелкими поверхностными помутнениями роговицы.
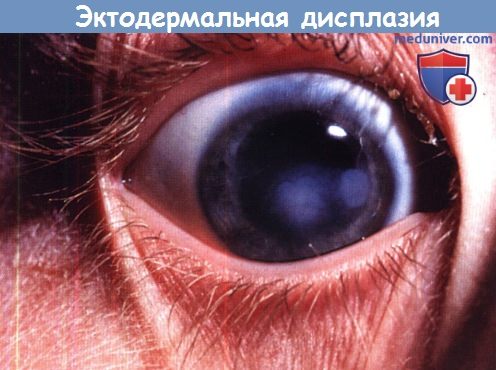
Эктодермальная дисплазия с центральной кератопатией. Острота зрения 6/24.
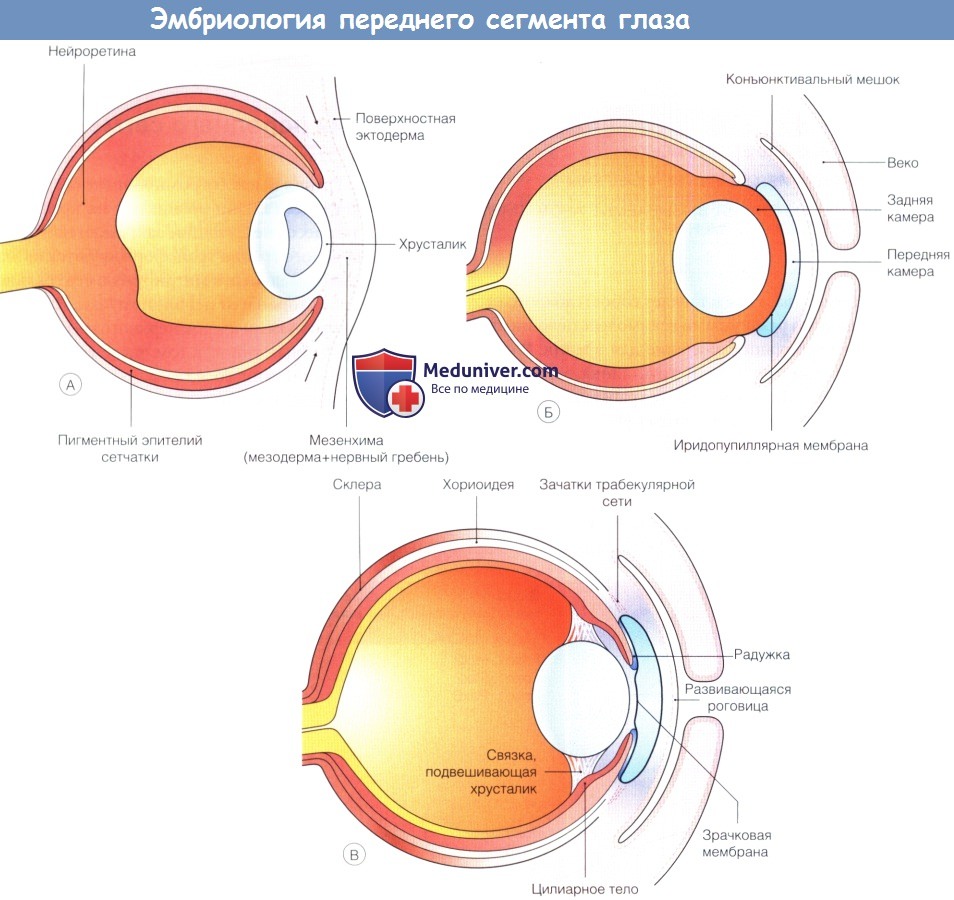
Раннее развитие переднего сегмента.
(А) Примерно пять недель развития эмбриона человека, хрусталиковый пузырек отделился от поверхностной эктодермы,
клетки нервного гребня мигрируют вокруг глазного бокала и между поверхностной эктодермой и развивающимся хрусталиком.
(Б) В течение седьмой недели из слоя мезенхимы развиваются выстланная эндотелием строма роговицы и передняя строма радужки.
Этот процесс дифференцировки идет одновременно с разделением двух слоев и формированием передней камеры между развивающимися роговицей и радужкой.
(В) Листок мезенхимы, перекидывающийся через будущий зрачок, сохраняется до седьмого месяца гестации.
Из краев глазного бокала образуется задний эпителий радужки и эпителий цилиарного тела.
— Также рекомендуем «Помутнение роговицы при кожных болезнях у ребенка»
Оглавление темы «Болезни роговицы у детей.»:
- Аномалии развития роговицы у ребенка
- Помутнение роговицы при кожных болезнях у ребенка
- Инфекционный кератит при герпесе у ребенка
Источник
Кератит у детей – воспалительное заболевание, поражающее прозрачную оболочку глаза (роговицу). Возникает под влиянием бактериальных, вирусных инфекций, механических травм, авитаминоза. Если не проводится лечение, кератит может спровоцировать ухудшение зрения, вплоть до его потери.
Причины
Причины, вызывающие кератит у детей, бывают инфекционного (вирусы, грибки, бактерии), механического (ожоги, царапины), аллергического и травматического происхождения. В зависимости от источника, выделяют различные виды болезни, имеющие общие и индивидуальные симптомы.
Симптомы
- режущая боль в глазах;
- слезотечение;
- ощущение инородного тела;
- бледность роговицы;
- инфильтраты различных оттенков (от светло-серого до гнойного желтого).
Виды
Основные виды кератита, которые встречаются в детском возрасте: бактериальный, герпетический, аллергический, обменный (авитаминозный) и посттравматический.
Бактериальный
Бактериальный кератит характеризуется появлением язв в глазу ребенка. В детском возрасте встречается редко. Возбудителем обычно является кокковая инфекция, но иногда болезнь возникает из-за полученной травмы глаза. Заболевание сопровождается болью, жжением, после устранения воспалений на белой части глазного яблока появляется бельмо.
Токсико-аллергический
Токсико-аллергический кератит имеет сложную форму течения. Обычно встречается у детей от рождения до 14 лет и подростков. Причинами возникновения токсико-аллергической формы являются ранее не долеченные заболевания (ОРЗ, ОРВИ), переохлаждение, глистные инвазии.
Отличить токсико-аллергический кератит можно по характерным бугоркам с сосудами, пересекающих глазное яблоко. Расширение сосудов вызывает помутнение прозрачной оболочки глаза (роговицы) и безвозвратное ухудшение зрения.
Обменный (авитаминозный)
Авитаминозный кератит возникает из-за дефицита витаминов в организме ребенка:
- нехватка витамина «А». Начальный этап болезни сопровождает сухость глаз, на роговице образуется сероватое помутнение (глаз становится мутным), конъюнктиву поражают белые бляшки;
- дефицит витамина «B» и нарушение работы желудочно-кишечного тракта. Образуется точечное помутнение роговицы, распространяющееся в разных областях глаза. Со временем помутнение превращается в язвы, которые словно разрывают глазное яблоко;
- дефицит витаминов PP и E вызывает воспаление глаз.
Герпетический
Такая форма заболевания является самой распространенной среди маленьких детей. Возникает из-за активности герпесного вируса в организме. Возбудитель болезни наиболее часто активизируется на фоне: переохлаждения, психологических расстройств (стресс), травмирования глаз, лихорадочных проявлений (высокая температура, озноб).
Течение заболевания возможно в легкой и тяжелой формах, с проявлением осложнений: развитие вторичной глаукомы, катаракты, появление прозрачности хрусталика.
Первичный
Первичный герпетический кератит встречается среди малышей до 5 лет. Основная причина – не до конца сформированный детский иммунитет. Характеризуется сложным течением, сопровождается герпетическими пузырьками на глазном яблоке и по телу (руках, ногах, туловищу, лице).
Постпервичный
Постпервичный герпетический кератит возникает, как и первичный, на фоне ослабленного иммунитета. Проявляется следующими симптомами: резь и боли в глазах, судорожные спазматические сокращения век, сыпь на теле отсутствует.
Дисковидный
Дисковидный герпетический кератит охватывает глубокие области роговицы, в центре которой возникает воспаление в форме диска. Глаза краснеют, появляется отек роговицы, век, конъюнктивы, возникает повышенное внутриглазное давление.
- Возможно, вы искали: как вылечить покраснение глаз у ребенка
Посттравматический
Посттравматический кератит у детей развивается из-за неосторожной царапины, попадания и удаления инородного тела с роговицы, ультрафиолетовых, термических или химических ожогов. Заболевание характеризуется прямым врастанием ответвлений сосудов в роговицу, судорожным спазмом век, желтыми гнойными выделениями из глаз.
Лечение
Безотлагательное лечение под наблюдением специалиста необходимо для любого типа заболевания. Кератит – заразное заболевание, лечение больных детей проводится в условиях госпитализации.
Для выявления возбудителя болезни офтальмолог обследует пациента, назначая ряд анализов. Ассистенты проводят промывание глаз, берут мазок инфильтрата, собирают общий анализ крови. После того, как будет получен результат, назначается комплексное лечение.
Мази и противомикробные средства
Мази при кератите применяют один раз в день на ночь, противомикробными средствами рекомендуется капать в глаза не менее 4 раз.
- 1 % эритромициновая мазь;
- 1 % тетрациклиновая мазь;
- 0,3% мазь или раствор ципрофлоксацина;
- мазь или раствор колистиметат, ролитетрациклин;
- 0,01 % раствор мирамистин;
- 0,3 раствор ломефлоксацина.
Противовоспалительные
Противовоспалительные препараты используют для снижения воспалительных процессов – 0,1 % раствор диклофенака, 4 раза в день по 1 капле. Для снижения риска возникновения внутренних синехий используют растворы: 0,5 циклопентолат, 1% атропин, 0,5 % тропикамид.
Инъекции
Лечение кератита проводится совместно с постановкой инъекций – антибиотиков. Лечение проводится уколами внутримышечно и внутривенно.
Внутримышечно
Самым распространенным и эффективным является лечение, с применением пенициллинов. Уколы ставятся не менее 5 раз в сутки, иногда могут назначить 10 инъекций.
Внутривенно
Внутривенно проводится дезинтаксиционное лечение 5 % раствором глюкозы, 200–400 мл раствора гемодеза, 2 г. по 200–400 мл аскорбиновой кислоты. При долгом заживлении назначают препараты, стимулирующие иммунитет. Лечение осуществляется метронидазолом 500 мг в сутки, либо через день.
Профилактика
Поскольку кератит заразен, главной профилактической мерой является, изолирование ребенка от больных людей. Гигиена также является главной частью в профилактике болезни.
- Побеспокойтесь о безопасности и предотвращении травмирования глаз.
- Оградите малыша от острых предметов (карандаши, ручки).
- Приучайте малыша чаще умывать лицо, следите, чтобы он не тер глаза грязными руками.
Оцените статью: 20 Пожалуйста оцените статью
Сейчас на статью оставлено число отзывов: 20 , средняя оценка: 4,20 из 5
Загрузка…
Источник
Состояние глаз новорождённого ребёнка может о многом сказать как родителям, так и врачам. Изменение цвета, формы, разреза или положения глаз может быть вариантом нормы. Но бывают случаи, когда эти состояния свидетельствуют о тяжёлом заболевании, требующем лечения. Чтобы предотвратить возникновение осложнений, рекомендуется регулярно посещать врача-педиатра и детского окулиста.
Глаза новорождённого ребёнка
Многие родители считают, что новорождённый ребёнок — это маленькая копия взрослого человека. Это не совсем так. Период новорождённости тем и отличается, что в это время происходит адаптация (приспособление) органов и систем младенца к окружающему миру. Так, и глаза малыша во многом отличаются от глаз взрослого, что часто пугает родителей. Но переживать не стоит. Вот основные причины разницы между младенческими и взрослыми органами зрения:
- Глазное яблоко новорождённого короче, чем у взрослого человека. Такая особенность приводит к физиологической дальнозоркости малышей. То есть они лучше видят предметы, расположенные на расстоянии, чем вблизи.
- Глазные мышцы у новорождённого незрелые, чем объясняется преходящее физиологическое косоглазие младенцев.
- Роговица ребёнка первых дней жизни не всегда прозрачная. Это связано с тем, что в ней могут отсутствовать кровеносные сосуды.
Основное отличие глаз новорождённого от глаз взрослых — это меньшая длина глазного яблока
Интересно, что ребёнка вскоре после рождения больше всего привлекают предметы овальной формы, одним из которых является лицо взрослого, а также блестящие движущиеся игрушки.
Когда новорождённый открывает глаза
В норме младенец должен открыть глазки при первом вдохе, иногда это происходит через несколько минут после рождения, когда ребёнок уже лежит на животе мамы. В некоторых случаях глаза малыша могут быть закрыты несколько дней. Причины такого состояния:
- Отёк мягких тканей вокруг глазницы. Это может быть вызвано родовой травмой, когда происходит сдавление лицевого отдела черепа, или головка ребёнка долгое время (несколько часов) «стоит» в малом тазу.
- Инфекция. Врождённые инфекционные заболевания младенца (например, блефарит) также сопровождаются отёком мягких тканей, скоплением гноя на конъюнктивах и слипанием век. Всё это отдаляет момент открывания глаз ребёнка.
- Недоношенность. У таких детей незрелыми являются все органы, в том числе и глаза, поэтому веки могут открываться через несколько дней после рождения.
У недоношенных малышей наблюдается незрелость всех внутренних органов, в том числе и глазных яблок
Когда и как меняется цвет глаз
Цвет глаз у любого человека заложен генетически. То есть гены определяют то количество пигмента, который будет в радужной оболочке глаза. Чем больше там этого вещества (меланина), тем темнее будет цвет. У новорождённых такого пигмента всегда немного, поэтому глаза у них, как правило, светло-голубые. С возрастом меланина становится больше и радужка приобретает тот цвет, который задан природой.
Форма глаз у новорождённых
Форма глаз, как и цвет радужной оболочки, определяется набором генов. Когда один глаз больше другого, можно заподозрить патологические состояния. Одни дефекты поддаются лечению, а другие коррекции практически не подлежат, или устраняются посредством хирургического вмешательства. К числу таких патологий относятся:
- Неправильная закладка костей черепа во внутриутробном периоде из-за нехватки микроэлементов (кальция, фосфора).
- Поражение лицевых нервов вследствие родовой травмы, что ведёт к повышенному тонусу мышц лица и изменению формы глаз.
- Кривошея — чрезмерное напряжение мышц шеи с одной стороны, в результате чего происходит смещение костей черепа и глазниц в здоровую сторону.
- Деформация костей черепа в результате родовой травмы.
- Птоз — врождённая патология, при которой верхнее веко сильно опущено. Из-за этого одна глазная щель намного меньше другой.
Фотогалерея: причины изменения формы глаз у детей
Почему новорождённый спит с открытыми глазами
Иногда, из-за незрелости нервной системы, новорождённые дети спят с открытыми глазами. Известно, что сон делится на две фазы — быстрого и медленного сна. В период быстрого сна в организме происходит возбуждение, могут сокращаться мышцы, двигаться глазные яблоки, в это время снятся сны. Во второй фазе всё наоборот — мышцы расслабляются. У новорождённых эти периоды чрезвычайно быстро сменяются. Именно поэтому некоторые дети спят либо с полуприкрытыми, либо с открытыми глазами.
Размер глаз у новорождённых
У доношенных новорождённых переднезадняя ось глаза составляет не более 18 мм, а у недоношенных — не более 17 мм. Такие размеры приводят к увеличению преломляющей силы глаза, именно поэтому все новорождённые дети — дальнозоркие. По мере развития ребёнка размеры переднезадней оси глаза увеличиваются, к трём годам они достигают 23 мм.
Увеличение длины глазных яблок продолжается до 14–15 лет. В этом возрасте их переднезадний размер уже составляет 24 мм.
Когда проходит желтизна белков
Желтуха новорождённого — это физиологическое состояние, которое вызвано распадом фетального (внутриутробного) гемоглобина и выходом в кровь большого количества билирубина. В норме желтушность кожных покровов и склер (белков) глаз здорового доношенного новорождённого должна исчезнуть к 14 суткам жизни, у недоношенных малышей она может затягиваться до 21 дня. Если желтушность сохраняется дольше этих сроков, необходимо обратиться к педиатру и сдать кровь на билирубин. Затяжная желтуха может быть признаком болезни.
Склеры желтеют у здоровых новорождённых в период физиологической желтухи, это явление обычно проходит к 14 суткам жизни малыша
Почему новорождённый таращит глаза
Если новорождённый ребёнок таращит глаза, родителям нужно обратиться к неврологу. Иногда такой «удивлённый» или «испуганный» взгляд свидетельствует о повышенном внутричерепном давлении (гидроцефалическом синдроме). Для постановки этого диагноза ребёнку нужно сделать нейросонограмму (УЗИ головного мозга). Если синдром подтвердится, ребёнок ставится на учёт и наблюдается врачом-неврологом ежемесячно.
Уход за глазами ребёнка
Вопрос о том, как нужно ухаживать за глазами новорождённого, волнует многих мам. Туалет глаз заменяет малышу утреннее умывание, помогает избавиться от естественного отделяемого, которое скопилось за ночь. Процедура очень простая и не причиняет никакого дискомфорта малышу. Следует отметить, что обычный ежедневный туалет глаз можно проводить только здоровым детям. Если у ребёнка имеет место воспалительный процесс в глазах (например, конъюнктивит), то нужно обратиться к врачу-педиатру или офтальмологу. У таких новорождённых уход за глазами будет специфическим.
Как убрать инородное тело из глаза новорождённого
Существует мнение, что убрать соринку, ресницу или волос из глаза ребёнка очень просто. Однако это не совсем так. У детей порог чувствительности роговицы ниже, чем у взрослых, поэтому малыши реагируют не так остро на прикосновение к слизистой оболочке глаз. Это может привести к тому, что родители не рассчитают силу прикосновения и повредят роговицу ребёнка.
Важно помнить, что самая большая опасность при удалении инородного тела из глаза ребёнка — это занесение инфекции и травма роговицы. Врачи не рекомендуют пытаться это сделать самостоятельно. Лучше обратиться к специалисту и провести процедуру удаления в стерильных условиях медицинского учреждения.
Туалет глаз младенца
Главное правило при уходе за глазами малышей — это стерильность. Родителям нужно помнить, что инфекция, попавшая на слизистую, может привести к конъюнктивиту (воспалению конъюнктивы) и нарушению зрения ребёнка.
Порядок действий мамы при обработке глаз новорождённого:
- Вымыть с мылом руки и протереть их антисептиком (например, Хлоргексидином).
- Взять стерильный бинт и кипячёную воду.
- Из бинта сложить салфетку, смочить её в кипячёной воде.
- Аккуратно, не надавливая на глазное яблоко, протереть глаз в направлении от наружного его угла (со стороны уха) к внутреннему (со стороны носа).
- Использованную салфетку отложить и взять новую стерильную.
- То же самое проделать со вторым глазом.
Такое умывание нужно проводить ежедневно после ночного сна.
Главное правило ухода за глазами новорождённого — это стерильность
Чем обрабатывать глаза новорождённому
Глаза здорового новорождённого ребёнка рекомендуется обрабатывать чистой кипячёной водой. Если у малыша закисает глаз или есть отделяемое из него, то медикаменты для промывания нужно использовать только по назначению врача. Это может быть стерильный раствор Фурацилина или Хлоргексидина. С отваром ромашки и других трав врачи советуют быть осторожными, так как они могут вызвать аллергическую реакцию.
Как закапать капли
Любые капли в глаза ребёнка следует использовать только по рекомендации врача. Если доктор назначил лекарство, его нужно приобрести в аптеке, проверить срок годности и открыть дома непосредственно перед закапыванием. Практически все капли для глаз рекомендуют хранить в прохладном месте, поэтому перед закапыванием их нужно нагреть в ладони.
Лекарство должно попасть под нижнее веко, для этого достаточно оттянуть вниз нижнее веко и закапать капли в конъюнктивальный мешок
Для наиболее эффективного закапывания малыша нужно уложить на спину. Один из родителей удерживает головку с двух сторон так, чтобы ребёнок не смог повернуть её. Второй родитель моет руки с мылом, обрабатывает их антисептиком (Хлоргексидином), оттягивает вниз нижнее веко и аккуратно, не касаясь пипеткой конъюнктивы, закапывает лекарство. То же самое повторяют с другим глазом.
Массаж носослёзного канала
У новорождённых детей иногда встречается непроходимость носослёзного канала. Это приводит к тому, что слёзная жидкость, не найдя выхода в носовую полость, постоянно течёт из глаза наружу. Если на этом фоне присоединяется инфекция, то развивается дакриоцистит.
Поможет это предотвратить регулярный массаж носослёзного прохода. Проводить его нужно до того момента, пока не восстановится проходимость канала и слезотечение не прекратится.
Если по достижении ребёнком трёхмесячного возраста симптомы непроходимости сохраняются, то необходимо обратиться к офтальмологу для зондирования слёзно-носового хода.
Видео: как правильно проводить массаж слёзного канала
Возможные проблемы с глазами при различных заболеваниях
Если у ребёнка что-то не так с глазами, то часто родители пытаются решить проблему самостоятельно. Но лучше, если причину состояния выяснит врач, после чего назначит эффективное лечение без вреда малышу.
Таблица: возможные проблемы с глазами у новорождённого и пути их решения
Операция на глазах у новорождённого
Оперативное вмешательство на глазах новорождённого ребёнка проводится только по строгим показаниям, если заболевание препятствует развитию зрения малыша. На сегодняшний день существуют процедуры с минимальной травматизацией, это бескровные методы лечения с помощью лазера. Операция, как правило, проводится под общей анестезией.
Единственной процедурой, не требующей наркоза, является зондирование носослёзного прохода. Это практически безболезненная, очень быстрая манипуляция, позволяющая восстановить проходимость канала.
Показания для оперативного вмешательства на глазах новорождённого
- Ретинопатия недоношенных — патология сосудов сетчатки глаза, связанная с незрелостью тканей у недоношенных малышей.
- Отслойка сетчатки — тяжёлое повреждение сосудов, ведущее к потере зрения.
- Врождённая катаракта — помутнение хрусталика, в результате которого ребёнок не может фокусировать взгляд на предмете.
- Врождённая глаукома — повышенное внутриглазное давление. Проявляется в виде выпучивания глаз, помутнения или отёка роговицы, светобоязни, слезотечения.
Фотогалерея: методы оперативного лечения заболеваний глаз и показания к ним
Не всегда изменения на глазах новорождённого ребёнка означают патологию. Довольно часто эти явления — результат естественной адаптации малыша к окружающей среде. Разобраться в причине поможет врач-педиатр или офтальмолог. Поэтому при первых же настораживающих симптомах рекомендуется обратиться к специалистам.
- Автор: Анастасия Качур
- Распечатать
Практикующий врач-педиатр, работаю в педиатрии с 2010 года. Медицину считаю своим призванием, поэтому всячески стараюсь помогать людям, в том числе и написанием статей на темы здоровья.
Оцените статью:
(9 голосов, среднее: 4.2 из 5)
Источник