Подозрение на глаукому тактика
Диагноз глаукомы нельзя поставить только на основании повышения уровня внутриглазного давления. При этом заболевании также изменяются границы поля зрения и повреждаются волокна зрительного нерва. Однако, подобные изменения могут возникать и при нормальном уровне давления внутри глаза. Подозрение на глаукомы является не клиническим диагнозом, он выставляется лишь на период диагностического обследования. В результате него врач определяет состояние как офтальмогипертензию или преглаукому.

Если подозревается глаукома, то необходимо выявить наличие или отсутствие типичных органических изменений структур глаза (оптическая нейропатия, атрофия диска зрительного нерва, его экскавация), нарушений гидродинамики глаза.
У пациентов старше сорока лет (старше 35 лет при отягощенной наследственности) могут возникать:
- Затуманивание зрения и дискомфорт в глазах;
- Повышение уровня внутриглазного давления (или различие в двух глазах, превышающее 5 мм рт.ст.);
- Появление ранних характерных изменений поля зрения (центральные скотомы, скотомы в зоне Бьеррума);
- Трансформация диска зрительного нерва;
- Увеличение экскавации диска зрительного нерва более 0,5 диаметров диска (в верхних и нижних отделах);
- Асимметрия экскавации диска зрительного нерва при сравнении парных глаз;
- Наличие кровоизлияний в краевой области диска зрительного нерва;
- Типичные гониоскопические и биомикроскопические изменения;
- Атрофия стромального вещества радужки, пигментного края зрачка, псевдоэксфолиация, асимметрия парных глаз;
- Выраженная пигментация трабекулярной сети;
- Угол передней камеры узкий или клиновидный;
- Образование гониосинехий.
Среди факторов риска развития глаукомы следует перечислить:
- Отягощенная наследственность;
- Возраст более 65 лет;
- Диаметр роговицы в центральной зоне менее 520 мкм;
- Снижение общей чувствительности, центральные скотомы, пятна в зоне Бьерума, увеличение размера слепого пятна.
Также в ходе обследования важно обращать внимание на наличие артериальной гипертонии, близорукости, заболеваний сердца или сосудов, мигрени (и других спастических состояний), системной гипотонии, диабета.

Среди признаков, которые помогают поставить врачу диагноз офтальмогипертензии, выделяют:
- Постоянное повышение давления внутри глаза более 25 мм рт.ст. (истинный показатель более 21 мм рт.ст.), при этом данные получены в разные дни и в разное время суток;
- Симметричная офтальмогипертензия (разница между глазами не превышает 2-3 мм рт.ст.);
- Открытый угол передней камеры глаза;
- Отсутствие признаков оптической нейропатии (изменение поля зрения, поражение диска зрительного нерва);
- Отсутствие факторов риска глаукомы, которые могут спровоцировать развитие заболевания, включая травматическую рецессию переднего угла, подвывих хрусталика и т.д.
В ходе диагностического обследования врач должен подтвердить диагноз офтальмогипертензи и установить причины ее развития. Также нужно исключить развитие вторичной и первичной глаукомы. К доброкачественной офтальмогипертензии относят любое повышение уровня внутриглазного давления.
При офтальмогипертензии угол передней камеры глаза всегда открыт, также отсутствуют изменения границ поля зрения, волокон зрительного нерва. это обязательно условие не только при первичном осмотре, но и при динамическом наблюдении.
Если у пациентов с офтальмогипертензией имеются факторы риска развития глаукомы, то за ними следует наблюдать особенно тщательно.
Подобные факторы включают:
- Уровень внутриглазного давления более 28 мм рт.ст.;
- Отягощенная наследственность;
- Тонкая роговица (менее 520 мкм в центральной зоне);
- Возраст более 65 лет;
- Наличие скотом в типичных зонах;
- Отношение Э/Д более 0,5 по вертикали;
- колебание давления внутри глаза в течение суток более 5 мм рт.ст.
Если регулярно наблюдать за пациентами, то у некоторых из них можно выявить ранние признаки глаукомы. Консультация невролога и эндокринолога потребуется при наличии диэнцефального синдрома, заболеваний щитовидной железы, патологического климактерического синдрома. Если имеется стероидная гипертензия, то снижают дозу или полностью отменяют этот лекарственный препарат.

При офтальмогипертензии нужно провести следующее обследование:
- Тонометрия выполняется при каждом посещении офтальмолога.
- Тонография помогает определить факт гипесекреции, отсуствие нарушения оттока жидкости. Проводится однократно.
- Суточная тонометрия выполняется на протяжении 3-5 дней.
- Нагрузочные пробу помогают дифференцировать внутриглазную гипертензию и глаукому.
- Компьютерная периметрия показана при первичном обследовании, а затем 1-2 раза в год. Помогает в дифдиагностике офтальмогипертензии и глаукомы. Для исследования центрально поля зрения можно также использовать кампиметрию.
- Кератопахиметрия уточняет данные тонометрии. Если роговица тонкая, то результат корректируют в сторону понижения. Обычно значение 26-28 мм рт.ст. является вариантом нормы.
Повторные обследования проводят по индивидуальной схеме, но не реже 1-2 раз в год. Если имеется незначительное повышение давления внутри глаза (эссенциальная или симптоматическая гипертензия), то частота обследования составляет 1 раз в полгода. При стабильном течении заболевания, кратность осмотров снижается до 1 раза в год. Если имеются факторы риска, то нужно обследоваться один раз в три месяца.
При диагностике глаукомы одним из ведущих методов обследования является периметрия (наиболее информативна компьютерная статическая периметрия). Также важно значение имеют кератопахиметрия и изучение гидродинамики глаза, методы визуализации глазного дна.
У пациента с глаукомой важно выявить типичные признаки открытоугольного процесса. При этом нарушается гидродинамика, появляются признаки оптической нейропатии, изменения поля зрения. Все это дает основание поставить ту или иную форму глаукомы, стадию процесса, его компенсацию.
Обследовать пациентов с глаукомой нужно в плановом порядке, быстро и комплексно.
При открытоугольной глаукоме 2-3 стадии нет необходимости выполнять большое количество дополнительных методик. Связано это с наличием выраженных признаков далеко зашедшего патологического процесса.
Если имеется первая стадия открытоугольной глаукомы, то требуется дообследование с использованием специализированного оборудования. Это необходимо для окончательной верификации диагноза (дифдиагностики с офтальмогипертензией).эти пациенты с подозрением на глаукому нуждаются также в проведении статической компьютерной периметрии, исследовании самого глубокого внутреннего слоя сетчатки и головки зрительного нерва.
Источник
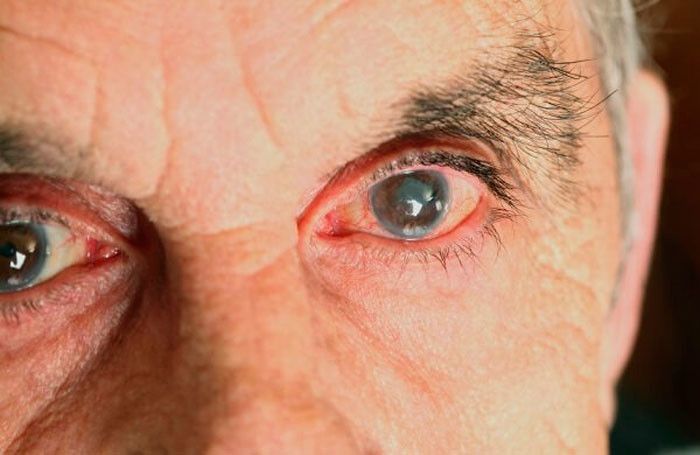
Глаукома – тяжелое офтальмологическое заболевание, наиболее известным, но далеко не единственным проявлением которого служит стойкое повышение внутриглазного давления (ВГД). Безусловно, доказательная диагностика глаукомы требует тщательного и всестороннего обследования зрительной системы, т.е. официальный клинический диагноз не ставится на первом же приеме по первым жалобам пациента. Вместе с тем, даже начальная симптоматика достаточно специфична и узнаваема, поэтому квалифицированный врач-офтальмолог всегда внимательно слушает, как пациент описывает свои ощущения. Подозревать глаукому заставляют упоминания «тумана перед глазами», радужных ореолов вокруг ярких объектов, асимметрии в ощущениях справа и слева, – которая при дальнейшем исследовании обычно подтверждается разницей ВГД до 4 мм рт. ст. и больше, а также нестабильностью внутриглазного давления (суточные колебания с амплитудой свыше 5 мм рт. ст.).

Первичный офтальмоскопический осмотр выявляет характерные изменения структур глазного дна:
- углубление воронки диска зрительного нерва (т.н. «расширение экскавации», как правило, по вертикальной оси, причем неодинаково справа и слева);
- открытость решетчатой пластинки;
- признаки атрофии нервно-волокнистого слоя, кровоизлияний по периметру диска зрительного нерва;
При осмотре в большинстве случаев наблюдаются также изменения угла передней камеры глаза (УПК):
- щелевидное сужение или закрытость УПК;
- повышенная пигментация УПК;
- заметная разница УПК справа и слева;
- признаки спаечного процесса;
- образование сети новых мелких кровеносных сосудов (неоваскуляризация);
- отложение серых хлопьев (псевдоэксфолиация).
Скопления псевдоэксфолиативного вещества могут наблюдаться также по краю зрачка и/или на передней хрусталиковой капсуле.
Одним из диагностически значимых феноменов является гетерохромия радужных оболочек – различный их цвет на каждом глазу. При осмотре радужных оболочек также могут наблюдаться признаки атрофии.
Пациенты старшего возраста (40 лет и более), особенно с «наследственной» глаукомой, зачастую отмечают нарушения в полях зрения.
Наличие того или иного комплекса из описанных выше симптомов, а также существенное снижение зрительных функций, служат основанием для постановки на диспансерный учет, дальнейшего обследования и наблюдения у офтальмолога, назначения адекватных терапевтических мер.
Видео «Подозрение на глаукому»
Диагностика
- Подробный анализ жалоб и анамнестических сведений (особое внимание обращается на отягощенную глаукомой наследственность, пережитые травмы глаза, воспалительные процессы и сосудистую патологию, длительный прием каких-либо медикаментов, общее состояние здоровья и наличие хронических заболеваний).
- Точное измерение остроты зрения с помощью сменных линз – стандартная визометрия.
- Измерение параметров преломления света в прозрачных средах глаза (рефрактометрия).
- Биомикроскопическое исследование.
- Офтальмоскопия, в т.ч. с применением специального диагностического оборудования.
- Регулярное измерение внутриглазного давления в течение суток (суточная тонометрия).
- Пробы с нагрузкой и релаксацией.
- Диагностика полей зрения (кампиметрия, периметрия), в т.ч. компьютерная.
- Исследование параметров диска зрительного нерва (ДЗН) с помощью процедуры оптической когерентной томографии (ОКТ или по-английски OCT). С помощью данного исследования проявления глаукомного процесса (расширение экскавации) могут быть выявлены на самых ранних стадиях.
- Гониоскопия – осмотр передней камеры глаза, т.е. пространства между роговичной и радужной оболочками (может применяться проба Форбса – исследование реакции радужной оболочки на сильное надавливание).
- Промеры толщины роговичного слова с помощью оптических или ультразвуковых устройств (кератопахиметрия).
- Ультразвуковое исследование основных геометрических параметров глазного яблока (УЗ-биометрия глаза).

Учитывая тот факт, что глаукоматозные изменения могут оказаться лишь «вершиной айсберга» на фоне развивающейся системной патологии, не следует игнорировать назначенные офтальмологом консультации смежных специалистов, прежде всего терапевта, невролога и эндокринолога.
В офтальмологическом центре «МГК-Диагностик» имеется новейшее диагностическое оборудование ведущих мировых производителей для выявления глаукомы на самых ранних стадиях. Высококвалифицированные врачи подберут эффективное медикаментозное лечение или назначат лазерные процедуры, которые помогут сохранить Вам или Вашим родственникам зрение!
Лечение
Терапевтическая стратегия полностью определяется результатами диагностики, причем ключевое значение имеют наследственность, динамика (скорость и характер развития симптоматики) и другие прогностически значимые факторы. В тех случаях, когда анамнез и актуальная клиническая картина дают основания считать риск развития «полномасштабной» глаукомы достаточно низким, ограничиваются диспансерным наблюдением и специальную гипотензивную (снижающую ВГД) терапию не назначают, даже если выявлена тенденция к периодической офтальмогипертензии.
Если же повышение внутриглазного давления носит стойкий и выраженный характер, необходимы меры по его нормализации, поскольку дальнейшее прогрессирование может привести к серьезному поражению структур глазного дна, утрате их функционального состояния и зрения как такового. Как правило, добиваются 20% снижения ВГД по сравнению с первично диагностированным уровнем.
Одним из основных направлений антиглаукоматозной терапии, наряду с гипотензивным лечением, является обеспечение достаточного кровоснабжения и питания нервных волокон, т.е. предотвращение атрофических тенденций.
Схема лечения всегда строго индивидуальна; в целом, общепринятым подходом являются различные комбинации аналогов простагландинов (латанапрост, травапрост) и бета-блокаторов (тимолол малеат, бетаксалол, картеолол, метипранол, левобунолол).

Первые результаты оцениваются уже через несколько дней от начала лечения. В зависимости от достигнутой динамики, назначаются строго обязательные контрольные консультации офтальмолога (при необходимости – с повторными исследованиями глазного дна, полей зрения и пр.). Как правило, стабильное закрепление терапевтического эффекта, обеспечение сохранности глазных структур и зрительных функций требует визитов к офтальмологу каждые 3-6 месяцев или чаще.
При отсутствии ощутимых результатов в терапевтическую схему вносятся необходимые изменения: меняются дозы и комбинации препаратов, вводятся дополнительные назначения, используются медикаменты различных групп, обладающие локальным, системным и комбинированным действием.
В целом, разработаны и эффективно применяются различные (в т.ч. лазерные и офтальмохирургические) протоколы лечения глаукомы – в зависимости от ее формы, динамики, возраста начала.
Источник
Обнаружение повышенного ВГД при отсутствии характерных изменений в ГЗН и в состоянии поля зрения не позволяет поставить диагноз глаукомы. Вместе с тем ГОН зрительного нерва может возникать и при нормальном уровне ВГД. Во время динамического наблюдения за больным ставится диагноз «офтальмогипертензия». Диагноз «подозрение на глаукому» – не клинический и выставляется на период обследования, которое не должно быть растянуто во времени. Решение о назначении гипотензивного лечения при этих диагнозах принимается индивидуально.
При подозрении на глаукому целью диагностики является выявление у пациента характерных для глаукомы признаков нарушения гидродинамики глаза и развития глаукоматозной оптической нейропатии, сопровождающейся характерными функциональными изменениями в виде типичных дефектов поля зрения. Как правило, диагноз «подозрение на глаукому» выставляется на момент обследования, которое должно продолжаться не более 1-1,5 месяцев.
Подозрение на глаукому может быть выставлено при наличии нескольких из перечисленных ниже признаков у пациента старше 40 лет (старше 35 лет, если имеются прямые родственники, страдающие первичной глаукомой).
· Жалобы пациента на дискомфорт, затуманивание зрения.
· ВГД выше толерантного, либо имеется асимметрия ВГД на двух глазах 5 мм рт.ст. и более.
· Поле зрения, подозрительное в плане наличия ранних глаукоматозных изменений (скотомы в центральном поле зрения, в зоне Бьеррума и др.).
· Изменения ГЗН, которые могут рассматриваться как признаки начинающейся глаукомы, в том числе:
– расширение экскавации ГЗН, особенно в верхних или нижних его отделах, больше 0,5 Э/Д;
– асимметрия экскавации ГЗН на двух глазах;
– кровоизлияние в ГЗН или слое нервных волокон по его краю.
· Характерные для глаукомы биомикроскопические и гониоскопические изменения:
– атрофические изменения стромы радужной оболочки и пигментной каймы зрачка, выраженная их асимметрия на двух глазах, элементы псевдоэксфолиаций;
– клювовидный или узкий УПК, наличие гониосинехий;
– интенсивная пигментация трабекул.
Факторами риска развития глаукомы при этом являются:
– наследственная предрасположенность;
– возраст старше 65 лет;
– тонкая роговица (толщина в центре менее 520 мкм);
– отношение Э/Д по вертикали больше 0,5;
– снижение общей чувствительности или наличие специфических скотом в зоне
Бьеррума, расширение слепого пятна при обследовании на компьютерном периметре.
При обследовании следует учитывать также наличие других, менее значимых факторов риска – артериальной гипертензии, сердечно-сосудистых заболеваний, близорукости, мигрени и других вазоспастических состояний, диабета, склонности к артериальной гипотонии.
Диагностические критерии офтальмогипертензии
Соответствие пациента всем перечисленным ниже критериям:
– ВГД Pt постоянно выше 25 мм рт.ст.;
– ВГД симметрично или асимметрия ВГД на обоих глазах не более 2-3 мм рт.ст.;
– отсутствие признаков глаукоматозной оптической нейропатии – характерных изменений поля зрения и/или ДЗН;
– открытый УПК;
– отсутствие установленных факторов, выступающих в качестве возможных причин вторичной глаукомы, например, травматической рецессии угла передней камеры, подвывиха хрусталика и т.п.
Обязательными условиями офтальмогипертензии являются открытый угол передней камеры и отсутствие характерных для глаукомы изменений поля зрения и ДЗН, не только при первом исследовании, но и при длительном, в течение нескольких лет наблюдений за пациентом.
Особое внимание при офтальмогипертензии (включая более частые осмотры) должно быть уделено пациентам с наличием одного или более признаков, которые рассматриваются как основные факторы риска развития глаукомы. К таким факторам относятся:
– ВГД Pt выше 28 мм рт.ст.;
– наследственная предрасположенность;
– возраст старше 65 лет;
– тонкая роговица (толщина в центре менее 520 мкм);
– отношение Э/Д по вертикали больше 0,5;
– наличие скотом в поле зрения;
– суточные колебания ВГД более 5 мм рт.ст.
При регулярном наблюдении у ряда пациентов выявляются симптомы первичной или вторичной глаукомы. При наличии патологии щитовидной железы, патологического климакса, диэнцефального синдрома проводится необходимое лечение у эндокринолога и невропатолога. В случае стероидной гипертензии необходимо снизить дозировку ГКС или отменить их, если это возможно. Все медицинские услуги оказываются амбулаторно.
Необходимый минимум обследования при офтальмогипертензии:
· тонометрия
· тонография
· суточная тонометрия
· нагрузочные пробы
· компьютерная периметрия
· исследование толщины роговицы
Тонометрия проводится во время первичной диагностики неоднократно, при дальнейшем наблюдении – при каждом контрольном осмотре офтальмолога.
Тонография в случае симптоматической или эссенциальной двусторонней гипертензии проводится однократно для подтверждения гиперсекреции и отсутствия нарушения оттока внутриглазной жидкости на обоих глазах.
Суточная тонометрия проводится амбулаторно в течение 3-5 дней.
Нагрузочные пробы для исследования регуляции ВГД информативны в дифференциальной диагностике глазной гипертензии и глаукомы [Волков В.В. и соавт., 1985].
Источник