Почему адреналин применяют только при открытоугольной глаукоме
Офтальмология
Амбулаторное лечение
Лимфотропная терапия
Диагностические исследования

Практически не существует зависимости между уровнем артериального давления у больных гипертонической болезнью и величиной внутриглазного давления. Больным открытоугольной глаукомой с пониженным или нормальным артериальным давлением (без гипертонической болезни) при недостаточной эффективности пилокарпина гидрохлорида добавляют инстилляции 1-2 % растворов адреналина гидротартрата, дипивалила эпинефрина, изоптоэпинала или назначают адренопилокарпин (0,1 % раствор адреналина гидрохлорида с 1 % раствором пилокарпина гидрохлорида) 2-3 раза в день. Гипотензивное действие адреналина обусловлено уменьшением продукции водянистой влаги и отчасти улучшением ее оттока. Сочетание пилокарпина с адреналином весьма целесообразно, так как адреналин потенцирует гипотензивное действие пилокарпина, а пилокарпин препятствует развитию мидриаза, наступающего обычно после инстилляции адреналина.
Применение адреналина в виде глазных капель у некоторых больных может вызвать повышение артериального давления, экстрасистолию, приступы тахикардии, головную боль, тремор конечностей, тошноту. Поэтому адреналин и адренопилокарпин противопоказаны больным с выраженной сердечно-сосудистой и эндокринной патологией (гипертоническая болезнь, стенокардия, перенесенный инфаркт миокарда, резко выраженный атеросклероз, тиреотоксикоз, сахарный диабет и др.). Применение адреналина и адренопилокарпина противопоказано при закрытоугольной и смешанной формах глаукомы.
С целью выяснения индивидуальной реакции больного на адреналин необходимо до назначения препарата провести медикаментозную пробу, включающую измерение внутриглазного давления до и через 1 и 2 ч после закапывания 2 капель 1 % раствора адреналина гидротартрата или адренопилокарпина. Во время пробы следует также контролировать состояние зрачка и артериальное давление. Препараты целесообразно назначать даже при отсутствии непосредственного гипотензивного эффекта, так как снижение внутриглазного давления может наступить не сразу, а лишь через несколько дней лечения. Повышение внутриглазного давления во время медикаментозной пробы является противопоказанием к назначению адреналина и адренопилокарпина. Значительное расширение зрачка (диаметр более 4 мм), а также повышение диастол и чес кого артериального давления более чем на 10 мм рт. ст. являются также противопоказанием к назначению этих препаратов. При длительном лечении адреналином и адренопилокарпином следует тщательно контролировать внутриглазное и артериальное давление. Отсутствие гипотензивного эффекта или устойчивое повышение артериального давления являются показаниями к отмене препарата. В случаях возникновения осложнений (головная боль, боли в области сердца, слабость, медикаментозный конъюнктивит и др.) препарат также отменяют.
Для лечения больных открытоугольной глаукомой наряду с пилокарпином используют 3 % и 5 % растворы фетанола. В сравнении с адреналином фетанол обладает более длительным и мягким действием на кровеносные сосуды и поэтому показан больным глаукомой, сочетающейся с начальной стадией гипертонической болезни. Гипотензивный эффект фетанола обусловлен главным образом уменьшением секреции водянистой влаги. Фетанол особенно показан больным с гиперсекреторной глаукомой и наиболее эффективен в начальной и развитой стадиях открытоугольной глаукомы с умеренно повышенным внутриглазным давлением (до 32 мм рт. ст.). При низком коэффициенте легкости оттока (0,1) и выраженной пигментации зоны корнеосклеральных трабекул и шлеммова канала назначение фетанола нецелесообразно. При закрытоугольной глаукоме фетанол не применяют.
Для решения вопроса о целесообразности дополнительного назначения фетанола больному, применяющему пилокарпин, и выяснения индивидуальной чувствительности больного к фе-танолу необходимо проведение медикаментозной пробы. Сначала для сужения зрачка закапывают 2 капли 1 % или 2 % раствора пилокарпина гидрохлорида. Через 10 мин в этот же глаз инстиллируют 2 капли 3 % раствора фетанола. Предварительное закапывание пилокарпина предотвращает появление значительного мидриаза, вызываемого фетанолом. Если в результате пробы внутриглазное давление понизилось, фетанол можно рекомендовать для дальнейшего применения. Если внутриглазное давление не изменяется, фетанол тоже следует рекомендовать для лечения, так как его гипотензивное действие может проявляться через несколько дней после начала его применения. Противопоказанием к назначению фетанола являются повышение внутриглазного давления, а также выраженный мидриатический эффект. Растворы фетанола (3 % и 5 %) инстиллируют 2 раза в день (утром и вечером), обязательно через 5-10 мин после закапывания 1 % или 2 % раствора пилокарпина гидрохлорида.
Больным открытоугольной глаукомой с повышенным или нормальным артериальным давлением назначают инстилляции 0,125-0,25-0,5 % растворов клофелина (изоглаукон, клонидин).
Гипотензивное действие клофелина объясняется угнетением секреции водянистой влаги, а также улучшением ее оттока.
Клофелин почти не влияет на ширину зрачка и поэтому может применяться самостоятельно или в сочетании с пилокарпином. После инстилляции клофелина в конъюнктивальный мешок у большинства больных снижается не только внутриглазное, но и артериальное давление. При низком артериальном давлении препарат противопоказан. Назначение клофелина нецелесообразно также пожилым людям с резко выраженными артериосклеротическими изменениями сосудов головного мозга.
Перед назначением клофелина для систематического лечения проводят медикаментозную пробу, в процессе которой определяется величина снижения внутриглазного и артериального давления. Для пробы обычно используют 0,25 % раствор клофелина, так как в меньшей концентрации (0,125 %) он оказывает слабое гипотензивное действие, а более концентрированные растворы (0,5 %) нередко вызывают значительное снижение артериального давления. Снижение систолического артериального давления через 1 ч после инстилляции клофелина более чем на 15 мм рт. ст. и диастолического более чем на 10 мм рт.ст. является противопоказанием к назначению препарата. Длительность снижения внутриглазного давления после однократной инстилляции клофелина 6-8 ч. Обычно лечение начинают с закапывания 0,25 % раствора клофелина, при недостаточном эффекте используют 0,5 %, а в случае развития побочных явлений 0,125 % раствор. Клофелин применяют по 1-2 капли 2-3 раза в день. Препарат можно применять самостоятельно, а при недостаточном эффекте — в сочетании с раствором пилокарпина гидрохлорида. При использовании клофелина вместе с пилокарпином отмечается синергизм в действии этих препаратов.
В процессе лечения клофелином необходим тщательный контроль не только внутриглазного, но и артериального давления.
Контроль эффективности лечения следует проводить 2-3 раза в месяц. В случаях побочных явлений (сухость во рту, слабость, сонливость) или при значительном снижении артериального давления следует уменьшить концентрацию клофелина либо частоту инстилляции или отменить препарат.
Как при открытоугольной, так и при закрытоугольной глаукоме используют в виде глазных капель (3-адреноблокирующие средства: тимоптик — 0,25-0,5 %, 1 % анаприлин, 1 % про-пранолол, окупрес — 0,25-0,5 %, 0,25-0,5 % тимолол, офтан тимолол, 0,25-0,5 % оптимол, 0,25-0,5 % бетоптик, 0,25- 0,5 % арутимол. Обычно эти препараты применяют два раза в сутки. Тимоптик-депо (0,25-0,5 % гелевый раствор) применяют один раз в сутки.
Применяют также в виде инстилляции новый оригинальный отечественный а + (3-адреноблокатор проксодолол в виде 1-2 % растворов глазных капель 2 раза в день.
Для снижения ВГД назначают трусопт (2 % раствор дорзоламида гидрохлорида) — ингибитор карбоангидразы местного действия.
Гипотензивное действие указанных препаратов обусловлено уменьшением секреции водянистой влаги; они не изменяют величину зрачка и не влияют на артериальное давление. В связи с этим проведения медикаментозной пробы перед их назначением не требуется.
Эти препараты применяют самостоятельно или в сочетании с пилокарпина гидрохлоридом, а при открытоугольной глаукоме-с адренопилокарпином. Частота инстилляций зависят от уровня внутриглазного давления. Обычно их применяют 2 раза в день по 1 капле.
Применяются также проксофелин (1 % раствор проксодолола с 0,25 % раствором клофелина), косопт (0,5 % раствор тимолола с 2 % раствором дорзоламида гидрохлорида), тимпило (0,5 % раствор тимолола с 4 % раствором пилокарпина), фотил (2 % раствор пилокарпина с 0,5 % раствором тимолола), фотил форте (4 % раствор пилокарпина с 0,5 % раствором тимолола).
Начинают применять местно для снижения ВГД препараты группы простагландинов F2rt. К ним относятся 0,005 % раствор латанопроста (ксалатан) и рескул (унапростон) — 0,12 % раствор.
При недостаточной эффективности местной гипотензивной терапии открытоугольной первичной глаукомы ее дополняют кратковременным назначением гипотензивных средств общего действия: ингибиторов карбоангидразы (диамокс, диакарб, фонурит и др.), осмотических (глицерол) и нейролептических средств (аминазин). Ингибиторы карбоангидразы уменьшают продукцию внутриглазной жидкости, что приводит к снижению внутриглазного давления. Эти препараты особенно эффективны ПРИ гиперсекреторной глаукоме. Диакарб назначают внутрь по 0,125-0,25 г от 1 до 3 раз в сутки. Внутриглазное давление снижается обычно через 40-60 мин, максимальное снижение наступает через 3 ч после приема диакарба. По истечении 6- 12 ч внутриглазное давление возвращается к исходному уровню. Следует иметь в виду возможность кумулятивного действия препарата. Диакарб и другие ингибиторы карбоангидразы у некоторых больных вызывают парестезии конечностей, слабость, тошноту, иногда почечную колику. При их длительном применении целесообразно одновременно назначать гидрокарбонат натрия, оротат калия, панангин, щелочные минеральные воды с целью поддержания в организме нормального кислотно-основного состояния. После 3 дней приема диакарба рекомендуют делать перерыв на 1-2 дня. Побочные явления быстро проходят.
Наряду с ингибиторами карбоангидразы (диакарб, диамокс) применяют также этакриновую кислоту (таблетки по 0,05 г), которая, действуя на клетки эндотелия венозного синуса склеры (шлеммова канала), улучшает отток водянистой влаги из глаза и снижает ВГД. При этом снижение ВГД обусловливается улучшением оттока водянистой влаги, а не угнетением секреции, как после приема диакарба.
Глицерол и аминазин назначают однократно при острых повышениях внутриглазного давления; для систематического лечения глаукомы их не применяют.
При лечении больных глаукомой следует ориентироваться не просто на нормальный уровень ВГД, а на толерантное внутриглазное давление.
Ввиду того что безопасный для нормального метаболизма в зрительном нерве уровень ВГД у больных глаукомой довольно часто бывает пониженным, следует добиваться снижения офтальмотонуса по меньшей мере на 3-5 мм рт. ст. ниже верхней границы нормы для здоровых глаз. Это особенно важно при лечении больных глаукомой с общей артериальной гипотензией, а также пациентов с далеко зашедшими стадиями глаукомы и после антиглаукоматозных операций.
Если установлено, что под влиянием медикаментозной терапии с использованием гипотензивных препаратов различного механизма действия не наступило нормализации внутриглазного давления, больного следует направить в специализированный глаукомный кабинет или диспансер, в глазной стационар для обследования и решения вопроса о дальнейшем (хирургическом) лечении.
Вопрос о хирургическом лечении открытоугольной глаукомы решается индивидуально с учетом формы глаукомы, уровня внутриглазного давления, коэффициента легкости оттока, состояния угла передней камеры, поля зрения и общего статуса больного.
B.И. Mopoзoв, A.A Якoвлев
Источник
В лечении глаукомы применяют следующие группы препаратов: α-адреномиметики, β-адреноблокаторы, м-холиномиметики, блокаторы карбоангидразы и аналоги простагландинов. Прежде чем перейти их механизмам действия, следует рассмотреть некоторые особенности физиологии глаза.
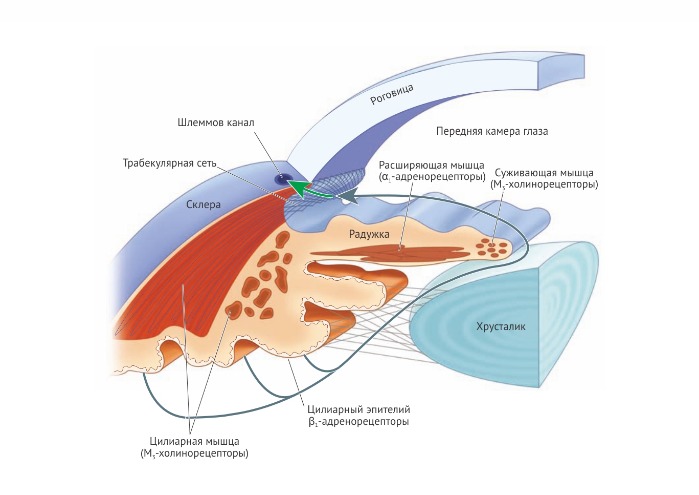
Величина зрачка зависит от освещённости и регулируется вегетативной нервной системой
Яркий свет вызывает миоз (сужение), а уменьшение освещённости — мидриаз (расширение) зрачка. Свет, попадающий в один глаз, заставляет сужаться и зрачок парного глаза. Этот рефлекс, называемый согласованным ответом зрачков, является результатом работы головного мозга. Согласованный ответ зрачка происходит только тогда, когда мозг способен обработать визуальную информацию, получаемую с двух сетчаток, поэтому он является полезным диагностическим инструментом для оценки степени повреждения головного мозга у пациентов, находящихся в коме. Деятельность парасимпатической нервной системы (ПСНС) сужает зрачок. Стимуляция симпатической нервной системы, например при испуге, вызывает мидриаз и уменьшает влияние ПСНС, хотя последняя всё равно преобладает в рефлекторной регуляции размера зрачков. Радиальная гладкая мышца радужки, расширяющая зрачок, иннервируется симпатической нервной системой через волокна от верхнего шейного нервного узла. Нейромедиатор норадреналин и агонисты α1-адренорецепторов радиальной мышцы вызывают ограниченное расширение зрачка (мидриаз). Круговая гладкая мышца радужки, сужающая зрачок, иннервируется волокнами ресничного узла ПСНС. Нейромедиатором выступает ацетилхолин, который действует на мускариновые рецепторы. Средства, стимулирующие М-холинорецепторы, вызывают миоз и называются миотиками. Блокаторы α-адренорецепторов (фентоламин и др.) редко используют в клинической офтальмологической практике из-за ограниченного участия норадреналина в регуляции размера зрачка.
Сокращение гладких мышц — важный элемент физиологической регуляции глаза
Расширение и сужение зрачка, тонус кровеносных сосудов и ресничной мышцы зависят от сокращения гладких мышц. Эти процессы регулируются разными отделами вегетативной нервной системы, использующей различные медиаторы и рецепторы. И α1, и М3-рецепторы активируют Gq-белки, которые, в свою очередь, активируют фермент фосфолипазу С для сокращения гладких мышц.
Аккомодация глаза
Аккомодация глаза позволяет регулировать рефрактерную силу и изменять путь светового потока. Преломляющую функцию тканей глаза обычно измеряют в единицах оптического преломления — диоптриях. Наибольшая преломляющая система глаза расположена на внешней границе роговицы и имеет фиксированное значение. Способность хрусталика изменять радиус кривизны обеспечивает фокусировку изображения на оптической части сетчатки. Хрусталик в глазном яблоке поддерживает ресничная (цилиарная) мышца на подвешивающих (цинновых) связках. Когда ресничная мышца расслабляется, эти связки вытягивают хрусталик в форму эллипсоида. Малый радиус кривизны хрусталика позволяет сфокусировать на сетчатке изображение отдалённых объектов. Когда под действием ПСНС ресничная мышца расслабляется, хрусталик приобретает сферическую форму. Кривизна хрусталика увеличивается, и на сетчатке фокусируются объекты, расположенные вблизи. Непрерывное сокращение ресничных мышц обеспечивает адаптацию остроты зрения, что объясняет утомление глаз от чтения в течение длительного времени. Во время адаптации зрения зрачки сужаются, ограничивая попадание лучей света в центр хрусталика. Происходит сферическое отклонение, и таким образом улучшается качество изображения на сетчатке. Адаптация зрачка происходит рефлекторно. Средства, блокирующие адаптацию глаза (паралич аккомодации), называют циклоплегиками. Почти все они являются М-холиноблокаторами. Соответственно М-миметики вызывают сокращение ресничной мышцы и спазм аккомодации. В ресничной мышце нет адренорецепторов, поэтому на кривизну зрачка не влияют ни симпатолитики, ни симпатомиметики.
Зрачки способны к максимальной (около 12 диоптрий) степени адаптации в юношеском возрасте, затем эта способность постепенно уменьшается, поскольку хрусталик становится менее эластичным. К 50 годам аккомодативная способность хрусталика уменьшается до 1 или 2 диоптрий, поэтому пожилым людям для чтения обычно нужны очки. Это явление, называемое пресбиопией (старческая дальнозоркость), — естественное проявление старения.
Процесс образования внутриглазной жидкости
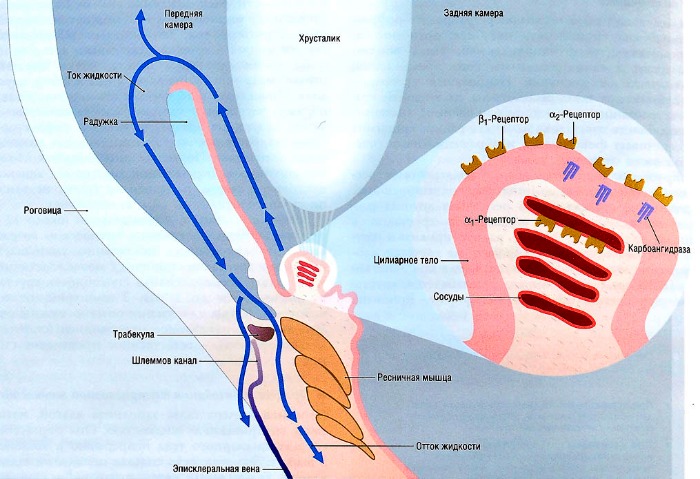
Передняя камера глаза заполнена внутриглазной жидкостью. Она образуется в сосудах цилиарного тела непрерывно в количестве 3 мл/сут. Эта жидкость сначала попадает в заднюю камеру глаза, затем через зрачок — в переднюю камеру. Большая её часть оттекает в эписклеральные вены через трабекулы и шлеммов канал. Около 10% внутриглазной жидкости всасывается в толще склеры. Образование и последующий отток внутриглазной жидкости поддерживают внутриглазное давление в нормальном диапазоне от 12 до 20 мм рт. ст. Образование внутриглазной жидкости косвенно связано с давлением крови и кровоснабжением цилиарного тела. Активация α1-адренорецепторов вызывает спазм кровеносных сосудов в цилиарном теле, а α2-рецепторы уменьшают продукцию внутриглазной жидкости. Напротив, активация β-адренорецепторов увеличивает образование внутриглазной жидкости.
Карбоангидраза — фермент, играющий важную роль в образовании внутриглазной жидкости
Фермент карбоангидраза играет важную роль в образовании внутриглазной жидкости. Его действие в органах зрения подобно его действию в почках или в других органах, где образуются тканевые жидкости. Ионный состав внутриглазной жидкости похож на состав плазмы крови, но содержание белка (10 мг/100 мл) намного ниже, чем в плазме (6000 мг/100 мл). Из-за низкого содержания белка внутриглазная жидкость прозрачна. Внутриглазная жидкость не является ультрафильтратом плазмы, на что указывает более высокое содержание в ней бикарбонатов и аскорбиновой кислоты. Это различие в составе предполагает, что внутриглазная жидкость образуется за счет более активных, чем фильтрация, процессов. Этот факт является важным для понимания того, как ингибиторы карбоангидразы уменьшают производство внутриглазной жидкости.
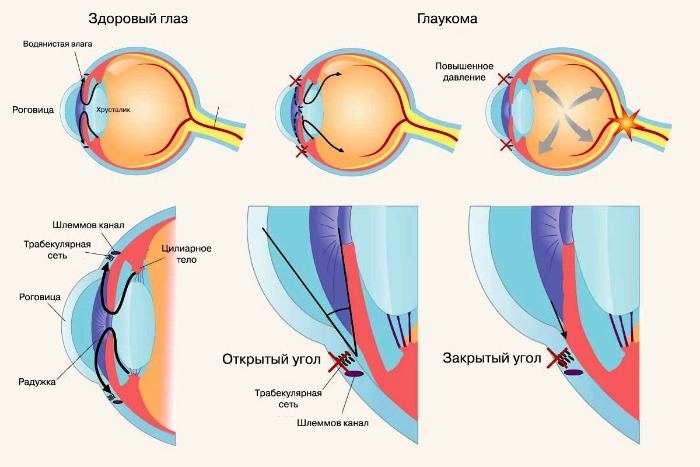 Типы глаукомы
Типы глаукомы
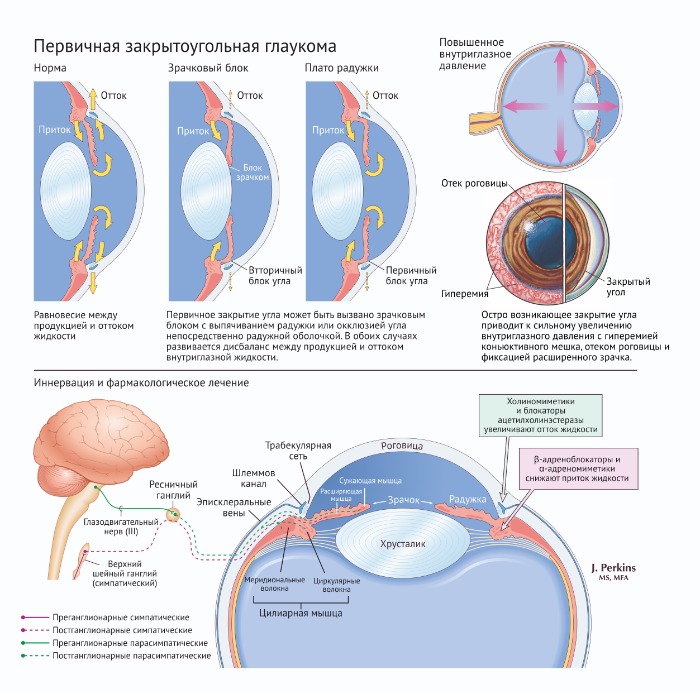 Причины возникновения закрытоугольной глаукомы, основные мишени препаратов и иннервация глаза
Причины возникновения закрытоугольной глаукомы, основные мишени препаратов и иннервация глаза
Фармакотерапия глаукомы
Глаукома — медицинский термин, означающий снижение функций клеток сетчатки, которое заканчивается прогрессирующим уменьшением остроты зрения и в итоге слепотой. Исторически это состояние связывали с повышенным внутриглазным давлением (ВГД), но повреждение клеток сетчатки может происходить и без повышения ВГД. Это поражение называют глаукомой нормального давления. С другой стороны, повышение ВГД может не повреждать сетчатку. Снижение ВГД — основа лечения глаукомы, но окончательная цель терапии — предотвращение потери зрения.
Открытоугольная глаукома и закрытоугольная глаукома
Открытоугольная глаукома — хроническое заболевание, причиной которого является нарушение оттока внутриглазной жидкости в шлеммов канал. В некоторых случаях заболевание может иметь врождённый характер. В основе фармакотерапии глаукомы лежат две задачи. Первая — уменьшение образования внутриглазной жидкости, вторая — увеличение её оттока. Закрытоугольная глаукома связана с некоторыми анатомическими особенностями радужки глаза, приводящими к её срастанию с хрусталиком, что также сопровождается нарушением оттока внутриглазной жидкости.
1. Средства, уменьшающие образование внутриглазной жидкости
1.1. β-Андреноблокаторы
β-адреноблокаторы являются типичными препаратами выбора, используемыми при глаукоме для уменьшения образования внутриглазной жидкости. Пропранолол для лечения глаукомы не используют, т.к. он оказывает местноанестезирующее действие, лишая роговицу её защитного рефлекса. Неселективные β-адреноблокаторы, используемые в лечении глаукомы (картеолол, левобунолол и тимолол), одинаково блокируют и β1, и β2 адренорецепторы. Блокаторы β-рецепторов уменьшают образование внутриглазной жидкости за счёт блокирования β-рецепторов в цилиарном теле и уменьшения действия адреналина из мозгового вещества надпочечников и норадреналина, высвобождаемого из цилиарного тела. Для уменьшения внутриглазного давления также используют селективные антагонисты β1-рецепторов типа бетаксолола гидрохлорида. Бетаксолол можно применять у пациентов с патологией дыхательных путей (астма и др.), но фармакотерапия таких пациентов требует особого контроля и осторожности.
1.2. α-Адреномиметики
Образование внутриглазной жидкости также может быть уменьшено адреномиметиками. Адреналин не очень эффективен для этой цели, т.к. плохо всасывается с поверхности глаза и быстро метаболизируется моноаминоксидазой. Этого не происходит с пролекарством дипивефрина гидрохлоридом. Он липофилен и при попадании внутрь глаза под действием эстераз роговицы преобразуется в адреналин. Механизм действия адреналина (дипивефрин) при уменьшении внутриглазного давления точно не установлен. Возможно, он действует на β2-рецепторы в цилиарном теле, вызывая снижение продукции внутриглазной жидкости.
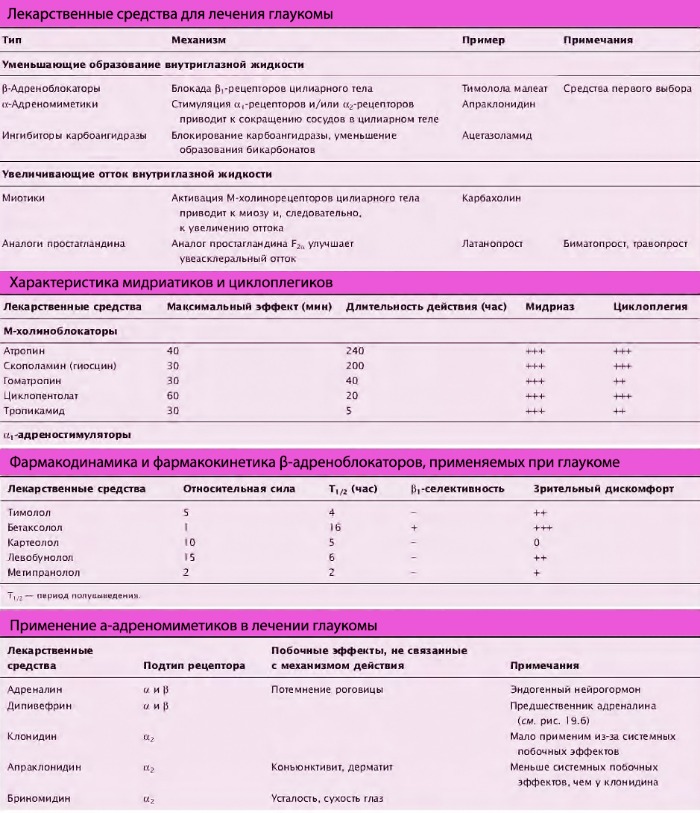
Адреналин сначала увеличивает внутриглазное давление, однако длительный приём препарата ВГД снижает; вероятно, адреналин десенсибилизирует β-адренорецептор-опосредованный ответ в глазу. Длительное применение адреналина приводит к уменьшению кровоснабжения цилиарного тела через активацию α1-рецепторов в артериях, что вызывает сужение сосудов и снижение скорости образования внутриглазной жидкости.
Апраклонидин (производное клонидина) — селективный α2-агонист, но в высоких концентрациях он также активирует α1-адренорецепторы. Использование апраклонидина ограничивает его побочные эффекты — увеличение ВГД, аллергический конъюнктивит или дерматит при длительном применении (=40% пациентов). Механизм действия апраклонидина, как и адреналина, в снижении ВГД пока неясен.
Существует несколько теорий:
- активация α2-адренорецепторов в цилиарном теле ингибирует активность аденилатциклазы, снижает количество цАМФ и таким образом уменьшает образование внутриглазной жидкости и повышает увеосклеральный отток. Увеличение увеосклерального оттока при продолжительном использовании можно объяснить увеличением освобождения простагландина в связи с α-адренергической стимуляцией;
- активация α1-адренорецепторов уменьшает приток крови в цилиарное тело подобно адреналину;
- активация пресинаптических α2-рецепторов ведет к ограничению выброса адреналина и уменьшению образования внутриглазной жидкости после уменьшения возбуждения постсинаптических β-рецепторов.
Обычными неблагоприятными побочными эффектами для препаратов группы агонистов α-рецепторов являются гиперемия, ретракция века, вазоконстрикция конъюнктивы и мидриаз.
Бримонидин – высокоселективный α2-адреномиметик. Снижает внутриглазное давление за счет снижения образования и повышения оттока внутриглазной жидкости по увеосклеральному пути. По эффективности сопоставим с тимололом (эффект бримонидина чуть слабее). Наиболее частым побочным эффектом является аллергический конъюктивит. В бримонидин-сожержащем препарате «Альфаган Р» в качестве консерванта использован Purite (как альтернатива бензалконию), что повышает переносимость препарата.
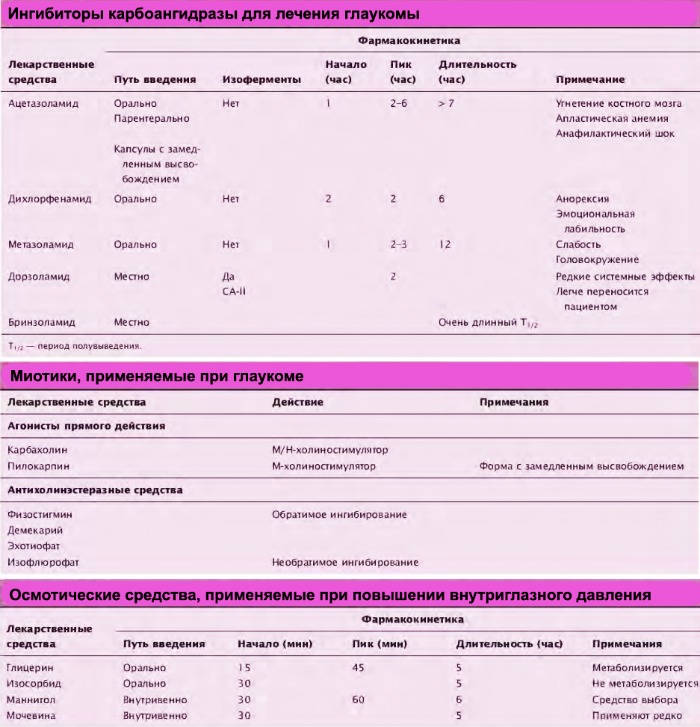
1.3. Ингибиторы карбоангидразы
Ингибиторы карбоангидразы — средства, которые применяют перорально при терапии глаукомы. Преобразование диоксида углерода и воды в угольную кислоту катализируется ферментом карбоангидразой; скорость преобразования зависит от конкретной изоформы фермента. Поскольку образование внутриглазной лекарственной жидкости зависит от активного транспорта бикарбоната и ионов Na, ограничение активности карбоангидразы уменьшает образование внутриглазной жидкости.
Производное сульфонамидов ацетазоламид, синтезированный еще в 1950-х гг., является ингибитором карбоангидразы, эффективно снижающим ВГД. Однако из-за побочных эффектов его применение ограничено. Неблагоприятными эффектами, особенно в пожилом возрасте, могут быть парестезия, гипокалиемия, снижение аппетита, сонливость и депрессия. Выраженность этих эффектов значительно меньше в новых препаратах с замедленным высвобождением лекарственного вещества. Снижение частоты побочных эффектов может быть связано с более низкими пиковыми концентрациями лекарственного вещества.
Ингибитор карбоангидразы дорзоламид блокирует специфическую изоформу карбоангидразы — карбоангидразу II, выделенную в цилиарном теле и эритроцитах. Дорзоламид рекомендуется комбинировать с β-адреноблокаторами и миотиками.
2. Лекарственные средства, увеличивающие отток внутриглазной жидкости
2.1. Миотики
Миотики улучшают отток внутриглазной жидкости в результате увеличения увеасклерального дренажа, но оказывают неблагоприятный эффект — сужают зрачки, что может ухудшать зрение в темноте. Хронический спазм аккомодации, вызванный миотиками, через какое-то время может привести к нарушению зрения и головной боли. Эти неблагоприятные эффекты наблюдаются у большинства пациентов, но обычно уменьшаются со временем у пожилых пациентов. Лекарственные формы с замедленным высвобождением активного вещества (например, пролонгированная форма М-холиномиметика пилокарпина) имеют минимум побочных эффектов у молодых пациентов. В отличие от глазных капель, лекарственные формы с замедленным высвобождением не создают высокую начальную концентрацию лекарственных веществ.
2.2. Аналоги простагландинов
Латанопрост — синтетический аналог простагландинов, увеличивающий увеасклеральный отток посредством того же механизма, что и эндогенный простагландин ПГ2а. Его действие связано с расслаблением цилиарной мышцы. Успех латанопроста привел к созданию его аналогов — биматопроста и травопроста. Побочные эффекты: гиперемия конъюнктивы, повышенный рост ресниц, пигментация радужки и раздражение глаз.
Тафлупрост — фторированный аналог простагландина F2α. Гидролизируется карбоксилэстеразой с образованием активного метаболита кислоты тафлупроста, который обладает высокой активностью и селективностью в отношении F-рецепторов простагландинов (сродство к рецептору в 12 раз выше, чем у ланапроста).
Также к препаратам этой группы относятся биматопрост (синтетический простамид, структурно связанный с ПГF2α, имитирует эффекты простамидов) и травопрост (синтетический аналог ПГF2α).
Эффективность лекарственных средств в терапии глаукомы.
В сравнительных тестах ингибиторы карбоангидразы оказались также эффективны, как и симпатомиметики. Однако клиническая эффективность — не единственный фактор, определяющий выбор препарата, также нужно учитывать побочные эффекты и индивидуальные особенности пациента. Препаратами первой линии являются аналоги простагландинов (латанопрост, травопрост) и тимолол. Ко второй линии фармакотерапии относят ингибиторы КА, α-адреномиметики и β-блокаторы.
3. Особенности терапии
3.1. Фармакотерапия открытоугольной глаукомы.
Тактика лечения глаукомы строится на установлении факторов риска и факта прогрессирования глаукомной оптической нейропатии и влияния на них. Поскольку ведущим фактором патогенеза и гибели ретинальных ганглиозных клеток при глаукомной оптической нейропатии признано повышение внутриглазного давления выше индивидуально переносимого уровня основной задачей в лечении глаукомы является снижение ВГД до целевого уровня. Целевое давление – верхний уровень тонометрического ВГД, при котором возможно остановить или замедлить повреждение внутренних структур глазного яблока и распад зрительных функций. Целевое давление не должно превышать толерантное ВГД (верхняя граница нормального ВГД, присущего данному больному, выше которой оно становится патологическим). Целевое давление определяется с учетом всех факторов риска каждого конкретного больного в результате детального обследования и наблюдения за динамикой поля зрения и изменений диска зрительного нерва. Для 75% здоровых лиц нормальное ВГД составляет 20-21 мм рт.ст.
Оптимальный препарат для лечения пока ещё не найден. Обычно терапию начинают с β-блокаторов, но если целевое ВГД не достигнуто, к терапии добавляют миотики и симпатомиметики. Кажется парадоксальным использование и β-адреноблокаторов, и агонистов этих же рецепторов у одного пациента, но, как это было описано ранее, эти средства, вероятно, действуют через различные механизмы снижения ВГД и могут иметь совместные эффекты. Ингибиторы карбоангидразы, как правило, используют как препараты третьей линии, т.к. они могут оказывать существенные неблагоприятные эффекты. Ингибиторы карбоангидразы типа дорзоламида могут стать более широко используемыми. Латанопрост даёт возможность фармакотерапии стойких случаев повышения ВГД. Биматопрост, агонист рецепторов ПГ2α, используют при лечении глаукомы местно (0,03% раствор), как и травопрост. В конечном счёте выбор препарата при глаукоме зависит от особенностей течения заболевания у конкретного пациента. Например, антагонисты β-рецептора противопоказаны пациентам с астмой. В молодом возрасте и у пациентов с увеличенным риском отслойки сетчатки миотики нужно использовать с осторожностью.
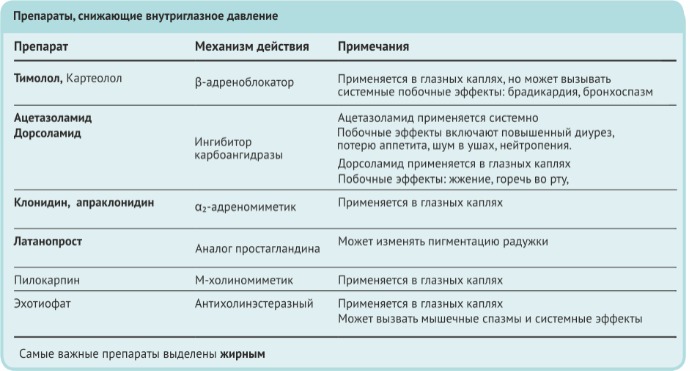
3.2. Фармакотерапия закрытоугольной глаукомы
В критической ситуации используют средства, опосредованно снижающие внутриглазное давление. Маннитол (осмотический диуретик), вводимый внутривенно, и глицерин, назначаемый внутрь, увеличивают осмолярность крови и могут быстро уменьшить высокое внутриглазное давление, являющееся непосредственной угрозой зрению. Миотики типа пилокарпина или карбахолина способны сильно натягивать радужку и временно уменьшать ВГД. Гиперосмотические средства снижают ВГД, сокращая объем стекловидного тела. Увеличение осмолярности плазмы вызывает отток воды от стекловидного тела во внутриглазные кровеносные сосуды, уменьшая его размер на 10%. Это позволяет уменьшить ВГД и углубить переднюю камеру глаза за счёт движения радужки, что особенно полезно.
Источники:
- Клайв Пейдж “Фармакология. Клинический подход” 2012 г.
- Robert B. Raffa, Netter’s Illustrated Pharmacology Updated Edition 2013 г.
- Robert B. Raffa, Rang & Dale’s Pharmacology, 8e 2015 г.
- Kanski’s Clinical Ophthalmology, 8th Edition A Systematic Approach 2016 г.
- Medscape
Источник

