Пятно на роговице это
Воспалительные заболевания роговицы могут иметь отдаленные последствия, влияющие на зрительную функцию. Пятно на роговице глаза у человека нередко встречается в офтальмологической практике – эта патология относится к возможным осложнениям заболеваний роговицы.
Особенности заболевания
 Пятно на роговице глаза называют помутнением
Пятно на роговице глаза называют помутнением
Пятно на роговице глаза у человека также называют помутнением роговицы, обусловленным образованием рубцов или изменением структуры оболочки. Это заболевание значительно ухудшает остроту зрения у пациента.
Роговица является прозрачной куполообразной оболочкой, покрывающей переднюю часть глаза. Свет, проходящий через роговицу, достигает рецепторной зоны задней части глаза для обеспечения зрительных функций.
Для полного прохождения света роговица должна оставаться прозрачной. К сожалению, внешняя оболочка глаза сильно уязвима для воспалительных и инфекционных процессов. Нередко на фоне воспаления роговица становится менее прозрачной.
Помутнение роговицы является четвертой ведущей причиной потери зрения (после глаукомы, катаракты и возрастной макулярной дегенерации).
Причины возникновения
Помутнение роговицы обычно является следствием травматического или воспалительного повреждения структуры, но иногда состояние также возникает из-за генетических нарушений. К основным причинам и факторам риска относят:
- Травма роговицы. Внешнюю оболочку глаза очень легко повредить – это может быть воздействие постороннего предметам, попавшего в глаз, а также химический или термический ожог. Практика показывает, что даже небольшая царапина может стать причиной образования рубца. Кроме того, врачи отмечают, что в последние годы травмы глаза все чаще возникают из-за неправильного ношения контактных линз.
- Инфекция бактериальной или вирусной природы. Заболевание называют кератитом.
- Дефицит витамина A.
- Дистрофия роговицы. Это редкое наследственное состояние.
- Кератоконус – острое воспалительное заболевание, при котором изменяется структура роговицы. Для болезни характерно помутнение и истончение внешней оболочки глаза.
- Редкие генетические заболевания.
Существует большое количество инфекционных заболеваний, способных вызвать помутнение роговицы. Выделяют следующие основные инфекции:
- Конъюнктивит – поражение самой наружной оболочки глаза, возникающее из-за инвазии инфекционных агентов (бактерий или вирусов) или аллергической реакции.
- Инфекция, связанная с неправильным ношением линз. Такое заболеванием является следствием недостаточной очистки линз или несоблюдения правил гигиены глаза.
- Опоясывающий герпес – вирусная инфекция, поражающая различные структуры глаза, а также вызывающая появление сыпи на лице, голове и шее. Заболевание также влияет на состояние роговицы.
- Окулярный герпес – инфекция, вызванная инвазией вируса простого герпеса (он же оральный или генитальный герпес).
- Осложнения этого заболевания нередко вызывают слепоту.
- Неонатальный инфекционный кератит – редкая инфекция, передающаяся ребенку от матери. Возбудителем может являться вирус простого герпеса или нейссерия.
Таким образом, помутнение роговицы может быть связано с большим количеством патологий, имеющих разную этиологию.
Виды пятен
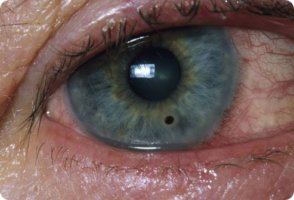 Пятно на роговице глаза
Пятно на роговице глаза
Классификация помутнения роговицы опирается на источник происхождения и особенности проявления. Виды помутнения по происхождению:
- Инфекционное или воспалительное.
- Наследственное.
- Травматическое.
Виды помутнения по особенностям проявления болезни:
- Пятно – ограниченная область определенного цвета.
- Бельмо – область с нечеткими границами. Обычно имеет рубцовое происхождение.
Помутнение роговицы также можно условно разделить на наследственное и приобретенное. Наследственное помутнение обычно связано с генетическими нарушениями, в то время как приобретенное – с травмами и инфекциями.
Симптомы заболевания
Симптоматическая картина помутнения роговицы зависит от локализации, степени тяжести и других особенностей. Помутнение периферического участка обычно менее заметно для пациента.
Основные признаки:
- Покраснение и отек тканей глаза.
- Нарушение остроты зрения.
- Появление пятен (пятна) в поле зрения.
- Нарушение контрастности и восприятия цветов.
- Раздражение роговицы.
- Повышенная чувствительность к свету.
- Ощущение постороннего предмета в глазу.
- Полная потеря зрения.
При появлении подобных симптомов рекомендуется как можно скорее обратиться к врачу. Только специалист сможет установить точную форму помутнения и определить степень тяжести состояния.
Диагностика
 Помутнение роговицы глаза
Помутнение роговицы глаза
Для диагностики помутнения роговицы необходимо записаться на прием к офтальмологу. Как правило, патология имеет явные внешние проявления, позволяющие поставить диагноз еще на стадии осмотра.
Тем не менее, для установления причины и формы патологии могут потребоваться дополнительные методы исследования, включающие:
- Осмотр роговицы с помощью щелевой лампы. Метод позволяет подробно оценить состояние внешней оболочки глаза.
- Оценка остроты зрения с помощью таблиц и рефрактометрии. Эти тесты дают возможность оценить степень нарушения зрительных функций.
- Кератометрия – инструментальный метод, позволяющий оценить форму и кривизну роговицы.
- Соскоб роговицы с последующей отправкой материала в лабораторию. Позволяет определить форму инфекции и гистологические особенности повреждения роговицы.
- Генетическое исследование для выявления редких наследственных состояний.
Точное выявление причины помутнения роговицы дает возможность выбрать наиболее эффективный метод лечения.
Лечение
Терапия помутнения зрения зависит от выявленной причины заболевания. Также на тактику лечения влияет степень нарушения остроты зрения, поэтому перед назначением тех или иных методов коррекции проводится подробная диагностика.
Помутнение роговицы часто вызывает полную потерю зрения в раннем возрасте. При тяжелых поражениях может потребоваться хирургическая кератопластика или трансплантация роговицы.
Если заболевание вызвано инфекцией, то врачи назначают антибиотики, противовирусные и противомикозные препараты. Для лечения воспаления также используются кортикостероидные средства.
Другие методы лечения:
- Хирургическая кератотомия – удаление пораженного участка роговицы.
- Установка имплантата.
Незначительные ошибки рефракции можно корректировать ношением очков или контактных линз.
Последствия
Самым опасным осложнением помутнения роговицы является полная потеря зрения. В случае неполной потери зрения степень нарушения будет зависеть от места возникновения пятна.
Многие осложнения связаны с побочными эффектами терапии заболевания. К таким относят:
- Тяжелая инфекция.
- Отторжение имплантата.
- Повреждение роговицы.
- Современные методы лечения помогают избежать серьезных осложнений.
Помутнение роговицы глаза у детей
Заболевание роговицы в детском возрасте чаще всего связано с наследственными патологиями и метаболическими нарушениями. Это также может быть нарушение внутриутробного развития глазного яблока.
Некоторые формы инфекционных заболеваний передаются ребенку от матери и влияют на состояние роговицы. Врожденное помутнение роговицы нередко лишает ребенка зрения уже в первые дни жизни.
Такое тяжелое состояние может быть связано с врожденной глаукомой, травмой, мальформацией и другими патологиями.
Методы профилактики
 Глаза должны «отдыхать»!
Глаза должны «отдыхать»!
Профилактические мероприятия должны быть направлены на сохранение здоровья глаз и предотвращение развития заболеваний, способных повлиять на структуру роговицы. Важно соблюдать следующие меры:
- Гигиена глаз. Нельзя касаться роговицы грязными руками и посторонними предметами. Это особенно важно в случае ношения контактных линз. Линзы необходимо регулярно обрабатывать специальными растворами.
- Лечение инфекционных и воспалительных заболеваний глаза. Быстрое и эффективное лечение инфекций уменьшит риск возникновения помутнения роговицы.
- Регулярное посещение офтальмолога для диагностики бессимптомных заболеваний.
- Тщательный неонатальный скрининг на предмет врожденных пороков развития и генетических нарушений.
- Ношение защитных очков на опасных производствах и при работе с химическими реагентами.
- Использование глазных капель при хронических инфекционных и воспалительных заболеваниях роговицы.
- Надлежащий уход за органом зрения позволяет избежать большинства острых заболеваний.
Таким образом, пятно на роговице глаза у человека является распространенной причиной потери зрения у пациентов разных возрастных категорий. Для назначения эффективного метода коррекции зрения необходима тщательная диагностика на предмет источника и формы заболевания.
Как лечить бельмо на глазу, подскажет видеоматериал:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Источник
Небольшое пигментное пятнышко в области глаз может быть с рождения или же образоваться в более старшем возрасте. Рассказываем, почему важно наблюдать за «веснушками в глазах» в динамике и когда стоит обратиться к врачу.
Какие бывают пигментные образования
Если мы обратимся к терминологии врача-дерматолога, привычные веснушки, родимые пятна или родинки называются «пигментные образования». Иногда они появляются и в области глаз.
Самые распространенные пигментные образования на глазу – это невусы. Под этим словом дерматологи подразумевают привычные нам родинки или родимые пятна, которые созданы скоплениями клеток-меланоцитов. Меланоциты производят пигмент меланин, который окрашивает клетки в темные оттенки. Поэтому образуются пятна желтого, коричневого, серого цвета или их комбинации.
Обычно меланоциты рассредоточены среди других клеток и по отдельности незаметны, но если они собираются в группы, образуется окрашенный невус.
Невус может располагаться на видимой прозрачной оболочке глаза – на конъюнктиве, в цветной части оболочки глаза, на радужке, или на сосудистой оболочке (хориоидее) внутри глазного яблока – тогда он называется «хориоидальный невус».
Невусы на конъюнктиве и радужке заметны невооруженным глазом, а расположенный на сосудистой оболочке может быть обнаружен только при офтальмологическом осмотре.
На радужке еще могут появиться и совсем небольшие вкрапления – так называемые веснушки – это небольшие и поверхностно расположенные пигментные пятнышки, которые тоже образованы меланоцитами.
Почему на глазах появляются пигментные образования
Есть несколько гипотез о причинах их возникновения. Согласно опубликованному в 2017 году исследованию журнала Investigative Ophthalmology & Visual Science, длительное пребывание на солнце и тяжелые солнечные ожоги могут быть ассоциированы с развитием пигментных пятен в области глаз в более старшем возрасте.
Невусы, вероятнее всего, имеют генетически обусловленную причину, появляются уже в раннем возрасте и более распространены среди представителей европеоидной расы: светлый цвет глаз и светлый оттенок кожи, большая склонность к солнечным ожогам – факторы риска развития невусов.
Пигментные образования не вызывают никаких неприятных симптомов, поэтому вы можете даже не заметить, как они появились: тогда о новом пигментном образовании вам расскажет офтальмолог.
За пигментными пятнами лучше следить
Как необходимо контролировать состояние родинок на коже – не растут ли они, не изменяется ли их форма или цвет, – так же нужно наблюдать и за пигментными пятнами в глазу. Это связано с несколькими возможными осложнениями.
Особенно опасна трансформация пигментного образования в злокачественное онкологическое заболевание – меланому. Это крайне редкая форма онкологии (порядка 6 случаев на миллион), но от этого не менее важно отследить процесс на ранних стадиях. Меланома – одна из самых опасных форм рака: она склонна к быстрому прогрессированию и метастазированию. Поэтому главное – своевременно провести необходимое лечение и удалить пораженные ткани.
Невус, расположенный на внутренней поверхности глаза, может обрасти сосудами и привести к отслойке сетчатки (отделение фоточувствительного слоя от подстилающих тканей). Отслоение приводит к частичной потере зрения – сенсорные клетки в этом участке сетчатки остаются без питания и погибают. Конечно, это тоже редкость, но и ее лучше предотвратить.
Считается, что так называемые веснушки не имеют потенциалак трансформации в злокачественные образования. Однако они – достоверный маркер избыточной инсоляции, которая, в свою очередь, может способствовать развитию болезней глаз (катаракта, дегенерация сетчатки).
Читайте также: Дергается глаз: что с этим делать?
Как следить за пигментными образованиями
Понять, какого рода пигментное образование появилось у вас в глазу, может только офтальмолог. Даже если у вас маленькое пятнышко, которое имеет обычную форму и не беспокоит, все равно нужно пройти офтальмологический осмотр и зафиксировать его размеры. Через полгода стоит вернуться и сверить показания, а дальше приходить на осмотры ежегодно.
Как правило, этого достаточно для оценки динамики роста. Если же пятно имеет странные неровные контуры, большие размеры, наблюдение может быть необходимо каждые полгода.
Обратиться к врачу раньше планового осмотра стоит, если:
- пятнышко выросло или изменило свою форму;
- вы чувствуете болезненность в области глаз;
- возникают непонятные вспышки света или локальные помутнения;
- изменилось зрение.
При обнаружении признаков превращения невуса в злокачественное образование врач подскажет вам необходимое лечение: лазерная хирургия или лучевая терапия.
Профилактика появления пигментных образований
Для защиты глаз надевайте очки с UV-защитой. Защита от излучения снижает риск образования пигментных пятен и превращения безобидного невуса в злокачественную меланому.
В любом случае солнечные очки не будут лишними – они защищают от развития катаракты и других глазных заболеваний.
Появление пигментных крапинок на глазах – это не повод для сильного беспокойства, но точно знак, что вы слишком уж любите загорать. Не забывайте о правилах защиты от солнечного излучения и не проморгайте изменения ваших пятнышек.
Читайте также: Почему, когда мы плачем, болит голова?
Ставьте лайк, если статья понравилась, подписывайтесь на наш канал и в социальных сетях: ВК, Инстаграм, ФБ, Телеграм.
Источник

Роговой оболочкой, или роговицей, называют переднюю выпуклую прозрачную часть глаза, обеспечивающую светопреломление. Для безошибочного выполнения своих функций она должна быть прозрачной. Поэтому любые повреждения, вызывающие помутнение роговицы, существенно ослабляют зрение.
Что называют патологиями роговицы?
Патологии роговицы, которые составляют четвертую часть всех заболеваний глаз, являются основными причинами снижения остроты зрения и слепоты. Они характеризуются большим разнообразием.
К ним принадлежат:
- кератиты;
- дистрофии;
- злокачественные образования (встречаются редко);
- нарушения формы и размеров.
В большинстве случаев диагностируются кератиты – воспалительные процессы в роговице. Кератит может быть бактериальными, вирусным, грибковым, туберкулезным, сифилитическим, герпетическим, бруцеллезным, малярийным, аллергическим, инфекционно-аллергическим, обменным, нейропаралитическим.
К дистрофическим патологиям роговицы принадлежат кератомаляция, кератоконус, кератоглобус, эмбриотоксон, буллезнаякератопатия, эрозии, рубцы. Микрокорнеа и макрокорнеа – болезни, изменяющие размер роговой оболочки.
Кератомаляция характеризуется «молочным» помутнением роговицы, которое в течение суток может захватить все ее слои. При этом роговая оболочка разрушается, что приводит к выпадению внутренних структур глаза. Все процессы происходят совершенно безболезненно.
Кератоконус – наследственная болезнь, вызывающая истончение и дистрофию роговицы (она вместосферической становится конической), что приводит к необратимым искажениям в оптической системе глаза.
Кератоглобус – генетически обусловленное заболевание, при котором наблюдается шарообразное выпячивание всей роговицы вперед.
Эмбриотоксон – помутнение роговой оболочки в виде кольца, напоминающее старческую дугу.
Микрокорнеа – патологическое состояние, при котором диаметр роговицы существенно (более чем на миллиметр) уменьшается. Для макрокорнеа, наоборот, характерно увеличение роговицы (более чем на миллиметр). Эти две болезни могут привести к повышению внутриглазного давления и развитию глаукомы.
Нередко наблюдается совместное поражение роговицы и конъюнктивы, что приводит к развитию кератоконъюнктивитов.
Причины патологии роговицы
Все патологические изменения роговицы подразделяются на врожденные (первичные) и приобретенные (вторичные). Врожденные аномалии обычно дают о себе знать в детском возрасте и быстро прогрессируют.
В зависимости от причины они могут быть воспалительными и дистрофическими.
Патология роговицы может развиваться в результате воздействия разнообразных факторов:
- генетических особенностей;
- инфекционных заболеваний;
- бытовых и производственных травм;
- термических и химических ожогов;
- офтальмологических операций;
- экологических условий;
- дефицита витаминов в рационе;
- недостатка слезной жидкости;
- образования злокачественных опухолей;
- болезни матери во время беременности;
- возрастных изменений;
- несоблюдения правил применения контактных линз (постоянное ношение приводит к гипоксии – дефициту кислорода, что становится причиной помутнения и разрушения роговой оболочки).
Признаки аномалии роговицы
Патологические изменения в роговице сопровождаются:
- светобоязнью;
- слезотечением;
- выделением гноя;
- нарушением прозрачности роговицы;
- покраснением глаза;
- неконтролируемым сокращением глазных мышц;
- болью и жжением;
- ощущением соринки в глазу;
- ослаблением зрения.
Со временем эпителий начинает разрушаться и отслаиваться, формируя эрозии и язвы.
Любое заболевание роговой оболочки сопровождается образованием инфильтрата, который может исчезнуть бесследно либо оставить после себя помутнение.
В зависимости от степени помутнения различают:
- Облачко – слабое сероватое помутнение, не имеющее резких границ. Простым глазом его заметить почти невозможно. Чтобы обнаружить облачко, используют боковое освещение или щелевую лампу.
- Пятно роговицы – помутнение беловатого или сероватого цвета. Его легко можно увидеть невооруженным глазом.
- Бельмо – хорошо заметный белый рубец, внутрь которого прорастают сосуды.
Диагностика патологий роговицы
Чтобы не допустить серьезных последствий, необходимо правильно диагностировать болезнь и назначить адекватное лечение.
Для постановки диагноза пациента направляют на:
- офтальмометрию;
- кератографию;
- кератометрию;
- электроретинографию;
- рефрактометрию;
- тонометрию;
- оптическую когерентную томографию;
- лазерную доплерометрию;
- биомикроскопию.
Лечение патологии роговицы
При патологиях роговицы возможно медикаментозное лечение, физиотерапевтическое и хирургическое.
Медикаментозное лечение патологий роговицы включает применение:
- антибактериальных препаратов – при инфекционных заболеваниях;
- местных глюкокортикостероидов (мазей, глазных капель, искусственных слез) –подавляют воспалительные процессы;
- иммунодепрессивных средств – необходимы при системных поражениях соединительной ткани, приводящих к истончению и изъязвлению роговицы;
- лекарств, улучшающих трофику роговицы;
- медикаментов, способствующих регенерации эпителия.
Возможно также использование физиотерапевтических процедур: электрофореза, лазеротерапии.
Но в большинстве случаев консервативная терапия, а также коррекция зрения с помощью очков и контактных линз оказываются бесполезными. Поэтому врач прибегает к хирургическому лечению, которое может проводиться путем кератэктомии или кератопластики.
Кератэктомия применяется только для удаления небольших поверхностных помутнений роговицы, расположенных точно в центре роговицы.
В основном применяют кератопластику. Она предполагает частичную или полную замену поврежденных слоев роговой оболочки трансплантатом, полученным от донора либо искусственным. В результате хирургического вмешательства устраняются дефекты роговицы, восстанавливаются ее форма, свойства и работоспособность.
Операция рекомендуется при кератоконусе, дистрофических поражениях, тяжелых травмах, термических и химических ожогах.
Различают несколько разновидностей кератопластики:
- сквозная – заменяют все слои роговицы;
- передняя послойная – трансплантат устанавливают только в передние слои;
- задняя послойная – пересадка производится только в задних слоях.
Чаще всего операцию проводят с помощью лазера. Лазерный луч делает точные разрезы на роговицах донора и пациента, что гарантирует отсутствие ошибок, сводит к минимуму болезненные ощущения и продолжительность реабилитационного периода.
Оперативная офтальмология в основном применяет фемтосекундный лазер, названный так за свою скорость (одна фемтосекунда равняется 10-12 секундам). Он способствует образованию микропузырьков, состоящих из углекислого газа и воды. Под воздействием пузырьков ткань роговицы мягко разъединяется и делает разрез, который точно соответствует необходимой форме и размерам.
Кератопластика выполняется в амбулаторных условиях с применением общего или местного наркоза. После операции пациент возвращается домой.
Швы снимают спустя 6-12 месяцев после проведения операции. Реабилитация занимает около года. Из-за того, что в роговице отсутствуют сосуды, она быстро подвергается патологическим процессам и медленно восстанавливается.
В 90% случаев после кератопластики удается вернуть прозрачность роговице и существенно улучшить зрение.
Источник


