Первичная открытоугольная глаукома различных стадий
Головные боли со снижением зрения – один из основных признаков открытоугольной глаукомы. Это заболевания давно стало социальной проблемой хотя бы по той причине, что занимает второе место среди патологий глаз, ведущих к полной слепоте. На практике это каждый пятый пациент. Мало того, что болезнь не вылечивается, ее невозможно предугадать и предупредить. В настоящее время насчитывается более 1 млн. больных глаукомой. И эта статистика неполная. Каждый год заболевает 1 человек на тысячу населения.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Что это за болезнь?
Глаукома – это целая группа хронических глазных заболеваний (около 60), для которых характерно:
- нарушение нормальной циркуляции водянистой влаги в камерах глаза и офтальмогипертензия (повышение ВГД – внутриглазного давления);
- постепенная потеря зрения от периферии к центру;
- синдром туннельного зрения;
- слепота вследствие атрофии зрительного нерва.
В переводе с древнегреческого «глаукома» означает «зеленая вода». Такое название патологии дано потому, что во время приступа зрачок расширяется и приобретает зеленоватый оттенок.
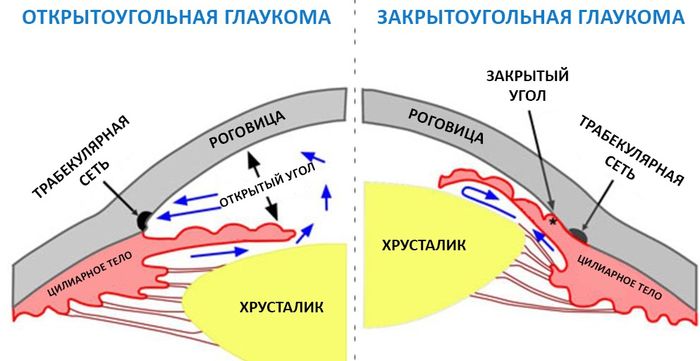
Глаз имеет две камеры — переднюю, в которой происходит отток внутриглазной жидкости (ВГЖ), и заднюю, в которой водянистая влага вырабатывается цилиарными клетками из крови. Между ними расположены радужка и хрусталик.
В норме жидкость постоянно циркулирует по 2 камерам, обновляясь и поддерживаясь в определенном объеме гидратационной системой. Но если на пути ее появляется препятствие для оттока и он затрудняется, то давление повышается. Оно по мере прогрессирования процесса сдавливает волокна зрительного нерва (нейропатия глаукомная), завершается все его атрофией. Сигналы от глаз в головной мозг больше не поступают, а это уже слепота.
Важно! Коварство патологии в ее бессимптомности на всех этапах, кроме терминального. В подавляющем большинстве возникает первичная открытоугольная глаукома (ПОУГ).
Причины
Единых представлений о причинах патологии сегодня нет. Выявлены только факторы риска – общие и местные.
К местным относятся:
- нарушения рефракции (при ОУГ – это миопия);
- частые чрезмерные зрительные нагрузки;
- истончение роговицы.
Общие факторы риска:
- наследственность;
- эндокринопатии – болезни щитовидной и сахарный диабет;
- возраст после 40;
- травмы головы и глаз;
- перезрелая катаракта;
- длительный прием кортикостероидов (угнетение ими иммунитета вызывает нарушения метаболизма);
- определенное значение имеет гиподинамия и ожирение.
В организме уже после 40 процессы старения активизируются и это также может вызывать изменения ВГД. Игнорирование осмотра окулиста в таком возрасте повышает риск появления глаукомы в разы.
Глаукому можно считать сосудистым заболеванием, потому что для нее факторами риска также можно назвать любые нарушения кровообращения – местные и общие. В зоне риска – пациенты с атеросклерозом, с гипер-, дис-, гипотониями.
Чем больше факторов, тем выше риск глаукомы. Причин может быть множество, но исход всегда один – потеря зрения.
Полезное видео
Открытоугольная глаукома — 5 фактов об открытоугольной глаукоме:
Формы
Классификация патологии сложная и обширная. Глаукома бывает:
- Врожденная (очень редкая, возникает у эмбриона в результате дисгенеза угла передней камеры глаза).
- Вторичная или симптоматическая (возникает на фоне различных других болезней глаза, травм, опухолей и нехватки инсулина).
- Первичная открытоугольная (ПОУГ) – самый частый тип. Больше всего ей подвержены женщины старше 40. Она составляет более 90% всех случаев глаукомы. Суть ее возникновения в появлении препятствия оттоку жидкости, ее накоплению и постепенному повышению внутриглазного давления.
- Закрытоугольная глаукома — менее распространена. Больше характерна после 30 лет при гиперметропии. Течение у нее чаще приступообразное. При этой форме нарушаются более глубокие слои глаза.
Открытоугольная форма
Давление повышается в этом случае из-за нарушения оттока жидкости. Анатомически дренажная сеть находится в углу передней камеры глаза, между роговицей и радужкой. Этот угол в открытоугольной форме не изменен (открыт), а отток нарушается за счет сужения сосудов самой дренажной сети.
В закрытоугольной форме угол перекрыт радужкой и отток невозможен просто механически. Форма ОУГ отличается вялым хроническим течением и бессимптомностью длительное время. Поэтому другое ее название – скрытая форма глаукомы.
Причины
Условия для прогрессирования ПОУГ:
- Развивается самостоятельно и связана с генетическими факторами.
- Нарушения дренажа возникают при эндокринопатиях, сосудистых нарушениях, возрастных изменениях.
Также к факторам развития первичной открытой глаукомы можно отнести:
- шейный остеохондроз;
- гипотонию;
- склероз сосудов шеи.
Выше перечисленные патологии ухудшают кровоснабжение мозга, что нарушает функционирование органов зрения.
Симптомы в зависимости от стадии
Явных симптомов долгое время нет и человек не обращается к врачу. Но при этом происходит постепенное разрушение нервных волокон. Поражаются обычно оба глаза.

Признаки открытоугольной глаукомы:
- офтальмогипертензия;
- выпадения поля зрения (человек не видит часть окружающих предметов);
- туманность зрения;
- сетка перед взором;
- радужный ореол при взгляде источник света;
- головная боль в зоне надбровья; глазная боль;
- ухудшение ночного зрения;
- ощущение дискомфорта в глазах в виде рези, напряженности, сдавленности;
- слезотечение и покраснение глаз.
Глаукома 1 степени – стадия начальная и бессимптомная, самая легкая. Выявляется случайно при инструментальном обследовании. Выраженных патологических изменений глазного дна нет, но в центре диска зрительного нерва появляется углубление (экскавация).
Повышается внутриглазное давление, незначительно в парацентральных областях сужаются поля зрения. Зрение периферическое в норме. При повышении давления периодически болит надбровье. Диагностика на этой стадии дает наиболее благоприятный прогноз для работоспособности и жизни пациентов.
Патология 2 степени называется развитой и имеет признаки поражения зрительного нерва. Это сужения поля уже на периферийных областях и синдром туннельного зрения. Острота заметно снижена, падает работоспособность. Привычный ритм жизни становится невозможным, нередко человек обращается к врачу.
Мнение эксперта
Ким Оксана Александровна
Руководитель клиники офтальмологии. Врач-офтальмолог с более чем 10 летним опытом работы.
Жалобы носят конкретный характер: периферическое зрение со стороны носа сужается более, чем на 10 градусов, болит голова (за счет раздражения окончаний глазничного нерва), в темноте нельзя разглядеть предметы, появляется ощущение чрезмерной влаги в глазах, временами присутствуют режущие боли в глазах.
Наблюдается дискомфорт в виде напряжения либо соринки в глазу, появляются точки перед глазами и выраженный «радужный ореол» при взгляде на свет. При хроническом течении глаукомы боль в глазу носит распирающий характер. Проявления персистирующие. Анальгетики не помогают. Боли уходят только при нормализации ВГД. Углубление занимает весь диск.
Патология 3 степени – стадия далеко зашедшая, запущенная. Теперь больной идет к врачу срочно. Практически все поле зрения поражено, возможно, несинхронно. В глазнице наблюдается постоянная устойчивая боль. Постепенно она локализуется по ходу всего нерва, переходит на переднюю часть головы.
Мигрень усиливается ночью. Боли не снимаются и усиливаются по любой причине: темнота в помещении и яркий свет, физическая нагрузка, стресс, питье воды больше стакана за раз. Дефект усиливается и выражается в появлении трубочного зрения — пациенты смотрят как бы через узкую трубу. Углубление в диске усиливается.
4 степень – стадия слепоты или терминальная. Зрение теряется безвозвратно – на 1 или обоих глазах. Боль в глазу становится разлитой по всей голове. Возможно сохранение светоощущения, но источник больной не определяет.
Диагностика
Сначала измеряется давление внутри глаза с помощью пневмотонографа. Данный аппарат фиксирует давление при помощи сжатого воздуха, или специальных грузиков на глаза. В норме ВГД не должно превышать 24-25мм рт.ст.
Далее при помощи щелевой лампы изучается глазное дно и состояние зрительного нерва. Глазным томографом проводят исследование зрительного нерва, определяют его чувствительность, обследуют поля зрения.
УЗИ глаза и гониоскопия (изучение угла камеры глаза) позволяют определить степени разрушения дренажной системы.

Для постановки диагноза должно быть 5 симптомов:
- нарушение оттока внутригоазной жидкости;
- повышение давления;
- колебания его более 5 мм рт. ст. в сутки;
- глаукоматозная экскавация диска;
- снижение зрения.
Лечение
С момента диагностирования лечение будет постоянным. В зависимости от формы глаукомы применяют глазные капли, таблетки, хирургические методы.
Полного излечения не будет, но прогрессирование патологии удается остановить. Главная врачебная задача – улучшение состояния зрительного нерва.
Предусматриваются препараты системные и местные. В дополнение к ним иногда назначают физиотерапию — электростимуляция диска зрительного нерва. При эффективности лечение продолжают постоянно, с периодическими обследованиями у врача.
Медикаменты
Основное место занимают средства, нормализующие ВГД а также препараты системного воздействия для дополнительного контроля и улучшения трофики глаза: витамины, антиоксиданты и ангиопротекторы.
Препараты, понижающие уровень возникновения влаги и повышающие ее отток:
- Миотики — повышают и улучшают отток влаги из глазных камер. К ним относится Пилокарпин.
- Бета-блокаторы — уменьшают образование водянистой влаги и улучшают ее отток: Тимолол, Ниолол, Бетаксалол, Малеат, Проксодолол и др.
- Адренэргические препараты — блокируют угнетают выработку ВГЖ и улучшают дренажную функцию глаза. Это Адреналин, Офтан-дипивефрин.
- Мочегонные средства, ингибиторы карбоангидразы, например, Диакарб.
Медикаментозное лечение хотя и помогает больному в 50% случаев.
Таблетки
Если глазные капли не оказывают положительного эффекта, для лечения глаукомы врач может назначить таблетки:
- Диакарб, Диамокс, Нептазан, Даранид.
- Анаприлин – снижает давление в сосудах и внутри глаза.
- Прозерин — уменьшает ВГД.
- Клофелин — уменьшает показатели внутриглазного давления.
- Кавинтон — обеспечивает расширение мозговых сосудов, увеличивается поступление в мозг кислорода.
- Гипотиазид – диуретик, уменьшает сосудистое давление; успешно снижает параметры ВГД.
Капли
Лечение ПОУГ начинается с глазных капель. В настоящее время их большой выбор. Среди них выделяют 2 группы – снижающие выработку жидкости и улучшающие ее отток без влияния на выработку.Глазные капли должны использоваться строго по времени и регулярно.
Для снижения продукции ВГЖ:
- Проксодолол;
- Тимолол;
- Арутимол;
- Дорзоламида гидрохлорид;
- Бетаксолол;
- Азопт;
- Трусопт;
- Бринзоламид;
- Битоптик;
- Проксодолол.
На отток они не влияют.
Улучшат отток:
- Пилокарпин;
- Ксалатан;
- Армин;
- ацеклидин;
- Физостигмин;
- Прозерин;
- Траватан;
- Карбахолин;
- Фосфакол;
- Латанопрост;
- Тосмилен.
Капли комбинированные:
- Азарга;
- Фотил форте;
- Ксалаком;
- Проксофелин;
- Косопт.
Мази
Мази для лечения глаукомы не применяют. Их могут назначить при побочных действиях капель, в виде синдрома сухого глаза. Например, Окомистин, Видисик, Офтагель, Визомитин, Витабакт.
Лазерная терапия
Ее назначают при неэффективности капель. Лазер эффективен на начальных стадиях. Он улучшает работу дренажной системы с оттоком ВГЖ.
Плюсы лазера:
- процедура проходит безболезненно, быстро и в амбулаторных условиях;
- малая травматичность;
- отсутствие серьезных осложнений в послеоперационный период.
Недостатки:
- преходящий эффект (1-5 лет);
- возможны ожоги роговицы.
Лазерная хирургия не помогает у 23% больных на первом году и у 70% через 10 лет после операции. Более 50% должны прибегать к медикаментозному лечению через 2 года после операции.
Методик лечения лазером много, но чаще других применяют следующие:
- Лазерная иридэктомия — лазером делается отверстие в радужке и происходит отток жидкости из камеры глаза через нее.
- Трабекулопластика — в трабекулярной диафрагме между передней и задней камерами прижигают лазером ее верхний слой. От этого увеличивается ее пропускаемость. Жидкость циркулирует быстрее и давление снижается.
Выбор способа осуществляет врач на основании стадии болезни.
Хирургическое вмешательство
Применяют при неэффективности консервативного. Многие считают операцию лучшим лечением глаукомы. При этом, гарантии улучшения зрения нет. На 4 стадии операция бесполезна.
Показания к микрохирургической операции при глаукоме:
- отсутствие результата после консервативного лечения или лазера;
- запущенность патологии с поздней диагностикой;
- сильная поврежденность структуры глаза;
- неутихающие боли в глазу.
Суть любой антиглаукоматозной операции состоит в искусственном создании дополнительных путей оттока внутриглазной жидкости.
Виды операций:
- Непроникающая склерэктомия – удаляются слои склеры. Показана при ПОУГ.
- Трабекулэктомия — иссекается часть трабекул, которые в норме фильтрируют ВГЖ. В трабекулярной диафрагме под местной анестезией формируют канал. Это создает новый путь для ее оттока. Считается самой эффективной операцией.
- Циклокоагуляция — коагулирование части цилиарного тела, которое и отвечает за выработку жидкости. После операции она уменьшается.
- Имплантация дренажных устройств — через них происходит отток ВГЖ.
- Иридэктомия – устраняется блок в зрачке, по которому происходит перелив жидкости между камерами глаза.
- Фистулирующие операции — направлены на создание новых выходов для оттока ВГЖ. Стабилизирует ВГД у 85% больных.
Проводятся и непроникающие операции. Они проводятся вместе с лазерной хирургией. Разрезы глаза не делают, только надрез и прижигания в трабекуле, что облегчает отток влаги.
Народные средства
Надо отметить, что эффективных вариантов лечения народными методами и способами существует немало. Разумеется, принимать их следует в комплексе с лекарственными средствами, которые назначил врач. Перед лечением народными средствами консультация вашего врача обязательна.
Народное лечение – это фитотерапия. Соки, настои и настойки растений применяют в виде капель, чаев, отваров и компрессов.
Компрессы
Наиболее успешны в лечении глаукомы следующие компрессы:
- 0,5 ст. л. крапивы и 1 ч. л. лепестков майского ландыша, смешать с 1 ст. л. воды, настоять в темном месте 9 часов, затем добавить 0,5 ч. л. питьевой соды. Из полученной массы делать примочки на глаза 2раза в день.
- Сок из больших листьев алое смешать с чистой дистиллированной теплой водой, в пропорции 1:10. Средством промывать глаза, 4-5 раз в сутки, в течение 14 дней, после 16-дневный перерыв и повторить.
- Сваренный сок чистотела смешать с медом поровну до загустения и пены. Полученной мазью делать примочки. Средство снимает глаукомные боли.
- Для профилактики можно смазывать на ночь веки медовой водой.
Чаи и отвары
Рецепты отваров:
- Взять плоды боярышника, травы барвинка малого, омелы белой, тысячелистника обыкновенного, хвоща полевого в соотношении 2:1:1:1. 1 ст.л. сбора залить 1 стаканом кипятка, нагревать на водяной бане 15 минут, настаивать 30 минут, процедить. Принимать по 0,5 стакана 2-3 раза в день.
- 1 ст.л. вымытой и измельченной в блендере травы ряски залить 1 ст. водки, настоять 4 дня, процедить. Принимать по 1 ст. л., запивая 50 г воды.
- Смешать ряску с мёдом поровну, принимать по 1 ч. л. 2 раза в день.
- Измельчить 1 ст. л. молодой крапивы, залить 200 г кипятка, настоять час. Пить по 1/3 стакана 3 раза в день, за 30 минут до еды.
- Растворить 0,2 г мумие в 1 стакане воды. Пить по 2 раза в день натощак, днем и на ночь. Курс – 20 дней.
- 1 ч. л. семян укропа добавить в 1 ст. кипятка, варить 2-3 минуты. Настоять час. Принимать 3р. в день по 50 мл за 30 минут до еды. Курс – 3 недели, затем 10-дневный перерыв и повтор.
Эффективность применения народных средств
Успешным лечение глаукомы бывает только на первой и второй стадиях. При этом народные средства используются, как дополнение. Применимы и показаны они на первой стадии.
Прогноз
Прогноз неблагоприятный, поскольку патология не предполагает полного излечения. Можно только пытаться контролировать перепады ВГД с целью замедлить изменения зрительного нерва. Особенно это касается случаев с поздней диагностикой. Чтобы этого не произошло, следует регулярно посещать врача-окулиста после 45 лет хотя бы раз в год. Лечение наиболее успешно в случае ранней диагностики.
Полезное видео
Елена Малышева. Открытоугольная глаукома:
Профилактика
Профилактика включает следующие мероприятия:
- исключение стрессов и переутомлений любого рода – как физических, так и нервных;
- работа при хорошем освещении;
- полноценный сон;
- исключение сауны и бани;
- избегание приливов крови к голове;
- умеренное употребление жидкости;
- отказ от курения и спиртного;
- молочно-растительная диета;
- исключение из рациона кофе и крепкого чая;
- уменьшение соли в рационе;
- ограничение пребывания в темноте;
- чтение и ручная работа на близком расстоянии;
- ношение очков при ярком солнце;
- контроль артериального давления;
- регулярное проведение самомассажа вокруг глаз.
Заключение
Наличие глаукомы любой формы — тяжелое и опасное состояние. Давление внутри глаза еще понизить можно, а вот повреждения тканей необратимы. Поэтому нельзя отмахиваться от головной боли, необходимо выявлять причину и принимать меры. Ранняя диагностика – залог успешности лечения.
Автор статьи
Интернет журналист, переводчик
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Открытоугольная глаукома – хроническое прогрессирующее нарушение работы глаз, которое выражается в повышении внутриглазного давления и, как следствие, повреждении зрительного нерва. К основным симптомам глаукомы относят снижение остроты зрения, нарушение аккомодации, дискомфорт и даже боли.

Открытоугольная глаукома и ее особенности
Отличие открытоугольной глаукомы от закрытоугольной заключается в том, что внутриглазное давление нестабильно при открытом угле передней камеры глазного яблока. В этом состоянии у человека периодами или регулярно повышаются значения внутриглазного давления выше индивидуальной нормы. Это провоцирует разрушение диска зрительного нерва и клеток сетчатки, что существенно влияет на характеристики зрения.
Считается, что задержка внутриглазной жидкости обусловлена повышенным сопротивлением оттока продуктами обмена, белками и пигментами. Нарушение имеет тенденцию ухудшаться, болезнь прогрессирует и появляются выраженные симптомы. Длительная задержка глазной влаги провоцирует стойкое повышение внутриглазного давления и губительно влияет на зрительный нерв. Регулярное повышение ВГД неминуемо приводит к атрофии волокон нерва и слепоте.
Помимо механического повреждения нервной ткани, давление негативно влияет на сосуды, снижая кровоснабжение сетчатки и зрительного нерва. Симптомы повреждения проявляются постепенно. Обычно человек даже не замечает основной симптом глаукомы – сужение или выпадение периферических полей зрения.
Открытоугольная глаукома нередко становится причиной инвалидности по зрению. Это заболевание является второй самой распространенной причиной слепоты. По данным ВОЗ более 70 миллионов людей страдают от открытоугольной глаукомы в той или иной степени. Чаще всего болезнь диагностируют у людей старше 60 лет, хотя возможно развитие глаукомы у молодых людей и даже детей.
Стадии развития и особенности протекания глаукомы
По степени выраженности повреждений разделяют начальную, развитую, далекозашедшую и терминальную стадии глаукомы. На начальном этапе болезнь прогрессирует медленно, но без лечения от развития глаукомы до потери зрения проходит 4-7 лет.
Вне зависимости от стадии глаукома может быть:
- компенсированной, когда значения давления при лечении сохраняются в пределах индивидуальной нормы (ниже 26 мм. рт. ст.);
- субкомпенсированной, когда давление выше нормы (26-32 мм. рт. ст.);
- некомпенсированной, когда значения выше 33 мм. рт. ст.
По скорости прогрессирования нарушений и поддаваемости лечению различают стабильную и нестабильную глаукому. Стабильное течение отличается тем, что показатели давления хорошо корректируются препаратами и длительное время нет отрицательной динамики в состоянии зрительного нерва. Нестабильная глаукома не всегда компенсируется даже самыми эффективными методами лечения, а состояние зрительного нерва постоянно ухудшается.

Причины открытоугольной глаукомы
У большинства пациентов причиной нарушения стала генетическая предрасположенность. Установлено, что при наличии глаукомы у родителей, братьев или сестер, вероятность появления нарушений повышается в 3-4 раза. Открытоугольная глаукома наследуется по полигенному типу, то есть при изменении условий среды признаки болезни могут не проявить или проявиться в слабом виде. Это делает возможной и очень важной профилактику полигенных заболеваний.
Предпосылок к глаукоме множеством, но пусковые факторы на данный момент медициной не установлены. Поэтому представление об этиологии открытоугольной глаукомы остается размытым. Считается, что важную роль в развитии болезни играет блокада склеральной пазухи.
Какие аномалии развития глаза могут вызывать глаукому:
- уменьшение угла наклона Шлеммова канала;
- патологии крепления склеральной шпоры, а иногда еще и цилиарной мышцы;
- низкая дифференциация склеральной споры.
Как правило, такие аномалии с возрастом усугубляются. Человек может сам поспособствовать развитию глаукомы, принимая глюкокортикоиды длительное время. Эти препараты снижают проницаемость трабекулярной сети и угнетают отток водянистой влаги. Важным фактором также является нарушение механизмов кровообращения в зоне диска зрительного нерва.
При каких заболеваниях повышается риск развития глаукомы:
- атеросклероз;
- близорукость;
- сахарный диабет;
- гипертоническая болезнь;
- серьезные нарушения метаболизма.
Симптоматика открытоугольной глаукомы
Скорость развития болезни и симптомы зависят от формы глаукомы. Особенности клинической картины определяются причинами повышения внутриглазного давления.
Формы открытоугольной глаукомы:
- Простая первичная. Для этой формы характерно поражение обоих глаз. На раннем этапе развития болезни симптомы, как правило, не проявляются. В дальнейшем отмечаются субъективные признаки: снижение аккомодации, радужные круги в поле зрения при взгляде на источники света, затуманенность зрения, эффект мерцания. Непосредственно во время приступа глаукомы пациенты жалуются на головные боли, распространяющиеся на глаза и брови.
- Псевдоэксфолиативная. Обычно эту форму диагностируют у людей, которые имеют в анамнезе эксфолиативный синдром. Заболевание характеризуется отложением слоя амилоидоподобного вещества в переднем полюсе глаза. Нарушение метаболизма в организме приводит к отложению псевдоэксфолиаций на цилиарном теле и поверхности хрусталика. Это отложения белкового происхождения, которые могут заблокировать дренажную систему. Наличие псевдоэксфолиаций также указывает на слабость связочного аппарата хрусталика. Установить наличие глаукомы можно по изменению контура зрачка, дрожи хрусталика при движении глаз, депигментации центра радужки. Псевдоэксфолиативная глаукома отличается от других форм более высокими значениями внутриглазного давления.
- Пигментная. Эта форма глаукомы развивается при попадании пигмента радужки в область роговично-склеральной перегородки посредством оттока внутриглазной жидкости. Даже у здорового человека пигмент из радужки вымывается и скапливается в дренажной сети угла переднего отрезка глаза, но при глаукоме его в разы больше.
- Глаукома нормального давления. В подавляющем большинстве случаев эту форму диагностируют у людей старше 35 лет, и нарушение функциональности глаз происходит в разной степени. Заболевание развивается при нормальных значениях давления и открытом угле передней камеры, а причиной становится артериальная гипертензия из-за спазма сосудов.

Диагностика глаукомы
Даже первичный офтальмологический осмотр позволяет заподозрить глаукому при ее наличии. Основной диагностики открытоугольной глаукомы является измерение внутриглазного давления по методикам тонометрии, суточной тонометрии, эластотонометрии. С их помощью офтальмолог может фиксировать изменения на протяжении дня и при определенных условиях.
Для уточнения диагноза проверяют состояние глазного дна, угол передней камеры и обследуют поле зрения. Открытоугольная глаукома провоцирует сужение полей зрения и появление скотом (парацентральные, скотомы Бьеррума). Сужение полей развивается с половины от носа.
Методы диагностики открытоугольной глаукомы:
- тонометрия (измерение внутриглазного давления);
- офтальмоскопия (осмотр глазного дна);
- периметрия (обследование полей зрения);
- оптическая когерентная томография (высокоинформативный метод обследования сетчатки и зрительного нерва);
- гониоскопия (визуализация угла передней камеры и области роговично-склеральной трабекулы для выявления склерозивных изменений и усиленной пигментации).
При осмотре глазного дна видны бледность и значительное расширение сосудистой воронки ДЗН. Стремительное прогрессирование открытоугольной глаукомы провоцирует атрофию второй пары черепных нервов и сплетений сосудов в глазном яблоке. Впоследствии развивается кольцо препапилярной атрофии.
Оптическая когерентная томография и сканирующая офтальмоскопия позволяют детальнее изучить патологический процесс. Дифференциальную диагностику проводят с сенильной катарактой.
Консервативное лечение открытоугольной глаукомы
Врач должен выбирать стратегию лечения исходя из стадии глаукомы и типа ее течения. Возможно консервативное, лазерное и хирургическое снижение внутриглазного давления.
Чтобы повлиять непосредственно на причину открытоугольной глаукомы, пациенту назначают гипотензивные препараты для улучшения оттока глазной жидкости. Для этого подходят простагландины (Травопрост, Латанопрост) и М-холиномиметики (пилокарпина гидрохлорид).
Для угнетения секреции внутриглазной жидкости необходимо принимать адреноблокаторы (Проксодолол, Тимолол), ингибиторы карбоангидразы (Диакарб), альфа-2-агонисты (Бримонидин). В комплексе также назначают осмотические диуретики вроде Маннитола.
Задача нейропротекторной терапии при глаукоме заключается в защите нейронов сетчатки и нервных волокон зрительного нерва. Для этих целей назначают витамины, флавоноиды (альфа-токоферол, гамма-аминомасляная кислота), блокаторы каналов кальция (Нифедипин), неферментные антиоксиданты.

Лазерная терапия глаукомы
Показания к лазерному лечению при открытоугольной глаукоме очень ограничены. Лазерную иридэктомию проводят лишь при узком роговично-склеральном угле, а трабекулопластику – при неэффективности консервативных методов.
Лазерная иридэктомия подразумевает создание на периферии радужки небольшого отверстия, которое позволяет устранить функциональный зрачковый блок и нормализовать внутриглазное давление. Такую операцию проводят при 1-3 стадиях первичной открытоугольной глаукомы, когда имеется выраженная подвижность иридохрусталиковой диафрагмы.
Иридэктомию проводят в амбулаторных условиях с применением местной анестезии. На глаз пациента устанавливают гониолинзу, которая будет фокусировать луч лазера на выбранный участок радужки. Обычно для прокалывания выбирают верхний сектор радужки.
Возможные осложнения:
- формирование несквозного отверстия;
- кровотечения;
- помутнение роговицы;
- повреждение капсулы хрусталика;
- эффект второго зрачка.
Во избежание осложнений врач должен провести гониоскопию перед процедурой и добиться максимального сужения зрачка непосредственно перед операцией. При правильном проведении и отсутствии осложнений лазерная иридэктомия оказывается эффективной в 95% случаев.
Лазерная трабекулопластика считается самым безопасным и эффективным лазерным методом лечения глаукомы на сегодняшний день. Операция позволяет нормализовать давление даже у тех пациентов, которые плохо отвечают на лечение антиглаукоматозными каплями.
Хотя такая лазерная операция не может вернуть остроту и качество зрения, она останавливается прогрессирование глаукомы и предотвращает тяжелые осложнения, в том числе слепоту. Вмешательство также проводят амбулаторно. С помощью лазерного луча на трабекулярную сеть – часть дренажной системы – наносят крошечные точечные ожоги. Процедура занимает примерно 30 минут.
Лазерная трабекулопластика показана при первичной открытоугольной или узкоугольной глаукоме после иридотомии. Эффективность операции высока, но возможно неполное выполнение с необходимостью повторного вмешательства. У некоторых пациентов через 2 года отмечается критическое повышение ВГД. В таких случаях назначают обычную операцию.

Возможные осложнения трабекулопластики:
- инфицирование;
- аллергическая реакция;
- временный скачок внутриглазного давления (в первую неделю после операции);
- недостаточная результативность (у 12% пациентов).
Хирургическое лечение глаукомы
Оперативное лечение открытоугольной глаукомы предполагает синустрабекулэктомию. Это непроникающая фильтрующая операция, которую проводят в несколько этапов. Обычно перерыв между операциями составляет 4-6 недель.
В ходе операции врач создает новый путь для оттока внутриглазной влаги из обеих камер глазного яблока. Под склерой и слизистой создается фильтрационная подушка, которая стабилизирует давление. Модификацией техники считается имплантация под склеральный лоскут мини-шунта, то есть миниатюрного дренажа. Благодаря его конструкции обеспечивается стабильный отток жидкости.
После операции глаз закрывают повязкой на несколько дней. Терапия каплями обязательна. Поверхностные швы снимают через 7-10 дней. В период реабилитации рекомендуется ограничить потребление соли и маринованной пищи, а также алкоголя. Нельзя тереть глаза в течение 10 дней. Важно защищать прооперированную область от воды и пыли. Спать рекомендуется на боку, противоположном от глаза, в которое проводилось вмешательство. Во избежание травм лучше ограничить физическую активность.
Преимущества синустрабекулэктомии:
- пациент возвращается домой почти сразу после операции;
- процедура оперирования одного глаза занимается 20 минут;
- безболезненность;
- быстрая реабилитация (1-3 недели);
- отсутствие постельного режима;
- минимальные ограничения в период восстановления.
Положительный эффект после синустрабекулэктомии отмечается в 60-80%. У остальных пациентов возникает необходимость повторить операцию. После лечения проходить обследования нужно дважды в год, чтобы вовремя выявить осложнения и другие нарушения в работе зрительной системы.

Прогноз и профилактика
Несмотря на то, что даже современные методы лечения не позволяют избавиться от глаукомы навсегда, терапия помогает сохранить зрение и обеспечить комфортную жизнь пациенту. Даже если глаукома не сопровождается выраженными симптомами, нельзя отказываться от лечения, ведь патология постоянно прогрессирует и на позднем этапе развития приводит к необратимой слепоте.
Факторы риска:
- возраст от 40 лет;
- наличие глаукомы у родственников;
- рефракционные нарушения;
- сахарный диабет;
- наличие псевдоэксфолиаций;
- длительная терапия кортикостероидами (лечение бронхиальной астмы, аутоиммунных заболеваний);
- сбои в центральном кровообращении (гиперт