Пересадка роговицы ограничения после операции
Кератопластика – хирургическая операция по пересадке роговой оболочки при кератоконусе необходима примерно 10–20% пациентов. Суть этой операции состоит в удалении пораженной кератоконусом части роговицы и замене ее донорской роговой оболочкой. Процент успешности кератопластики и обретения пациентом хорошего зрения составляет приблизительно 90%, что является довольно высоким показателем.
Восстановление зрения происходит обычно не сразу после операции. Иногда это требует нескольких недель, а в некоторых случаях процесс занимает до 12 месяцев.
Необходимо также знать, что процент выживаемости пересаженной роговой оболочки составляет 74% после 5 лет после операции, 64% после 10 лет, 27% после 20 лет, а через 30 лет – всего 2%. Операция, при которой удаляется только небольшая часть роговицы (частичная кератопластика), позволяет снизить риск отторжения траснплантата. Высокая квалификация хирургов, выполняющих кератопластику, обеспечивает хорошие результаты операций.
Все показания к проведению сквозной кератопластики
- Оптическая кератопластика выполняется с целью улучшения остроты зрения при псевдофакичной буллезной кератопатии, кератоконусе, дистрофии, дегенерации, рубцовых поражениях.
- Пластическую кератопластику могут применять, когда необходимо восстановление или сохранение целостности роговой оболочки при тяжелых структурных изменениях, к примеру, в случае десцеметоцеле или истончения стромы.
- Терапевтическую кератопластику используют при отсутствии эффекта от лечения для замещения инфицированной ткани роговой оболочки.
- Косметическую кератопластику в редких случаях применяют для коррекции внешнего вида глаза.
ВАЖНО! Сквозная кератопластика при кератоконусе и других заболеваниях глаз является сложной, дорогостоящей операцией с множеством осложнений. Однако, большинство глазных клиник России не предлагают своим пациентам альтернатив: передней глубокой послойной кератопластики (DALK) и вариантов задней кератопластики (DLEK, DSEK, DMEK).
Если вам рекомендовали пересадку роговицы, как единственный оставшийся способ лечения кератоконуса, рекомендуем получить консультацию профессора Шиловой Татьяной Юрьевной, которым разработана уникальная авторская методика послойной кератопластики, с сохранением собственной роговицы пациента, которая позволяет избежать сквозной пересадки, при этом значительно повысить зрение и остановить кератоконус!
В нашем офтальмологическом центре имеются необходимые трансплантаты, технологии и специалисты, чтобы предложить пациенту именно тот вариант, который будет эффективен именно в его случае и гарантированно сохранит зрение!
Роговичный трансплантат (донорская ткань)
Ранее были достаточно большые трудности с пересадкой роговицы, т.к. осуществление забора ткани у донора проводилось не позднее 24 часов с момента смерти. Для этих целей не используют роговицы младенцев, поскольку они обладают большой податливостью, которая обусловливает формирование высокого астигматизма. Роговые оболочки пожилых людей (старше 70 лет) имеют низкую плотность эндотелиальных клеток, поэтому также считаются непригодными. Перед операцией донорская ткань проходит обследование, как минимум, при помощи щелевой лампы, а лучше всего – с использованием зеркальной микроскопии.
Противопоказано использовать роговицу в следующих случаях:
- Неизвестна причина смерти.
- При наличии у донора инфекционных заболеваний ЦНС (системного склеротизирующего панэнцефалита, прогрессивной мультифокальной лейкоэнцефалопатии).
- При наличии у донора некоторых системных инфекций (СПИДа, вирусного гепатита, сифилиса, септицемии).
- При наличии у донора лейкемии и диссеминированной лимфомы.
- При наличии у донора заболеваний глаз (злокачественных образований, воспалений в активной стадии) и после перенесенных операций на глазах.
В настоящее время в большинстве клиник используется «Биотрансплантант роговичный» — специальным образом обработанная донорская роговица, которая может храниться достаточно продолжительное время, что позволяет офтальмологическим центрам, занимающимся сквозной кератопластикой иметь необходимый запас материала.
Прогноз операции по пересадке роговицы
На некоторые факторы необходимо обратить внимание перед кератопластикой, поскольку они могут ухудшать прогноз операции. К таковым относятся:
- Аномалии век (блефарит, энтропия, эктропия, трихиаз). Он должны быть исправлены до кератопластики.
- Воспаления конъюнктивы (прогрессирующие или рецидивирующие), например глазной рубцовый пемфигоид, атрофический конъюнктивит.
- Дисфункции слезной пленки.
- Выраженные васкуляризация стромы или истончение предполагаемого ложа.
- Увеит.
- Передние синехии.
- Отсутствие чувствительности роговой оболочки или воспаление роговицы.
- Некомпенсированная глаукома.
Наиболее благоприятными для кератопластики являются ограниченные рубцовые поражения, дистрофия и кератоконус.
Техника кератопластики при кератоконусе
1. Определение размера трансплантата производится перед операцией с использованием щелевой лампы и во время операции при помощи прикладывания трепанов разного диаметра. Идеальный диаметр лоскута – 7,5 мм. При меньшем его размере есть вероятность развития впоследствии высокого астигматизма, а в случае лоскутов диаметром 8,5 мм и больше существует предрасположенность к формированию в послеоперационном периоде васкуляризации, синехии и гипертензии глаза.
2. Трепанация донорской роговой оболочки осуществляется из подготовленного предварительно корнеосклерального лоскута, который помещается в вогнутый тефлоновый блок эндотелием кверху.
Диаметр трансплантата должен превышать размер зоны трепанации глаза пациента на 0,25 мм. Это необходимо для обеспечения герметичности, минимизации послеоперационного уплощения роговой оболочки и вероятности развития глаукомы.
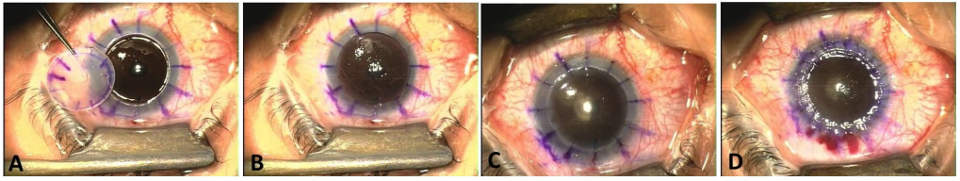
3. Пораженная ткань удаляется осторожно, чтобы избежать повреждения радужки и хрусталика трепаном:
а) защита хрусталика производится путем создания пилокарпинового миоза перед операцией, а во время ее – введением вискоэластика;
б) возможно выполнение разреза роговой оболочки реципиента ручным трепаном, автоматическим или вакуумным. При использовании вакуумного трепана снижается скольжение, поскольку он плотно прилегает к поверхности. Быструю декомпрессию глаза, создающую риск выпадения глазных оболочек и экспульсивной геморрагии, можно исключить при неполной трепанации и использовании алмазного ножа для последующего вскрытия передней камеры.
в) завершение разреза производится ножом или ножницами.
4. Монофиламентным нейлоном 10/0 производится фиксация донорской ткани. Роговая оболочка прошивается практически на всю глубину таким образом, чтобы отсутствовало зияние глубоких краев раны, и была сопоставлена десцеметова мембрана:
а) вначале накладываются 4 узловых шва;
б) после этого накладываются либо дополнительные узловые швы, либо круговой непрерывный шов, либо их комбинация.
5. Вискоэластик замещается физиологическим раствором (сбалансированным солевым раствором).
Видео сквозной кератопластики при кератоконусе
После операции
1. Местная терапия:
а) Для снижения риска иммунной реакции отторжения вживленного трансплантата применяются стероиды. В течение нескольких недель назначают 4 раза в день, а затем, в зависимости от состояния глаза, понижают дозу. В дальнейшем, как правило, стероиды применяют в малых дозах (к примеру, 1 раз в день) в течение года или более;
б) Назначаются мидриатики 2 раза в день на протяжении двух недель или дольше, при наличии признаков увеита.
2. Если в анамнезе наличествует герпесвирусный кератит, для профилактики его рецидива внутрь назначается ацикловир.
3. Удаление швов производится после приживления трансплантата, как правило, через 9–12 месяцев. Однако у пожилых пациентов процесс приживления может занимать значительно большее время.
4. Для повышения остроты зрения у пациентов с астигматизмом могут потребоваться жесткие контактные линзы, но их можно применять только после полного удаления швов.
Возможные осложнения кератопластики
- К ранним осложнениям относятся: задержка эпителизации, наружная инфильтрация, раздражение от выступающих швов (которое может стать причиной капиллярной гипертрофии), мелкая передняя камера, увеит, выпадение радужки, повышение внутриглазного давления и инфицирование.
- Поздние осложнения: астигматизм, расхождение краев раны, первичный патологический процесс с вовлечением трансплантата, возникновение ретрокорнеальной мембраны, кистовидный отек макулы и глаукома.

Отторжение трансплантанта
Признаком ранней несостоятельности является помутнение лоскута с первого дня после кератопластики. Причиной могут быть эндотелиальная дисфункция, обусловленная дефектом ткани донора, или операционная травма.
К поздней несостоятельности приводит иммунная реакция отторжения трансплантата, возникающая в течение 6 месяцев после кератопластики в 50% всех случаев или в течение 1 года.
Процесс отторжения может затрагивать как эпителий, так и эндотелий:
а) Характерными признаками эпителиального отторжения являются линейные помутнения эпителия, которые относительно бессимптомны и имеют не особенно значительные отдаленные последствия. В дальнейшем возникает множество мелких субэпителиальных инфильтратов, сходное по клинической картине с аденовирусным кератитом, чему может сопутствовать умеренный ирит. Интенсивная местная терапия стероидами, как правило, останавливает прогрессирование этого процесса.
б) Эндотелиальное отторжение является более серьезным, так как иммунный процесс повреждает клетки эндотелия, вследствие чего они не могут регенерировать. Результатом может стать постоянный отек роговой оболочки. Первыми характерными признаками эндотелиального отторжения являются ирит и воспаление в области контакта роговицы и трансплантата. После этого возникают линейные отложения преципитатов, и развивается отек роговой оболочки. Терапия заключается в интенсивных инстилляциях и парабульбарных инъекциях стероидов, в некоторых случаях требуется системное применение иммуносупрессоров.
Стоит отметить, что даже при успешно проведенной кератопластике и отсутствии осложнений многим пациентам необходимо ношение контактных линз, как правило, жестких газопроницаемых, для коррекции зрения из-за неровности роговой оболочки и высокого астигматизма.
Назначать контактные линзы можно только по завершении стабилизации зрения, для чего требуется обычно несколько месяцев после операции. Хотя в некоторых случаях этот период может значительно варьироваться.
Цены на кератопластику при кератоконусе
Стоимость операции в других клиниках может состоять из двух частей: цены биотрансплантанта и самого хирургического вмешательства. Мы указываем полную цену за операцию. При этом на конечную цифру влияет только сложность операции — будет ли при этом меняться помутневший хрусталик на искусственную линзу (ИОЛ), имплантироваться радужка или проводиться другие сопутствующие реконструктивные вмешательства.
- Сквозная кератопластика первой категории сложности — 300 000 рублей
- Сквозная кератопластика второй категории сложности — 500 000 рублей
Цена указана с учетом донорского трансплантата.
Если стоимость операций кажется Вам высокой, то примите во внимание что мы предоставляем возможность фемтосекундого сопровождения хирургии. Помимо профессора ШИЛОВОЙ ТАТЬЯНЫ ЮРЬЕВНЫ, Вашим лечащим врачом может быть ведущий офтальмолог Германии — профессор ВАЛЬТЕР СЕКУНДО, который является специалистом с беспреценденто высоким показателем успешности проведенных операций. Желание съэкономить может обернуться необходимостью повторных пересадок или полной потерей зрения.
Источник
В данном информационном листе, содержатся послеоперационные рекомендации пациенту, который перенес пересадку роговицы глаза (сквозную кератопластику): что можно и что нельзя делать после трансплантации.
Следует помнить о возможности отторжения организмом чужеродной ткани при любой трансплантации, в том числе и после операции по пересадке роговицы глаза. Поэтому, чтобы подавить эту естественную реакцию организма требуется регулярное и аккуратное использование назначенных Вам глазных капель не менее чем в течение полугода после операции. Даже если оперированный глаз не причиняет Вам беспокойства и ощущается совершенно здоровым, необходимо продолжать использовать капли в течение всего рекомендованного срока.
Схема применения противовоспалительных капель:
- Первый и второй месяц – 4 раза в день;
- Третий и четвертый месяц – 2 раза в день;
- Пятый и шестой месяц – 1 раз в день.
Внимание! Для того чтобы избежать реакции отторжения следует помнить, что этот процесс может случиться даже спустя годы после перенесенной операции. Следует незамедлительно обратиться лечащему врачу нашего центра или к офтальмологу по месту жительства, если вы обнаруживаете у себя один или несколько из следующих симптомов:
- Внезапно снизилась острота зрения;
- Наблюдается покраснение глаза, перенесшего операцию;
- В оперированном глазе возникает боль;
- Проявляется светобоязнь.
В случае своевременного и адекватного лечения все нарушения можно быстро устранить. Не следует затягивать с обращением к врачу, это может повлечь за собой необратимую потерю зрения.
Необходимо строго соблюдать следующие правила:
- В течение 2 месяцев после операции воздерживаться от деятельности, связанной с физическим напряжением.
- Отказываться от посещения бани в течение 2 месяцев после пересадки.
- Тщательно оберегать оперированный глаз от травм.
- В течение 2 месяцев после трансплантации рекомендуется спать на стороне, противоположной оперированному глазу.
Не следует забывать, что глаз, перенесший операцию гораздо более чувствителен к травме, чем здоровый орган. Если Вы занимаетесь спортом, связанным с возможностью травмы (например, теннис и др.), обязательно носите защитные очки.
После операции
- Возможно возникновение светобоязни или искажения зрения сразу после операции. Для защиты глаз используйте солнцезащитные очки.
- На протяжении двух месяцев после операции возможны постоянные изменения зрения. Это нормальный процесс заживления, не стоит ожидать идеального зрения сразу после операции.
- Полное зарастание роговой оболочки требует довольно много времени – не менее года. Удерживающие донорскую роговицу швы снимаются примерно по прошествии года, точную дату Вы узнаете у врача во время контрольного визита.
- Корректирующие зрение очки Вам выпишет оптометрист или офтальмолог по месту жительства.
- Осложнениями реакции отторжения могут быть глаукома, внутриглазное гнойное воспаление и катаракта.

Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры патологической анатомии и патологической физиологии, для Операция.Инфо ©
Кератопластика – это операция пересадки донорской роговицы тем пациентам, у которых никакие консервативные методы лечения не могут устранить проблемы с роговой оболочкой.
Роговица – часть наружной оболочки глаза. Она представляет собой тонкую прозрачную сферичную мембрану перед зрачком и радужной оболочкой. Диаметр ее примерно 11,5 – 12 мм. Толщина ее в центре 0,5 мм, по краям – до 1 мм. Роговица – сложная структура, она состоит из пяти слоев:

структура роговицы глаза
Наружный многослойный эпителий. Наружный эпителий неороговевающий, способен к быстрой регенерации, поэтому при повреждении только эпителиального слоя рубцов не образуется.
- Мембрана Боумена – поверхностный слой стромы, передняя пограничная мембрана. Это бесклеточная структура, при ее повреждении образуется рубец.
- Строма. Занимает 90% толщины роговицы. Состоит из параллельно расположенных волокон коллагена, между которыми расположены молекулы хондроитинсульфата.
- Десцеметова мембрана.
- Эндотелий. Это внутренний слой эпителия, состоит из одного слоя клеток и не способен к регенерации.
Роговица не имеет собственных сосудов, зато прекрасно иннервирована: почти к каждой клетке эпителия подходит нервное волокно. Обмен веществ в роговице осуществляется непосредственно при взаимодействии с окружающим воздухом снаружи и жидкостью передней камеры изнутри.
Отсутствие сосудов в роговице неблагоприятно сказывается на репаративных процессах в ней, но в то же время – это благоприятный фактор для трансплантации. Роговица в трансплантологии – самая благодарная ткань, отторжение ее происходит намного реже, чем других органов и тканей.
Заболевания роговицы
Роговица – это первая линза, через которую лучи света попадают в наш глаз. В то же время роговица первая принимает на себя все агрессивные воздействия окружающей среды, поэтому заболевания роговой оболочки встречаются очень часто. Кроме того, роговица анатомически тесно связана с конъюнктивой, склерой и сосудистой оболочкой глаза, поэтому при инфекциях этих оболочек она также часто вовлекается в этот процесс.

помутнение роговицы
Заболевания и травмы роговой оболочки имеют своим исходом помутнение или рубец, что приводит к нарушению прозрачности и снижению зрения. До 50% причин слепоты – это помутнения роговицы.
В мире 40 млн пациентов нуждаются в пересадке роговицы.
Заболевания роговицы классифицируются:
1.Аномалии развития.
- Приобретенные.
- Врожденные.
2. Дистрофические процессы.
- Врожденные.
- Приобретенные.
3. Воспалительные заболевания (кератиты).
4. Опухоли.
Обследования перед операцией
Исследуют роговицу биомикроскопическим методом. С помощью щелевой лампы можно выявить характер, размеры и глубину патологии, рассмотреть слои роговицы.
Используют также специальные методы:
- Пахиметрия – измерение толщины роговицы.
- Видеокератоскопия.
- Соскоб роговицы с последующим микробиологическим исследованием.
- Биопсия роговицы.
Виды кератопластики
В зависимости от толщины пересаживаемого лоскута (полной или частичной) кератопластика бывает:

виды кератопластики
Сквозная. Больная роговица полностью заменяется донорской.
- Послойная (задняя или передняя). Донорской тканью замещается не вся масса роговицы, а только часть.
По цели операции:
- Оптическая пересадка – замена помутневшей роговицы на прозрачную с целью восстановления прохождения световых лучей и улучшения зрения.
- Лечебная – для лечения кератитов, при неэффективности консервативного лечения.
- Пластическая – замена дистрофически измененной роговицы при ее истончении.
- Косметическая – замена помутневшей роговицы только с косметической целью, на слепом глазу.
Показания к кератопластике
- Кератоконус.
- Дистрофии, дегенерации.
- Рубцы роговицы.
- Бессосудистое бельмо.
- Тяжелые кератиты.
- Врожденные аномалии.
- Буллезная кератопатия.

Донорский материал
Забор роговицы у донора проводится в течение суток после смерти. Перед взятием ткани проводят предварительный осмотр с помощью биомикроскопии. Роговицу не забирают в случаях:
- Смерти от неизвестной причины.
- Если известно о наличии у умершего инфекций: ВИЧ, гепатиты, генерализованная инфекция крови, сифилис.
- У умерших от заболеваний крови.
- У младенцев.
- У лиц старше 70 лет.
- У умерших от инфекционных заболеваний мозга и мозговых оболочек.
- При наличии воспалительных или опухолевых заболеваний глаз.
Трепанацию донорской роговицы производят максимально широко, потом перед пересадкой из нее выкраивают лоскут необходимого размера. Трансплантат помещают в специальный контейнер и хранят в жидкой консервирующей среде. Жизнеспособность роговицы в такой среде сохраняется до 5-7 дней.
Ткань роговицы проверяют на наличие инфекций, производится микроскопия, определение оптической чистоты и жизнеспособности.
Хранятся трансплантаты в глазных банках, имеющихся в крупных офтальмологических центрах.
Ввиду недостаточно согласованного законодательства забор роговицы от доноров не проходит в тех объемах, которые необходимы для обеспечения всех нуждающихся в пересадке.
В глазных банках ведутся листы ожидания пациентов. При появлении подходящей ткани пациент срочно вызывается на операцию.
Подготовка к кератопластике
Пациент тщательно обследуется перед операцией в стандартном объеме. При наличии хронических заболеваний необходима консультация узких специалистов и проведение лечения для достижения компенсации жизненно важных функций.

При наличии заболеваний глаз, которые могут неблагоприятно повлиять на прогноз после пересадки, также проводится их лечение. Это такие заболевания:
- Аномалии век.
- Воспалительные заболевания конъюнктивы и склеры.
- Увеит.
- Некомпенсированная глаукома.
Лечение инфекционного поражения глаза очень важно, так как пересаженный трансплантат может также воспалиться. Перед операцией производят посев отделяемого из конъюнктивы, выявляют возбудитель и чувствительность к антибактериальным препаратам. Начинают лечение с антибиотика широкого спектра действия, затем корректируют с учетом результатов посева.
При вирусных поражениях назначаются противовирусные препараты внутрь и наружно.
Ход операции сквозной кератопластики
Операцию проводят обычно под общим наркозом, иногда возможно проведение и под местной анестезией.
Веки фиксируются векорасширителями.
Перед удалением роговицы определяют размер необходимого трансплантата, прикладывая трепаны разного размера (от 7 до 8,5 мм). Размер пересаженного лоскута должен быть на 0,25 мм больше по диаметру зоны трепанации.
Необходимый лоскут выкраивают из корнеосклерального заготовленного лоскута.
Для защиты хрусталика закапывают в глаз пилокарпин (для сужения зрачка).
Производят удаление пораженной роговицы реципиента. Разрез роговицы осуществляют ручным или вакуумным трепаном (круговой нож). Трепаном обычно производят неполный разрез, завершают его алмазным ножом и ножницами.

ход операции
После удаления роговицы возможно проведение необходимых манипуляций в передней камере глаза: рассечение рубцов и спаек, пластика радужки, удаление помутневшего хрусталика с имплантацией интраокулярных линз, передняя витрэктомия.
Затем прикладывается донорский трансплантат и фиксируется к роговице реципиента сначала четырьмя узловыми швами, а затем непрерывным швом. Используется тончайшая шелковая или нейлонная нить.
Передняя камера заполняется физраствором. После операции под конъюнктиву вводится раствор антибиотика и глюкокортикоида.
Видео: cквозная кератопластика
Послойная кератопластика
Послойная кератопластика применяется в тех случаях, когда поражены не все слои роговицы.
В таком случае роговицу рассекают до середины или до ¾ толщины, затем производят расслоение ее (вручную или автоматическим кератотомом). Роговицу донора также расслаивают до нужного слоя.
Трансплантат фиксируют непрерывным швом.
Относительно новые виды послойной кератопластики – глубокая передняя послойная кератопластика и эндотелиальная (задняя) кератопластика.
- Глубокая передняя кератопластика – это вид операции, при котором удаляется почти вся толщина роговицы, кроме десцеметовой мембраны и эндотелия. Сохранение собственного эндотелия уменьшает риск отторжения донорской ткани.
- Задняя послойная кератопластика – это замена только задних слоев роговицы. Производится в случаях поражения роговой оболочки со стороны эндотелия.
Послойная кератопластика технически сложнее сквозной, но риск отторжения трансплантата при ней значительно ниже. Применение фемтосекундного лазера облегчает расслоение роговицы на нужном уровне, поэтому с внедрением данной технологии показания к послойной кератопластике все более расширяются.
Видео: послойная кератоплатика
Лазерная кератопластика
Наиболее передовая технология кератопластки на сегодняшний день – это фемтосекундная лазерная кератопластика. Эта технология стала впервые применяться в 90-х годах 20-го века.
 Фемтосекундный лазер – это высокоскоростной лазер с минимальным по времени периодом воздействия (1 фемтосекунда – это одна квадриллионная часть секунды). За эту долю секунды производится выброс тепловой энергии огромной мощности, образуются пузырьки газа, которые мягко отслаивают ткань на заданном уровне, причем уровень можно задать довольно точно в любом самом микроскопическом размере. При этом окружающие ткани не страдают.
Фемтосекундный лазер – это высокоскоростной лазер с минимальным по времени периодом воздействия (1 фемтосекунда – это одна квадриллионная часть секунды). За эту долю секунды производится выброс тепловой энергии огромной мощности, образуются пузырьки газа, которые мягко отслаивают ткань на заданном уровне, причем уровень можно задать довольно точно в любом самом микроскопическом размере. При этом окружающие ткани не страдают.
При заборе роговицы у донора фемтосекундный лазер делает идеально точный и ровный разрез заданных размеров. Контур края роговичного лоскута также может быть задан с помощью компьютера. Применяются прямой, грибовидный, шляповидный, зигзагообразный профиль.
При удалении поврежденной роговицы у реципиента также можно задать ожидаемые размеры трепанации роговицы. Край получается идеально ровный. Донорская роговица подшивается зведообразным швом. Рассчитанные на компьютере размеры роговичного лоскута минимизируют в дальнейшем развитие послеоперационного астигматизма и глаукомы.
Лазерная кератопластика длится около 40 минут, проводится в крупных специализированных центрах, может проводиться в амбулаторных условиях под местной анестезией.
Основные преимущества лазерной кератопластики:
- Идеально ровный край пересаживаемой роговицы способствует более быстрому заживлению без рубцов.
- Заданные параметры размеров трансплантата позволяют минимизировать развитие деформаций роговицы.
- Уменьшается риск инфекционных осложнений.
- Операция менее травматична, в связи с этим сокращаются сроки реабилитации.
Послеоперационный период
Несколько дней после операции пациент находится под наблюдением. Ему назначаются гормоны (дексаметазон внутривенно и субконъюнктивально), антибиотики, заживляющие препараты.
На несколько дней глаз закрывается повязкой.

пересадка помутненной роговицы
После выписки пациенту даются рекомендации инстилляций в конъюнктивальную полость:
- Растворов гормонов для снижения реакции отторжения трансплантата. Стероидные гормоны назначают по убывающей схеме в течение года.
- Растворов антибиотиков.
- Слезозаменителей.
- Геля декспантенола.
Период реабилитации после операции длится до года. Зрение восстанавливается не сразу. Какое-то время пациент ощущает искажения видимых образов и светобоязнь. Средние сроки стабилизации зрения – 2-3 месяца, иногда – больше.
На период реабилитации врач подбирает временные корригирующие очки.
В течение нескольких месяцев после операции необходимо соблюдать некоторые ограничения и рекомендации:
- Не выполнять тяжелую физическую работу.
- Избегать яркого света, носить солнцезащитные очки.
- Избегать контакта с респираторными инфекциями.
- Не париться в бане.
- Не тереть, не давить на глаза.
- Не спать на боку со стороны прооперированного глаза и на животе.
- Избегать загрязненных помещений и пыли.
- Строго применять назначенные капли.
Швы снимаются в сроки 9-12 месяцев после операции.
Возможные осложнения кератопластики
1. Ранние осложнения.
- Плохое заживление раны.
- Раздражение от швов.
- Фильтрация жидкости через швы.
- Выпадение радужки.
- Увеит.
- Присоединение инфекции.
- Повышение внутриглазного давления.
2. Поздние осложнения.
- Астигматизм (это состояние неравномерной кривизны роговицы).
- Глаукома.
- Несостоятельность швов.
- Переход первичного патологического процесса на трансплантат.
- Отторжение донорской роговицы.
Отторжение трансплантата
 Отторжение пересаженного роговичного лоскута происходит в 5 – 30% случаев. Иногда несостоятельность трансплантата может возникнуть уже через несколько дней после операции (ранняя реакция). В этих случаях наблюдается быстрое помутнение пересаженной ткани.
Отторжение пересаженного роговичного лоскута происходит в 5 – 30% случаев. Иногда несостоятельность трансплантата может возникнуть уже через несколько дней после операции (ранняя реакция). В этих случаях наблюдается быстрое помутнение пересаженной ткани.
В 50% случаев реакция отторжения возникает в течение 6 месяцев после операции. Реже, но возможна реакция отторжения и в более поздние сроки (через несколько лет).
Различают эпителиальное и эндотелиальное отторжение. Эпителиальное отторжение начинается с поверхностного эпителия и протекает более благоприятно, легко поддается местному лечению.
Эндотелиальное отторжение прогностически более неблагоприятно, так как эндотелий практически не регенерирует.
Основные симптомы:
- Боль в глазу.
- Резкое снижение остроты зрения.
- Покраснение глаза.
- Повышенная чувствительность к свету.
При подозрении на реакцию отторжения применяют иммуносупрессивную терапию. При неэффективности – возможна повторная кератопластика или кератопротезирование.
Отзывы пациентов
Отзывы пациентов, перенесших кератопластику, в основном положительные. Острота зрения повышается в 95% случаев, хотя и не всегда до ожидаемого уровня. Некоторым людям кератопластика просто вернула возможность видеть свет.

Стоимость
Кератопластика относится к высокотехнологичной медпомощи. Данную операцию можно провести бесплатно при получении квоты в региональном Министерстве здравоохранения.
Цены на проведение платной кератопластики разнятся в зависимости от вида операции, ранга клиники, применяемого оборудования, объема вмешательства. В среднем стоимость кератопластики – от 100 тысяч рублей. Примерно столько же стоит и донорский материал.
Источник


