Передняя ишемическая нейропатия глаза лечение

Описание
Передняя ишемическая нейропатия — острая ишемия переднего отрезка зрительного нерва, которая приводит к быстрому и стойкому снижению зрительных функций, развитию полной или частичной атрофии зрительного нерва.
Передняя ишемическая оптическая нейропатия, сосудистый псевдопаниллия, сосудистая оптическая нейропатия.
Н47 Другие болезни зрительного [2-го] нерва и зрительных путей.
Н47.1 Отёк диска зрительного нерва неуточнённый.
Передняя ишемическая оптическая нейропатия — одна из самых частых причин внезапной слепоты или резкого снижения зрения у лиц старше 50 лет. Передняя ишемическая нейропатия, не связанная с артериитом, встречается в 6 раз чаще по сравнению с развившейся на фоне системного васкулита. Распространённость заболевания составляет 2.3-10,2 на 100 000 населения старше 50 лет. Мужчины страдают в 5 раз чаще, чем женщины.
Первичная профилактика передней ишемической нейропатии — комплекс мероприятий гигиенического характера, направленный на замедление (предотвращение) развития атеросклеротического поражения сосудов. Основное условие профилактики — устранение факторов риска заболевания, а именно: отказ от вредных привычек, правильное питание, систематическая двигательная активность, нормализация режима труда и отдыха, ограничение стрессовых влияний. Вторичная профилактика предполагает меры по предупреждению возникновения заболевания на парном глазу, включающие медикаментозные средства (вазоактивные препараты, ноотропы, дезагреганты и т.д.).
Программа скрининга для выявления заболевания и его предвестников, помимо традиционного офтальмологического обследования, должна включать ультразвуковые методы исследования сосудов глаза и брахиоцефальных артерий. Обследование необходимо проводить у пациентов, страдающих васкулитами различной этиологии, заболеваниями сердечно-сосудистой системы, СД. При обнаружении признаков нарушения зрения и кровообращения в системе зрительного нерва необходимо провести углублённое обследование для подтверждения диагноза ранней профилактики и терапии. Проведение диагностических мероприятий необходимо осуществлять совместно с другими специалистами (терапевтом, ревматологом, кардиологом, ангиохирургом, неврологом).
Передняя ишемическая нейропатия
может быть связана с васкулитом (например, гигантоклеточным височным артериитом) и не связана с васкулитом. Эта последняя форма — результат транзиторного дефицита кровотока в капиллярах дистального отрезка зрительного нерва, возникшего на фоне общих сосудистых поражений (атеросклероз, гипертоническая болезнь и т.д.).
К развитию передней ишемической нейропатии могут привести многие причины: васкулиты, системные васкулопатии, заболевания крови, острая гипотензия, а также патология глаза.
- Васкулиты: гигантоклеточный височный артериит, узелковый периартериит, аллергические васкулиты, васкулиты вирусной этиологии, болезнь Бюргера, сифилис, радиационный некроз.
- Системные васкулопатии: артериальная гипертензия, атеросклероз, СД, болезнь Такаясу, окклюзионные поражения сонных артерий, системная красная волчанка, антифосфолипидный синдром.
- Гипертоническая болезнь.
- Заболевания крови: полицитемия, серповидноклеточная анемия, гемолитическая анемия, связанная с дефицитом в эритроцитах глюкоэо-6-фосфат-дегидрогеназы.
- Острая гипотензия (шок).
- Глазные причины: глаукома с нормальным ВГД, эндокринная офтальмопатия, операция по поводу катаракты.
Провоцирующие факторы, принимающие участие в развитии передней ишемической нейропатии: психическая травма, физическое переутомление, нервно-эмоциональное напряжение, повторяющиеся стрессовые ситуации, резкие колебания уровня АД.
Ведущая роль в патогенезе передней ишемической нейропатии принадлежит нарушению кровообращения в системе коротких задних ресничных артерий. Механизм возникновения заболевания складывается из непосредственных причин и провоцирующего фактора.
- Непосредственные причины — сужение просвета сосудов и уменьшение кровотока. возникающие вследствие морфологических изменений в сосудистой системе или соседних тканях.
- Провоцирующий фактор — внезапное резкое снижение перфузионного давления в сосудистой системе зрительного нерва.
Передняя ишемическая нейропатия возникает вследствие внезапного дисбаланса между перфузионным давлением в коротких задних ресничных артериях и ВГД. Причинами резкого снижения перфузионного давления в сосудах зрительного нерва могут быть местные сосудистые факторы, системные факторы и глазные причины.
- Местные сосудистые факторы — окклюзия или стеноз коротких задних ресничных, глазной, внутренней сонной или общей сонной артерий.
- Системные факторы — системная артериальная гипотензия и эмболообразование.
- Глазные причины — повышение ВГД.
Передняя ишемическая нейропатия в самом начале заболевания характеризуется внезапным снижением остроты зрения вплоть до сотых долей или движения руки у лица. Чаще всего острое снижение зрения происходит в утренние часы.
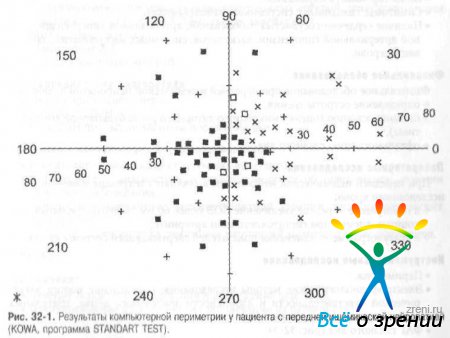
Появляются типичные изменения в поле зрения. Для передней ишемической нейропатии характерно секторообразное выпадение поля зрения, альтитудинальные скотомы (рис. 32-1).
Офтальмоскопическая картина определяется стадией патологического процесса. Изменения на глазном дне при передней ишемической нейропатии появляются на вторые сутки от начала заболевания. В остром периоде ДЗН отёчен, границы его размыты, характерна проминенция диска (рис. 32-2).
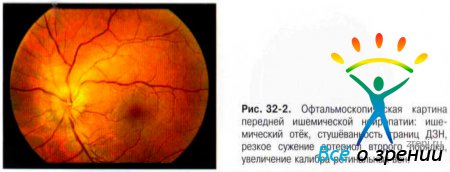
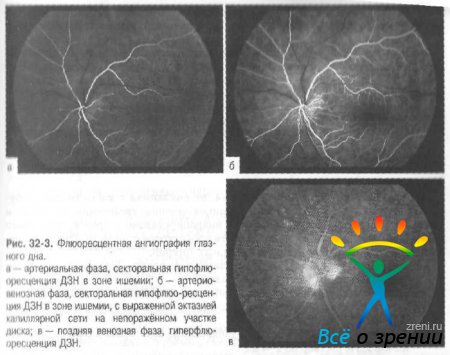
На поверхности диска и в перипапиллярной зоне появляются небольших размеров кровоизлияния в виде полосок. Важный офтальмоскопический симптом передней ишемической нейропатии наличие на глазном дне явлений ангиосклероза сетчатки, нередко в сочетании с гипертонической ангиопатией.
При выраженном атеросклерозе сонных артерий диск отёчный, бледно-розовый или нормального розового цвета, с кровоизлияниями в перипапиллярной зоне по ходу вен.
При височном артериите офтальмоскопическая картина отличается меловатобелой окраской ДЗН вследствие инфаркта преламинарной части.
В течение промежутка времени от 3-4 нед до 2-3 мес отёк ДЗН начинает уменьшаться и развивается частичная (секторальная) или полная атрофия зрительного нерва.
При сборе анамнеза необходимо учитывать следующие моменты.
- Жалобы пациента на общую слабость, головокружение, головную боль в затылочной области, в ипсилатеральной части головы, боль за глазом, в области орбиты, периодическое появление «пелены», «тумана» в поле зрения, чаще в нижней его половине, временную потерю зрения (amaurosis fugax) до начала заболевания (продромальные симптомы).
- Внезапное выраженное снижение зрения в утренние часы у пациентов с ночной артериальной гипотензией (при передней ишемической нейропатии, не связанной с артериитом).
- Односторонность поражения.
- Симптомы, связанные с системными заболеваниями.
- Наличие сердечно-сосудистых заболеваний, артериальной гипертензии, ночной артериальной гипотензии, васкулитов, системных васкулопатий, заболеваний крови.
Физикальное обследование при передней ишемической нейропатии включает:
- определение остроты зрения,
- биомикроскопию (оценку микроциркуляторного русла бульбарной конъюнктивы),
- офтальмоскопию глазного дна.
При передней ишемической нейропатии выявляют следующие изменения при исследовании крови:
- в гемограмме — резкое увеличение СОЭ более 60 мм/ч, нейтрофильный лейкоцитоз, анемия при гигантоклеточном артериите:
- в коагулограмме изменение показателей свёртывающей системы крови.
- Периметрия.
- Электрофизиологические методы исследования: определение порога электрической чувствительности и лабильности зрительного нерва, зрительных вызванных корковых потенциалов.
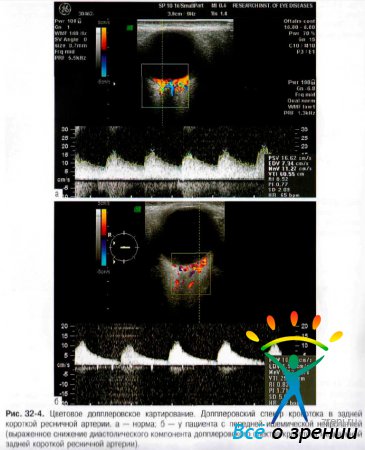
- Цветовое допплеровское картирование глаза и орбиты с регистрацией кровотока в глазной артерии, ЦАС и коротких задних ресничных артериях (рис. 32-4).
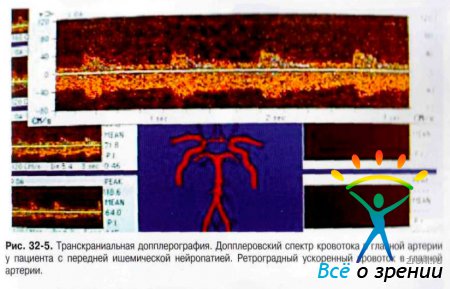
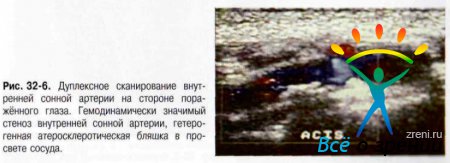
- Ультразвуковое дуплексное сканирование сонных артерий, транскраниальная допплерография (рис. 32-5,32-6).
- МРТ головного мозга.
- Мониторинг АД.
- Биопсия височных артерий.
- Неврит зрительного нерва.
- Застойный ДЗН.
- Отёк ДЗН при окклюзионном поражении вен.
- Ревматолог — диагностика системных васкулитов.
- Ангиохирург — диагностика и решение, вопроса об оперативном лечении основного заболевания.
- Кардиолог — назначение антикоагулянтной терапии, антисклеротических препаратов.
- Невролог — диагностика симптомов нарушений мозгового кровообращении.
- Лечение основного заболевания и достижение ремиссии.
- Предупреждение возникновения заболевания на парном глазу.
- Срочная госпитализация в глазное отделение для проведения курса медикаментозной терапии.
- Хирургическое лечение: реконструктивные операции на сонных артериях по показаниям в отделении сосудистой хирургии.
- Лечение системных заболеваний в специализированных подразделениях стационара.
- Пальцевой массаж глазного яблока в течение 15 мин в первые сутки заболевания.
- Гипербарическая оксигенация.
Передняя ишемическая нейропатия, не связанная с васкулитом. требует соблюдения следующих общих принципов лечения: увеличения основного и коллатерального кровотока, коррекции микроциркуляции и транскапиллярного обмена, улучшения реологических свойств крови, коррекции метаболизма в ишемизированных тканях и в стенке поражённых артерий.
- Вазодилататоры, или сосудорасширяющие препараты (увеличивают приток крови в ишемизированных тканях глаза).
- Папаверин назначают внутрь в таблетках по 0,04-0,06 г 3-5 раз в сутки, внутримышечно 2% раствор из расчёта 1,5-2,0 мг/кг веса, ретробульбарно 0,5 мл.
- Бенциклан применяют внутрь в таблетках по 0,1 г 3 раза в день, внутримышечно 2,5% раствор по 2-4 мл.
- Аминофиллин назначают внутримышечно 24% раствор по 1,0 мл, внутривенно 5,0-10,0 мл №10, вводят внутривенно медленно капельно или внутримышечно при тахикардии и головокружении.
- Ксаитинола никотинат применяют внутрь в таблетках по 150 мг 3 раза в сутки, внутримышечно по 2,0-6,0 мл 15% раствора 1-2 раза в сутки в течение 5-10 дней.
- Никошпан назначают внутрь по 1 таблетке 3 раза в день в течение 2-3 нед.
- Вазоактивные препараты.
- Винпоцетин назначают внутрь по 5-10 мг 3 раза в день в течение 1 мес.
- Вазобрал (дигидроэргокриптин + кофеин) назначают внутрь по 1-2 таблетке или 2,0-4,0 мл 2 раза в день в течение 1.5-2.0 мес.
- Ницерголин применяют внутрь в таблетках по 5-10 мг 3 раза в день, внутримышечно 2-4 мг 2 раза в день, внутривенно капельно 4-8 мг в 100 мл изотонического раствора хлорида натрия или 5% раствора глюкозы,
- Никотиноил гамма-аминомасляная кислота. Назначают внутривенно капельно по 2 мл 10% раствора, разведённого в 200 мл изотонического раствора хлорида натрия, в течение 10-15 дней, парабульбарно по 0.5 мл ежедневно №10, также используют введение при помощи субтеноновой имплантации коллагеновой инфузионной системы по 0.8 мл 10% раствора дважды в день в течение 8-10 дней.
- Антикоагулянты.
- Гепарин натрия применяют в строго индивидуальной дозировке. В экстренном порядке препарат назначают в виде ретробульбарных, парабульбарных инъекций по 500-750 ЕД в сочетании с внутримышечными инъекциями по 5000-10 000 ЕД.
- Вадропарин кальция по 290 МЕ или 0,07 мл вводят с изотоническим раствором хлорида натрия в дозе 0,3-0,5 мл парабульбарно не более 1 раза в день в течение 2-6 дней.
- Индивидуальное дозирование препаратов и длительность их применения определяются временем свертывания крови. Средняя продолжительность лечения — около недели.
- Необходимо учитывать следующие часто встречающиеся противопоказания: кровотечения, почечная недостаточность, заболевания печени, язвенная болезнь желудка и двенадцатиперстной кишки в активной стадии, аллергия.
- Антиагреганты.
- Ацетилсалициловая кислота в таблетках по 250 мг 3 раза в сутки в течение 2-3 нед.
- Дипиридамол применяют внутрь по 25-50 мг 3 раза в сутки в течение 2-3 нед.
- Пентоксифиллин применяют внутрь в виде таблеток пролонгированного действия в дозе от 600 до 1200 мг в сутки в течение 1,5-2 мес.
- Гемокорректоры.
- Декстран применяют внутривенно капельно по 200-400 мл №10.
- Осмотические средства.
- Ацетазоламид назначают внутрь по 0,25 г 2 раза в день в течение 3 дней в неделю.
- Триампур комлозитум (гидрохлоротиазид + триамтерен) применяют по 1 таблетке 2 раза (утром и днем после еды).
- Фуросемид вводят внутримышечно 2,0 мл 1 раз в сутки.
- При длительном приёме осмотических препаратов следует соблюдать меры предосторожности: проводить мониторинг уровня электролитов, числа лейкоцитов и кислотно-щелочного состава крови, а также необходимо назначать препараты, восполняющие дефицит ионов К, например панангин (МНН — калия и магния аспарагинат) (применяют внутрь по 2 драже 3 раза в сутки или внутривенно капельно 1-2 раза в сутки, разведя 1-2 ампулы и 50-100 мл 5% раствора глюкозы).
- Гипотензивные препараты местно (снижают ВГД и нормализуют перфузионное давление глаза).
- Тимолол применяют в виде инстилляций 0,5% раствора.
- Дорзоламид применяют в виде инстилляций 2% раствора.
- Корректоры метаболизма. Антиоксиданты:
- Мексидол (этилметилгидроксилиридина сукцинат) назначают внутримышечно по 100 мг 1 раз в сутки № 10.
- Аскорбиновая кислота. Таблетки по 50 мг 3 раза в день после еды.
- Витамин Е применяют внутрь по 50-100 мг 2 раза в сутки.
- Рутозид назначают внутрь в таблетках по 0.02 г 3 раза в сутки.
- Ретиналамин (полипептиды сетчатки глаз скота) применяют для внутримышечных инъекций, растворив содержимое флакона в 2 мл 2% раствора новокаина. № 10.
- Коргексин (полипептиды коры головного мозга скота) применяют для внутримышечных инъекций, растворив содержимое флакона в 2 мл 2% раствора новокаина. № 10.
- Таурин назначают в таблетках по 0,25-0,5 г 2 раза в день в течение 1 мес.
- Стрикс используют внутрь по 1 таблетке 2 раза в день в течение 1-2 мес.
- Инозин применяют в таблетках по 200 мг 3 раза в день в течение 2-3 мес.
- Аевит (ретинол + витамин Е) назначают внутрь по 1 капсуле 2 раза в день в течение 1 мес.
- Антисклеротические препараты (при высоких показателях холестерина и липидов в крови).
- Статины — средства, снижающие уровень холестерина в крови.
- Ловастатин применяют в таблетках по 10-20 мг в сутки, длительно. Симвастатин назначают в таблетках по 10-20 мг в сутки, длительно. Флувастатин назначают внутрь по 1 капсуле 1-2 раза в сутки, длительно.
- Фибраты — препараты, уменьшающие уровень триглицеридов в крови. Клофибрат назначают в таблетках по 0,25-0,5 г 3 раза в сутки.
- Безафибрат назначают в таблетках по 200 мг 2 раза в день в течение 2-3 мес.
- Фенофибрат применяют в капсулах по 200 мг 1 раз в день в течение 3-6 мес.
Передняя ишемическая нейропатия, связанная с васкулитом, требует системного назначения глюкокортикоидов (например, преднизолона). Начальная доза — 80 мг в сутки, в последующем дозу снижают и отменяют препарат под контролем СОЭ при нормализации показателя.
Общий срок временной нетрудоспособности составляет 25-28 дней, из них лечение в стационаре — 18-21 день и амбулаторное лечение — от 5 до 7 дней.
Обследование пациентов с передней ишемической нейропатией в динамике необходимо по следующим причинам:
- возможность снижения зрения и развития патологии на другом глазу,
- наличие сопутствующих заболеваний (гипертонической болезни, СД и т.д.),
- длительный приём глюкокортикоидов и других препаратов.
- Передняя ишемическая нейропатия, связанная с артериитом, — тяжёлое заболевание, лечение его малоэффективно. Острота зрения может снижаться, несмотря на проводимое лечение и комплекс диагностических исследований.
- При передней ишемической нейропатии на фоне системных васкулитов необходимо системно применять глюкокортикоиды с целью предотвращения снижения остроты зрения на втором глазу и поражения других органов.
- Необходимо лечение основного заболевания, консультации других специалистов.
Несмотря на проводимое лечение, прогноз для зрительных функций неблагоприятный и зависит от степени тяжести поражения сосудистой системы организма. Острота зрения у трети больных повышается на 0,1-0,2, у трети — не изменяется. а у остальных пациентов с передней ишемической нейропатией — снижается. Дефекты поля зрения остаются постоянными, хотя и уменьшаются. Нередко исчезает относительная скотома.
—
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.
Источник
Сосудистая система наших глаз — тонкий и чувствительный инструмент. Она питает зрительный нерв, через который в мозг передается изображение. Зрительный аппарат в целом и нерв как составляющая отличаются высоким уровнем потребности в кислороде. Если питание нерва нарушено, он фактически разрушается.
Проблемы, возникающие в сосудистой системе зрительного аппарата, стабильно удерживают первенство в рейтинге причин инвалидности по зрению и слепоты.
Исследователи, говоря о сосудистой системе глаз, отмечают заметный рост в последнее время категории заболеваний, относящихся к ишемическим.
Истоки и причины
Возникновение ишемических заболеваний глаз связывают с распространением гипертонической болезни, атеросклероза, сахарного диабета и ишемической болезни сердца. Свою роль могут сыграть и иные уже имеющиеся проблемы зрительного анализатора. Однако, несмотря на распространение, какой-то классификации ишемии глаза до сих пор нет. Систематизация затрудняется по причине самих истоков недуга: он может появиться у любого человека, столкнувшегося с поражением тех или иных элементов системы кровообращения. Таким образом, ишемическим заболеваниям глаза присуща полиэтиологичность (многопричинность), вариативность клинического течения, сложность в определении общих свойств и черт процессов, определяющих возникновение, течение и исход болезни.
Ишемическая нейропатия
В числе самых опасных угроз, таящихся при проблемах с гемодинамикой, находится ишемическая нейропатия глаза. Сопровождается она угнетением деятельности зрительного нерва, а заканчивается потерей зрения в той или иной степени.
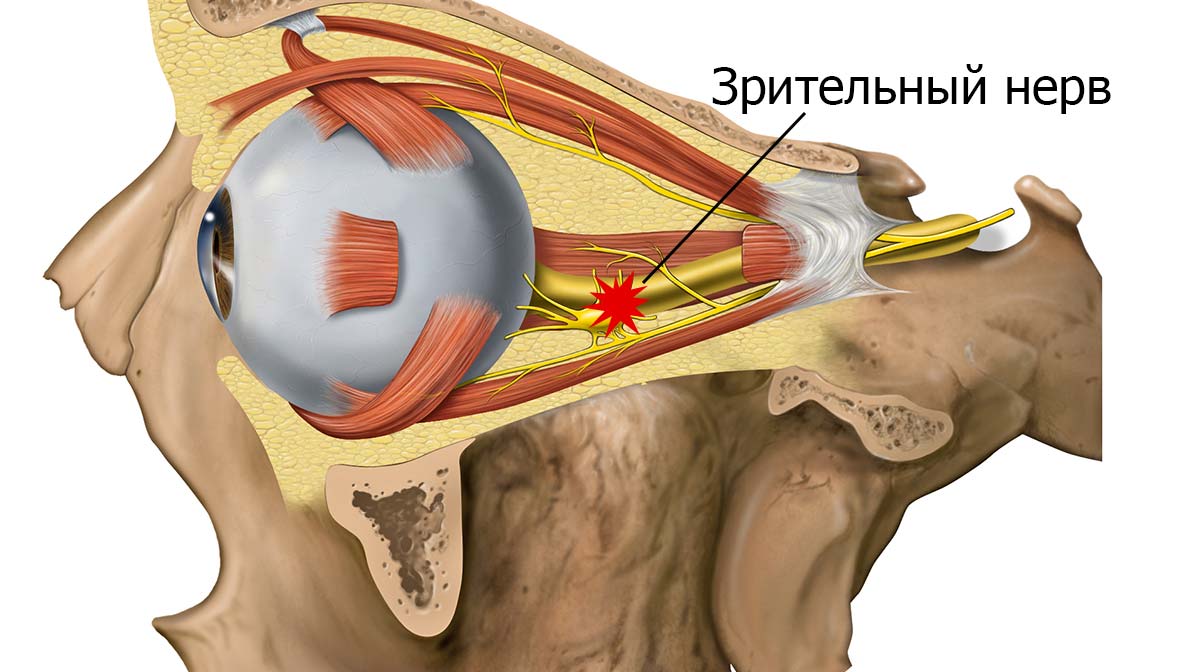
В основе данной патологии — полная либо частичная гибель нервных клеток, вызванная локальным кислородным голоданием в результате нарушения кровообращения в сосудах, связанных со зрительным нервом.
С наступлением болезни происходит нарушение корректной работы периферических отделов зрения, появляются слепые участки, чаще всего в средней части поля зрения.
Кто в зоне риска
Наибольшее число случаев ишемической патологии встречается у мужчин в возрастной категории от 40-42 до 60 лет. Опыт показывает, что данная патология является неразрывной частью комплекса болезней сердечно-сосудистой или нервной системы, а обе эти составные части организма достаточно уязвимы. Кроме того, одним из условий проявления могут быть проблемы в работе желез внутренней секреции, имеющих разветвленную кровеносную капиллярную сетку.
Деление на виды
Из-за существующей необходимости разделения недуга на виды, специалисты говорят о двух формах ишемической нейропатии: передняя и задняя. Говоря языком науки, передняя возникает по причине нарушения кровообращения интрабульбарного отдела зрительного нерва. Задняя ишемическая нейропатия зрительного нерва диагностируется значительно реже. Она обусловлена ишемическими нарушениями гемодинамики ретробульбарного отдела (вне глазного яблока). Обе формы способны проявить себя в виде как частичного, ограниченного ущерба зрению, так и полного, абсолютного.
У 1/3 людей с ишемической нейропатией второй глаз также поражается болезнью в среднем через 1-3 года. Однако все ситуации индивидуальны, и данный интервал может варьироваться от 2 дней до 10-15 лет.
Передняя ишемическая нейропатия
Передняя ишемическая нейропатия зрительного нерва затрагивает передний отрезок зрительного нерва. Становится причиной интенсивного снижения зрительных функций глаза, атрофии зрительного нерва в той или иной мере. Ее можно назвать одной из часто встречающихся причин слепоты или ухудшения качества зрения у людей после 50-55 лет. Мужчины подвержены ей до 5 раз чаще женщин. Как правило, она проявляется неожиданно. После ночного сна, во время физической активности (подъема очень тяжёлых предметов) либо после продолжительного нахождения в горячей воде. Ее коварство в том, что на ранних стадиях не всегда ощутимо снижается острота зрения.
При осмотре офтальмолог может зафиксировать отек роговицы, отсутствие реакции зрачка на яркий свет, новообразованные сосуды на поверхности радужки. В других случаях иногда наблюдается точечное кровоизлияние.
Задняя ишемическая нейропатия
В основе патогенеза нейропатии подобной формы негативные изменения процесса движения крови в заднем (интраорбитальном) отделе зрительного нерва и проблемы с артериальным кровоснабжением.
Клиническое течение задней формы идентично признакам передней. При этом в момент острого течения не присутствует изменение глазного дна. То есть диск зрительного нерва сохраняет естественный цвет с выраженными границами, и его деколорация начинает проявляться лишь со временем.
Лечение
Лечение ишемической нейропатии выполняется на комплексной основе, принимая во внимание сосудистые патологии человека в целом. Исходя из предрасположенности и имеющих симптомов, лечение должно начинаться максимально в сжатые сроки и непременно в стационаре. Врачом, прежде всего, могут быть назначены препараты, блокирующие спазм, предупреждающие закупоривание сосудов тромбами, антикоагулянты и витамины. После консультации больного, вероятно, направят на физиотерапию.
Жизнь с ишемией глаз
Люди, в жизни которых появилась ишемическая нейропатия, нанесшая ущерб одному глазу, должны находиться под постоянным наблюдением специалистов. Нельзя исключать, что после пройденного лечения потребуется ещё один курс. Надо сделать все возможное, чтобы финалом не стала атрофия зрительного нерва, инвалидность и слепота.
Источник

