Патологии макулярной области сетчатки
ЦЕНТРАЛЬНАЯ ХОРИОРЕТИНАЛЬНАЯ ДИСТРОФИЯ
Эта патология представляет собой хронический дистрофический процесс с преимущественным поражением хориокапиллярного слоя мембраны Бруха и пигментного эпителия. По данным статистики, инволюционная центральная хориоретинальная дистрофия (ЦХРД) является ведущей причиной потери центрального зрения во второй половине жизни у населения развитых стран. Тяжесть заболевания обусловлена центральной локализацией процесса и, как правило, двусторонним поражением.
Этиология
В этиологии инволюционной ЦХРД много неясных моментов. По последним данным, заболевание считается генетически детерминированным с аутосомно-доминантным типом наследования.
Патогенез
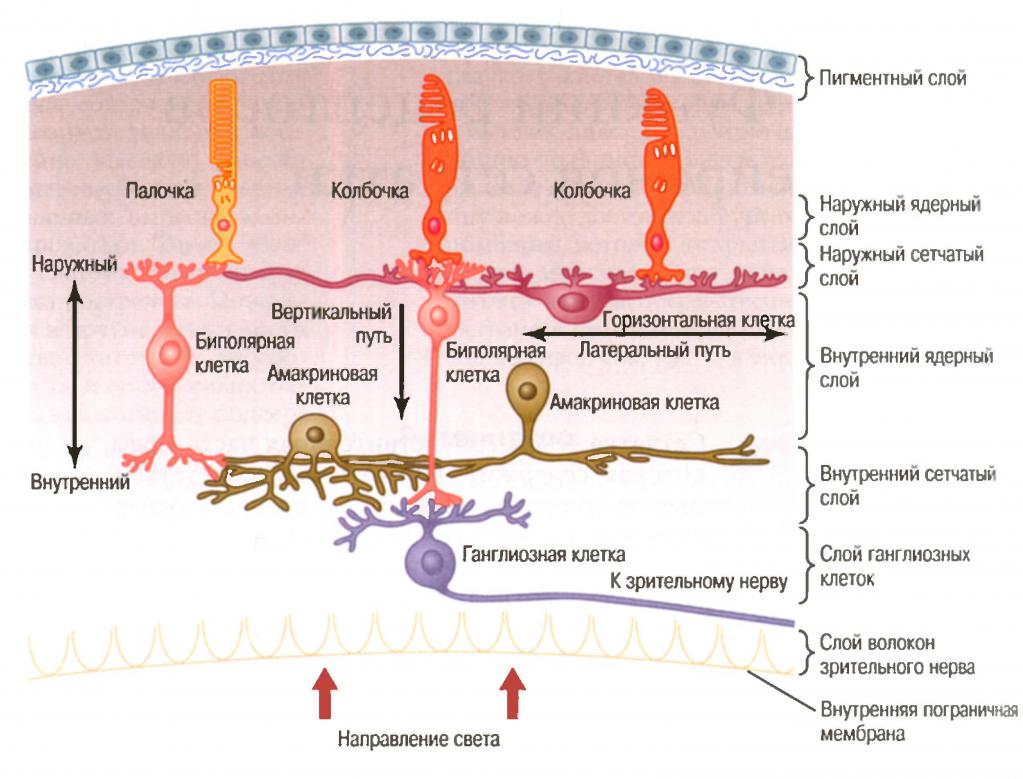
Началом дистрофического процесса служит появление друз в центральной и парацентральной зонах сетчатки. Друзы представляют собой скопление коллоидного вещества между мембраной Бруха и пигментным эпителием. Друзы могут быть твёрдыми и мягкими. Первые оставляют после себя зоны атрофии пигментного эпителия и хориокапиллярного слоя. Вторые могут приводить к экссудативной отслойке пигментного эпителия, а затем нейроэпителия (рис. 6-1,6-2).
Дальнейшее развитие процесса сопровождается появлением субретинальной неоваскуляризации и переходом заболевания в экссудативно-геморрагическую стадию. В последующем возможны резорбция геморрагий и развитие фиброзной рубцовой ткани.
Диaгностика
В большинстве случаев диагностика не представляет трудностей и основывается на данных офтальмоскопии и ФАГД.
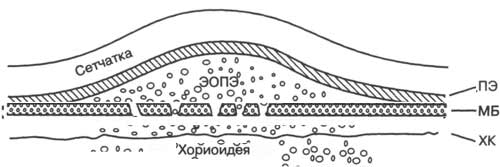
Рис. 6-1. Отслойка пигментного эпителия (схематично). ПЭ — пишентный эпителий; МБ — мембрана Бруха; ЭОПЭ — экссудативная отслойка пигментного эпителия; ХК — хориокапилляры.
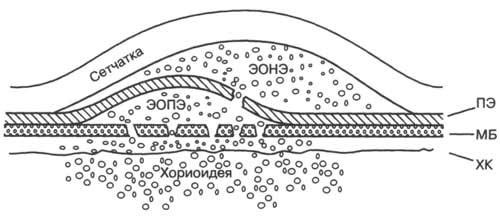
Рис. 6-2. Отслойка пигментного эпителия с серозной отслойкой нейроэпителия. ПЭ — пигментный эпителий; МБ — мембрана Бруха; ЭОНЭ — экссудативная отслойка нейроэпителия; ЭОПЭ — экссудативная отслойка пигментного эпителия; ХК — хориокапилляры.
Классификация ЦХРД
Классификация строится в основном на этапах развития дистрофического процесса. Выделяют 3 формы заболевания.
I. Неэкссудативная форма: ретинальные друзы, дефекты пигментного эпителия, перераспределение пигмента, атрофия пигментного эпителия и хориокапиллярного слоя.
II. Экссудативная форма:
- стадия экссудативной отслойки пигментного эпителия;
- стадия экссудативной отслойки нейроэпителия;
- неоваскулярная стадия;
- стадия экссудативно-геморрагической отслойки пигментного эпителия и нейроэпителия.
III. Рубцовая форма.
Клиника
Друзы офтальмоскопически представляют собой округлые или овальные светло-жёлтые субпигментные очажки. Их размеры различны, они могут быть точечными или сливными, с нечёткими границами. Друзы не вызывают снижения зрительных функций (рис. 6-3, 6-4, 6-5, 6-6, 6-7, 6-8).
На флюоресцентных ангиограммах друзы начинают флюоресцировать на ранних фазах с угасанием флюоресценции в позднюю венозную фазу (рис. 6-9, 6-10, 6-11, 6-12).
Клиническими проявлениями неэкссудативной формы ЦХРД наиболее часто становится атрофия хориокапиллярного слоя и пигментного эпителия (рис. 6-13, 6-14).
При экссудативной отслойке пигментного эпителия очаг округлый или овальный, с чёткими границами, лучше определяется при офтальмоскопии в отражённом свете. Зрительные функции снижены незначительно.
На флюоресцентной ангиограмме серозная жидкость в области отслойки пигментного эпителия рано прокрашивается контрастом, обусловливая очаг гиперфлюоресценции с чёткими границами (рис. 6-15, 6-16).
Экссудативная отслойка нейроэпителия не имеет чётких границ, возника-ет вследствие нарушения барьерной функции и разрушения связи клеток пигментного эпителия. Отмечается значительное снижение зрительных функций. На флюоресцентной ангиограмме, в отличие от картины при отслойке пигментного эпителия, наблюдается медленное прокрашивание транссудата без чётких границ (рис. 6-17, 6-18, 6-19).
Развитие субретинальной неоваскулярной мембраны, скрытой под экссудатом, не всегда удаётся диагностировать. Однако существует ряд офтальмоскопических симптомов, позволяющих предположить неоваскуляризацию. Среди них изменение цвета отслойки нейроэпителия (грязно-серый или слегка зеленоватый оттенок), появление перифокальных геморрагий и отложение твёрдого экссудата. Большую роль в диагностике субретинальной неоваскуляризации играет ФАГД. Субретинальная неоваскулярная мембрана определяется на ранних фазах в виде кружева или колеса велосипеда. На поздних фазах в области неоваскуляризации отмечается длительная яркая экстравазальная гиперфлюоресценция (рис. 6-20, 6-21). Разрыв новообразованных сосудов ведёт к субпигментным или субретинальным кровоизлияниям (рис. 6-22, 6-23, 6-24, 6-25, 6-26). В редких случаях возможен прорыв кровоизлияния в стекловидное тело с развитием гемофтальма. Рубцовая форма характеризуется развитием фиброзной ткани с образованием рубца (рис. 6-27).
Лечение
При неэкссудативной форме назначают дезагреганты и сосудорасширяющие препараты, показана стимуляция сетчатки низкоэнергетическим лазерным излучением. При экссудативной форме применяется дегидратационная терапия (местная и общая) и лазерная коагуляция сетчатки в центральной зоне. При неоваскуляризации делают прямую лазерную коагуляцию субретинальной неоваскулярной мембраны.
Хирургические методы лечения направлены в основном на улучшение кровоснабжения заднего полюса глаза и включают различные виды реваскуляризирующих и вазореконструктивных операций.
Литература
- Кацнельсон Л.А., Форофонова Т.И., Бунин А.Я. Сосудистые заболевания глаз. — М.: Медицина, 1990. — С. 176-182.
- Gass J.D. Senile disciform macular degeneration // Amer. J. Ophthalmol. — 1967. — Vol. 63, № 3. — Р. 617-629.
- Gass J.D. Stereoscopic atlas of macular deseases. — St. Louis etc.: CV Mosby Co., 1977.-411р.
- Schats H., Burton T., Lawrence A., Maurice F. Interpretation of fundus fluorescein angiography. — St. Louis, 1978.
К содержанию атласа патологии глазного дна
Источник
Общие сведения
В структуре заболеваний глаз значительную роль играют дистрофические процессы, развивающиеся в сетчатке глаза. Понятие «дистрофия сетчатки глаза» является обобщающим и включает широкий спектр заболеваний различного генеза. В зависимости от зоны поражения сетчатки выделяют центральную, периферическую и генерализованную дистрофию. К наиболее часто встречаемым дистрофиям центральной зоны с изменениями в макулярной зоне относится: макулярная дистрофия и Болезнь Штаргардта (синоним «ювенильная макулярная дегенерация» или «жёлтопятнистая абиотрофия сетчатки»).
Некоторые виды дистрофий развиваются в результате генетических мутаций и относятся к наследственным заболеваниям — пигментная абиотрофия сетчатки (синоним «первичная пигментная дегенерация сетчатки» и «первичная тапеторетинальная дистрофия»), обусловленная врожденным дефектом генетического кода; болезнь Штаргардта, вызванная мутацией гена АВСR; наследственные формы дегенерации желтого пятна, белоточечная дистрофия сетчатки и другие. Другие виды дистрофий развиваются вследствие различных возрастных изменений сосудистой оболочки глаза (возрастная дегенерация макулы, синоним «дегенерация жёлтого пятна старческая»).
Ниже будет описана лишь одна из них — макулярная дистрофия (возрастная макулопатия, старческая дегенерация жёлтого пятна). Вначале рассмотрим вопрос дегенерация макулы и заднего полюса, что это? Это прогрессирующее заболевание, в основе которого поражение центральной фотоактивной зоны сетчатки глаза (макулярной области заднего полюса глазного яблока), вызывающее снижение центрального зрения. Как уже понятно из термина возрастная макулодистрофия сетчатки (ВМД) в основе патологического процесса лежат инволюционные изменения, обусловленные старением организма. Что такое макула?
Макула представляет собой небольшой участок в центре сетчатки диаметром от 0,2-0,4 мм на котором встречаются световые лучи, сфокусированные роговицей/хрусталиком глаза. Это наиболее тонкое место сетчатки, которое ответственно за центральное зрение (рис. ниже).
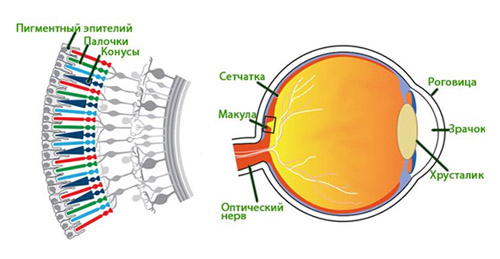
Соответственно, по мере старения при прогрессирующих дистрофических процессах (повреждениях) в области макулы центральная часть изображения на сетчатку не передается (блокируется) и в центре изображения определяется мутный участок. То есть, образы в центре поля зрения размыты, искажены или видно темное пятно. При этом, изображение вокруг этого участка в большинстве случаев остается четким и человек может нормально видеть предметы, которые расположенные сбоку, внизу и вверху, поскольку периферическое (боковое) зрение не нарушено (рис. ниже).

Встречаемость ВМД возрастает с увеличением возраста. У женщин заболевание встречается чаще, а в возрасте старше 75 лет эту патологию отмечают у женщин в 2 раза чаще. По данным ВОЗ у пациентов старшей возрастной группы ВДМ занимает одну из лидирующих позиций среди причин слабовидения (рис. ниже), а поскольку в экономически развитых странах доля населения старшей возрастной группы постоянно возрастает, то и значимость этой патологии является чрезвычайно актуальной. Заболеваемость ВМД в России варьирует в пределах 15-18 случаев/1000 населения.
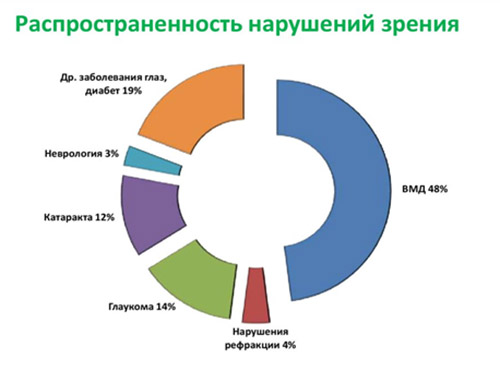 Постоянное прогрессирование снижения остроты зрения вдаль и потеря возможности читать, писать и видеть предметы вблизи существенно ухудшает качество жизни. Ситуация осложняется наметившейся тенденцией к «омоложению» заболевания, что обусловлено неблагоприятной экологией, стрессами и высокой нагрузкой на глаза в связи с общей компьютеризацией.
Постоянное прогрессирование снижения остроты зрения вдаль и потеря возможности читать, писать и видеть предметы вблизи существенно ухудшает качество жизни. Ситуация осложняется наметившейся тенденцией к «омоложению» заболевания, что обусловлено неблагоприятной экологией, стрессами и высокой нагрузкой на глаза в связи с общей компьютеризацией.
Патогенез
Единой теории патогенеза ВМД до настоящего времени нет. Рассматривается несколько механизмов патогенеза заболевания, которые дополняют друг друга — первичное старение мембраны Бруха и ретинального пигментного эпителия, обусловленное выработкой продуктов метаболизма, в частности, перекисного окисления липидов в ходе «окислительного стресса»; генетические дефекты; патологические нарушения гемодинамики глазного яблока, обусловленные нарушением кровообращения (при атеросклерозе).
Макулярная дегенерация, по мнению ученых напрямую связана с процессами старения организма — с аккумуляцией продуктов метаболизма в клетках пигментного слоя сетчатки и выраженным снижением его фагоцитарной активности, вызванной облитерацией капилляров сетчатки и нарушениями хориоретинального кровообращения, снижением скорости ретинального кровотока, утолщением и дегенерацией мембраны Бруха. Активация свободно радикальных процессов способствует развитию метаболического ацидоза. Постепенно накапливаясь в тканях, продукты метаболизма вызывают повреждение клеток хориоретинальных структур.
Одним из факторов в патогенезе дистрофических изменений сетчатки является атеросклероз, поскольку у большинства больных выявляются биохимические отклонения, характерные для атеросклероза: повышенный уровень холестерина и β-липопротеинов, измененный лецитин-холестериновый индекс, идентичность поражения мембраны Бруха и фиброзно-эластических тканей глаза при ВМД поражениям мышечно-эластических стенок артерий при атеросклерозе. На этом фоне отмечается инфильтрация стенок сосудов/мембраны Бруха липидами с дальнейшим образованием кальцинозом/друз, формированием атеросклеротической субретинальной бляшки.
Одной из теорий ВМД является генетическая детерминированность с аутосомно-доминантным типом наследования заболевания. Установлено, что вероятность развития ВМД возрастает при полиморфизме по генам CFH, ARMS2.
Значительную роль в патогенезе ВМД имеют местные/общие заболевания сосудов, ухудшающие трофические процессы в структурах глаза (гипертоническая/гипотоническая болезнь) и способствующие формированию дистрофических изменений в области макул, которые, провоцируя сосудистые стазы, нарушают гемодинамику микроциркуляторного русла сетчатки/хориоидеи. Усугубляют течение патологического процесса в заднем полюсе глазного яблока и изменения локального иммунитета.
Способствуют развитию патологических изменений в макуле и биологически активные вещества, которые ускоряют миграцию, адгезию и пролиферацию клеток, выработку других активаторов роста и неоваскулогенез (новообразование сосудов).
В основе образования субретинальных фиброзных мембран лежат общеизвестные репаративные процессы: клеточный митоз/хемотаксис, синтез экстрацеллюлярного матрикса, а также процессы ремоделирования в рубцовой новообразованной ткани.
Классификация
Выделяют две формы ВМД:
- Сухая форма — характеризуется изменениями в пигментном эпителии сетчатки (образованием и последующим скоплением между базальной мембраной ПЭС и внутренним слоем мембраны Бруха, внеклеточных отложений различного размера эозинофильного материала (желтого пигмента) — так называемых друз, что и приводит к нарушению питания сетчатки (рис. ниже).
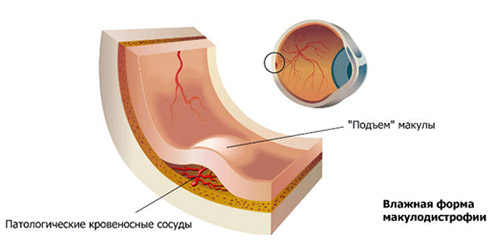
- Влажная форма — характеризуется прорастанием новообразованных кровеносных сосудов через мембрану Бруха в пространство между сетчаткой и пигментным эпителием. Неоваскуляризация сопровождается отеком сетчатки, серозной отслойкой нейро/пигментного эпителия сетчатки и кровоизлияниями (рис. ниже).
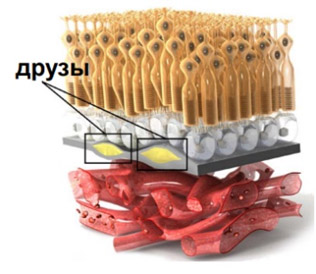
Друзы
Причины
Этиология заболевания достоверно неизвестна, однако прослеживается тесная взаимосвязь ВМД с воздействием ряда факторов:
- Возраст (после 55 лет).
- Генетическая предрасположенность (неблагоприятный семейный анамнез).
- Сердечно-сосудистые заболевания (атеросклероз, гипертония, гипотония).
- Курение.
- Повышенная масса тела (ожирение).
- Воздействие солнечного света.
- Несбалансированный рацион питания с дефицитом omega-3 жирных кислот, витаминов и минералов.
Симптомы
Макулодистрофия при сухой форме в начальной стадии может протекать практически бессимптомно, не вызывая выраженных нарушений зрения. По мере накопления пигмента формируются друзы большего размера и их количество нарастает, что приводит к нарушению питания сетчатки и в этом периоде многие пациенты начинают замечать ухудшения остроты зрения, «затуманивание», нарушения сумеречного и цветового зрения. Сухая форма ВМД, как правило, развивается на одном глазу с частым вовлечением в патологический процесс второго глаза позже. Для этой формы заболевания характерен медленный прогресс.
Симптомы влажной формы ВМД развиваются обычно резко и быстро прогрессируют. Ее проявлениями являются: выраженное ухудшение зрения, различного рода визуальные искажения восприятие предметов (например, прямые линии кажутся прерывистыми, кривыми или волнистыми; объекты кажутся меньше/дальше расположенными, чем на самом деле), деформация букв, символов; плохое различение цветов, «размазанный» дефект в центральном поле зрения в виде полупрозрачного/черного (слепого) пятна (рис. ниже).

При этом в большинстве случаев зрение ухудшается на одном глазу, а на другом оно в течение нескольких лет может быть нормальным, однако позже, зрение нарушается в обоих глазах. Полная потеря зрения практически не встречается, однако пациенты теряют возможность читать и писать, плохо видят, что и является причиной инвалидизации.
Анализы и диагностика
Диагноз устанавливается на основании характерных жалоб пациента, данных исследования глазного дна, полей зрения, результатов флуоресцентной ангиографии сетчатки, теста с сеткой Амслера.
Лечение макулодистрофии сетчатки глаза
Лечение макулярной дистрофии cетчатки глаза включает консервативные и хирургические методы лечения. Однако, до настоящего времени какого-либо специфического лечения «сухих» форм ВМД не разработано.
Лечение сухой формы СМД
В терапии сухой формы используются соединения, которые защищают сетчатку от развития окислительного стресса (антиоксидантные средства) и особую роль в этом направлении отводят каротиноидам – лютеину и зеаксантину, препаратам содержащим микроэлементы/витамины и препаратам, улучшающим микроциркуляцию. С этой целю назначаются препараты, содержащие витамины С, Е, бета-каротин, флавоноиды, полифенолы и др.
В качестве такого витаминно-минерального комплекса назначаются препараты черники, в составе которых содержится высокая концентрация антоцианозидов и биофлавоноидов (Стрикс – сбалансированный комплекс экстракта черники и бета–каротина; Стрикс Форте — препарат, усиленный экстрактом лютеина, витаминами/минералами: витамин А, Е, селен, медь, цинк) по 1-2 таблетки ежедневно на протяжении 1-3 месяцев.
К лютеинсодержащим препаратам относятся: Фокус, Оптикс Форте, Лютеин Комплекс, Нутроф Тотал, Окувайт Лютеин, Оптик Гард, Супероптик, Черника с лютеином, Витус Здоровые глаза и др. Следует учитывать, что к лицам-курильщикам препараты Оптикс Форте и Витус Здоровые глаза противопоказаны из-за высокого риска развития рака легкого, из-за бета-каротина, входящего в состав этих препаратов.
В качестве ретинопротектора для уменьшения проницаемости стенки сосудов сетчатки и стабилизации мембран эндотелиоцитов назначается 5% Аскорбиновая кислота 2 мл в/м на протяжении 5 дней. Дополнительно можно проводить лечение макула дистрофии сетчатки глаза каплями (капли «Эмоксипин» — укрепляют сетчатку, улучшает ее кровоснабжение; капли Рибофлавин — улучшают питание сетчатки глаза; Куспавит и др.). Лечение каплями должно проводиться курсами или при начальной стадии ВМД применять такие препараты следует постоянно.
Лечение макулодистрофии в стадии влажной формы
Возрастная макулодистрофия при влажной форме требует тщательного выбора тактики лечения, которая определяется локализацией, размерами и видом неоваскуляризации. Прежде всего, витаминотерапия (Тиамин, Пиридоксин, Цианокобаламин в/мышечно) длительностью 4-6 месяцев и вышеперечисленные витаминно-минеральные комплексы, содержащие каротиноиды.
Антиоксидантная терапия с целью ингибирования окислительных (свободно-радикальных) процессов, нормализации микроциркуляции в заднем отделе глаза, минимизации повреждающего действия высокоинтенсивного света на сетчатку — Метилэтилпиридинола гидрохлорид (парабульбарные инъекции), Токоферол.
Дегидратационная терапия проводится с целью дегидратации и купирования отека макулярной зоны сетчатки (Дексаметазон, Ацетазоламид, Фуросемид). С целью уменьшения вязкости крови, резорбции экссудата и рассасывания геморрагий в макулярной зоне сетчатки назначаются антикоагулянты и дезагреганты (Гепарин, Эноксапарин и др.). Широко используются препараты-ингибиторы ангиогенеза, действие которых направлено на инактивацию и связывание эндотелиального биологически активного фактора роста «А» (VEGF), который индуцирует рост новообразованных сосудов (Афлиберцепт, Луцентис, Эйла).
Лечение макулодистрофия сетчатки глаза народными средствами
В интернете на ряде веб-ресурсов (форум о лечении заболеваний глаз) можно встретить сообщения о возможности лечения возрастной макулодистрофии различными народными средствами, типа «диагноз макулодистрофия глаза — вылечила, употребляя большое количество черники или вылечила дистрофию сетчатки глаз, перейдя на специальное диетическое питание и т. д.). К сожалению, эффективные народные средства для лечения ВМД отсутствуют.
Скорее лечение народными средствами следует рассматривать как вспомогательный метод терапии и ни в коем случае не заниматься самолечением. При появлении самых первых признаков на возрастную макулодистрофию необходимо срочно обратиться к специалистам. В качестве народных средств можно рекомендовать ввести в рацион питания пророщенные зерновые и бобовые культуры, отвар овса, чернику, зеленые овощи/фрукты, землянику, а также настой мумие.
Доктора
Лекарства
- Лютеинсодержащие препараты с витаминно-минеральным комплексом (Стрикс форте, Оптикс Форте, Фокус, Окувайт-Лютеин, Лютеин-Комплекс, Оптик Гард, Супероптик, Черника с лютеином, Витус Здоровые глаза).
- Антиоксиданты (Метилэтилпиридинола гидрохлорид, Токоферол).
- Препараты для дегидратационной терапии (Дексаметазон, Ацетазоламид, Фуросемид).
- Антикоагулянты и дезагреганты (Гепарин, Эноксапарин).
- Препараты-ингибиторы ангиогенеза (Афлиберцепт, Луцентис, Эйла).
Процедуры и операции
В терапии «влажной» формы ВМД используется метод лазерной стимуляции сетчатки малыми энергиями лазерного излучения (гелий-неоновый лазер), что не приводит в облучаемых тканях к видимым разрушениям, но позволяет добиться эффекта биостимуляции (усиления фагоцитарной активности пигментного эпителия, удаление продуктов распада нейрорецепторов, повышение антиоксидантной активности). Также широкое применение находит лазерная коагуляция сетчатки (криптоновый лазер). Зона коагуляции определяется в каждом конкретном случае.
К высокоэффективным методам деструкции (разрушения) новообразованных кровеносных сосудов относится ФДТ (фотодинамическая) терапия. В основе терапии — использование диодных лазеров и специальных вазосклекозирующих веществ (Вертепорфин, Фотодитазин) с целью проведения избирательной коагуляции сосудов неоваскулярных хориоидальных мембран.
Диета
Специальной диеты при ВМД не существует, однако с целью минимизации риска ее развития и перехода сухой формы во влажную рекомендуется откорректировать рацион питания в сторону увеличения содержания продуктов, богатых омега-3 (рыбий жир, морепродукты), витаминами и минералами — овощи зеленого цвета (зеленый перец, шпинат, сельдерей, капуста, петрушка, укроп, морковь, листья крапивы), фрукты и ягоды (черника, земляника, клубника, цитрусовые). Также необходимо ограничить употребление продуктов с высоким гликемическим индексом.
Профилактика
С целью профилактики развития ВМД рекомендуется:
- В возрасте после 65 лет регулярно проходить обследование у офтальмолога (раз в 1-2 года).
- Антиоксидантная витаминизированная диета.
- Отказ (ограничение) курения и минимизация стрессовых ситуаций.
- Предохранение глаза от прямых солнечных лучей.
Пациентам с ранней сухой формой ВМД целью профилактики развития влажной формы рекомендуется:
- устранение всех факторов риска (соблюдение диеты, отказ от курения, двигательная активность, ношение солнцезащитных очков);
- лечение сопутствующей общесоматической патологии (атеросклероза, гипертонической болезни, сахарного диабета и др.);
- приём поливитаминных комплексов и антиоксидантов.
Последствия и осложнения
Риск развития ВМД на втором глазу варьирует в пределах 5-15%.
Прогноз
При отсутствии своевременного и адекватного лечения в 60-65% случаев у пациентов снижается острота зрения в срок от 6 месяцев до 5 лет.
Список источников
- Астахов, Ю. С. Возрастная макулярная дегенерация. Клинические рекомендации. Офтальмология / Ю.С. Астахов, А.Б. Лисочкина, Ф.Е. Шадричев / под ред. Л. К. Мошетовой, А. П. Нестерова, Е. А. Егорова. – М.: Изд-во «ГЭОТАР-Медиа», 2006. – С. 164–188.
- Ермакова, Н.А. Основные этиологические факторы и патогенетические механизмы развития возрастной макулярной дегенерации / Н.А. Ермакова, О.Ц. Рабданова // Клиническая офтальмология. – 2007. – Т. 8. – № 3. – С. 125-128.
- Возрастная макулярная дегенерация. Приложение к журналу “Офтальмологические ведомости” Американская Академия Офтальмологии, Экспертный Совет по возрастной макулярной дегенерации, Межрегиональная Ассоциация врачей-офтальмологов. СПб., 2009.
- Бойко, Э.В. Молекулярно-генетические основы возрастной макулярной дегенерации/ Э. В. Бойко, С. В. Чурашов, Т.А. Камилова Т.А. // Вестник офтальмологии. – 2013. – N 2. – С. 86-90.
- Кански Д. Приобретенные заболевания макулярной области и связанные с ними состояния / Д. Кански // Клиническая офтальмология: систематизированный подход / под ред. В. П. Еричева (пер. с англ.). – Wroclaw: Изд-во «Elsevier Urban & Partner», 2009. C. 629.
Источник