Отек височной ветви сетчатки
Существует значительное количество классификаций тромбозов вен сетчатки. В зависимости от места локализации тромботического процесса различают три основных типа окклюзии вен сетчатки: окклюзия в месте артериовенозного перекреста, в области экскавации зрительного нерва и непосредственно в самом зрительном нерве (рис. 4.2.1).
По типу патологического процесса окклюзии вен сетчатки делят на ишемическую и неишемическую ретинопатию, которые различными авторами обозначаются как геморрагическая ретинопатия и ретинопатия венозного стаза, перфузионная и неперфузионная ретинопатия [10, 16, 40, 64] (табл. 4.2.1).
В основе многих зарубежных классификаций окклюзии лежат данные флюоресцентной ангиографии, показывающие важность характеристик ретинальной перфузии [39, 102].
Среди предложенных классификаций необходимо выделить классификационную схему тромбозов ретинальных вен, предложенную Л. А. Кацнельсоном с соавт. (1990) и S. M. Bloom et. al. (1997) [16].
КЛАССИФИКАЦИЯ ТРОМБОЗОВ ВЕН СЕТЧАТКИ
1. По этиологическим факторам
Тромбозы ретинальных вен при воспалительных заболеваниях:
А. Глаза:
1. Хориоретинитах и ретиноваскулитах:
• инфекционных (бактериальных, вирусных);
• системных, синдромных, аутоиммунных (болезнь Бехчета, Бехтерева, системная красная волчанка и др.);
2. Неврите зрительного нерва.
Б. Окружающих глаз тканей.
В. Других систем и органов.
Тромбозы ретинальных вен при невоспалительных заболеваниях:
А. Глаза:
1. Эмболии центральной артерии сетчатки;
2. Ангиоматозе и телеангиоэктазиях;
3. Друзах зрительного нерва;
4. Глаукоме;
5. Травмах (включая оперативные вмешательства).
Б. Окружающих глаз тканей (опухолевые, отёчные поражения орбиты и зрительного нерва).
В. Других органов и систем:
1. Сердечно-сосудистой (артериальная гипертония, атеросклероз, сердечная недостаточность и др.);
2. Эндокринной (сахарный диабет);
3. Кроветворной (лейкоз, полицитемия, серповидноклеточная анемия, агранулоцитоз,
4. Гемостаза и фибринолиза (гемофилия, дисплазминогенемия);
5. Иммунной (гипергаммаглобулинемия и др.).
Тромбозы ретинальных вен при невыясненных этиологических факторах.
2. По анатомической локализации
1. Тромбоз центральной вены сетчатки;
2. Гемицентральный и гемисферический тромбоз;
3. Тромбоз ветвей центральной вены сетчатки:
• верхне-височной;
• нижне-височной;
• верхне-носовой;
• нижне-носовой.
4. Тромбоз макулярной веточки височной ветви центральной вены сетчатки.
5. Тромбоз вен третьего порядка.
3. По стадиям развития
1. Претромбоз.
2. Тромбоз.
3. Рецидивирующий тромбоз.
4. Посттромботическая ретинопатия.
5. Повторный тромбоз.
4. По типу
1. Неишемический.
2. Ишемический.
5. По состоянию макулярной области
1. Отёк:
• без ишемии;
• с ишемией.
2. Без отёка:
• без ишемии;
• с ишемией.
70% окклюзий центральной вены сетчатки составляет неишемическая форма заболевания и 30% – ишемическая. Неишемический тромбоз представляет собой поражение, при котором капиллярная перфузия сохранена или ишемические зоны занимают менее 50% площади. При ишемическом тромбозе площадь неперфузируемых зон составляет более половины площади глазного дна [90]. Неишемическая форма окклюзии центральной вены сетчатки в литературе также именуется как неполный тромбоз, перфузионная окклюзия или ретинопатия венозного стаза. Эта форма характеризуется сохранной капиллярной перфузией и сочетается с благоприятным прогнозом для зрения. Границы диска зрительного нерва смазаны, отечные, выраженное сужение артерий, расширение и извитость вен. Штрихообразные кровоизлияния и мягкие экссудаты у диска зрительного нерва.
Более тяжелой формой окклюзии центральной вены сетчатки является ишемическая. Её синонимы – полная, неперфузионная или геморрагическая ретинопатия [167]. При данной форме распространение зон капиллярной неперфузии и гибель клеток приводят к значительному снижению зрения с плохим функциональным прогнозом. Зоны ретинальной ишемии не восстанавливаются со временем и имеют тенденцию к увеличению.
Неишемическая окклюзия центральной вены сетчатки сопровождается разнообразной клинической картиной и протекает доброкачественнее, чем ишемический тип тромбоза. Средний возраст пациентов этой группы 63±11 года, острота зрения у большинства больных снижается до 0,4 и выше, реже до сотых [165]. Офтальмоскопические изменения представлены явлениями венозного застоя, ретинальными кровоизлияниями, которые в основном располагаются на периферии, единичными мягкими экссудатами, в некоторых случаях отеком диска зрительного нерва (рис. 4.2.2, 4.2.3).
Основной причиной снижения зрения являются макулярный отёк и геморрагии, расположенные в области жёлтого пятна [91]. При ангиографическом исследовании регистрируется увеличение времени венозной перфузии. Кроме этого, отмечаются расширение капилляров и венул, экстравазальный выход флюоресцина и гиперфлюоресценция диска зрительного нерва, сетчатки, макулярной области в результате отёка (рис. 4.2.4). При естественном течении ретинальный отёк и застойные явления в венозной системе постепенно, в течение нескольких месяцев, уменьшаются. Нередко диффузный макулярный отёк резорбируется, но у некоторых пациентов переходит в кистозную форму. В исходе процесса наблюдаются умеренное снижение зрения (0,5 и иногда выше) и относительная центральная скотома [159].
Больные с ишемическим типом тромбоза обычно старше, их средний возраст составляет 68±7 лет. Острота зрения 0,05 и ниже, что зависит от степени вовлечения макулы. Кровоизлияния полиморфные, преимущественно располагаются в заднем полюсе. Значительное количество геморрагий формируется в поверхностном слое сетчатки, по ходу нервных волокон. В то же время наличие множественных точечных геморрагий указывает на поражение глубоких слоёв сетчатки. Венозные сосуды переполнены, артериолы сужены. Ретинальный отёк наиболее выражен в заднем полюсе (рис. 4.2.5А), а его длительное существование приводит к значительным структурным изменениям.
При флюоресцентной ангиографии у пациентов с тромбозом ишемического типа выявляются обширные гипо- и нефлюоресциирующие участки сетчатки (рис. 4.2.5Б), которые объясняются развитием неперфузируемых (ишемических) зон. При естественном течении геморрагии ретинальный отёк постепенно резорбируется, однако в макулярной области отёк сохраняется в кистозной форме в течение многих месяцев и трансформируется в кистозную дистрофию. Иногда в фовеальной зоне помимо кист формируются разрывы, эпиретинальная мембрана (рис. 4.2.6).
При дифференциальном диагнозе ишемической и неишемической окклюзии следует использовать комплексный подход, анализируя данные анамнеза, клинической картины и данных флюоресцентной ангиографии, так как ни один из отдельно применяемых методов не позволяет точно установить тип сосудистых нарушений [90].
Прогноз при ишемическом типе тромбоза ЦВС неблагоприятный. Часто формируются ретинальная, папиллярная неоваскуляризация и рубеоз радужки. Острота зрения обычно остаётся низкой. По данным C.H. Park низкая острота зрения связана с макулярными изменениями (кистозный макулярный отёк, ламеллярный разрыв сетчатки). По данным Central Vein Occlusion Study Group (2005) от 60 до 100% больных с тромбозами височных ветвей имеют макулярный отёк, причём у 2/3 лиц он сохраняется в течение года и становится хроническим, являясь основной причиной снижения остроты зрения. Существование хронического макулярного отёка приводит к развитию кистозной дистрофии, которая сопровождается уменьшением количества фоторецепторов и реактивными изменениями ретинального пигментного эпителия. Выраженность изменений в макуле зависит от локализации окклюзии, калибра поражённого сосуда и состояния перифовеолярных капилляров. Можно выделить три типа поражений макулярной области при венозной окклюзии: 1) отёк в результате патологической проницаемости ретинальных микрососудов; 2) ишемия при окклюзии перифовеолярных капилляров; 3) смешанный тип при одновременном существовании отёка и ишемии [16]. Течение отёка различно. Он может полностью резорбироваться, или в этой области развиваются преретинальный фиброз, атрофические очажки, отложения пигмента. Если диффузный отёк (рис. 4.2.7А)сохраняется длительное время, то он переходит в кистовидный (рис. 4.2.7Б), затем формируется кистозная дистрофия (рис. 4.2.7В), которая в некоторых случаях заканчивается ламеллярным разрывом (рис. 4.2.7Г).
Существенным прогрессом в клинико-диагностических исследованиях макулярного отёка при ОВС явилось введение в практику высокоточного неинвазивного метода диагностики – оптической когерентной томографии. Метод позволяет получить изображение среза сетчатки с разрешением менее 10 мкм. Программа создания карты макулярной области позволяет проанализировать толщину и объём сетчатки в макуле, т.е. фактически очага кистозного макулярного отека (КМО), в пределах которой он расположен. Дополнительно исследуются радиальные срезы сетчатки в области очага кистозного макулярного отека, которые дают информацию о содержимом кистозных полостей, состоянии стекловидного тела. Данные сравнительных исследований показали, что изменения толщины сетчатки при макулярном отёке в большей степени коррелируют с данными остроты зрения, нежели показатели сосудистого выпота, выявляемые при помощи ФАГ [92].
Диффузный макулярный отёк (рис. 4.2.8) представляет собой гомогенный отёк сетчатки без видимых полостей и микрокист.
Причиной диффузного отёка и формирования твёрдых экссудатов в макуле является хронический выпот из васкулярных аномалий. Данный вид отёка имеет транзиторный характер, склонность к спонтанному разрешению, прогностически более благоприятен, достаточно хорошо резорбируется при проведении консервативной терапии и решетчатой лазеркоагуляции.
Кистовидный макулярный отёк (рис. 4.2.9) характеризуется образованием микрокист, количество и размеры которых постепенно увеличиваются. Он имеет хроническое течение, прогностически наименее благоприятен [163]. Появление КМО объясняется повышением капиллярного давления. При слабо выраженном отёке исчезает нормальный фовеальный рефлекс, сосуды приподнимаются над пигментным эпителием. В фовеальной зоне кистовидный отёк имеет звёздчатую форму (полости радиально расходятся от центральной микрокисты). В пара- и перифовеальной области он сотовидный.
Это обусловлено анатомическим строением сетчатки. В фовеа нервные волокна имеют косое, а в пара- и перифовеолярной зоне – вертикальное направление. Нередко в кистозных полостях накапливается геморрагическое содержимое, что осложняет течение патологического процесса [147]. В длительно существующих крупных кистах нередко возникает разрыв её внутренней стенки при сохранной наружной. В этом случае формируется ламеллярный макулярный разрыв (рис. 4.2.10), что клинически проявляется значительным и стойким снижением остроты зрения.
При кистовидном отёке макулы без нарушения целостности её внутренней стенки зрение после купирования основного процесса может частично или полностью восстанавливаться. Длительное существование кистовидного отёка или кистовидной дистрофии макулы иногда ведёт к развитию центрального разрыва сетчатки в результате нарушения целостности внутренней и наружной стенок кисты [78].
Источник
Макулярный отек сетчатки — это синдром, характеризующийся отеком центральной части сетчатки глаза (макулы), что вызывает нарушение центрального зрения. Диаметр макулы относительно небольшой и составляет примерно 5 мм, однако, именно эта часть сетчатки характеризуется скоплением клеток, обладающих светочувствительной функцией, – фоторецепторов, и формирует центральное предметное зрение. Скопление жидкости в центральной зоне сетчатки, и получило название макулярный отек глаза или отек макулы.

Почему развивается отек макулы?
Макулярный отек сетчатки глаза не классифицируется как отдельная нозология, а является симптомом, который возникает при следующих глазных заболеваниях:
- Тромбоз центральной вены сетчатки и ее ветвей.
- Диабетическая ретинопатия, как глазное осложнение сахарного диабета.
- Последствия офтальмологических операций (в частности, после осложненного удаления катаракты).
- Воспаления сосудистой оболочки глаза (увеиты).
- Посттравматические изменения вследствие ранения и тупой травмы органа зрения.
- Отслойка сетчатки.
- Доброкачественные и злокачественные внутриглазные новообразования.
- Глаукома.
- Воздействие токсических веществ.
Кроме того, отек макулярной области сетчатки может возникать при различных не офтальмологических заболеваниях: инфекционные болезни (ВИЧ, токсоплазмоз, туберкулез); атеросклероз; ревматизм; патология почек; артериальная гипертензия; заболевания головного мозга (менингит, травмы головы); болезни крови; аллергические реакции.
Образование отека макулы имеет различные механизмы, которые зависят от основной причины заболевания.
Диабетический макулярный отек развивается вследствие поражения сосудов сетчатки глаза, что вызывает изменение проницаемости капилляров, пропотевание и застой жидкости в макулярной области.

При окклюзии центральной вены сетчатки кистозный макулярный отек развивается по причине нарушения венозного оттока, вследствие чего жидкость проникает в околососудистую область и накапливается в центральной зоне сетчатки.
При посттравматических и воспалительных поражениях сетчатки возникают витреоретинальные сращения (соединительнотканные мембраны, соединяющие стекловидное тело с сетчаткой). Вследствие этого стекловидное тело оказывает тракционное (тянущее) воздействие на сетчатку, таким образом, вызывая отек макулы, а иногда и отслоение или разрыв сетчатки.
 |
| Тракционный макулярный отек сетчатки |
Механизм послеоперационного отека макулы (синдрома Ирвина-Гасса) до конца не изучен. Вероятнее всего, он также вызван формированием витреомакулярных тракций. Из всех офтальмологических операций макулярный отек глаза чаще всего возникает после удаления катаракты. По статистике чаще макулярным отеком осложняется операция экстракапсулярной экстракции (в 6,7% случаев) в сравнении с операцией факоэмульсификации.
Симптомы макулярного отека сетчатки глаза
Клиника макулярного отека обусловлена накоплением жидкости непосредственно в слоях макулы, что вызывает следующие нарушения зрения:
- нечеткое, смазанное изображение преимущественно в центральной зрительной области;
- эффект визуальной деформации прямых линий;
- изображение в ряде случаев может приобретать розоватый цвет;
- повышенная фоточувствительность, болезненное восприятие яркого света, вплоть до формирования фотофобии;
- в некоторых случаях наблюдается циркадность ухудшения остроты зрения (циклично, в зависимости от времени суток).
 |
| Симптомы отека макулы |
При неосложненном течении макулярного отека глаза абсолютной потери зрения чаще всего не происходит, но восстанавливается зрение достаточно медленно – от двух месяцев до года. Хронический отек макулы, сохраняющийся более 6 мес., характеризуется необратимым повреждением зрительных рецепторов сетчатки с последующим их замещением фиброзной тканью и необратимым снижением центрального зрения. Это доказывает актуальность ранней верификации диагноза и необходимость полноценного лечения данной патологии.
Классификация отека макулы
В зависимости от причины, вызвавшей отек макулярной зоны, патогенеза развития и клинических проявлений выделяют следующие виды макулярного отека сетчатки глаза:
Диабетический макулярный отек
Диабетический макулярный отек – это отек, формирующийся в результате осложненного течения сахарного диабета и развития диабетической ретинопатии, при этом в зависимости от площади поражения различают две формы:
- Фокальный – отек не распространяется на макулярную зону и занимает по площади менее 2-х диаметров диска зрительного нерва (ДЗН).
- Диффузный занимает более двух диаметров ДЗН и захватывает центральную область сетчатки. Такой отек макулы имеет более неблагоприятное течение, поскольку вызывает дегенеративные процессы с последующим развитием дистрофии сетчатки, стойкими и значительными нарушениями зрительной функции.
Диабетический отек макулы развивается в результате длительного течения сахарного диабета, осложненного диабетической ретинопатией. Механизм его формирования заключается в поражении мелких сосудов сетчатки, выработки эндотелиальных факторов роста. Нарушается проницаемость капилляров, часть плазмы проникает из сосудистого русла в сетчатку, таким образом, вызывая отек макулы. При фокальном отеке основную играет роль развитие микроаневризм сосудов сетчатки. При диффузном диабетическом макулярном отеке происходит поражение всей капиллярной сети сетчатки, расширение капилляров, истончение сосудистой стенки, нарушение проницаемости кровеносных сосудов. Стойкая гипергликемия при отсутствии адекватной коррекции вызывает утолщение и поражение мембраны капилляров, высвобождение свободных радикалов. В итоге это приводит к необратимым изменениям вплоть до гибели фоторецепторов. Наличие и степень отека макулы зависит от давности наличия сахарного диабета, степени коррекции гликемии, типа сахарного диабета, наличия сопутствующих заболеваний (тяжелая артериальная гипертензия, дислипопротеинемия, гипоальбуминемия).
Кистозный макулярный отек
Кистозный макулярный отек (КМО) – это формирование в сетчатке микрополостей (микрокист), заполненных жидкостью. Кистозный макулярный отек объединяет виды макулярного отека, вызванные различными заболеваниями, но имеющие общий патогенетический механизм – в сетчатке происходит накопление транссудата, вызванное изменением целостности гематоофтальмического барьера. В результате этих патологических процессов нарушается соотношение осмотического давления в сетчатке и сосудистой оболочке глаза, что в сочетании с образованием витреоретинальных тракций провоцирует выработку воспалительных факторов (фактор роста эндотелия, а также фактор роста тромбоцитов) и образование избыточного количества жидкости в макулярной области. Если кистозный макулярный отек существует непродолжительное время, то вероятность последующего восстановления высокая. Такой вариант считается относительно безопасным для глаз. При длительном течении кистозного макулярного отека существует риск слияния мелких кистозных образований в крупные кисты, что может привести к ламеллярному разрыву в центральной ямке сетчатки и необратимым нарушениям центрального зрения.
 |
| Кистозный макулярный отек |
Отек макулы при влажной дистрофии сетчатки
Данный вид макулярного отека связан с возрастными изменениями и возникает у людей в возрасте старше 40 лет при развитии возрастной макулярной дегенерации. «Влажная» (или экссудативная) форма возрастной макулярной дегенерации составляет около 10-20% от всех случаев. В основе патогенетического механизма формирования отека макулы лежит образование новых сосудов, которые, врастая под сетчатку, формируют субретинальную неоваскулярную мембрану. Сквозь нее в макулярную область сетчатки начинает пропотевать жидкость, вызывая последующий ее отек. Это в дальнейшем может привести к локальной отслойке сетчатки, субретинальному кровоизлиянию, гибели фоторецепторов, безвозвратному снижению зрения вплоть до слепоты. Возрастная макулярная дегенерация может прогрессировать с различной скоростью у разных пациентов. Однако, при раннем выявлении развития субретинальной неоваскулярной мембраны и проведении своевременного лечения можно добиться стойкой ремиссии и восстановить зрение.
 |
| Макулярный отек глаза при влажной форме макулодистрофии |
Диагностика макулярного отека
Отек макулы глаза является серьезной патологией, сопровождающейся утратой центрального зрения и потенциально приводящее к полной слепоте. Своевременное выявление заболевания на ранних стадиях помогает не только сохранить, но и восстановить зрение. Основные диагностические методы выявления заболевания включают как стандартные методы офтальмологического обследования, так и специализированные исследования:
- Офтальмоскопия позволит выявить выраженный отек сетчатки по характерной картине глазного дна. Однако, небольшой, локальный отек макулярной области иногда визуально не определяется, но его можно заподозрить по комплексу дополнительных косвенных признаков.
- Тест Амслера используется для выявления метаморфопсий и скотом.
- Оптическая когерентная томография (ОКТ) признана золотым диагностическим стандартом, позволяет оценить структурные изменения сетчатки, а также ее толщину и объем.
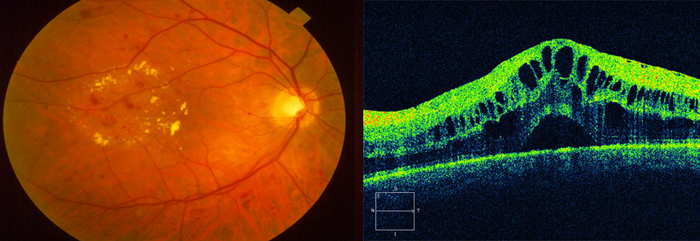 | |
| Осмотр глазного дна | Томография сетчатки |
- Гейдельбергская ретинальная томография (HRT) верифицирует отек макулярной области и измеряет толщину сетчатой оболочки в центральных отделах.
- Флюоресцентная ангиография (ФАГ) глазного дна позволяет выявить участки ишемии сетчатки, сосудистые нарушения, в особенности при окклюзии центральной вены.
Диагностический алгоритм определяется врачом индивидуально для каждого конкретного пациента и зависит от типа макулярного отека и наличия сопутствующих офтальмологических заболеваний.
Лечение макулярного отека
Выбор варианта лечения макулярного отека сетчатки глаза различается при разных видах отека, а также может варьировать в зависимости от причин и давности заболевания. Выделяют три основных варианта лечения макулярного отека глаза: консервативное, лазерное и хирургическое.
При диабетическом макулярном отеке самым действенным способом лечения является метод лазерной коагуляции. Лазерное лечение диабетического макулярного отека заключается в коагуляции измененных сосудов и централизации кровотока. Таким образом, купируется отек и предотвращается дальнейшее развитие заболевания. Лечение диабетического макулярного отека также включает интравитреальное введение лекарственных препаратов (кеналог). При пролиферативной диабетической ретинопатии интравитреально может вводиться anti-VEGF, что позволяет улучшить состояние сосудов сетчатки.
Лечение кистозного макулярного отека включает применение системных и местных нестероидных противовоспалительных препаратов, интравитреальное введение пролонгированных глюкокортикостероидов (Озурдекс) и ингибиторов эндотелиальных факторов роста. С целью оптимизации кровообращения в центральной области может также применяться лазерная коагуляция сетчатки.
При экссудативной форме возрастной макулярной дегенерации основное лечение макулярного отека глаза сводится к интравитреальным инъекциям ингибиторов эндотелиального фактора роста (Авастин, Луцентис, Афлиберцепт), что приводит к обратному развитию вновь образованных сосудов, а также восстановлению капиллярной сети и нормализации кровообращения в сетчатке.
Хирургическое лечение макулярного отека является наиболее высокотехнологичным и эффективным методом, когда иные способы лечения либо проявили свою нерезультативность, либо приводят к незначительному или нестойкому улучшению состояния сетчатки в макулярной области и не сопровождаются стабилизацией или повышением зрительных функций.
Оперативное лечение диабетического и кистозного макулярного отека сетчатки глаза заключается в выполнении операции, которая называется витрэктомия. В условиях Клиники им. Святослава Федорова витрэктомия выполняется в формате 25-27G, когда диаметр рабочей части инструмента составляет менее 0,5 мм! Малоинвазивный характер операции позволяет проводить ее в условиях местного обезболивания, без использования общего наркоза и без госпитализации пациента в стационар клиники. В ходе витрэктомии производится иссечение стекловидного тела и удаление эпиретинальных мембран, оказывающих тракционное воздействие на сетчатку и поддерживающих диабетический и кистозный макулярный отек. Лечение отека макулярной области вследствие развития у пациента влажной формы макулярной дегенерации сопровождается удалением субретинально расположенных новообразованных сосудов, формирующих субретинальную неоваскулярную мембрану, являющуюся причиной макулярного отека.
Своевременно проведенное лазерное или хирургическое лечение макулярного отека существенно оптимизирует результаты лечения и значимо влияет на прогноз заболевания. Кроме того, прогноз зависит от этиологии, давности заболевания, наличия сопутствующей патологии, степени выраженности отека и наличия осложнений. Самый благоприятный прогноз отмечают при послеоперационном отеке макулярной области с полным восстановлением зрения и купированием отека за несколько месяцев. Неблагоприятный прогноз для зрительной функции может быть при осложненных формах отека, при формировании дистрофических изменений, разрывов сетчатки, гибели фоторецепторов. Такие патологические процессы могут привести к необратимому нарушению зрительной функции вплоть до полной слепоты.
Микрохирургия глаза. Клиника им. Святослава Федорова оснащена новейшей аппаратурой, которая позволяет провести детальную диагностику и качественное высокотехнологичное лечение с минимальными рисками и максимальным зрительным результатом. Задачей пациента остается лишь следить за своим здоровьем и зрением, и вовремя обратиться к специалисту при наличии тревожных симптомов.
Источник

