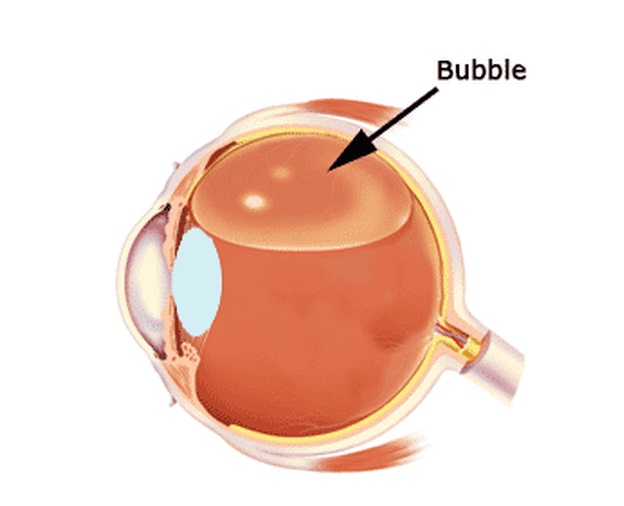
Отек сетчатки при сахарном диабете
Ретинопатия – это поражение сетчатки глаза. Сетчатка представляет собой внутреннюю оболочку глаза, построенную из нервных клеток. Она «фотографирует» окружающие нас предметы и посылает изображения в головной мозг. Ретинопатия часто развивается при сахарном диабете, такое поражение сетчатки носит название «диабетическая ретинопатия».
Диабетическая ретинопатия сопровождается снижением остроты зрения и может привести к слепоте. Как правило, заболевание прогрессирует медленно: кровеносные сосуды глаза становятся хрупкими, в результате чего происходят кровоизлияния в сетчатку.
При высоком уровне содержания глюкозы в крови ретинопатия прогрессирует. В сетчатке формируются новые сосуды, однако они очень хрупкие и могут разорваться даже во сне. При разрыве сосудов кровь попадает в часть глаза перед сетчаткой, что сопровождается нарушением зрения. Скопление крови приводит к образованию рубцов, которые тянут сетчатку за собой, в результате чего она отслаивается от сосудистой оболочки глаза.
Ретинопатия также может привести к отеку макулы. Макула занимает в сетчатке центральное положение и отвечает за различение мелких деталей предметов. Отек макулы сопровождается значительным ухудшением зрения и может привести к слепоте.
Причины диабетической ретинопатии
Причиной развития диабетической ретинопатии является высокий уровень содержания глюкозы в крови. Это приводит к поражению кровеносных сосудов, в том числе мелких сосудов сетчатки.
При повышенном артериальном давлении течение диабетической ретинопатии ухудшается, и происходит прогрессирующее снижение остроты зрения.
Симптомы диабетической ретинопатии
Как правило, симптомы заболевания появляются только при нарушении зрения – при диабетической ретинопатии тяжелой степени тяжести. Для того чтобы не давать заболеванию прогрессировать и сохранить зрение, пациент должен проходить офтальмологическое обследование каждый год или один раз в два года.
Симптомы и осложнения диабетической ретинопатии:
- Нечеткое или искаженное видение предметов, трудности при чтении
- Мелькание мушек перед глазами
- Частичная или полная потеря зрения, тень или пелена перед глазами
- Боль в глазу.
При наличии одного или нескольких симптомов следует немедленно обратиться к офтальмологу. Нарушения зрения (мушки перед глазами, боль в глазу, нечеткое зрение, потеря зрения) могут быть симптомами тяжелого заболевания глаз.
Диагностика диабетической ретинопатии
Для диагностики диабетической ретинопатии необходимо провести офтальмологическое обследование. Оно позволяет диагностировать диабетическую ретинопатию на ранних этапах, еще до появления нарушений зрения. При низком риске развития заболеваний глаз обследование можно проводить через каждые 2-3 года. Необходимо помнить, что симптомы диабетической ретинопатии появляются только на поздних стадиях заболевания.
Офтальмологическое обследование для пациентов с сахарным диабетом состоит из следующих этапов:
- Проверка остроты зрения. Острота зрения позволяет судить о способности глаза фокусироваться и различать детали предметов, расположенных на разном расстоянии от глаз.
- Офтальмоскопия и осмотр глаз с помощью щелевой лампы. Данные методы исследования позволяют оценить состояние глазного дна и других структур глаза. С их помощью можно выявить помутнение хрусталика, патологию сетчатки и другие нарушения.
- Гониоскопия. Данный метод исследования позволяет получить информацию об оттоке внутриглазной жидкости из глаза через угол передней камеры, который может быть открыт или закрыт. Гониоскопия проводится при подозрении на глаукому. Глаукома – это повреждение зрительного нерва, которое может привести к слепоте.
- Тонометрия. Данный метод исследования позволяет измерить внутриглазное давление. Тонометрия используется для диагностики глаукомы, риск развития которой при сахарном диабете повышен.
Пациентам с нечетким или искаженным видением предметов проводится флюоресцентная ангиография. Указанные симптомы свидетельствует о поражении или отеке сетчатки, а исследование позволяет определить локализацию разорвавшихся сосудов.
Снимки глазного дна позволяют отслеживать изменения сетчатки при диабетической ретинопатии. Сравнивая снимки, сделанные в разное время, офтальмолог может следить за прогрессированием заболевания и контролировать эффективность проводимого лечения.
Ранняя диагностика
- Ранняя диагностика и лечение диабетической ретинопатии позволяют сохранить зрение. Все пациенты с диабетической ретинопатией должны подвергаться скринингу.
- Пациенты старше 10 лет, страдающие сахарным диабетом 1-го типа, должны пройти офтальмологическое обследование через 3-5 лет после постановки диагноза, а затем проходить его ежегодно. При низком риске развития заболеваний глаз обследование можно проводить через каждые 2-3 года.
- Пациенты, страдающие сахарным диабетом 2-го типа, должны пройти офтальмологическое обследование сразу после постановки диагноза, а затем проходить обследование ежегодно. При низком риске развития заболеваний глаз обследование можно проводить через каждые 2-3 года.
- Женщины, страдающие сахарным диабетом 1-го или 2-го типа, должны пройти офтальмологическое обследование до беременности, а затем – в первом триместре беременности. По результатам обследования в первом триместре офтальмолог сделает вывод о необходимости дальнейшего наблюдения.
Примечание: беременные женщины, у которых развился гестационный сахарный диабет, в скрининге не нуждаются. Однако это заболевание повышает риск развития сахарного диабета 2-го типа, который, в свою очередь, повышает риск развития ретинопатии и других заболеваний глаз.
Сахарный диабет также повышает риск развития других заболеваний глаз, в том числе глаукомы и катаракты. Регулярное офтальмологическое обследование позволяет выявить заболевания на ранних стадиях и сохранить зрение.
Профилактика диабетической ретинопатии
Профилактика диабетической ретинопатии – это, прежде всего, поддержание нормального уровня глюкозы и холестерина в крови, артериального давления. Важной мерой также является отказ от курения.
Ранняя диагностика диабетической ретинопатии возможна только в том случае, если пациент проходит офтальмологическое обследование каждый год или один раз в два года. Ранняя диагностика заболевания позволяет сохранить зрение.
Прием розиглитазона (Авандия, Авандамет, Авандарил), который назначают пациентам с сахарным диабетом 2-го типа, повышает риск развития патологии центрального отдела сетчатки – макулы. Будьте внимательный: препарат может вызвать отек макулы.
В каком случае следует обратиться к врачу
При наличии сахарного диабета и одного или нескольких из перечисленных ниже симптомов следует немедленно обратиться к врачу:
- Мелькание мушек перед глазами. Этот симптом может свидетельствовать об отслойке сетчатке – грозном осложнении диабетической ретинопатии.
- Еще одним симптомом отслойки сетчатки является появление тени перед глазами.
- Боль или ощущение распирания в глазу.
- Внезапная частичная или полная потеря зрения может быть симптомом многих заболеваний, в том числе отслойки сетчатки и внутриглазного кровотечения.
Внезапная потеря зрения требует немедленного оказания медицинской помощи.
Лечение диабетической ретинопатии
Если диабетическая ретинопатия не прогрессирует, лечение не требуется, однако пациент должен регулярно посещать офтальмолога.
К методам, позволяющим сохранить зрение при диабетической ретинопатии, относятся хирургическое лечение, лазерная терапия и медикаментозная терапия.
Вылечить диабетическую ретинопатию невозможно, однако лазерная терапия (фотокоагуляция), выполненная на ранних этапах заболевания, позволяет предотвратить потерю зрение. Улучшение зрения также обеспечивает удаление стекловидного тела (витрэктомия). По мере прогрессирования заболевания могут понадобиться повторные вмешательства.
Лазерная терапия (фотокоагуляция)проводится для остановки кровотечения или разрушения патологических сосудов при кровоизлиянии в сетчатку.
- У пациентов с диабетической ретинопатией легкой и средней степени тяжести лазерная терапия отека макулы снижает риск потери зрения на 20%.
- Лазерная фотокоагуляция всей сетчатки проводится в один или два сеанса. Она снижает риск тяжелого кровоизлияния и замедляет прогрессирование пролиферативной ретинопатии, а также на 50% снижает частоту витрэктомии у пациентов с сахарным диабетом 2-го типа и пациентов старше 40 лет с сахарным диабетом 1-го типа и ретинопатией тяжелой степени тяжести.
После проведения лазерной фотокоагуляции может наблюдаться незначительное ухудшение зрения, что связано с повреждением нервных клеток сетчатки. При фотокоагуляции всей сетчатки, как правило, страдает периферическое зрение. Однако ухудшение зрения после этой операции не сопоставимо с потерей зрения, которая наблюдается при отсутствии лечения.
Удаление стекловидного тела (витрэктомия) проводится при кровоизлиянии в стекловидное тело, образовании рубцов или отслойке сетчатки.
В ходе витрэктомии хирург вводит в глаз специальные инструменты, надрезает оболочку стекловидного тела и удаляет его содержимое, после чего проводит фотокоагуляцию сетчатки, разрезает или удаляет рубцы, укрепляет сетчатку в местах отслойки и восстанавливает разрывы сетчатки. В конце операции для замены стекловидного тела и восстановления внутриглазного давления хирург вводит в глаз силиконовое масло или газ.
Витрэктомия позволяет восстановить зрение после отслойки сетчатки и предотвратить дальнейшую отслойку. Наиболее благоприятные результаты наблюдаются при отсутствии отслойки центральной части сетчатки (макулы).
В настоящее время не существует лекарственных средств, которые предотвращают или замедляют прогрессирование диабетической ретинопатии. Однако некоторые препараты позволяют предотвратить или отсрочить развитие осложнений сахарного диабета.
Источник
Здравствуйте!
Полгода тому назад заметил, что стал хуже видеть на один глаз. Записался к окулисту, чтобы узнать, есть ли какие-то изменения и с чем могут быть связаны. По итогу: никаких диабетических изменений не было обнаружено, выписали капли, витамины и порекомендовали носить очки.
Фото взято с сервиса Яндекс. Картинки
Возможно это был период скачущих сахаров или переутомляемость сыграла роль. После этого не замечал каких-либо изменений и до сегодняшнего дня. Также врач вкратце рассказала про ретинопатию глаз. Об этом сегодня и поговорим!
Диабетическая ретинопатия глаз – это опасное осложнение, которое наблюдается почти у 90% людей с сахарным диабетом. Связано с поражением сосудов сетчатки оболочки глазного яблока. При длительной декомпенсации диабета, болезнь прогрессирует, что приводит к необратимой слепоте. Факт: у людей с диабетом слепота наступает в 20-25 раз чаще, чем среди здоровых людей.
Главная причина развития осложнения была названа выше – это отсутствие нормальной компенсации или, проще говоря, постоянные высокие сахара. Банально и очевидно.
Фото взято с сервиса Яндекс. Картинки
Симптомы
Самым частым симптомом является снижение остроты зрения. Происходит искаженное видение объектов и пятна, которые плавают в поле вашего зрения. По мере прогрессирования болезни, она может вызвать сильную потерю зрения и, в некоторых случаях, даже слепоту.
Диабетическая ретинопатия глаз подразделяется на разные стадии:
1 стадия — Непролиферативная ретинопатия
В сетчатой оболочке глаза происходят изменения в виде кровоизлияний (точки или пятна темного цвета, находящиеся в центральной области глазного дна), экссудативные очаги в центральной части глазного дна, желтого или белого цвета и диабетический макулярный отёк.
2 стадия — Препролиферативная ретинопатия
Происходят венозные аномалии в слоях сетчатки. Появляются извитость, наличие петель, ухудшается четкость, удвоения. Растёт количество твёрдых экссудатов (выделяющаяся жидкость при воспалении), ИРМА и крупные ретинальные геморрагии (скопление вылившейся крови из кровеносных сосудов).
Фото взято с сервиса Яндекс. Картинки
3 стадия — Пролиферативная ретинопатия
Происходит разрастание сосудов диска зрительного нерва и/или других областях сетчатки оболочки глаза там, где в норме их не должно быть. Кровоизлияния в стекловидное тело (вещество, заполняющее пространство между хрусталиком и сетчаткой). Новые появляющиеся сосуды очень тонкие и зачастую происходят повторные кровоизлияния, что способствует отслоению сетчатки или неоваскулярная глаукома.
Диабетический макулярный отёк – это скопление жидкости в центральной, чувствительной части сетчатки, которая отвечает за отличную остроту зрения. Характерен для каждой стадии.
Профилактика
На начальных этапах ретинопатия глаз не вызывает симптомов. Иногда пациенты даже не догадываются, что у них развивается ретинопатия, пока болезнь не переходит в более опасные последствия. Чтобы этого избежать, диабетикам необходимо проходить регулярные обследования у офтальмолога – не реже 1 раза в год. А долгожителям с диабетом и вовсе 1 раз в 6 месяцев.
Фото взято с сервиса Яндекс. Картинки
Лечение
Лечение существует. Главное — важно заметить изменения на начальном этапе. Повторюсь, в борьбе за жизнь без осложнений, большое значение будет иметь правильное питание, физические упражнения и инсулинотерапия, либо применение сахороснижающих препаратов.
Для каждой степени осложнения есть особое комплексное лечение. Такие как, лазерная фотокоагуляция (создает маленькие терапевтические ожоги на сетчатке) и интравитреальные инъекции лекарственных препаратов (при кровоизлияниях в стекловидное тело или при отслоениях сетчатки).
Берегите себя и своё здоровье!
Подписывайтесь и ставьте лайки, комментируйте — это лучшая для меня благодарность! Спасибо!
Другие статьи моего канала:
1.Халатное отношение к диабету. Почему так происходит?
2. Выбираем фрукты для диабетиков 1 и 2 типа. Часть 3.
3. Самый популярный расходник у диабетика — это… иголки на шприц-ручки.
Источник
В прошлый раз мы познакомились с осложнениями сахарного диабета на сердечно-сосудистую и нервную системы, которые развиваются при длительном умеренном повышении уровня сахара в крови. Сегодня будем разбираться с органом зрения, который также поражается при сахарном диабете.
Зрение в норме (слева) и при диабетической ретинопатии (справа).
Болезни глаз у больных сахарным диабетом бывают в 25 раз (!) чаще, чем в общей популяции. Чтобы лучше понять следующий материал, рекомендуется вспомнить строение глаза.
Диабетическая ретинопатия
Диабетическая ретинопатия (поражение сетчатки, от pathos — страдание) является одной из ведущих причиной ухудшения зрения при диабете. Чем больше стаж диабета, тем чаще развивается диабетическая ретинопатия: от 5% в течение первых 5 лет диабета до 80% при длительности диабета более 25 лет. Любопытно, что у детей ретинопатия наблюдается значительно реже и возникает лишь после окончания полового созревания (17-18 лет). Ученые полагают, что это связано с гормональными факторами роста детей.
Так видят люди с диабетической ретинопатией:
Классификация. Выделяют 3 стадии диабетической ретинопатии:
I стадия — непролиферативная ретинопатия.
Пролиферация — это размножение клеток, в первой стадии диабетической ретинопатии этого еще не происходит. При диабете сильнее всего поражаются самые мелкие кровеносные сосуды (микроангиопатия), аналогичные процессы происходят и в сосудах сетчатки. Страдают в первую очередь капилляры и венулы (мельчайшие вены), в них образуются микроаневризмы (расширенные участки со сниженной скоростью кровотока). Механизм образования микроаневризм связан с нарушением обмена веществ в клетках и тканевой гипоксией (недостатком кислорода).
Так выглядят сосуды на глазном дне в норме.
Ранние микроаневризмы. Желтое пятно (центральная часть сетчатки, макула) еще в норме.
II стадия — препролиферативная ретинопатия («препролиферативная» означает «перед пролиферацией»).
Во II стадии микроаневризм уже много, они крупные. Некоторые микроаневризмы из-за сниженной скорости кровотока тромбируются и зарастают соединительной тканью, другие — лопаются (разрываются) с образованием кровоизлияний. Вышедшее из лопнувшего сосудика содержимое называется экссудатом. В этой стадии экссудатов много, они крупные. Ярко выражены венозные аномалии: сосуды в виде четок (бус), извитые или удвоены.
Микроаневризмы, «ватные пятна» (инфаркты сетчатки из-за тромбоза ближайшего кровеносного сосуда), геморрагии (кровоизлияния).
Венозные аномалии, микрососудистая патология внутри сетчатки, ишемия.
III стадия — пролиферативная ретинопатия.
На фоне микроаневризм и кровоизлияний в сетчатку в этой стадии появляются кровоизлияния в стекловидное тело. В местах этих кровоизлияний возникают участки воспаления, которые заживают с формированием соединительнотканных тяжей (пролиферация — размножение клеток). Тяжи проникают из сетчатки в стекловидное тело и постепенно сморщиваются, стягиваясь как рубцы, приводя к отслойке сетчатки и слепоте.
Пролиферативная стадия диабетической ретинопатии.
Видны рубцовые тяжи в стекловидное тело, которые при сморщивании вызывают отслойку сетчатки и слепоту. В основании тяжа — вновь образованные кровеносные сосуды (неоваскуляризация).
Поскольку сосуды сетчатки патологически изменены (извиты, расширены, с аневризмами) и плохо справляются со своими функциями, происходит образование новых сосудов. Этот процесс называется неоваскуляризацией и также относится к явлениям пролиферации. Беспорядочная неоваскуляризация способна приводить к нарушению зрения.
Новые, недавно образованные кровеносные сосуды.
Соединительная ткань вокруг новых сосудов.
Для всех стадий диабетической ретинопатии свойственно волнообразное течение с самопроизвольными ремиссиями и обострениями. Ухудшению способствуют высокий и низкий уровень сахара, артериальная гипертензия, почечная недостаточность, а также беременность.
Слева: препролиферативная диабетическая ретинопатия. Стрелки указывают на геморрагии и «ватные пятна».
Справа: пролиферативная диабетическая ретинопатия. Стрелками показана неоваскуляризация.
Стадии диабетической ретинопатии (слева направо):
1) норма
2) начальная (фоновая) ретинопатия
3) непролиферативная диабетическая ретинопатия
4) тяжелая непролиферативная диабетическая ретинопатия
5) неоваскуляризация при пролиферативной диабетической ретинопатии
6) фибрососудистые мембраны (рубцевание).
Среди всех слепых диабетики составляют около 7%. Причиной слепоты у больных сахарным диабетом являются:
- кровоизлияние в стекловидное тело
- диабетическая ретинопатия
- отслойка сетчатки
- глаукома
- катаракта.
Катаракта
Катаракта — это помутнение хрусталика, приводящее к нарушению зрения.
Катаракта — помутнение хрусталика.
У диабетиков бывает 2 разновидности катаракты:
1) метаболическая (диабетическая) катаракта развивается в подкапсулярных слоях хрусталика у инсулинзависимых диабетиков при плохом лечении. О биохимических механизмах патогенеза я писал ранее. Кратко напомню:
глюкоза пропорционально ее концентрации в крови поступает в клетки инсулинНЕзависимых тканей (нервная ткань, хрусталик и сетчатка, почки, поджелудочная железа, стенки сосудов), где под влиянием ферментов поступает на дополнительный путь метаболизма: глюкоза ? сорбит ? фруктоза. В отличие от глюкозы, фруктоза способна усваиваться клетками без участия инсулина. Однако накопление в клетках циклического спирта сорбита повышает осмотическое давление в них и приводит к клеточному отеку, что в итоге нарушает функции клеток и кровообращение в мелких сосудах.
Источник: Как развивается сахарный диабет и диабетическая кома
2) сенильная (старческая) катаракта бывает и у здоровых лиц преклонного возраста, однако у диабетиков она созревает значительно быстрее и потому чаще требует хирургического лечения.
Так видят люди с катарактой.
Читайте также:
Глаукома
Глаукома — повышение внутриглазного давления. Встречается у 5% диабетиков и у 2% здоровых лиц. При глаукоме повреждаются волокна зрительного нерва, что приводит к выпадению сперва периферического зрения, а затем и центрального.
Так видят люди с глаукомой.
Для диабетиков (и не только для них) типична открытоугольная форма глаукомы, при которой затруднен отток водянистой влаги через шлеммов канал — круговой венозный сосуд, расположенный в толще склеры на границе с роговицей. Однако у диабетиков поражение шлеммова канала (венозный сосуд) является проявлением диабетической микроангиопатии.
Нарушение подвижности глаз
Говоря о болезнях глаз у больных сахарным диабетом, нельзя не вспомнить о диабетической нейропатии, приводящей с поражению глазодвигательных нервов. Чаще всего встречаются диплопия (двоение в глазах) и птоз (опущение верхнего века).
Транзиторное нарушение остроты зрения
Транзиторное (временное) нарушение остроты зрения бывает у больных сахарным диабетом в начале лечения инсулином. Механизм этого явления несложный. При высоком уровне глюкозы крови примерно такая же ее концентрация оказывается в хрусталике, где глюкоза превращается в сорбит, который осмотически удерживает жидкость. В результате хрусталик набухает и начинает преломлять лучи сильнее, из-за чего они собираются перед сетчаткой (близорукость). Помимо близорукости, накопление сорбита способствует развитию диабетической катаракты. В начале лечения сахарного диабета инсулином уровень глюкозы крови падает, и рефракция глаз (преломление лучей) ослабевает, что влияет на остроту зрения.
Воспалительные заболевания глаз
Глюкоза является хорошей питательной средой для бактерий, поэтому сахарный диабет способствует затяжному течению инфекционно-воспалительных заболеваний, в том числе век:
- блефарит — воспаление краев век
- ячмень — острое гнойное воспаление волосяного мешочка ресницы или сальной железы века
- халязион — хроническое (в отличие от ячменя) пролиферативное воспаление края века вокруг сальной железы и хряща века.
Халязион.
Как вы убедились, поражение глаз может быть разноплановым, поэтому больные сахарным диабетом должны обследоваться у офтальмолога не реже 1-2 раза в год. Нужно обязательно определять остроту и поля зрения, оценивать состояние сосудов глазного дна.
В следующий раз — поражение мочевыделительной системы при сахарном диабете.
Читайте также:
Материал был полезен? Поделитесь ссылкой:
Source: www.HappyDoctor.ru
Читайте также
Вид:


Источник