Осмотр пациента с глаукомой у окулиста необходим 1 раз в
Залогом успешного лечения любого заболевания является своевременная и правильная диагностика. Ранняя диагностика глаукомы позволит избежать серьезных осложнений и слепоты. Поэтому так важно при первых же симптомах патологии обращаться к врачу и проходить назначенные им исследования. Не менее важно регулярно проходить профилактические осмотры у офтальмолога.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Характеристика патологии
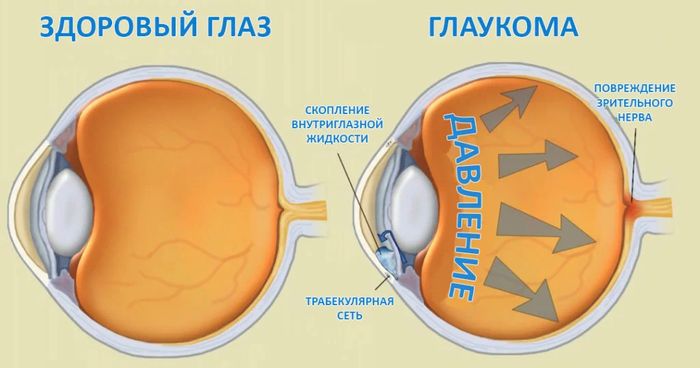
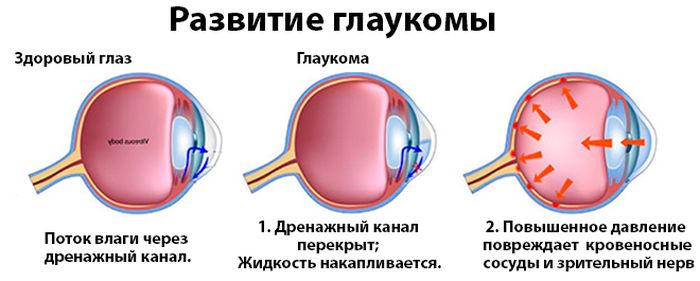
Глаукома – это достаточно серьезная патология глаз, которая приводит к существенному и необратимому сужению поля зрения, а впоследствии и к полной слепоте пациента. Как правило, начинается заболевание с повышения глазного давления, которое влечет за собой ухудшение кровообращения, а, следовательно, и ухудшение питания зрительного нерва. В результате чего зрительный нерв постепенно атрофируется. Возникнуть глаукома может в любом возрасте, встречаются случаи глаукомы новорожденных. Однако, с возрастом риск развития патологии увеличивается.
Справка! После 45 лет первичная глаукома имеется у 0,1% населения. После 50 лет патология встречается у 1,5% людей, а после 75 лет – у 3%.
Чаще всего глаукома развивается постепенно, в этом случае симптоматика ее не выражена ярко, и наличие повышенного внутриглазного давления обнаруживается случайно – при обследовании пациентов, обратившихся к офтальмологу по другим поводам.
Но иногда, когда давление внутри газа повышается резко, развивается приступ глаукомы, который сопровождается значительным ухудшением зрения и резкими болями в глазах – пациент вынужден обращаться за помощью врача незамедлительно.
Причины
Глаукома чаще всего возникает у лиц, имеющих к ней наследственную предрасположенность, также она может развиваться вследствие возрастных изменений, травм, сопутствующих заболеваний, а может быть и профессиональной болезнью.
Факторы риска:
- возраст старше 50 лет;
- наследственная отягощенность;
- контузии глаза;
- офтальмологические заболевания в хронической форме – близорукость, катаракта, хориоретинит;
- гипертония;
- сахарный диабет;
- ожирение;
- наличие в сосудах атеросклеротических бляшек;
- шейный остеохондроз, который провоцирует нарушение иннервации органов зрения.
Открытоугольная первичная глаукома развивается по причине нарушения оттока внутриглазной жидкости, закрытоугольная – в результате внезапного перекрытия корнем радужки угла передней камеры.
Открытоугольная глаукома чаще встречается у близоруких людей, закрытая – у дальнозорких.
Классификация
Глаукома делится на врожденную и приобретенную. Врожденная глаукома проявляется практически сразу после появления малыша на свет, она подразделяется на:
- первичную;
- инфантильную;
- ювенильную;
- сочетанную;
- вторичную.
Приобретенная глаукома может быть первичной и вторичной. Первичная форма патологии характеризуется тем, что процессы, вызывающие дистрофию глазных тканей, начинаются раньше клинических признаков заболевания.
Первичная глаукома в свою очередь делится на открытоугольную и закрытоугольную.
Открытоугольная глаукома может быть:
- первичной;
- псевдоэксфолиативной;
- пигментной;
- низкого давления.
Закрытоугольная делится на:
- глаукому с зрачковым блоком;
- глаукому с плоской радужкой;
- ползучую;
- глаукому с витрохрусталиковым блоком.
Вторичная глаукома подразделяется на:
- послевоспалительную;
- факогенную;
- сосудистую;
- дистрофическую;
- травматическую;
- послеоперационную;
- неопластическую.
Стадии развития
Б.Л. Поляк – советский офтальмолог в середине прошлого века предложил выделять 4 стадии развития глаукомы:
- Начальная – периферические границы поля зрения в норме, при этом присутствуют слепые участки в 15-20 градусах от точки фиксации взгляда.
- Развитая – со стороны носа поле зрения сужается.
- Далекозашедшая –со стороны носа поле зрения сужается более чем на 15-20 градусов.
- Терминальная – полная слепота или наличие искаженной проекции света. Исследовать поле зрения невозможно.
Симптомы
Признаки глаукомы различаются в зависимости от типа и формы глаукомы.
Острая закрытоугольная глаукома проявляется:
- периодическим ухудшением остроты зрения;
- радужными кругами при взгляде на свет;
- болью в глазном яблоке;
- головной болью.
Хроническая форма закрытоугольной глаукомы характеризуется:
- болями в глазном яблоке;
- постепенным ухудшением остроты зрения.
Открытоугольная глаукома сопровождается:
- постепенным ухудшением остроты зрения;
- умеренными головными болями;
- появлением радужных кругов при взгляде на свет.
Справка! При открытоугольной глаукоме симптомы появляются поздно, чаще всего тогда, когда уже происходят необратимые процессы.
Диагностика
Диагностика глаукомы – это важнейший этап в ликвидации патологии. Очень важно выявить заболевание на ранних стадиях, но сделать это сложно, поскольку клиническая картина зачастую мало чем отличается от других офтальмологических заболеваний. Провести раннюю диагностику глаукомы может только высококвалифицированный специалист.
Ранняя диагностика заболевания
Ранняя диагностика глаукомы подразумевает следующие исследования:
- Исследование ВГД (внутриглазного давления) – для этого используют эластонометрию и тонометрию,
- Исследование ВГЖ (внутриглазной жидкости) – метод тонографии,
- Анализ поля зрения – применяются разнообразные методики периметрии,
- Изучение передней камеры глаза – метода гониоскопии,
- Исследование состояния и структуры глазного дна – ОКТ.
Кроме того, для постановки диагноза «глаукома» врач должен осмотреть пациента, а также изучить его жалобы и анамнез.
Способы измерения ВГД
Существует несколько способов измерить глазное давление пациента. О каждом подробно описано ниже.
Тонометрия
Тонометрия – это наиболее распространенная методика, которая позволяет определить внутриглазное давление. В большинстве случаев для ее проведения используется тонометр Маклакова. Исследование проводится в положении лежа на спине. Измеряя глазное давление таким способом, его величина колеблется от 16 до 26 мм рт.ст. Разница в показателях обоих глаз не должна превышать 4 мм рт.ст.
Самым популярным тонометром на Западе является Диатон, существуют и другие приборы для измерения глазного давления, и для каждого из них устанавливаются свои нормативы.
Справка! Чтобы получить более развернутый анализ, измерение глазного давления проводят в динамике – 4-5 дней два раза в сутки. Это очень важно, так как в течение дня возможно колебание давления внутри глаза, но в норме они не должны превышать 5 мм рт.ст.
Электронная тонография
При проведении электронной тонографии пациент должен располагаться лежа на спине и зафиксировать взгляд на точке, которая находится максимально далеко от глаза. Специалист закапывает в глаз пациента раствор Дикаина, расширяет веки и устанавливает датчик тонографа непосредственно на поверхность роговицы. Продолжительность обследования 4 минуты. За это время вычисляются основные показатели гидродинамики глазного яблока и определяется показатель внутриглазного давления.
Эластонометрия
Эластонометрия – тоже широко используемый метод определения внутриглазного давления. В этом случает используются тонометры разного веса, как правило используют набор тонометров Маклакова в количестве 4 штуки.
Внутриглазное давление измеряется всеми четырьмя тонометрами, при этом вес их увеличивается. Прослеживается закономерность – при увеличении груза давление внутри глаза повышается, но, если эластичность глаза нарушена, давление остается стабильным.
Если пациент здоров, график измерений представляет собой прямую, при глаукоме – это кривая, причем часто укороченная.
Периметрия
Периметрия проводится для исследования полей зрения. Для проведения данной диагностической процедуры обычно используют изоптоперимерию или кампиметрию. Суть изопопериметрии в последовательном исследовании граней зрительных полей с помощью объектов разной площади, смысл кампиметрии — выявление дефектов центрального зрительного поля.
Эффективными мероприятиями в диагностики глаукомы являются также статическая и кинетическая периметрия. Обследование может проводиться при помощи периметра, а может быть использован компьютер. Сейчас чаще всего используется компьютерная периметрия, ее проводят следующим образом:
- Пациент садится у аппарата, положив подбородок на поставку. Один глаз закрывается заслонкой.
- На мониторе начинают хаотично двигаться предметы, и когда пациент видит нужный объект, он должен нажать кнопку мыши.
Длительность процедуры 5-10 минут.
Гониоскопия
Это исследование назначается для изучения передней камеры глаза. Проводится при помощи гониоскопа, который состоит из окуляра, зеркал и линз. Объектом исследования являются пространства между роговой и радужной оболочкой глаза, особое внимание при обследовании уделяется области перехода роговицы в склеру и радужку.
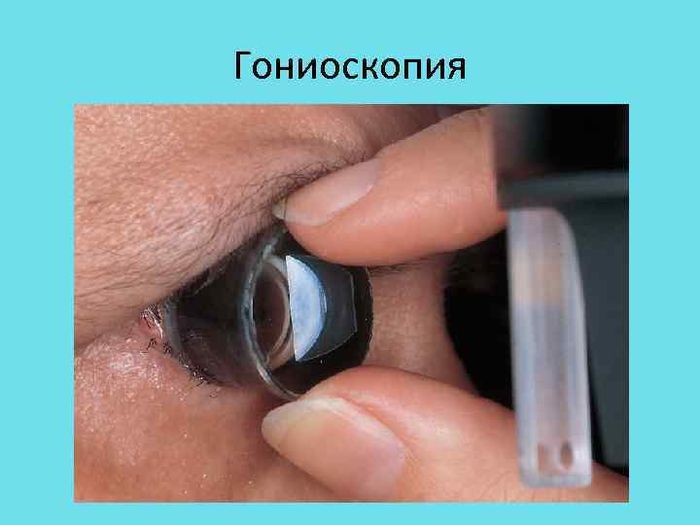
В норме угол передней камеры должен быть открытым и не препятствовать для нормальной циркуляции внутриглазной жидкости. При наличии патологий он может перекрываться разросшимися сосудами, радужной оболочкой, инородным телом, опухолями, гониосинехиями – спайками, которые образуются в результате воспалительных процессов.
Прямая
Прямая гониоскопия – это базовая методика. В ходе диагностики, специалист может оценить структуры передней камеры глаза в панораме.
Пациенту закапываются в глаза специальные капли, и предлагается занять горизонтальное положение. Офтальмолог устанавливает дополнительные источники света и начинает рассматривать структуры передней камеры в нужных ракурсах.
Непрямая
В этом случае пациент располагается в положении сидя, и у специалиста есть возможность проводить исследование при помощи зеркал и щелевой лампы. Непрямая гонископия считается более доступной, по сравнению с прямой, а также в время этой процедуры можно визуализировать сразу все 4 квадранта передней камеры глаза.
В отечественной гоисокопии используется 4 вида линз:
- гониоскоп Краснова;
- гониоскоп Ван-Бойнингена;
- линза Гольдмана;
- линза Кеппе.
Оптическая когерентная томография (ОКТ)
Мнение эксперта
Носова Юлия Владимировна
Врач офтальмолог высшей категории. Кандидат медицинских наук.
Этот диагностический метод исследования позволяет визуализировать глазные структуры в поперечном срезе. Поскольку разрешение ОКТ достаточно высокое, его по информационности можно сравнить с морфологическим исследованием глаза. ОКТ показывает глубину и силу проникновения светового сигнала, и по сути напоминает ультразвуковое А-сканирование, но с той разницей, что при ОКТ используются не звуковые волны, а пучок света в инфракрасном диапазоне.
Пациента просят сфокусировать взгляд на мерцающем объекте, затем камера приближается к глазу до тех пор, пока изображение на мониторе не станет четким, обычно расстояние от камеры для глаза составляет около сантиметра. Дале производится сканирование, после чего полученные данные расшифровываются.
Осмотр в щелевой лампе
При подобном диагностическом исследовании используется инструмент, который создает увеличенный трехмерный вид глазных структур, а именно зрительного нерва, сетчатки и области, в зоне которой внутриглазная жидкость стекает из глаза.
Чтобы облегчить видимость постороннего объекта может быть использован флуоресцентный краситель. Как правило, никого дискомфорта пациент при обследовании не ощущает, но расширяющие капли, которые ему капаются в глаз, могут вызвать проблемы с фокусировкой на несколько часов.
Кому ставится диагноз?
Среднестатистическая норма при измерении глазного давления тонометром Маклакова составляет 23 мм рт.ст. Если офтальмотонус превышает этот показатель, у пациента можно подозревать глаукому.
Если у пациента имеются признаки глаукомы, он берется на учет, и ему назначается специальное лечение. Если у пациента ВГД превышает средний показатель, но признаков заболевания нет, его относят к группе пациентов с эссенциальной гипертензией.
Полезное видео
Ранняя диагностика глаукомы: механическая и компьютерная периметрия, тонометрия:
Как долго наблюдают пациентов?
В среднем пациентов с диагнозом глаукома наблюдают в течение 5 лет.
Заключение
Для того чтобы диагностировать глаукому правильно и как можно раньше, необходимо очень тщательное и неоднократное обследование. Причем обследование обязательно должно быть комплексным – биомикроскопия, периметрия, кампимметрия, тонография, тонометрия, нагрузочные пробы и так далее.
Все исследования должны проводиться в динамике, а диагноз должен обязательно дифференцироваться от гипертензии. Только так можно выбрать правильную тактику терапии и сохранить пациенту зрение.
Автор статьи
Интернет журналист, копирайтер.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
of glaucoma patients in the out–patient clinic
Illarionova A.R., Fridman N.V.
One of the basic methods of early glaucoma diagnostics and control of the stabilization of glaucoma process is dynamic dispensary observation. There is an analysis of main symptoms, risk factors of glaucoma represented in the article. Diagnostic minimum, needed for glaucoma diagnostics is in detail described by the authors of the article. The analysis of main aspects of out–patient glaucoma treatment was carried out.
Глаукома – это хроническое заболевание, требующее обязательного регулярного наблюдения на протяжении многих лет. Учитывая распространенность (около 5% от общего числа офтальмопатологии), снижение и потерю зрительных функций при этом заболевании и вследствие этого утрату трудоспособности (в Москве, например, причиной инвалидности по зрению в 30% случаев является глаукома), проблема диспансеризации больных остается актуальной.
Исключительное значение имеет ранняя диагностика глаукомы, в связи с чем понятна необходимость обязательного профилактического осмотра населения, цель которого – выявление начальных признаков этого заболевания, что в значительной мере влияет на тактику лечения и течение глаукоматозого процесса.
К основным симптомам, патогномоничным для глаукомы, относятся:
n повышение внутриглазного давления
n изменения поля зрения, характерные для глаукомы
n глаукомная оптическая нейропатия.
Дополнительными симптомами, которые необходимо учитывать при диагностике первичной открытоугольной глаукомы, являются:
• ишемический окулярный синдром (спазм сосудов, микроаневризмы, маятникообразный или замедленный ток крови капилляров бульбарной конъюнктивы)
• заполнение кровью водяной или ламинарной вены при компрессии глазного яблока
• атрофические изменения стромы, особенно пигментного листка радужки, псевдоэксфолиативный синдром
• выраженная пигментация трабекулярной зоны угла передней камеры
• низкие значения коэффициента легкости оттока водянистой влаги из глаза (ниже 0,15 мм3/мин/мм рт.ст.)
• асимметрия статуса парных глаз: разница в величине ВГД более 4 мм рт.ст., в величине С – более 0,14 мм3/мин/ мм рт.ст., в отношении Э/Д – более 0,2.
Среди факторов риска, влияющих на возникновение и прогрессирование глаукоматозного процесса, выделяют местные – миопическая рефракция глаза, отношение Э/Д более 0,5, перипапиллярная b–зона, и общие – возраст старше 60–65 лет, неблагополучная наследственность, сахарный диабет, артериальная гипотония, гипотиреоз, диэнцефальная патология. Выявление этих состояний важно для верификации диагноза и определения дальнейшей тактики лечения.
Исходя из перечисленных основных и дополнительных симптомов глаукомы, а также факторов риска развития этого заболевания, может быть определен диагностический минимум, достаточный для выявления этой патологии. К основным методам диагностики могут быть отнесены:
s тонометрия
s периметрия
s офтальмоскопия.
Тонометрия
Тонометрия остается одним из наиболее информативных методов, широко применяемых в повседневной практике офтальмолога. Нормальное внутриглазное давление (ВГД) – статистическая величина и соответствует 9–22 мм рт.ст. Глаукому можно подозревать с большей вероятностью в зоне высокой нормы – 17–22 мм рт.ст.; в зонах средней (13–16 мм рт.ст.) и низкой нормы (9–12 мм рт.ст.) возможность возникновения этого заболевания уменьшается.
В своей работе, в том числе при скрининговых профилактических осмотрах, мы используем бесконтактную пневмотонометрию воздушно–струйным тонометром фирмы «XPERT». Этот метод не требует анестезии, что сокращает время осмотра пациента, и, кроме того, отсутствие контакта с глазным яблоком исключает риск инфицирования. Однако следует учитывать, что при высокой достоверности этого вида тонометрии возможно завышение показателей офтальмотонуса у ряда пациентов, особенно молодого возраста, в связи с рефлекторным напряжением во время измерения.
При более детальном обследовании истинное внутриглазное давление измеряется тонометром Гольдмана.
В последнее время в практике офтальмологов отделения применяется транспальпебральный тонометр ТГДц – 01 «ПРА», разработанный Государственным рязанским приборным заводом. Этот прибор, калиброванный по тонометру Гольдмана, имеет ряд преимуществ: портативность, возможность применения при патологии роговицы и проведения измерений в любых условиях с получением цифрового результата.
Все эти виды тонометрии проводятся в положении больного сидя. Для определения внутриглазного давления в положении лежа применяется традиционный метод измерения по Маклакову – на сегодняшний день наиболее доступный и простой в исполнении, но требующий достаточной квалификации среднего медицинского персонала.
Контактная тонометрия пневмотонографом фирмы «Mentor» позволяет выявить выраженность ортоклиностатической реакции, что может иметь значение в случае эпизодического повышения ВГД, при подозрении на глаукому с нормальным давлением, для определения компенсации гипертензии на подобранном гипотензивном режиме.
Таким образом, исходя из опыта нашей работы, предлагается:
n для скрининг–осмотров использовать бесконтактную тонометрию, при необходимости обследования на дому, а также для самоконтроля уровня ВГД у больных глаукомой, применять транспальпебральный тонометр ТГДц – 01 «ПРА»;
n для определения истинного внутриглазного давления при диагностике глаукомы и контроля в ходе лечения – тонометрия по Гольдману;
n в сомнительных случаях, при неустойчивом повышении ВГД – измерение в положении больного лежа (тонометрия по Маклакову).
Однако повышение офтальмотонуса не может быть достаточным критерием для верификации диагноза глаукомы, также как и нормальное среднестатистическое ВГД не является основанием для отрицания этой патологии.
По результатам обследования выделяются группы пациентов, у которых диагноз глаукомы остается сомнительным, но в то же время есть некоторые симптомы, требующие дальнейшего наблюдения.
Офтальмогипертензия – это состояние, при котором на фоне повышенного ВГД отсутствуют характерные для глаукомы изменения полей зрения и диска зрительного нерва (ДЗН) и отмечается стабильное или регрессирующее течение.
Группа риска развития глаукомы формируется из пациентов с повышенным офтальмотонусом, с изменением переднего отрезка или какими– либо еще факторами риска, но не имеющих типичных глаукоматозных изменений поля зрения и признаков оптической глаукомной нейропатии.
В обеих группах пациенты наблюдаются 1 раз в 6 месяцев. Объем диагностических манипуляций и тактика лечения определяется индивидуально. Как правило, истинное ВГД более 30 мм рт.ст. требует назначения гипотензивных препаратов, несмотря на отсутствие дополнительных факторов риска появления глаукомы.
Рядом особенностей отличается глаукома с нормальным давлением; к ним относятся появление характерных изменений поля зрения и ДЗН без повышения ВГД. Патогенез этой формы заболевания связан с низкой толерантностью ДЗН к внутриглазному давлению и гемодинамическими нарушениями. Число больных глаукомой нормального давления составляет 17% от всей группы лиц, находящихся на диспансерном наблюдении.
Периметрия
Периметрия играет существенную роль в ранней диагностике глаукомы и динамическом контроле зрительных функций больных с установленным диагнозом.
Для выявления ранних глаукоматозных изменений применяется тестирование центрального зрения в пределах 30° от точки фиксации на автоматическом анализаторе Humphrey Instruments, при котором определяется пороговая световая чувствительность в каждой точке исследуемого поля. Патогномоничными для глаукомы являются:
• парацентральные (5–25° от точки фиксации) скотомы, первоначально появляющиеся в виде «островков» снижения чувствительности, а затем сливающиеся в арку, связанную со слепым пятном,
• назальная «ступенька» в области горизонтального меридиана,
• снижение чувствительности с носовой стороны,
• увеличенные значения флюктуаций показателей исследования,
• ускоренное возникновение феномена утомления.
Наиболее информативными для определения стабилизации или прогрессирования глаукоматозного процесса и адекватности проводимого лечения, особенно при начальной открытоугольной глаукоме, являются пороговые методики контроля поля зрения с применением системы Statpac. Эта программа позволяет определить не только площадь дефектов поля зрения, но и их глубину, определяющуюся в дБ, что особенно важно, так как патогномоничным для глаукомы является углубление дефектов поля зрения. Оценка результата тестирования пациента проводится соответственно его возрасту и рефракции.
При оценке состояния поля зрения используются следующие категории:
s в пределах нормальных границ (нормальное состояние), рис. 1
s пограничное состояние, рис. 2
s за пределами нормальных границ, рис. 3
s общее снижение светочувствительности, рис. 4.
Следует отметить, что первая градация – нормальное состояние, данная компьютерным анализатором, не исключает наличия характерных глаукомных изменений, так как оценивается относительно возможных вариантов у пациента данной возрастной группы с указанной рефракцией. Именно поэтому необходимо сравнение результатов теста двух глаз, а также с данными предыдущего исследования. В этом случае могут быть выявлены минимальные дефекты поля зрения, значимые при ранней диагностике глаукомы.
Состояние поля зрения, характеризующееся как «в пределах нормальных границ», встречается, как правило, у пациентов группы риска и в начальной стадии глаукомы (по нашим наблюдениям, в 64,7% случаев). Пограничное состояние может встречаться как при первой (33,2%) стадии глаукомы, так и при второй (28,0%). Для развитой и далеко зашедшей стадии характерны изменения, определяемые категорией «за пределами нормальных границ». Глаукоматозный процесс может привести к общей депрессии поля зрения без обнаружения локализованных нарушений. Тем не менее, это состояние – симптом общего характера, зачастую недостаточный для диагностики заболевания, наблюдается и при помутнении оптических сред, особенно при миозе. Недостаток опыта, низкий уровень внимания пациента также могут приводить к подобному результату теста.
Состояние зрительных функций в развитой и далекозашедшей стадии глаукомы можно оценить, используя обзорные (скрининговые) надпороговые тесты компьютерного анализатора, так как они просты для пациентов и время исследования минимально. Параметры (интенсивность и длительность) световых стимулов, предъявляемых пациенту, определяются автоматически с учетом возраста и рефракции испытуемого. Точность топографии выпадений поля зрения значительно превосходит результаты динамической периметрии.
Все изложенное определяет преимущество автоматической статической периметрии. Вместе с тем в ряде случаев мы используем динамическую периметрию: у больных с остаточными зрительными функциями, непрозрачными средами и у лиц пожилого возраста с ослаблением внимания. Результаты динамической и статической периметрии сопоставимы, так как возможно использование одного и того же тест–объекта.
Для оптимизации динамического наблюдения больных глаукомой предлагается проводить контроль зрительных функций, используя пороговую компьютерную периметрию у больных начальной открытоугольной глаукомой с компенсированным ВГД 1 раз в 6 месяцев, у больных с развитой и далекозашедшей глаукомой – 1 раз в год. Контролировать поле зрения в остальных случаях можно, применяя скрининговые надпороговые программы. У больных с низкой остротой зрения, замедленной реакцией предлагается проводить кинетическую периметрию.
Офтальмоскопия и глаукомная оптическая нейропатия
Состояние диска зрительного нерва оценивается при офтальмоскопии и фотографировании ретинальной камерой TRC–NW5 «Topcon». К факторам риска глаукомы, определяемым при офтальмоскопии, относят:
n феномен западения височной половины ДЗН относительно сетчатки, проявляющийся изгибом сосудов, проходящих через наружный край диска, деколорация височной половины;
n неравномерность неврального кольца, локальное сужение его появляется ранее всего с нижневисочной стороны, затем верхневисочной, носовой и височной стороны ДЗН;
n перипапиллярная b–зона – неравномерная перипапиллярная хориоретинальная субатрофия (рис. 5)
n размер отношения Э/Д более 0,5.
В ранней диагностике глаукомы, учитывая субклиническую выраженность морфологических изменений, особенно значимым признаком является асимметрия состояния ДЗН.
Для характеристики глаукоматозной экскавации ДЗН применяется следующая классификация по клинической разновидности:
s темпоральная экскавация (рис. 5)
s экскавация с выемкой (рис. 6)
s блюдцевидная экскавация (рис. 7)
s экскавация с перекрытием.
При анализе выраженности глаукомной оптической нейропатии при офтальмоскопии необходимо оценить размер экскавации ДЗН в вертикальном, горизонтальном или косом меридиане. Как правило, этот показатель оценивается приблизительно. Используя ретинальную фотосъемку, стало возможным измерение диаметра экскавации диска непосредственно на снимке, что значительно упрощает оценку этого параметра в динамике. Мы проводим измерение большего диаметра экскавации независимо от его положения. Границы экскавации не всегда совпадают с зоной побледнения ДЗН: более широкая зона побледнения может указывать на атрофию неглаукомного происхождения, при блюдцевидной экскавации – более глубокое западение в центре и розовая полоска на периферии.
Кроме размера экскавации и зоны деколорации, учитывается ее глубина (мелкая, средняя и глубокая) и характер височного края (пологий, крутой, подрытый).
Диагностическое значение имеет симптом «обнажения» циркумлинейных сосудов, которые очерчивают края экскавации и при этом видны полностью. В последующем они могут опускаться на дно экскавации (рис. 6).
Обнаружение расслаивающих, полосчатых геморрагий на ДЗН или вблизи его также является одним из признаков глаукомной оптической нейропатии.
Щелевидные или клиновидные дефекты в слое нервных волокон, расположенные перипапиллярно или парамакулярно, патогномоничны для глаукомы. Их можно увидеть при офтальмоскопии в бескрасном свете.
Среди наблюдавшихся нами больных глаукомой (254 глаза) чаще всего встречались симметричные (темпоральная, блюдцевидная) экскавации – 69% случаев, экскавации с выемкой реже – 27%.
Для сопоставления офтальмоскопических изменений ДЗН в динамике используется фотосъемка ретинальной камерой TOPCON. Выраженность глаукоматозных изменений оценивается через 3–6 месяцев наблюдения. Благодаря этому методу своевременно может быть выявлено прогрессирование глаукомной оптической нейропатии, что во многом определяет тактику ведения больного.
В настоящее время под наблюдением находится 181 пациент (254 глаза) в возрасте от 29 до 89 лет. Из них с начальной стадией глаукомы – 42,6%, с развитой – 35,3%, далекозашедшей – 13,6% и терминальной – 8,5% больных. Стабилизация отмечается у 57,2% больных, прогрессирование глаукоматозного процесса – у 42,8%.
Снижение зрительных функций, усиление атрофических изменений зрительного нерва наблюдаются и при компенсации ВГД, что может быть обусловлено региональными гемодинамическими и метаболическими нарушениями. В связи с этим минимум клинических исследований, необходимый для диспансерного наблюдения больных глаукомой, помимо офтальмологического обследования, может быть дополнен такими параклиническими методами, как суточное мониторирование артериального давления и ультразвуковая экстра– и интракраниальная допплерография, что может быть осуществлено в поликлинике общего профиля.
Диспансерное наблюдение больных глаукомой связано со значительными затратами средств и времени врача и больного. В целях оптимизации этого процесса может быть предложено расширение функций медицинских сестер: освоение методики функциональных исследований, измерение внутриглазного давления, ведение медицинской документации, в том числе компьютерной. При подозрении на глаукому пациенты обследуются врачом функциональной диагностики. После установления диагноза диспансерное наблюдение ведет лечащий врач, контрольные исследования проводятся в кабинете функциональной диагностики.
Основные аспекты амбулаторного лечения глаукомы:
• подбор адекватной гипотензивной терапии с достижением давления цели;
• своевременное выявление показаний для хирургического лечения;
• общая лекарственная терапия, направленная на улучшение гемодинамики и коррекцию метаболизма, уменьшение гипоксии;
• лечение сопутствующих заболеваний, влияющих на течение глаукомного процесса;
• обучение больного методам самоконтроля, нормам диспансеризации, методике инстилляции капель и приема других лекарственных средств, оптимальному режиму труда и жизни.
Источник


