Окклюзия вен сетчатки прогноз
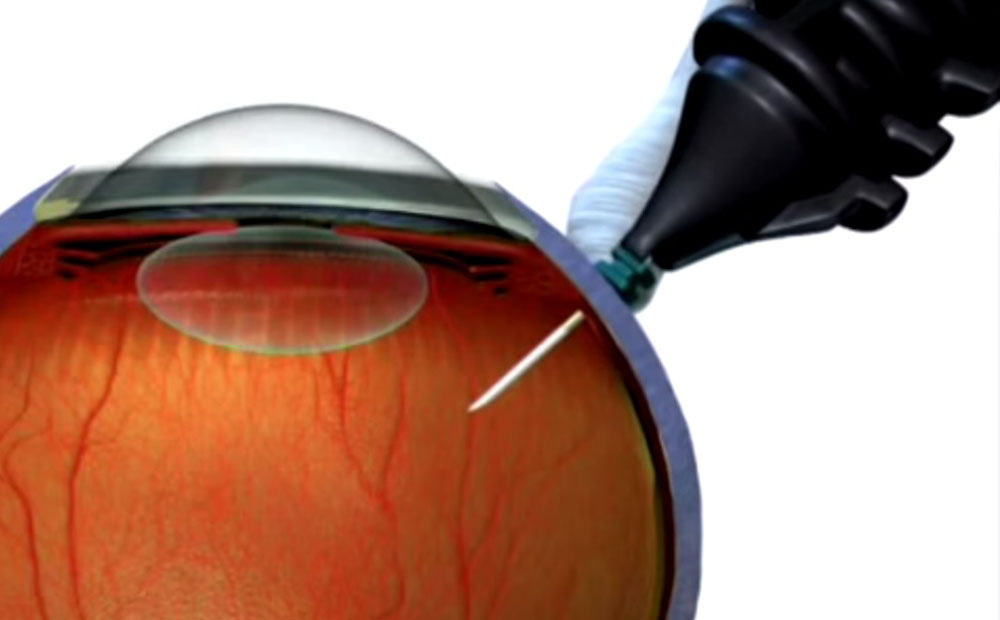
Окклюзия центральной вены сетчатки – нарушение ретинального венозного кровотока, обусловленное тромбозом ЦВС или ее ветвей. Окклюзия центральной вены сетчатки сопровождается резким ухудшением зрения пораженного глаза, чему иногда предшествует периодическое затуманивание зрения, искажение видимости предметов, тупые боли в глубине глазницы. Диагностический алгоритм при окклюзии центральной вены сетчатки включает проведение визометрии, периметрии, тонометрии, биомикроскопии, офтальмоскопии, ФАГ, электрофизиологических исследований, томографии сетчатки. Лечение окклюзии центральной вены сетчатки требует системного введения тромболитиков, вазодилататоров, антиагрегантов; проведения местной и общей гипотензивной терапии; при необходимости – оказания хирургического пособия.
Общие сведения
Окклюзию центральной артерии и вены сетчатки в офтальмологии относят к числу сосудистых катастроф, ввиду стремительности их развития и тяжести последствий для зрительной функции. Окклюзия центральной вены сетчатки развивается у 214 человек на 100 000 населения, преимущественно в возрасте старше 65 лет. В большей части случаев (67,2%) нарушается проходимость ветвей ЦВС, чаще всего (82,4%) – верхневисочной ветви центральной вены сетчатки. Двусторонняя окклюзия центральной вены сетчатки встречается в 10% наблюдений, обычно у пациентов с системными заболеваниями (атеросклерозом, артериальной гипертензией, сахарным диабетом и др.).
Окклюзия центральной вены сетчатки
Классификация
Клиническая классификация окклюзирующих поражений ЦВС учитывает стадию и локализацию процесса. В ней выделяют:
- Претромбоз центральной вены сетчатки и ее ветвей (нижневисочной, верхневисочной, нижненосовой, верхненосовой).
- Тромбоз (неполный и полный) ЦВС и ее ветвей с отеком или без отека макулярной зоны.
- Посттромботическую ретинопатию.
По тяжести тромбоза ретинальных вен дифференцируют:
1. Окклюзию центральной вены сетчатки:
- ишемическую (полную) с неперфузируемой областью сетчатки 10 диаметров ДЗН;
- неишемическую (неполную).
2. Окклюзию ветвей центральной вены сетчатки:
- главной ветви ЦВС с площадью поражения сетчатки от 5 диаметров ДЗН;
- ветвей второго порядка с площадью поражения сетчатки 2-5 диаметров ДЗН;
- ветвей третьего порядка с площадью поражения сетчатки менее 2 диаметров ДЗН.
3. Гемицентральную ретинальную окклюзию (ишемическую и неишемическую).
Причины
Ведущим патогенетическим звеном венозной окклюзии выступает тромбоз центральной вены сетчатки или ее ветвей. Механизм тромбообразования обусловлен компрессией венозного сосуда центральной артерией сетчатки (обычно в области артериовенозного перекреста или на уровне решетчатой пластинки склеры). Это сопровождается турбулентным током крови и повреждением эндотелия, провоцирующим образование венозного тромба. Данному процессу нередко сопутствует артериальный спазм, вызывающий нарушение перфузии сетчатки.
В результате венозного застоя происходит резкое повышение гидростатического давления в капиллярах и венулах сетчатки, что приводит к выпотеванию в околососудистое пространство плазмы и клеточных элементов крови. В свою очередь, отек еще более усугубляет компрессию капилляров, венозный застой и гипоксию сетчатки.
Причинами, предрасполагающими к окклюзии центральной артерии сетчатки, могут выступать местные и системные процессы. Среди местных факторов главная роль принадлежит глазной гипертензии и первичной открытоугольной глаукоме. Также имеет значение сдавление сосудов опухолью орбиты, наличие отека и друз ДЗН, тиреоидной офтальмопатии и др. Повышает вероятность венозной окклюзии перифлебит сетчатки, который нередко развивается на фоне саркоидоза и болезни Бехчета.
К системным заболеваниям, ассоциированным с повышенным риском окклюзии центральной вены сетчатки, относят гиперлипидемию, ожирение, артериальную гипертонию, сахарный диабет, врожденную и приобретенную тромбофилию, повышенную вязкость крови и т. д.
Следует отметить, что в 50% случаев окклюзии центральной вены сетчатки развивается на фоне имеющейся артериальной гипертензии или офтальмогипертензии.
Симптомы
Окклюзия центральной вены сетчатки сопровождается резким безболезненным снижением зрения чаще одного глаза. В отличие от окклюзии центральной артерии сетчатки, при венозном тромбозе падение остроты зрения происходит не столь стремительно: обычно этот процесс развивается в течение нескольких часов или суток (реже — недель). Степень ухудшения зрения при неишемической окклюзии варьирует от умеренной до выраженной; при ишемической окклюзии центральной вены сетчатки зрение падает до слабовидения или нуля.
Иногда этому предшествуют эпизоды периодического затуманивания зрения, искаженное видение предметов, появление темного пятна перед глазами. В некоторых случаях отмечаются тупые боли в полости глазницы.
При гемиретинальном тромбозе или окклюзии ветвей центральной вены сетчатки, кроме снижения центрального зрения, страдает соответствующая половина или сектор поля зрения.
Диагностика
Диагноз окклюзии центральной вены сетчатки ставится офтальмологом с учетом данных анамнеза, физикального и инструментального обследования, консультативных заключений кардиолога, эндокринолога, ревматолога, гематолога.
Методами объективной диагностики окклюзии центральной вены сетчатки служат: проверка остроты зрения, периметрия, тонометрия, биомикроскопия, офтальмоскопия, ангиография сосудов сетчатки, электрофизиологические исследования.
В стадии претромбоза, а также при окклюзии ветвей ЦВС второго и третьего порядка острота зрения снижается незначительно или совсем не изменяется. При неишемической окклюзии центральной вены сетчатки и ее ветвей визометрия выявляет остроту зрения выше 0,1. Ишемический тромбоз ЦВС и височных вен сопровождается снижением остроты зрения ниже 0,1. Исследование полей зрения обнаруживает центральные или парацентральные скотомы в соответствующих поражению квадрантах сетчатки, концентрическое сужение полей зрения.
Тонометрия позволяет выявить офтальмогипертензию; с помощью суточной тонометрии ВГД оценивается в динамике. Изменения, выявляемые при биомикроскопии, могут быть различными: неоваскуляризация радужки; относительный афферентный зрачковый дефект; наличие взвеси элементов крови, экссудата, плавающих сгустков крови в стекловидном теле и др.
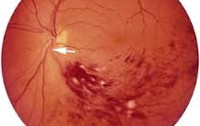
Типичные для окклюзии центральной вены сетчатки признаки обнаруживаются с помощью офтальмоскопии. Характерен отек ДЗН и макулы, геморрагии в виде «языков пламени», извитость и умеренное расширение вен, их неравномерный калибр и микроаневризмы, ватообразные очаги. Офтальмоскопическая картина при поражениях различных ветвей ЦВС имеет свои особенности.
Флюоресцентная ангиография сосудов отражает запоздалое контрастирование сетчатки, неравномерность контрастирования вен, удлинение фазы венозной перфузии, зернистость кровотока. По результатам ангиограмм судят о давности тромбоза, локализации и степени окклюзии центральной вены сетчатки, развитии неоваскуляризации, состоянии макулы и ДЗН.
Электроретинография, отражающая степень ишемии сетчатки, позволяет отслеживать динамику и строить прогноз в отношении зрительной функции.
Из лабораторных методов при окклюзии центральной вены сетчатки существенную роль играют исследование сахара крови, коагулограммы, определение холестерина и липопротеидов, факторов свертывания.
Дифференциальную диагностику окклюзии центральной вены сетчатки проводят с вторичными ретинопатиями (гипертонической, атеросклеротической, диабетической и др.).
Лечение
В острой стадии лечение окклюзии центральной вены сетчатки проводят в офтальмологическом стационаре; в дальнейшем – амбулаторно, под контролем окулиста. На первом этапе с помощью интенсивной терапии добиваются восстановления венозного кровотока, рассасывания кровоизлияний, уменьшения отека, улучшения трофики сетчатки.
При тромбозе вен сетчатки назначаются субконъюнктивальные, парабульбарные, иногда интравитреальные инъекции тромболитических препаратов (тканевого активатора плазминогена, проурокиназы, урокиназы). Проводится местная (инстилляции капель) и общая гипотензивная и антиоксидантная терапия. Показан прием антиагрегантов (аспирин), эндотелиопротекторов (сулодексид), мочегонных препаратов (диакарб, фуросемид); введение вазодилататоров (пентоксифиллин, винпоцетин). При окклюзии центральной вены сетчатки возможно введение тромболитиков и сосудорасширяющих препаратов через катетер непосредственно в ветвь ЦВС.
Применение хирургической тактики показано при макулярном отеке и неоваскуляризации. С этой целью используют лазерную коагуляцию сетчатки (панретинальную, секторальную, профилактическую и др.), позволяющую закрыть ишемические зоны и разрушить неоваскулярные комплексы. При нерассасывающихся кровоизлияниях в стекловидное тело проводится витрэктомия.
Прогноз и профилактика
При неишемическом тромбозе ЦВС прогноз в большинстве случаев благоприятный; отмечается постепенное улучшение и восстановление зрения. Ишемическая окклюзия центральной вены сетчатки, как правило, осложняется посттромботической неоваскулярной глаукомой, рецидивирующими кровоизлияниями в стекловидное тело, тракционной отслойкой сетчатки, стойким падением остроты зрения.
Пациентам, перенесшим окклюзию центральной вены сетчатки, в течение полугода показано диспансерное наблюдение офтальмолога с периодическим контрольным обследованием (офтальмоскопией, биомикроскопией, гониоскопией, контролем ВГД). Необходимо исключить факторы, способствующие венозному тромбозу, проводить лечение сопутствующей патологии у специалистов соответствующего профиля.
Источник
Окклюзия ветвей центральной вены сетчатки
Классификация
- Окклюзию главных ветвей центральной вены сетчатки подразделяют на следующие виды:
- Окклюзия височной ветви первого порядка вблизи от диска зрительного нерва.
- Окклюзия височной ветви первого порядка вдали от диска зрительного нерва, но с охватом ветвей, питающих макулу.
- Окклюзия мелких парамакулярных ветвей с охватом только ветвей, питающих макулу.
- Окклюзия периферических ветвей, не охватывающих макулярную циркуляцию.
Клинические особенности
Проявления окклюзии ветвей центральной вены сетчатки зависят от объема системы макулярного оттока, подвергшейся окклюзии. При вовлечении макулы происходит внезапное ухудшение зрения, появляются метаморфопсии или относительные скотомы полей зрения. Окклюзия периферических ветвей может протекать бессимптомно.
Острота зрения варьирует и зависит от объема патологического процесса макулярной области.
Глазное дно
- Расширение и извилистость вен периферийнее участка окклюзии.
- Кровоизлияния в виде «языков пламени» и точечные геморрагии, отек сетчатки и ватообразные очаги, расположенные в секторе соответственно пораженной ветви.
Фовеальная ангиография на ранних фазах выявляет гипофлуоресценцию, обусловленную блокированием фоновой флуоресценции хориоидеи из-за кровоизлияний сетчатки. На поздних фазах определяется гиперфлуоресценция за счет пропотевания.
Течение. Проявления в остром периоде могут длиться 6-12 мес до полного рассасывания и выражаться в следующем:
- Вены склерозированы и окружены различным количеством остаточных кровоизлияний периферичнее области обструкции.
- Венозные коллатерали, характеризующиеся умеренной извилистостью сосудов, развиваются локально по ходу горизонтального шва между нижней и верхней сосудистыми аркадами или вблизи диска зрительного нерва.
- Микроаневризмы и твердые экссудаты могут сочетаться с отложением холестериновых включений.
- В макулярной области иногда выявляются изменения пигментного эпителия сетчатки или эпиретинальный глиоз.
Прогноз
Прогноз достаточно благоприятный. В течение 6 мес примерно у 50% больных происходит развитие коллатералей с восстановлением зрения до 6/12 и выше. Улучшение зрительных функций зависит от объема поражения венозного оттока (что связано с местом и размером закупорившейся вены) и выраженности ишемии макулярной области. Различают два основных угрожающих зрению состояния.
Хронический отек макулы является главной причиной продолжительного снижения зрения после окклюзии ветвей центральной вены сетчатки. У некоторых больных с остротой зрения от 6/12 и ниже возможно улучшение после лазеркоагуляции, которая более эффективна при отеках, чем при ишемии.
Неоваскуляризация. Развитие неоваскуляризации в области диска происходит примерно в 10% случаев, а вдали от диска — в 20-30%. Ее вероятность повышается с выраженностью процесса и объемом поражения. Неоваскуляризация вне диска зрительного нерва обычно развивается на границе с треугольным сектором ишемической сетчатки» где отсутствует отток по причине закупорки вены. Неоваскуляризация может развиться в любое время в течение 3 лет, но чаще она появляется в первые 6-12 мес. Это серьезное осложнение, которое может вызывать рецидивирующие кровоизлияния в стекловидное тело и преретинальные геморрагии, а иногда — тракционную отслойку сетчатки.
Наблюдение
Больным необходимо проведение Фовеальная ангиография в интервале 6-12 нед, за который происходит достаточное рассасывание кровоизлияний сетчатки. Дальнейшая тактика зависит от остроты зрения и ангиографических находок.
- ФАГ выявляет хорошую перфузию макулы, острота зрения улучшается — лечение не требуется.
- Фовеальная ангиография выявляет отек макулы в сочетании с хорошей перфузией, острота зрения продолжает оставаться на уровне 6/12 и ниже, через 3 мес принимается решение о лазеркоагуляции. Но перед лечением важно детальное рассмотрение ФАГ для определения зон пропотевания. Не менее валено выявление коллатералей, которые не пропускают флуоресцеин и не должны коагулироваться.
- ФАГ выявляет отсутствие перфузии макулы, острота зрения низкая — лазеркоагуляция для улучшения зрения неэффективна. Однако если на Фовеальная ангиография отсутствует перфузия участка до 5 и более ДД, то необходимо осматривать больного через каждые 4 мес на протяжении 12-24 мес из-за возможной неоваскуляризации.
Лазерное лечение
- Отек макулы. Проводят решетчатую лазеркоагуляцию (размер каждого коагулята и расстояние между ними — 50-100 мкм), которая вызывает умеренную реакцию в области пропотевания, выявленного па Фовеальная ангиография. Коагуляты нельзя наносить за пределы аваскулярной зоны фовеа и периферийнее главных сосудистых аркад. Необходимо быть осторожным и избегать коагуляции зон с интраретинальными геморрагиями. Повторный осмотр — через 2-3 мес. Если отек макулы сохраняется, возможно проведение повторной лазеркоагуляции, несмотря на то, что результат чаще неутешительный.
- Неоваскуляризации. Проводят рассеянную лазеркоагуляцию (размер каждого коагулята и расстояние между ними — 200-500 мкм) для достижения умеренной реакции с полным охватом патологического сектора, выявленного заранее на цветной фотографии и ФЛГ. Повторный осмотр — через 4-6 нед. Если неоваскуляризации сохраняется, повторное лечение обычно дает положительный эффект.
Неишемическая окклюзия центральной вены сетчатки
Клинические особенности
Неишемическая окклюзия центральной вены сетчатки проявляется внезапным односторонним снижением остроты зрения. Ухудшение зрения — от умеренного до выраженного. Афферентный зрачковый дефект отсутствует или вялый (в отличие от ишемической окклюзии).
Глазное дно
- Извитость различной степени и расширение всех ветвей центральной вены сетчатки.
- Точечные или в виде «языков пламени» кровоизлияния сетчатки по всем четырем квадрантам, обильнее всего — на периферии.
- Иногда встречаются ватообразные очаги.
- Часто отмечают незначительный или умеренный отек диска зрительного нерва и макулы.
Артериография выявляет задержку венозного оттока, хорошую перфузию капилляров сетчатки и позднее пропотевание.
Неишемическая окклюзия центральной вены сетчатки встречается наиболее часто и составляет около 75% случаев.
Течение. Большинство острых проявлений исчезают через 6-12 мес. К остаточным явлениям относят коллатерали диска зрительного нерва, эпиретинальный глиоз и перераспределение пигмента в макуле. Переход в ишемическую окклюзию центральной вены сетчатки в 10% случаев возможен в течение 4 мес, в 34% случаев — в течение 3 лет.
Прогноз
В тех случаях, когда процесс не переходит в ишемическую форму, прогноз вполне благоприятный с полным или частичным восстановлением зрения примерно у 50% больных. Главной причиной плохого восстановления зрения является хронический кистозный макулярный отек, который ведет к вторичным изменениям пигментного эпителия сетчатки. В известной степени прогноз зависит от начальной остроты зрения, а именно:
- Если в начале острота зрения составляла 6/18 пли выше, то скорее всего она не изменится.
- Если острота зрения была в пределах 6/24-6/60, клиническое течение различное, а зрение впоследствии может как улучшиться, так и не измениться или даже ухудшиться.
- Если острота зрения в начале была 6/60, улучшение маловероятно.
Тактика
- Наблюдение необходимо в течение 3 лет для предупреждения перехода в ишемическую форму.
- Лечение лазером с использованием больших мощностей направлено на создание анастомозов между ретинальными и хориоидальными венами, создавая тем самым параллельные ветви в области обструкции венозному оттоку. В некоторых случаях данный метод дает хороший результат, но связан с потенциальным риском развития таких осложнении, как фиброзная пролиферация в области лазерного воздействия, венозное или хориоидальное кровоизлияние. Хронический макулярный отек не поддастся лечению лазером.
Ишемическая окклюзия центральной вены сетчатки
Клинические особенности
Ишемическая окклюзия центральной вены сетчатки проявляется односторонним, внезапным и резким ухудшением зрения. Ухудшение зрения почти необратимое. Афферентный зрачковый дефект выраженный.
Глазное дно
- Выраженная извитость и застой всех ветвей центральной вены сетчатки.
- Обширные пятнистые и в виде «языков пламени» геморрагии с охватом периферии и заднего полюса.
- Ватообразиые очаги, которых может быть много.
- Макулярный отек и кровоизлияния.
- Выраженный отек диска зрительного нерва и гиперемия.
Фовеальная ангиография выявляет центральные геморрагии сетчатки и обширные участки отсутствия капиллярной перфузии.
Течение. Проявления острого периода проходят в течение 9-12 мес. К остаточным изменениям относят коллатерали диска зрительного нерва, эпиретинальный макулярный глиоз и перераспределение пигмента. Реже может развиться субретинальиый фиброз, сходный с таковым при экссудативной форме, связанной с возрастом макулярной дегенерации.
Прогноз крайне неблагоприятный в связи с ишемией макулы. Рубеоз радужки развивается примерно в 50% случаев, обычно в период от 2 до 4 мес (100-дневная глаукома). Если не проводить панретинальную лазеркоагуляцию, то существует высокий риск развития неоваскулярной глаукомы
Тактика
Наблюдение проводят ежемесячно в течение полугода для предупреждения неоваскуляризации переднего отрезка. Хотя неоваскуляризация УПК еще не свидетельствует о наличии неоваскулярной глаукомы, она является лучшим клиническим маркером
В связи с этим при наличии риска развития неоваскулярной глаукомы необходима детальная гониоскопия, так как обследование только при помощи щелевой лампы считается неадекватным.
Лечение. В случае обнаружения неоваскуляризации угла передней камеры или радужки немедленно проводят панретинальную лазеркоагуляцию. Профилактическая лазеркоагуляция подходит для случаев, когда регулярное наблюдение невозможно. Однако иногда кровоизлияния сетчатки к моменту проведения лазеркоагуляции рассасываются недостаточно.
Папиллофлебит
Папиллофлебит (васкулит диска зрительного нерва) относят к редким состояниям, встречающимся обычно у вполне здоровых лиц в возрасте до 50 лет. Считается, что в основе нарушения лежит отек диска зрительного нерва с вторичной закупоркой вен в отличие от венозного тромбоза на уровне решетчатой пластинки у пожилых.
Проявляется относительным ухудшением зрения, чаще отмечаемым при подъеме из положения лежа. Ухудшение зрения — от незначительного до умеренного. Афферентный зрачковый дефект отсутствует.
Глазное дно:
- Отек диска зрительного нерва, часто в сочетании с ватообразными очагами, является доминирующим.
- Расширение и извитость вен, кровоизлияния, выраженные в различной степени и обычно ограничивающиеся парапапиллярной зоной и задним полюсом.
- Слепое пятно расширено.
Фовеальная ангиография выявляет задержку венозного заполнения, гиперфлуоресценцию, обусловленную пропотеванием, и хорошую капиллярную перфузию.
Прогноз отличный независимо от лечения. В 80% случаев зрение восстанавливается до 6/12 и выше. У остальных отмечают значительное необратимое снижение зрения в результате макулярного отека.
Гемиретинальная окклюзия вен
Гемиретинальную окклюзию вен по сравнению с окклюзией центральной вены сетчатки и ее ветвей встречают реже. Она охватывает верхние или нижние ветви центральной вены сетчатки.
Классификация гемиретинальной окклюзии вен
- окклюзия гемисферы главных ветвей центральной вены сетчатки около диска зрительного нерва или на расстоянии;
- гемицентральную окклюзию наблюдают реже, она охватывает один из двух стволов центральной вены сетчатки, и ее обнаруживают на передней поверхности диска зрительного нерва как врожденную.
Гемиретинальная окклюзия вен проявляется внезапным нарушением верхней или нижней половины поля зрения в зависимости от области поражения. Ухудшение зрения различное.
Глазное дно. Картина сходна с окклюзией ветви центральной вены сетчатки с вовлечением верхней и нижней гемисфер.
Фовеальная ангиография выявляет множественные геморрагии, гиперфлуоресценцию из-за пропотевания и различные нарушения перфузии капилляров сетчатки.
Прогноз определяют по степени выраженности макулярной ишемии и отека.
Лечение зависит от выраженности ишемии сетчатки. Значительная ишемия сетчатки связана с риском развития неоваскулярной глаукомы, поэтому ведение больных такое же, как при ишемической окклюзии центральной вены сетчатки.
Источник